-
Medical journals
- Career
Novorozenecký screening dědičných metabolických poruch v České republice
: K. Pešková 1; P. Chrastina 1; J. Bártl 1; T. Adam 2; F. Votava 3; T. Honzík 1; V. Kožich 1
: Klinika dětského a dorostového lékařství 1. LF UK a VFN, Praha 1; Laboratoř dědičných metabolických poruch OKB, Fakultní nemocnice Olomouc, Olomouc 2; Klinika dětí a dorostu 3. LF UK a FN Královské Vinohrady, Praha 3
: Čes-slov Pediat 2018; 73 (6): 390-394.
:
Novorozenecký screening dědičných metabolických poruch je preventivní celopopulační program, který umožňuje včasnou diagnostiku a účinnou léčbu pacientů s tímto typem vzácných nemocí a který podstatně zlepšuje kvalitu jejich života. Novorozenecké screeningové programy se díky pokrokům v technologiích a léčbě celosvětově rozšiřují.
V České republice byl novorozenecký screening zahájen v roce 1975 vyhledáváním fenylketonurie, pro další dědičné metabolické poruchy se rozšiřoval v letech 2009 a 2016. Nyní se vyhledává 15 cílových dědičných metabolických poruch, screeningový program může zachytit i další onemocnění, která nejsou primárně vyhledávána.
Základní metodou pro novorozenecký screening dědičných metabolických poruch je stanovení vybraných metabolitů pomocí tandemové hmotnostní spektrometrie nebo stanovení enzymových aktivit v suché krevní kapce. Správná technika odběru krve na speciální filtrační papírky je základním předpokladem pro získání relevantních výsledků. Jako všechny screeningové programy i novorozenecký screening poskytuje falešně pozitivní nálezy, pravděpodobnost falešné pozitivity při screeningu dědičných metabolických poruch je v současnosti 1 : 1000. Mnohem vzácnější jsou nálezy falešně negativní, ale i na ně je třeba v klinické praxi myslet.
Od roku 2010 bylo novorozeneckým screeningem zachyceno celkem 268 pacientů s některou z cílových nemocí nebo klinicky relevantním stavem jako je deficit vitaminu B12 či parciální deficit biotinidázy.
Celková incidence 15 dědičných metabolických poruch zjišťovaných novorozeneckým screeningem v populaci České republiky je přibližně 1 : 2500 a je srovnatelná s dobře fungujícími zahraničními screeningovými programy.
KLÍČOVÁ SLOVA:
dědičné metabolické poruchy, novorozenecký screening, tandemová hmotnostní spektrometrie, suchá krevní kapka, vzácné nemoci
ÚVOD
Novorozenecký laboratorní screening je komplexní program sekundární prevence, který slouží k vyhledávání novorozenců se zvýšeným rizikem vybraných onemocnění. Novorozenci s abnormálním výsledkem screeningu se následně vyšetřují dalšími konfirmačními metodami, které původní podezření potvrdí nebo vyloučí. V případě potvrzení diagnózy je bezodkladně zahájena specifická a efektivní léčba, jejímž cílem je zlepšení kvality života nemocných.
Historie novorozeneckého screeningu a postupné rozšiřování novorozeneckého screeningového programu v České republice
Za zakladatele novorozeneckého screeningu (NS) je považován Prof. Robert Guthrie z Univerzity v Buffalu v USA, který v roce 1963 vypracoval jednoduchou, levnou a spolehlivou metodu pro NS fenylketonurie. Screening fenylketonurie se stal prvním a dosud je i nejrozšířenějším novorozeneckým screeningem ve světě. Velký rozmach screeningu dědičných metabolických poruch nastal od 90. let 20. století, kdy se začala rutinně používat metoda tandemové hmotnostní spektrometrie [1]. V České republice byl v roce 1975 jako první zaveden NS fenylketonurie, na přípravě a spuštění tohoto screeningu se podíleli doc. Blehová, prof. Hyánek a ing. Mrskoš. V roce 1985 byl zahájen screening kongenitální hypotyreózy, v roce 2006 kongenitální adrenální hyperplazie, v roce 2009 screening cystické fibrózy a program byl rozšířen o dalších 9 dědičných metabolických po-ruch (DMP). K poslednímu rozšíření NS programu v České republice o 5 nemocí z okruhu DMP došlo v roce 2016.
ORGANIZACE SCREENINGOVÉHO PROGRAMU
Novorozenecký laboratorní screening je občas mylně považován za běžné laboratorní vyšetření. Screeningový program je však komplexní systém, který se skládá z řady na sebe navazujících prvků a vyžaduje spolupráci mnoha profesí. V roce 2010 zřídilo Ministerstvo zdravotnictví Koordinační centrum novorozeneckého screeningu pro Českou republiku ve Všeobecné fakultní nemocnici v Praze, které zajišťuje informovanost odborné a laické veřejnosti o NS, včetně udržování webové stránky (www.novorozeneckyscreening.cz), nastavuje pravidla organizace odběru vzorků a jejich analýz, doporučuje systém následné péče o pacienty zachycené screeningem, koordinuje ve spolupráci s plátci a regulátorem zdravotní péče financování NS a konečně průběžně vyhodnocuje účinnost celého screeningového programu.
VÝBĚR NEMOCÍ VHODNÝCH PRO SCREENING
Výběr nemocí vhodných pro NS není triviální záležitost, jak ukazuje velká rozmanitost spektra a počtu nemocí screenovaných v různých programech. V USA se screenuje přes 50 různých onemocnění, v EU typicky mezi 5–30 nemocemi [2, 3]. Výběr nemocí je ovlivněný řadou faktorů zejména charakteru organizačního a finančního. Klasická kritéria pro různé screeningové programy byla navržena již v šedesátých letech 20. století Dr. Wilsonem a Jungnerem [4], o relevanci některých kritérií se vedou vzhledem k vývoji technologií debaty. Níže uvádíme klasická kritéria a jejich interpretaci pro tvorbu novorozeneckých screeningových programů ve 21. století:
- Vyšetřované onemocnění musí být jasně definované; toto kritérium naráží na problémy u některých dědičných metabolických poruch, u nichž existují formy enzymových deficitů s vysokými zbytkovými aktivitami mutovaných enzymů bez jasného klinického korelátu.
- Onemocnění představuje významný zdravotně so-ciální problém.
- Onemocnění má v dané populaci dostatečnou frekvenci, typicky se ve vyspělých zemích považovalo za obvyklou hranici výskytu 1 : 50 000–1 : 100 000 novorozenců; toto kritérium bylo dodržováno v minulosti z důvodů ekonomických v případech, že pro vyhledávání každé nemoci byl potřebný jiný laboratorní test. Nástup metodiky tandemové hmotnostní spektrometrie, která umožňuje stanovit současně v jedné analýze několik desítek metabolitů, toto kritérium významně zpochybnil.
- Záchyt onemocnění v časném, presymptomatickém stadiu umožňuje zahájit včas léčebná opatření, která zásadním způsobem pozitivně ovlivní průběh nemoci. Léčebná opatření musejí být efektivní, běžně dostupná a zajistitelná pro všechny zachycené jedince. Wilson a Jungner považovali toto kritérium za nejdůležitější ze všech navržených. Péče o pacienty je většinou soustřeďována do specializovaných center s cílem dosažení maximální efektivity a kvality léčby.
- Existuje obecně uznaný screeningový test, tj. onemocnění je v preklinickém stadiu detekovatelné obecně uznaným laboratorním testem. Test musí splňovat další kritéria, jako je jasně definovaná hranice mezi pozitivitou a negativitou (tedy rozhodovací rozmezí, tzv. cut-off limit) a obecně akceptovatelná zátěž pro zdravou populaci. Pro efektivitu samotného laboratorního screeningu se využívají hodnoty jako je frekvence opakování odběru pro nejasný výsledek (tzv. recall-rate) a falešné pozitivity a negativity testu.
- Společnost je schopna zajistit provádění laboratorního testu u všech svých novorozenců po stránce organizační a ekonomické, náklady a úspory z provádění screeningu jsou z pohledu zdravotnického systému a celé společnosti vyvážené.
- Efektivita a účinnost NS jsou průběžně a pravidelně vyhodnocovány.
ORGANIZACE NS V ČESKÉ REPUBLICE
Novorozenecký laboratorní screening probíhá v ČR na základě metodického návodu uveřejněného ve Věstníku MZ ČR 06/2016 [5]. Pro odběr krve se používají dvojité samopropisovací screeningové kartičky, jedna kartička se zaschlými krevními skvrnami se zasílá do příslušných imunoanalytických laboratoří ke screeningu kongenitální hypotyreózy, kongenitální adrenální hyperplazie a cystické fibrózy (viz tab. 1, v dalším textu se těmto 3 onemocněním nebudeme věnovat), druhá kartička se odesílá do laboratoří tandemové hmotnostní spektrometrie ke screeningu 15 cílových DMP.
1. Přehled laboratoří v České republice provádějících novorozenecký screening. 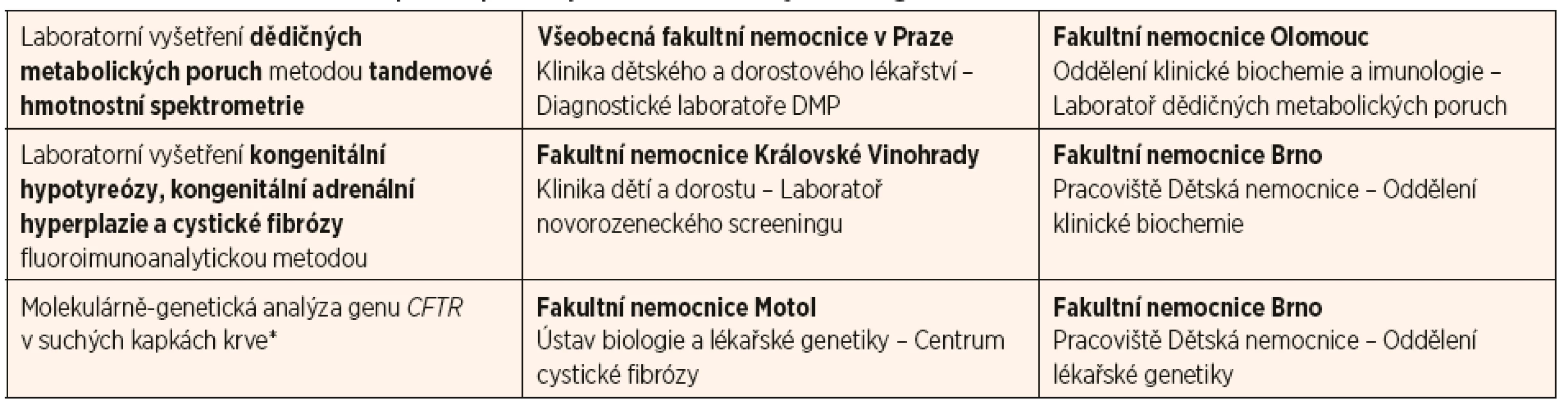
* pouze u vzorků s abnormálně vysokou hladinou imunoreaktivního trypsinogenu (cca 1 % všech novorozenců) Laboratoře novorozeneckého screeningu vyšetřují vzorky typicky v den dodání materiálu, nejpozději následující pracovní den. Vzhledem k době transportu poštou (typicky 2–3 dny) a možnosti opakování abnormálních nálezů bývají výsledky vyšetření NS k dispozici obvykle do jednoho týdne od odběru krve novorozenci. Negativní výsledky laboratoře z organizačních důvodů nesdělují, v případě nejasného či pozitivního nálezu je kontaktováno odesílající pracoviště s žádostí o nový materiál na zopakování vyšetření, případně doplnění dalších speciálních vyšetření, která podezření na dané onemocnění potvrdí nebo vyvrátí. Postup se může lišit podle typu onemocnění, naléhavosti podezření a konkrétní klinické situace probanda; doporučením může být i bezodkladná klinická kontrola v místě bydliště nebo urgentní hospitalizace novorozence (v případě akutně probíhajících DMP, jako jsou organické acidurie nebo poruchy cyklu močoviny).
ODBĚR KAPILÁRNÍ KRVE NA NS
Podrobnosti k odběru vzorků a k zajištění novorozeneckých screeningových kartiček jsou uvedené na webu www.novorozeneckyscreening.cz.
Krevní vzorky se novorozenci odebírají 48–72 hodiny po porodu na speciální filtrační papírek tzv. novorozeneckou screeningovou kartičkou. Patička novorozence se nahřeje, místo odběru vydezinfikuje a lancetou se napíchne patička. Filtrační papírek se nechá nasáknout krví tak, aby bylo předtištěné kolečko na papírku plné, krev musí skrz papírek prosáknout. Filtrační papírky s krví se nechají volně uschnout na čistém a nesavém povrchu a nejpozději do 24 hodin od odběru se suché krevní kapky (dried blood spot, DBS) odesílají běžnou poštou do příslušných screeningových laboratoří.
Správná technika odběru a dalšího zpracování kapilární krve je základním předpokladem pro správné stanovení koncentrace analytů v suché krevní kapce. Novorozenecká screeningová kartička je vyrobena ze speciálního filtračního papíru, který má přesně danou nasákavost a další parametry. Proto opakované nebo oboustranné nasáknutí kartičky nebo její sušení horkým vzduchem může zásadně zkreslit výsledky vyšetření a na rozdíl od jiných biologických materiálů nemusí být nedodržení správné preanalytické přípravy odběru na první pohled rozpoznatelné.
Odběr materiálu na NS se může opakovat z řady důvodů, např. na základě vyžádání laboratoře pro nedostatek materiálu, nedodržení preanalytické fáze, pro opakování vyšetření, nebo z důvodu rescreeningu („druhý screening – second screening“). Jedná se o plánovaný a závazný druhý odběr screeningu, který je prováděn podle metodiky screeningu uvedené ve Věstníku Ministerstva zdravotnictví ČR a na základě klinického stavu novorozence, a to nezávisle na výsledku prvního screeningu. Rescreening indikuje ošetřující lékař novorozence a o důvodu rescreeningu musí laboratoř informovat údajem na novorozenecké screeningové kartičce. Rescreening se např. provádí u novorozenců s porodní hmotností nižší než 1500 g a opakuje se nezávisle na věku až při dosažení této hmotnosti.
VÝSLEDKY NS DĚDIČNÝCH METABOLICKÝCH PORUCH ZA OBDOBÍ 2010–2017
Metoda tandemové hmotnostní spektrometrie je v oblasti novorozeneckého screeningu DMP zcela nezastupitelná, touto metodou je nyní vyšetřováno 14 z 15 DMP, pouze deficit biotinidázy je testován fluorimetricky. Na úrovni metabolitů lze vyšetřením DBS zachytit novorozence s vybranými typy aminoacidopatií, organických acidurií a poruch β-oxidace mastných kyselin [6]. Metodika tandemové hmotnostní spektrometrie může kromě cílových 14 DMP zachytit dalších přibližně 20 onemocnění, která z různých důvodů nesplňují kritéria cílové nemoci (např. nejsou spolehlivě diagnostikováni všichni pacienti, onemocnění není dobře léčitelné nebo se naopak může jednat o biochemický fenotyp s nejasnou klinickou manifestací).
Od konce roku 2009 bylo v rámci novorozeneckého screeningu do konce roku 2017 vyšetřeno 914 456 novorozenců, u 875 novorozenců bylo vysloveno podezření na některou z vyšetřovaných DMP a u 268 pacientů (tj. u 31 %) byla diagnóza potvrzena (tab. 2). Největší zastoupení mají pacienti s fenylketonurií (v počtu 167) a s deficitem acyl-CoA-dehydrogenázy mastných kyselin se středně dlouhým řetězcem (v počtu 41). Screening zachytil též pacienty s klinicky relevantními situacemi, které nejsou primárními cílovými nemocemi (např. deficit vitaminu B12 či parciální deficit biotinidázy). Celková incidence 15 dědičných metabolických poruch zjišťovaných novorozeneckým screeningem v populaci České republiky je přibližně 1 : 2500 a je srovnatelná s dobře fungujícími zahraničními screeningovými programy.
2. Přehled vyšetřovaných DMP a jejich výskyt v populaci v rámci novorozeneckého screeningu v České republice (10/2009–12/2017). 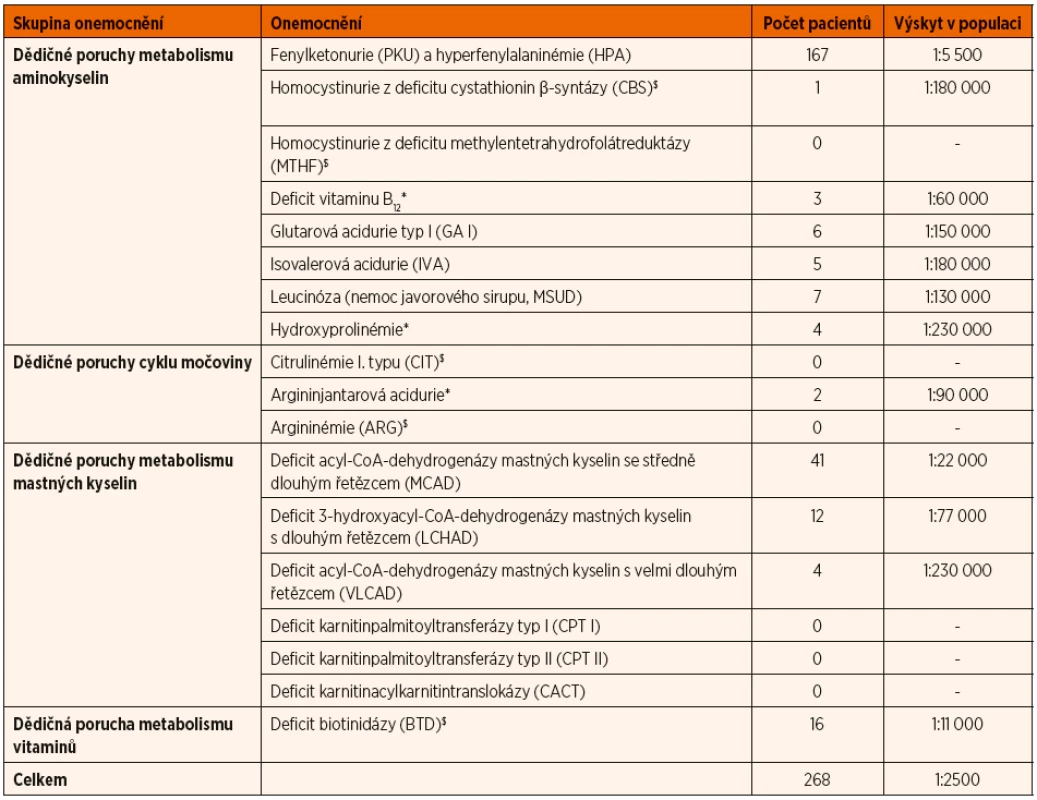
*Onemocnění, která nejsou primárními cílovými nemocemi v NS.
$Onemocnění ve screeningu od 6/2016.Jako všechny screeningové programy i novorozenecký screening poskytuje falešně pozitivní nálezy, pravděpodobnost falešné pozitivity při screeningu dědičných metabolických poruch je v současnosti 1 : 1000. Mnohem vzácnější jsou nálezy falešně negativní, za dobu 8 let rozšířeného NS nebyli zachyceni 2 pacienti s lehkou formou leucinózy, která nebyla v době odběru materiálu u novorozence biochemicky diagnostikovatelná. Takovéto mírnější formy DMP mohou zůstat při screeningu nerozpoznané a je na ně třeba v klinické praxi myslet.
PÉČE O PACIENTY S DMP
V rámci novorozeneckého screeningu jsou pacienti s DMP diagnostikováni na úrovni metabolitů vyšetřených v DBS. Bezprostředně po zjištění patologického nálezu laboratoř aktivně zkontaktuje lékaře, který o dítě pečuje, nebo přímo rodinu dítěte. Diagnóza pacientů s DMP je následně konfirmována na úrovni enzymu či genu v několika specializovaných laboratořích v České republice nebo v zahraniční spolupracující laboratoři.
Následnou péči pro pacienty s prokázanou DMP zajišťují specializovaná pracoviště, jejich péče je centralizována na Klinice dětského a dorostového lékařství VFN ve spolupráci s dalšími pracovišti včetně FN Olomouc, která zajišťuje péči o některé pacienty s deficitem MCAD. Pacienty s fenylketonurií sledují kromě VFN také FN Královské Vinohrady, FN Brno.
Diagnostikovaní pacienti s DMP jsou ve sledování specializovaného lékaře a současně je důležitý kontakt specialisty s praktickým lékařem pacienta, oba lékaři společně konzultují léčebné postupy při běžných dětských onemocněních, očkováních apod.
ZÁVĚR
Novorozenecký laboratorní screening v České republice úspěšně vyhledává pacienty s 15 cílovými DMP a dosahuje tzv. detection rate 1 : 2500, výskytu srovnatelného s úspěšnými zahraničními programy, při akceptovatelné falešné pozitivitě přibližně 1 : 1000.
Tento program představuje spolu s genetickým poradenstvím a prenatální diagnostikou nejefektivnější přístup našeho zdravotnictví k vybraným DMP.
Podpořeno MZ ČR – RVO VFN64165.
Korespondující autor:
prof. MUDr. Viktor Kožich, CSc.
Klinika dětského a dorostového lékařství
1. LF UK a VFN
Ke Karlovu 455/2
128 08 Praha 2
e-mail: viktor.kozich@vfn.cz
Sources
1. Naylor EW, Chace DH. Automated tandem mass spectrometry for mass newborn screening for disorders in fatty acid, organic acid and amino acid metabolism. J Child Neurol 1999; 14 (Suppl 1): 4–8.
2. Loeber JG, Burgard P, Cornel MC, et al. Newborn screening programmes in Europe; arguments and efforts regarding harmonization. Part 1. From blood spot to screening result. J Inherit Metab Dis 2012; 35 (4): 603–611.
3. Therrell BL, Padilla CD, Loeber JG, et al. Current status of newborn screening worldwide: 2015. Semin Perinatol 2015; 39 (3): 171–187.
4. Wilson JMG, Jungner J. Principles and Practice of Screening for Disease. Geneva: World Health Organization, Public Health Papers 1968; No. 34. http://whqlibdoc.who.int/php/WHO_PHP_34.pdf. Accessed August 26, 2018.
5. Věstník Ministerstva zdravotnictví ČR z roku 2016, částka 6, ze dne 31. května 2016; 2–11.
6. Beaudet AL, Sly WS, Valle D. Genetics, biochemistry, and molecular basis of variant human phenotypes. In: Scriver CR; Sly WS, Valle D. The Metabolic and Molecular Bases of Inherited Disease. 7th ed. McGraw-Hill, 1995.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2018 Issue 6-
All articles in this issue
- Characteristic clinical features and laboratory findings of inborn errors of metabolism
- Phosphomannomutase 2 deficiency: clinical, biochemical and molecular analyses in 22 Czech patients
- A complex view of vitamin B12 deficiency in childhood
- Barth syndrome – case history
- Newborn screening of inherited metabolic diseases in the Czech Republic
- Nutritional therapy in patients with inherited metabolic disorders
- Lysosomal storage disorders – development of diagnostic process and treatment in Slovakia
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Characteristic clinical features and laboratory findings of inborn errors of metabolism
- A complex view of vitamin B12 deficiency in childhood
- Newborn screening of inherited metabolic diseases in the Czech Republic
- Lysosomal storage disorders – development of diagnostic process and treatment in Slovakia
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career
