-
Medical journals
- Career
Metabolické parametry pacientů dětské obezitologické ambulance
Authors: Z. Marinov 1; J. Čepová 2
Authors‘ workplace: Obezitologická ambulance, Dětská poliklinika, FN Motol a UK 2. LF, Praha primář Dětské polikliniky MUDr. P. Tláskal, CSc. 1; Ústav klinické biochemie a patobiochemie UK 2. LF a FN Motol, Praha přednosta prof. MUDr. R. Průša, CSc. 2
Published in: Čes-slov Pediat 2010; 65 (2): 72-78.
Category: Original Papers
Overview
V současné době žije v Evropské unii přes 20 000 obézních dětí, které mají diabetes mellitus 2. typu, 400 000 dětí s poruchou glukózové tolerance, přes milion obézních dětí má známky kardiovaskulárního onemocnění, včetně hypertenze a nárůstu cholesterolu, a má tři nebo více známek metabolického syndromu.
Otázkou je stav naší dětské obézní populace. Zpracovali jsme metabolické parametry 165 dětí dětské obezitologické ambulance s polygenně vázanou obezitou. V rovnocenné kohortě podle pohlaví, věkových a hmotnostních kategorií bylo 42 % obézních dětí s prostou obezitou, 20 % obézních dětí s hypercholesterolemií, 38 % obézních dětí s komplexními metabolickými změnami.
Z výsledků vyplývá, že situace v naší dětské obézní populaci je stejně alarmující jako v ostatních rozvinutých civilizovaných zemích. V dětské obézní populaci strmě narůstá výskyt komplexních metabolických změn s věkem, se stupněm obezity a s preferencí mužského pohlaví. Novým zjištěním je, že v dětské populaci je trojnásobně vyšší výskyt komplexních metabolických změn oproti současným kritériím metabolického syndromu.Klíčová slova:
dětská obezita, komplexní metabolické změny, metabolický syndromÚvod
Hlavními důvody pro léčbu obezity jsou v současné době zdravotní následky, které jsou s ní spojené. Obezitologie si nestanovuje nereálné cíle redukce hmotnosti do normostenických hodnot, ale redukce metabolicky aktivní tukové hmoty v řádu kilogramů. Dospělý pacient s obezitou má vzhledem k metabolickým změnám zvýšené riziko předčasného úmrtí v rozmezí dekády oproti neobézním [1]. Obézní pacienti jsou zatíženi celou řadou zdravotních obtíží, jako jsou diabetes 2. typu, dyslipidémie, hypertenze, kardiovaskulární onemocnění, spánková apnoe a nádorové onemocnění [2]. Nejnovější data posunují obezitu na druhé místo rizikového faktoru úmrtí na karcinom hned za kouření [3]. Nepopiratelné jsou i psychosociální konsekvence obezity ve vnímání body image, snížené kvality života, výskytu depresí [4] a navyšujících se nákladů na zdravotní péči [2].
Na jedné straně jsou dobře zmapovány následky pandemie obezit u dospělé populace, ale na druhé straně jsou dlouhodobé následky dětské obezity stále otazníkem. Predikce střední délky života je poprvé v historii USA u nastupující generace nižší oproti současné vzhledem k epidemii dětské obezity a jejím metabolickým komplikacím. Lobstein uvádí, že v Evropské unii žije přes 20 000 obézních dětí, které mají diabetes mellitus 2. typu, 400 000 dětí má poruchu glukózové tolerance, přes milion obézních dětí má známky kardiovaskulárního onemocnění, včetně hypertenze a nárůstu cholesterolu a má tři nebo více známek metabolického syndromu [5].
Položili jsme si otázku, jaký je stav naší dětské obézní populace a jako reprezentativní model jsme zpracovali vstupní výsledky pacientů dětské obezitologické ambulance FN Motol.
Vymezení pojmů
Prostou obezitu definujeme jako obezitu polygenně vázanou s maximálně jedním patologickým nálezem z vyšetřovaného metabolického panelu (tab. 1). Prostá obezita s hypercholesterolémií je charakterizována hypercholesterolémií s maximálně jedním patologickým nálezem z laboratorního panelu, jehož souběh nesplňuje kritéria komplexních metabolických změn.
Table 1. Laboratorní nálezy a diagnostická kritéria. 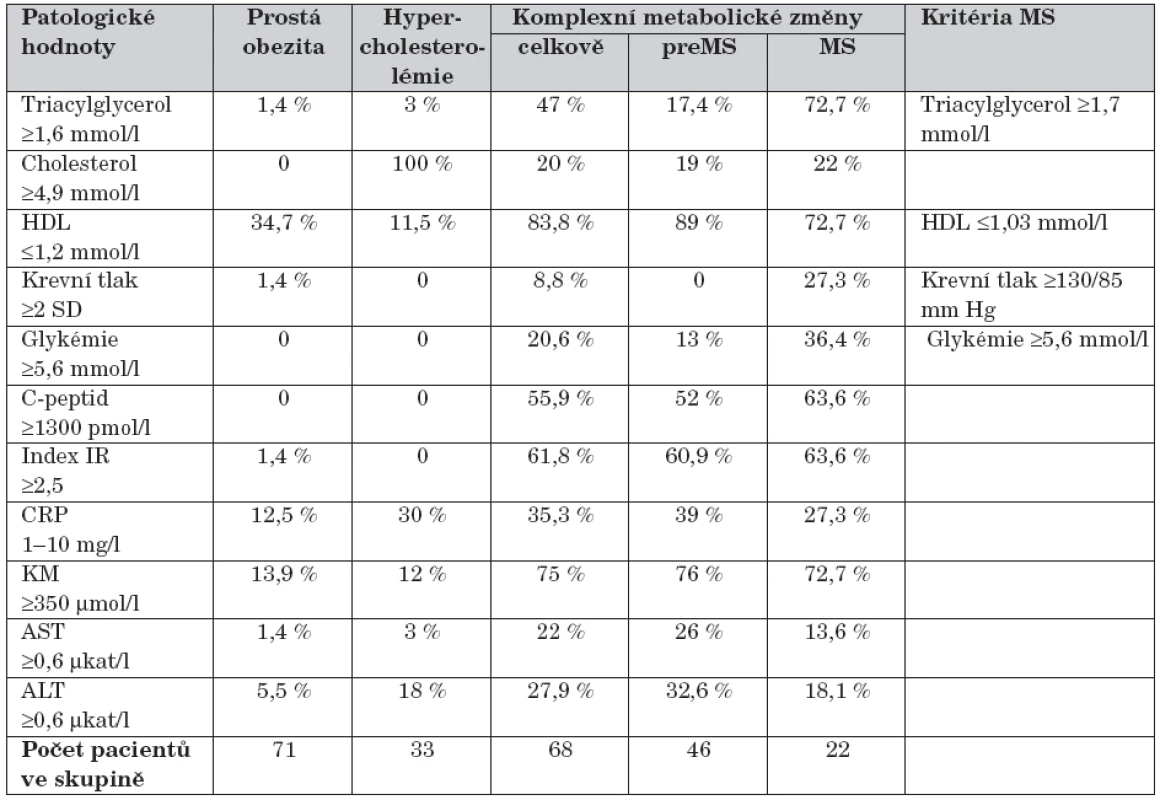
Komplexní metabolické změny charakterizuje souběh patologických laboratorních nálezů ve vazbě na model Reavenova syndromu X [6, 7]. Součástí komplexních metabolických změn je metabolický syndrom (MS), k jehož definování jsme použili konsensuální kritéria IDF pediatrické skupiny z roku 2007 (tab. 2), která definují metabolický syndrom v pediatrii od 10. do 16. roku věku ve vazbě nad 90. percentil BMI [8].
Table 2. Definice rizikové skupiny a metabolického syndromu u dětí podle pediatrického panelu Mezinárodní diabetické federace uveřejněného v roce 2007. 
Vzhledem ke kritickému pohledu samotného Reavena, publikovaného k výročí druhé dekády zveřejnění definice metabolického syndromu [9], jsme přistoupili v pediatrii k definování tzv. premetabolického syndromu (preMS). Stanovili jsme specifická kritéria – v oficiální definici MS jsme zaměnili kritérium hypertenze za hyperurikémii a kritérium hyperglykémie nalačno za hyper C-peptidémii nalačno (tab. 3). K výpočtu indexu inzulinové rezistence jsme použili HOMA index (glykémie nalačno v mmol/l x inzulin nalačno v μU/ml : 22,5) [10, 11].
Table 3. Definice premetabolického syndromu dětské obezitologické ambulance FN Motol Praha. 
Charakteristika souboru
Zpracovali jsme vstupní data 165 dětských pacientů ve věku 5 až 16 let s nadváhou a obezitou, kteří byli vyšetřeni v dětské obezitologické ambulanci v letech 2006 až 2008. Tento soubor představuje 81 % všech pacientů ambulance v tomto období.
Ze souboru byli vyřazeni pacienti s monogenní, sekundární, syndromologickou, iatrogenní a morbidní obezitou. Z celkové kalkulace byli vyřazeni pacienti s hypotyreózou. Ve skupině prosté obezity tak bylo vyřazeno 5 pacientů s kompenzovanou hypotyreózou a 3 nově diagnostikovaní pacienti, kteří spolu tvořili další 4 % pacientů ambulance. Ze skupiny komplexních metabolických změn bylo vyřazeno 7 pacientů, kteří měli kompenzovanou hypotyreózu.
Jedinou akceptovanou komorbiditou bylo asthma bronchiale. Ve skupině prosté obezity a obezity s hypercholesterolémií bylo 12 % pacientů a ve skupině komplexních metabolických změn 6 % pacientů s asthma bronchiale.
Výsledky
Celkově byly zpracovány vstupní biochemické výsledky u 165 dětských pacientů s polygenně vázanou obezitou. V tomto souboru bylo s nadváhou 9,8 % dětí, s mírnou obezitou I. stupně 27,4 % dětí, se středně závažnou obezitou II. stupně 29,9 % a závažnou obezitou III. stupně 32,9 % dětí (graf 1). Z celkového počtu pacientů bylo 52,7 % chlapců a 47,3 % dívek.
Graph 1. Rozložení 165 dětských pacientů podle BMI. 
S prostou obezitou bylo 43,7 % dětí, 20 % s hypercholesterolémií a 36,3 % s komplexními metabolickými změnami (graf 2). Rovnocenně byly zastoupeny věkové skupiny 3–8 let 18 %, 9–10 let 20 %, 11–12 let 22 %, 13–14 let 20 % a 15–16 let 20 %.
Graph 2. Rozdělení 165 pacientů podle typů polygenně vázané obezity. 
Ve skupině dětí s nadváhou bylo 81,2 % dětí bez metabolických změn a zbývajících 18,8 % s hypercholesterolémií.
Ve skupině dětí s obezitou I. – II. – III. stupně bylo s prostou obezitou 46 % – 40,8 % – 31,5 % pacientů, s hypercholesterolémií 26 % – 24,5 % – 13 % a s komplexními metabolickými změnami 26 % – 34,7 % – 55,5 % (tab. 4).
Table 4. Zastoupení ve skupinách podle BMI. 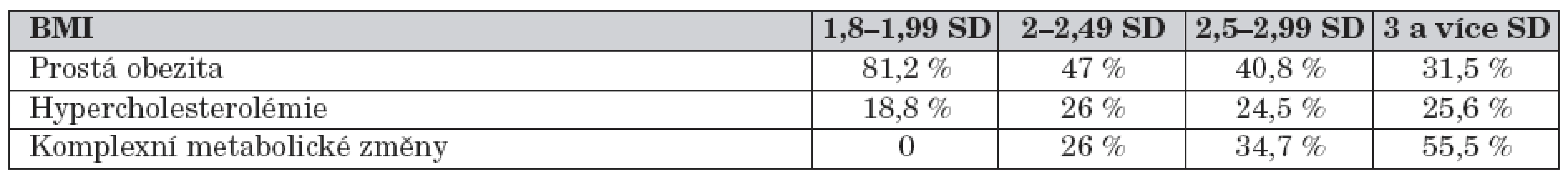
Ve skupině s hypercholesterolémií převažovaly ze 60 % dívky a ve skupině s komplexními metabolickými změnami z 66,6 % převažovali naopak chlapci. Podle věku mělo komplexní metabolické změny v každém roce věku ve věkovém období od 3 do 8 let po 1 případu, ve věku 9–10 let po 5 případech, od 12 do 15 let po 9 případech a v 16 letech po 7 případech (graf 3). Obvod břicha koreloval s BMI průměrně +/ - 0,1 SD (směrodatné odchylky) v rozptylu +/ - 0,6 SD.
Graph 3. Rozložení výskytu komplexních metabolických změn podle věku. 
Za předpokladu, že se na metabolických změnách kompenzovaná hypotyreóza nepodílí, k zpracovaným celkovým datům u dětí s komplexními metabolickými změnami jsme do kalkulací začlenili 7 dětí s kompenzovanou hypotyreózou, z čehož dvě měly zvýšený krevní tlak a jedno asthma bronchiale.
Ve skupině prosté obezity – hypercholesterolémie – komplexních metabolických změn bylo s hypertriacylglycerolémií 1,4 % – 3 % – 47 % dětí, snížený HDL byl u 34,7 % – 11,5 % – 83,8 %, hypertenze u 1,4 % – 0 – 8,8 %, zvýšená glykémie nalačno byla v 0 – 0 – 20,6 %, zvýšený C-peptid v 0 – 0 – 48,2 %, zvýšený index inzulinové rezistence v 1,4 % – 0 – 63,9 %, zvýšené CRP u 11 % – 30 % – 35,3 %, hyperurikémie u 13,9 % – 12 % – 75 % a zvýšené hladiny ALT v 5,5 % – 18 % – 27,9 % (tab. 1).
Ve skupině metabolického syndromu se na diagnóze podílel zvýšený TK v 27,3 % a zvýšená glykémie nalačno v 36,4 %, výrazně se na diagnóze podílela hypertriacylglycerolémie v 72,7 % a snížený HDL v 72,7 %. V této skupině byl výrazně zvýšený index inzulinové rezistence a zvýšený C-peptid nalačno v 63,6 % a kyselina močová v 72,7 %, které plně korelovaly s výskytem ve skupině premetabolického syndromu.
Diskuse
Hlavní indikací k léčbě dětské obezity jsou v současnosti zdravotní následky, které jsou s ní spojené. Při rozboru celkového počtu 165 pacientů mělo prostou obezitu 42 % pacientů s průměrným věkem 11,4 let, který odpovídal celkovému průměrnému věku 11,9 let. V této skupině bylo 48 % pacientů s jedním patologickým nálezem. Hypercholesterolémii mělo 20 % pacientů s průměrným věkem 10,85 let – respektive o 1 rok méně než celkový průměr. Komplexní metabolické změny mělo 38 % pacientů s průměrným věkem 12,9 let – respektive o 1 rok více. Celkově lze konstatovat, že u 58 % pacientů byla plně indikovaná redukce hmotnosti z aktuální zdravotní indikace a dalších 20 % bylo indikováno k úpravě jídelníčku vzhledem k výskytu jednoho patobiochemického nálezu.
Prostá obezita převažovala 81 % ve skupině nadváhy. Po skokovém snížení do kategorie obezit udržela pozvolný pokles se stupněm obezity od 47 % u obezity 1. stupně po 35 % ve skupině obezity 3. stupně (tab. 4).
Ve skupině hypercholesterolémie jsme relativně nezaznamenali vztah ke stupni obezity, ale spíše vztah k preferenci ženského pohlaví. Nález procentuálního zastoupení podle stupně obezity plně potvrdil strmý vzestup komplexních metabolických změn se stupněm obezity od žádného výskytu v nadváze po 56% výskyt ve skupině obezity 3. stupně. Závažná obezita 2. a 3. stupně tvořila 80 % všech pacientů s komplexními metabolickými změnami. Podle předpokladu v ní převažovalo 70 % mužské pohlaví.
Ze zhodnocení laboratorních nálezů vyplývá výrazná diference výskytu patologických nálezů mezi skupinou prosté obezity a hypercholesterolémie oproti skupině komplexních metabolických změn.
Laboratorní nálezy byly porovnatelné ve skupině prosté obezity a hypercholesterolémie. Ve skupině hypercholesterolémie jsme pozorovali trojnásobný nárůst hladin CRP a ALT oproti skupině prosté obezity. Tento rozdíl přiřazuje hypercholesterolémii do skupiny komplexních metabolických změn vzhledem ke zvýšené prozánětlivé aktivitě a laboratorním známkám jaterní steatózy, které jsou doprovázeny chronickými následky. Na hypercholesterolémii se podílel v našem souboru zvýšený LDL cholesterol v 81 % a zvýšený HDL cholesterol ve 24 % (tab 5).
Table 5. Lipidogram ve skupině prosté obezity a hypercholesterolémie. 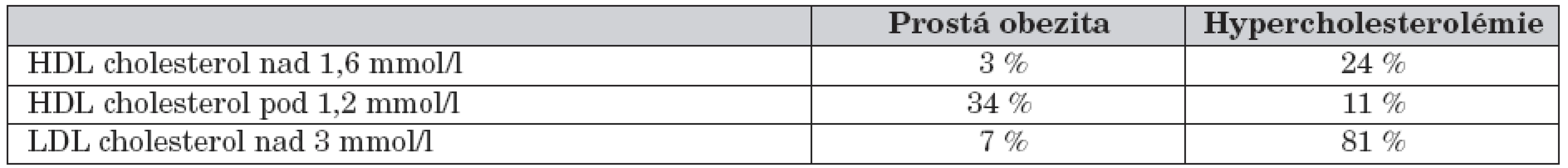
Ze zhodnocení lipidogramu skupiny prosté obezity a hypercholesterolémie vyplynul podle předpokladu čtyřnásobně zvýšený podíl LDL cholesterolu na hypercholesterolémii oproti HDL cholesterolu. Vzhledem k chronickým následkům dyslipidémie je k diskusi korekce skryté hypercholesterolémie na jedné straně při sníženém HDL cholesterolu a zvýšeném LDL cholesterolu, kdy jejich součet nepřesahuje arbitrážní hranici hypercholesterolémie, kterou jsme pozorovali u 7 % pacientů s prostou obezitou, a na druhé straně hypercholesterolémii se zvýšeným HDL cholesterolem při LDL cholesterolu v hranicích normy mělo 19 % pacientů s hypercholesterolémií (tab. 5). Korekcí se významně nemění velikost skupiny, ale prognóza konkrétního pacienta. Relativně vysoký 26,4% celkový výskyt hypercholesterolémie a vysoký 35% výskyt sníženého HDL cholesterolu ve skupině prosté obezity pravděpodobně koreluje s dietologickými chybami ve výživě, které podporují vznik dětské obezity.
Laboratorní nálezy u komplexních metabolických změn byly ve skupinách s klasickým metabolickým syndromem a premetabolickým syndromem s minimálním rozdílem výskytu inzulinové rezistence, hyperurikémie a s malým rozdílem sníženého HDL, zvýšeného C-peptidu, CRP, AST a ALT v neprospěch premetabolického syndromu (tab. 1). Výrazný byl rozdíl ve výskytu hypertriacylglycerolémie, hypertenze a glykémie nalačno. Hypertenze měla vysokou specificitu, ale nízkou senzitivitu spolu s glykémií nalačno ve stanovení metabolického syndromu. Obojí jsou přitom základním kriteriálním podkladem metabolického syndromu a tím se ukazuje, že tato kritéria nereflektují patofyziologické pochody obezitologického dětského metabolismu.
Výskyt komplexních metabolických změn výrazně stoupal s věkovou kategorií od 13 % ve věkové skupině 5 až 8 let, 30 % ve věkové skupině 9–10 let, 40 % ve věkové skupině 10–11 let do 59 % ve věkové skupině nad 13 let (graf 3). Z rozboru 68 pacientů s komplexními metabolickými změnami vyplynulo, že výskyt premetabolického syndromu o 2 roky předbíhá výskyt MS, kdy průměrný věk dětí s preMS je 12,6 a s MS 14,8 let. První nálezy preMS jsme nalezli již u pacienta v 5 letech, ale MS až v 9 letech. Ve skupině s komplexními metabolickými změnami nebylo žádné dítě s BMI a obvodem břicha pod 90. percentilem a ani pod 2 SD.
Vzhledem k nejasnosti v definování dětského MS jsme vzájemně porovnali kritéria současného dětského MS s preMS. Za odpovídající reflexi komplexnosti metabolických změn a vazby k odpovídajícímu odrazu v kritériích jsme vzali výskyt 4 z 5 znaků. Při vzájemném porovnání skupin preMS a MS nebyl ve skupině MS žádný pacient, který nesplňoval kritéria preMS. Ve skupině MS bylo 14 % pacientů, kteří splňovali 4 kritéria MS, ale až 82 % splňovalo 4 kritéria preMS a ve skupině preMS bylo 52 % pacientů s 4 kritérii. Výskyt 4 znaků u preMS začíná převažovat okolo 12 let věku a je doprovázený zvýšeným nástupem MS.
Závěr
Závěrem lze shrnout, že situace v naší dětské obézní populaci je stejně alarmující jako v ostatních rozvinutých civilizovaných zemích. Na 58 % pacientů vyšetřených v naší ambulanci s obezitou a nadváhou vyžadovalo redukci hmotnosti z aktuální zdravotní indikace a u dalších 20 % byla indikovaná úprava jídelníčku. V dětské obézní populaci strmě narůstá výskyt komplexních metabolických změn se stupněm obezity, věkem a preferencí mužského pohlaví. V dětské populaci je trojnásobně vyšší výskyt komplexních metabolických změn oproti současným kritériím metabolického syndromu. U obézních adolescentů se v 59 % případů vyskytují komplexní metabolické změny. Více než 3 znaky premetabolických kritérií jsou u 59 % dětských obézních pacientů s komplexními metabolickými změnami. Rutinním vyšetřením pacientů s dětskou obezitou by se mělo stát vyšetření kyseliny močové a indexu inzulinové rezistence.
V současné době stanovená kritéria MS v pediatrii neplní svou preventivní funkci a dochází k poddiagnostikování komplexních metabolických změn. Námi definovaný premetabolický syndrom výrazně lépe reflektuje pediatrický metabolický syndrom s časným záchytem komplexních metabolických změn. Stanovení komplexních metabolických změn není v dětské obezitologii jen akademickou otázkou, ale naopak významnou klinickou výzvou [12, 13, 14]. Je důležité stanovit nová kritéria dětského metabolického syndromu jednak pro preventivní programy, ale i pro zahájení účelné farmakoterapie inzulinové rezistence, dyslipidémie a hyperurikémie, a to již v dětském a adolescenčním věku.
Došlo: 30. 10. 2009
Přijato: 8. 1. 2010
MUDr. Zlatko Marinov
Dětská obezitologická ambulance
Dětská poliklinika
FN Motol a UK 2. LF
V Úvalu 84
150 06 Praha 5
e-mail: z.marinov@seznam.cz
Sources
1. Fontaine KR, Redden DT, Wang C, Westfall AO, Allison DB. Years of life lost due to obesity. JAMA 2003 Jan 8; 289(2): 187–193.
2. Wadden TA, Stunkard AJ. Handbook of Obesity Treatment. New York: Guilford Press, 2002.
3. Calle EE, Rodriguez C, Walker-Thurmond K, Thun MJ. Overweight, obesity, and mortality from cancer in a prospectively studied cohort of U.S. adults. N. Engl. J. Med. 2003 Apr 24; 348(17): 1625–1638.
4. Kushner RF, Foster GD. Obesity and quality of life. Nutrition 2000 Oct; 16(10): 947–952.
5. Lobstein T, Jackson-Leach R. Estimated burden of paediatric obesity and co-morbidities in Europe. Part 2. Numbers of children with indicators of obesity-related disease. Int. J. Pediatr. Obes. 2006; 1(1): 33–41.
6. Reaven GM. Syndrome X: 6 years later. J. Intern. Med. 1994; Suppl. 736 : 13–22.
7. Reaven GM. Role of insulin resistence in human disease. Diabetes 1988; 37 : 1595–1607.
8. Zimmet P, Alberti KG, Kaufman F, Tajima N, Silink M, Arslanian S, Wong G, Bennett P, Shaw J, Caprio S; IDF Consensus Group. The metabolic syndrome in children and adolescents – an IDF consensus report. Pediatr. Diabetes 2007 Oct; 8(5): 299–306.
9. Reaven GM. The metabolic syndrome: is this diagnosis necessary? Am. J. Clin. Nutr. 2006; 83 : 1237–1247.
10. Wallace TM, Levy JC, Matthews DR. Use and abuse of HOMA modeling. Diabetes Care 2004 Jun; 27(6): 1487–1495.
11. HOMA index – kalkulátor; www.dtu.ox.ac.uk.
12. Goldemund K. Obezita a metabolický syndrom. Pediatrie pro praxi 2003; 1 : 9–13.
13. Marinov Z. Rizika dětské obezity. Čes.-slov. Pediat. 2009; 64(3): 141–146.
14. Pařízková J, Lisá L. Obezita v dětství a dospívání. 1. vyd. Praha: Galén, 2007.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2010 Issue 2-
All articles in this issue
- Výskyt metabolického syndrómu a jeho komponentov u obéznych detí
- Akutní pyelonefritida – dotazníková studie diagnostiky a léčby v České republice
- Metabolické parametry pacientů dětské obezitologické ambulance
- Poruchy pohlavního vývoje: Současná doporučená klasifikace a nové poznatky o poruchách vývoje gonád
- Akútne poškodenie obličiek (AKI) u detí – klasifikácia, etiológia, klinický obraz a diagnostika
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Akútne poškodenie obličiek (AKI) u detí – klasifikácia, etiológia, klinický obraz a diagnostika
- Poruchy pohlavního vývoje: Současná doporučená klasifikace a nové poznatky o poruchách vývoje gonád
- Akutní pyelonefritida – dotazníková studie diagnostiky a léčby v České republice
- Výskyt metabolického syndrómu a jeho komponentov u obéznych detí
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

