-
Medical journals
- Career
Rizika dětské obezity
Authors: Z. Marinov
Authors‘ workplace: Dětská obezitologická ambulance, Dětská poliklinika, FN Motol a UK 2. LF, Praha prim. MUDr. P. Tláskal, CSc.
Published in: Čes-slov Pediat 2009; 64 (3): 141-146.
Category: Review Article
Overview
V současné době jsme vystaveni epidemii obezity, která je závažným chronickým onemocněním s celospolečenskými následky. V dětské populaci se jedná v 99 % o polygenně vázanou obezitu, která je doprovázena brzkým nástupem metabolického syndromu.
Klinický obraz komplikací dětské obezity zahrnuje komplikace respirační, gastrointestinální, kardiovaskulární, neurologické, ortopedické a endokrinologické. Zároveň se stává dětská obezita psychosomatickým onemocněním se závažnou psychosociální problematikou. Následky způsobené dětskou obezitou jsou v počátku reverzibilní a časné stanovení a léčba je významnou klinickou výzvou v předcházení rozvoji závažných metabolických, orgánových, psychických a celospolečenských komplikací.Klíčová slova:
dětská obezita, metabolický syndrom, diabetes mellitus 2. typu, hypertenze, hypotyreóza, cholelitiáza, syndrom polycystických ovarií, syndrom spánkové apnoe, asthma bronchiale, anti-fat rasismus, šikanaÚvod
V České republice bojuje v současnosti 50 % obyvatel s nadváhou a 20 % z toho je obézních dospělých. Ve srovnání s tím by se mohlo zdát 5 až 10 % obézní dětské populace jako podružný problém [1]. Varovný je však nárůst dětské obezity. Za poslední čtvrtstoletí došlo v některých státech až k ztrojnásobení počtu obézních dětí. Při porovnání BMI (body mass index) dětí v naší populaci nemůžeme vycházet z dat z roku 2001, ale musíme se vrátit k datům hmotnosti dětí z r. 1991 [2]. Konstrukce grafů na základě dnešních dat by posunula hranice nadváhy a obezity neúměrně vysoko a došlo by k nepatřičnému změkčení pohledu na nadváhu našich dětí. To, že jsme v současné době vystaveni nekontrolovatelnému nárůstu počtu obézních dětí, konstatovalo v roce 2004 mezinárodní evropské uskupení obezitologů. Nárůst obézních dětí v Evropě již v roce 2004 přesáhl pesimistický předpoklad pro rok 2010 stanovený v osmdesátých letech minulého století [3].
V dětské populaci se setkáváme s prostou obezitou v 99 %. Necelé 1 % je podmíněno obezitou monogenní (Praderův-Williho syndrom, Cohenův syndrom) nebo na podkladě jiných závažných onemocnění (Cushingův syndrom, hypotyreóza, deficit růstového hormonu, nádory CNS, iatrogenní terapie). Prostá obezita je typické civilizační onemocnění s polygenním zázemím. Sjednocujícím prvkem genetických modifikací je genomový program uchování energie s vazbou na regulaci pomocí inzulinu. Stali jsme se potomky lidí, kteří se během 200 000 tisíc let vývoje lidské rasy dokázali svým úsporným metabolismem s nedostatkem stravy nejlépe vyrovnat. V krátkém časovém období řádu století jsme se ocitli ve zcela jiném, tzv. obezigenním prostředí. Došlo k rozmachu civilizace, kterému se náš metabolismus logicky nestačil přizpůsobit. Vesnický typ stravy (z pole na stůl) se radikálně změnil za průmyslový (z továrny do chladícího boxu). Atributem současné potravy je její vysoká energetická hodnota, vysoký glykemický index, vysoký obsah nasycených mastných kyselin a nevhodný poměr nenasycených mastných kyselin ω6 k ω3. Člověk získává snadno potravu a může ji tak přijímat v nadbytku ke svým potřebám. Během krátké doby jsme se stali součástí populace s nedostatkem pohybu. Chůze ztratila smysl hlavního přemísťovacího prostředku a volný čas se tráví virtuálním uspokojováním psychických potřeb na úkor radosti z volného pohybu. Přejídání a především nedostatek pohybu vedou k nevyvážené energetické bilanci a tím rozvoji obezity.
Zdravotní rizika dětské obezity
Mezi klasické následky dětské obezity patří následky vyvolané fyzikálním působením nadměrné hmotnosti, které se potencují nejen velikostí zátěže, ale především délkou působení ve specifický čas vývinu oporného aparátu. Pozorujeme změny na skeletu – genua valga, pedes plani, u morbidních obezit se přidává artróza nosných kloubů, a na muskulárním aparátu – nerovnoměrný rozvoj svalových skupin s hypotrofií paravertebrálních svalových skupin s vadným držením těla a hypertrofií svalů dolních končetin. Závažné jsou následky poruchy souhry muskulo-skeletálního aparátu. Obezita brání obézním dětem vytvořit racionální pohybové vzorce a rozvinout obratnost v žádoucím vývojovém čase s následkem vyšší četnosti úrazů.
S dětskou obezitou se spojuje ve větší míře výskyt spefických přidružených klinických jednotek – asthma bronchiale u 30 % obézních dětí s pozitivní rodinnou anamnézou [4] a syndrom spánkové apnoe u závažné obezity v 7 % případů [5]. Častější je výskyt žlučníkových kamenů, které jsou v dětství v 50 % případů doprovázeny obezitou a syndrom polycystických ovarií v 30 % případů. Se vzrůstajícím výskytem obezity významně stoupají nároky na diagnostiku doprovodných klinických jednotek spojených s dětskou obezitou (tab. 1).
Table 1. Klinické jednotky spojené s obezitou u dětské populace. 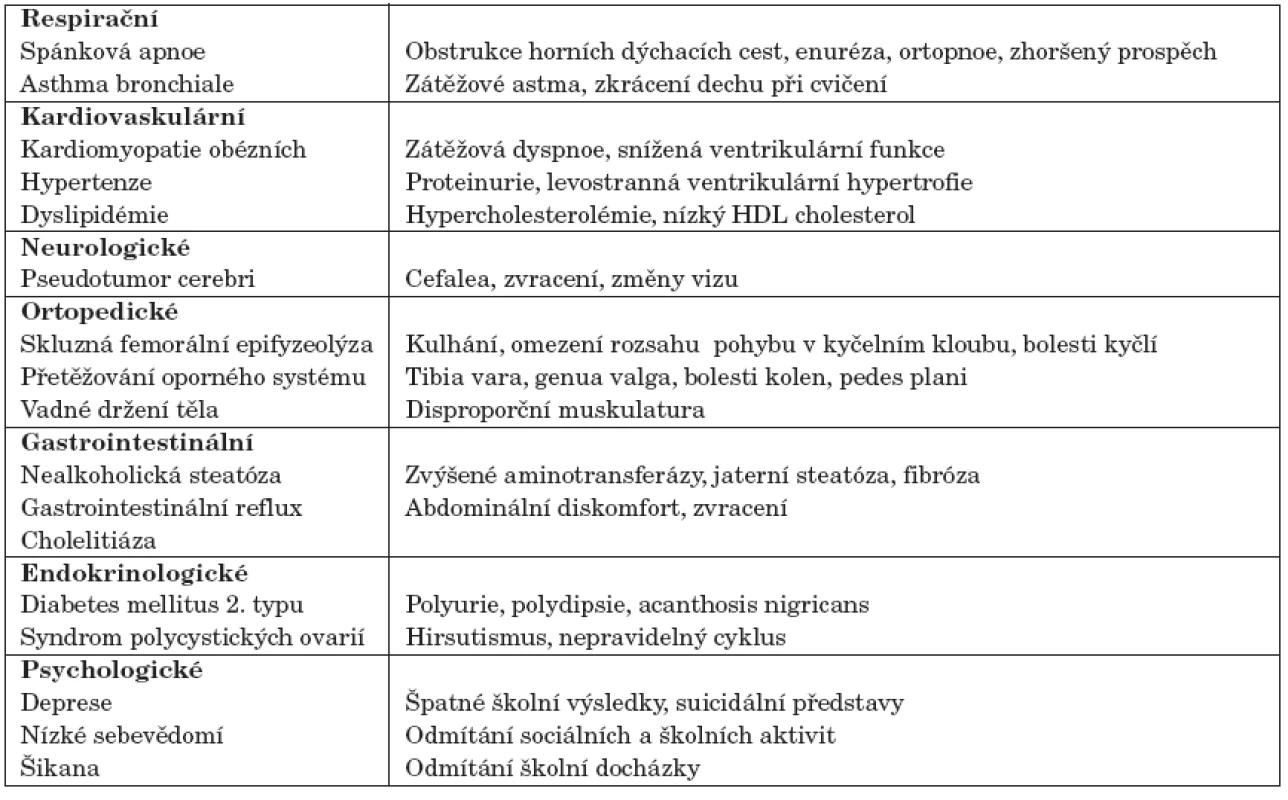
Mezi nejzávažnější komplikace dětské obezity řadíme následky spojené s metabolickými změnami podmiňující rozvoj kardiovaskulárního onemocnění s hypertenzí [6] a akcentovanou aterosklózou a poruchy metabolismu – porušená glukózová tolerance, hyperurikemie, porucha lipidového metabolismu – zvýšená hladina LDL cholesterolu a triacylglycerolů a snížená hladina HDL cholesterolu [7]. Metabolické následky obezity se stávají život limitující především ve své vzájemné potencující kombinaci popisované pod obrazem metabolického syndromu.
Metabolický syndrom a dětská obezita
Polygenně vázaná obezita je díky vazbě na inzulin základním kamenem rozvoje metabolického syndromu. Přes rozvoj inzulinové rezistence vede cesta k rozvoji diabetes mellitus 2. typu, urychluje se rozvoj aterosklerózy a nástup hypertenze doprovází kardiovaskulární komplikace s život limitujícími následky. Obezita doprovázená metabolickým syndromem pod novým pojmem „diabezita“ se stala v posledních letech hlavním nepřítelem preventivní kardiologie.
Rozvoje metabolického syndromu nejsou děti uchráněny. V USA se vyskytuje metabolický syndrom u adolescentů ve věku 12–19 let ve 4,2 % (rozdíl mezi pohlavími: u chlapců 6,1 %, u dívek ve 2,1 %). Výrazný je vztah k BMI, kdy u dětí s BMI pod 85. precentilem je jeho výskyt 0,1 %, při BMI mezi 85.–95. percentilem v 7 %, při BMI mezi 95.–99. percentilem ve 30 % a až k 50 % u BMI nad 99. percentilem. Ukazuje se, že výskyt metabolického syndromu není výjimečný ani u předškolních dětí a nad 95. percentil BMI se vyskytuje u všech dětských věkových skupin [8]. Vznik metabolického syndromu se posouvá do nižších věkových kategorií a lze se setkat i s 3letými pacienty se známkami rozvoje metabolického syndromu [9] (obr. 1).
Image 1. Tříletý pacient se známkami rozvoje metabolického syndromu. Fig. 1. Three-year patient with signs of metabolic syndrome evolution. 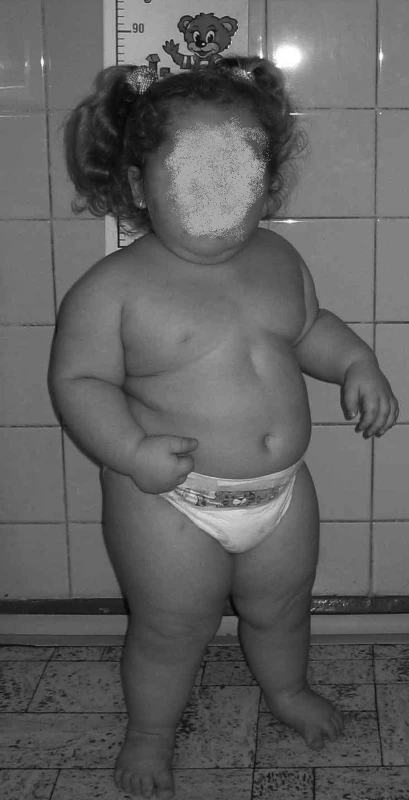
Metabolický syndrom má u dětí typický klinický obraz (obr. 2). Jsou to děti s obezitou centrálního typu a akantózou nigricans v místě zvýšeného tření v zátylku.
Image 2. Typický klinický obrazmetabolického syndromu u dětí. Fig. 2. Typical clinical picture of metabolic syndrome in children. 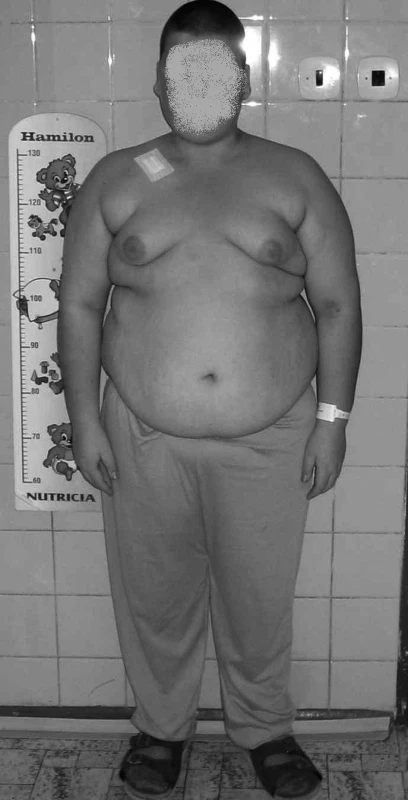
Pohled na kritéria metabolického syndromu se stále vyvíjí. Obecně platná definice byla stanovena poprvé roku 1998 podle Světové zdravotnické organizace, dále modifikována v roce 2001 podle Adult Treatment Panel III a v současnosti platná podle Mezinárodní diabetické federace z roku 2005 (tab. 2) [10, 11]. Kritéria Mezinárodní diabetické federace byla v roce 2007 modifikována pro dětskou populaci (tab 3.) [12], přestože se v pediatrii poukazuje na fakt, že kritéria metabolického syndromu stanovená pro dospělou populaci jsou pro dětskou populaci nevyhovující [13].
Table 2. Definice metabolického syndromu pro dospělou populaci podleMezinárodní diabetické federace 2005. 
Table 3. Definice rizikové skupiny a metabolického syndromu u dětí podle Mezinárodní diabetické federace uveřejněné v roce 2007. 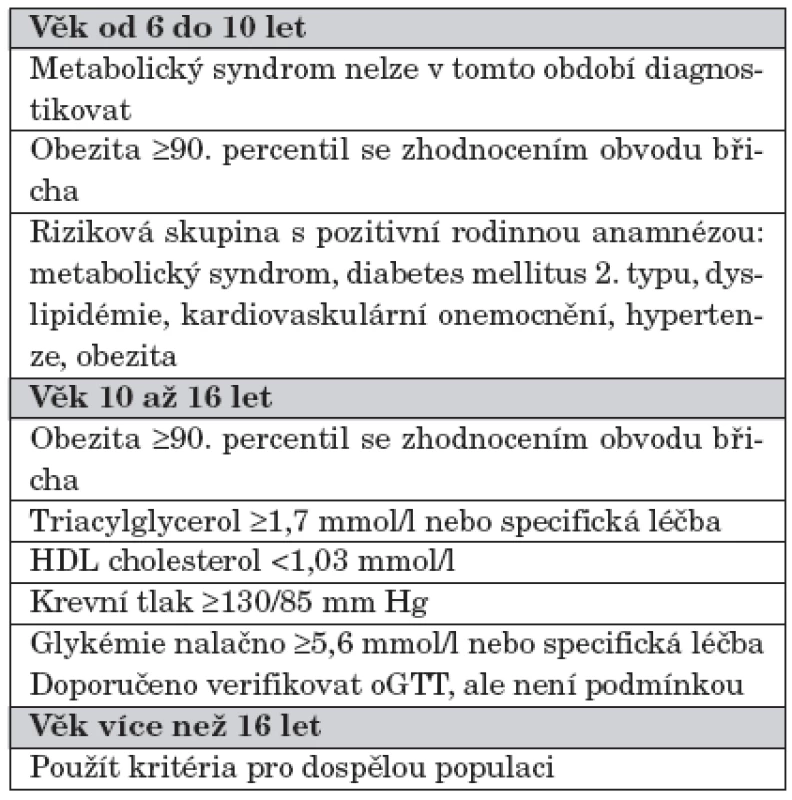
Glykémie nalačno je v dětské populaci v rámci kritérií metabolického syndromu pozdním ukazatelem. Vzhledem k velké vulnerabilitě dětského metabolismu je třeba poruchu glukózové tolerance verifikovat pomocí oGTT (orálně glukózový toleranční test) nebo HOMA indexem (glykémie nalačno v mmol/l x inzulin nalačno v μU/ml:22,5). Bez této korekce by až 50 % dětí propadlo sítem kritérií [8]. Taktéž hodnocení zvýšeného krevního tlaku v rámci kritérií je sporné, protože jen u 1 % dětí ve věku od 5 do 18 let je zvýšený TK, přestože 60 % z nich má BMI nad 85. percentilem [14]. Ve Wanově studii byla prevalence metabolického syndromu vyjádřena v 81,6 % BMI nad 90. percentilem, ve 47,7 % zvýšeným HOMA indexem, v 35,6 % zvýšením triacylglycerolů, v 16,9 % sníženým HDL cholesterolem a jen ve 13,4 % poruchou glukózové tolerance nebo zvýšenou glykémií nalačno [15]. Vedle toho je u obézních dětí s metabolickým syndromem v 77 % případů vyjádřena jaterní steatóza, která je ve 24 % spojena s elevací aminotransferáz [16].
Diagnostika metabolického syndromu není jen akademickou otázkou, ale především významnou klinickou výzvou [17]. U dětí s metabolickým syndromem je organismus časně vystaven orgánově specifickým změnám spojeným s hyperinzulinismem a inzulinovou rezistencí (tab. 4). Především děti s metabolickým syndromem jsou určené k intenzivní redukci hmotnosti a účelné farmakoterapii. Neléčený metabolický syndrom vede v řádu desetiletí k rozvoji diabetes mellitus 2. typu [18], který se může projevit již v adolescenci. Alarmující jsou údaje z USA z celonárodního průzkumu NHANES III z let 2003–2004, kde prevalence diabetes mellitus 2. typu v adolescenci stoupla na 4,1 : 1000 [19]. Tento údaj je více jak 2krát vyšší než výskyt diabetes mellitus 1. typu, který je 1,7 : 1000 (předchozí poměr z let 1999–2002 byl 30 : 70 v neprospěch diabetes mellitus 1. typu). Posun nástupu rozvoje metabolického syndromu do dětského věku vede v současnosti v USA k realistickému konstatování, že poprvé v historii USA je predikce střední délky života nastupující generace nižší než generace současné.
Table 4. Orgánově specifické symptomy spojené s hyperinzulinismem a inzulinovou rezistencí. 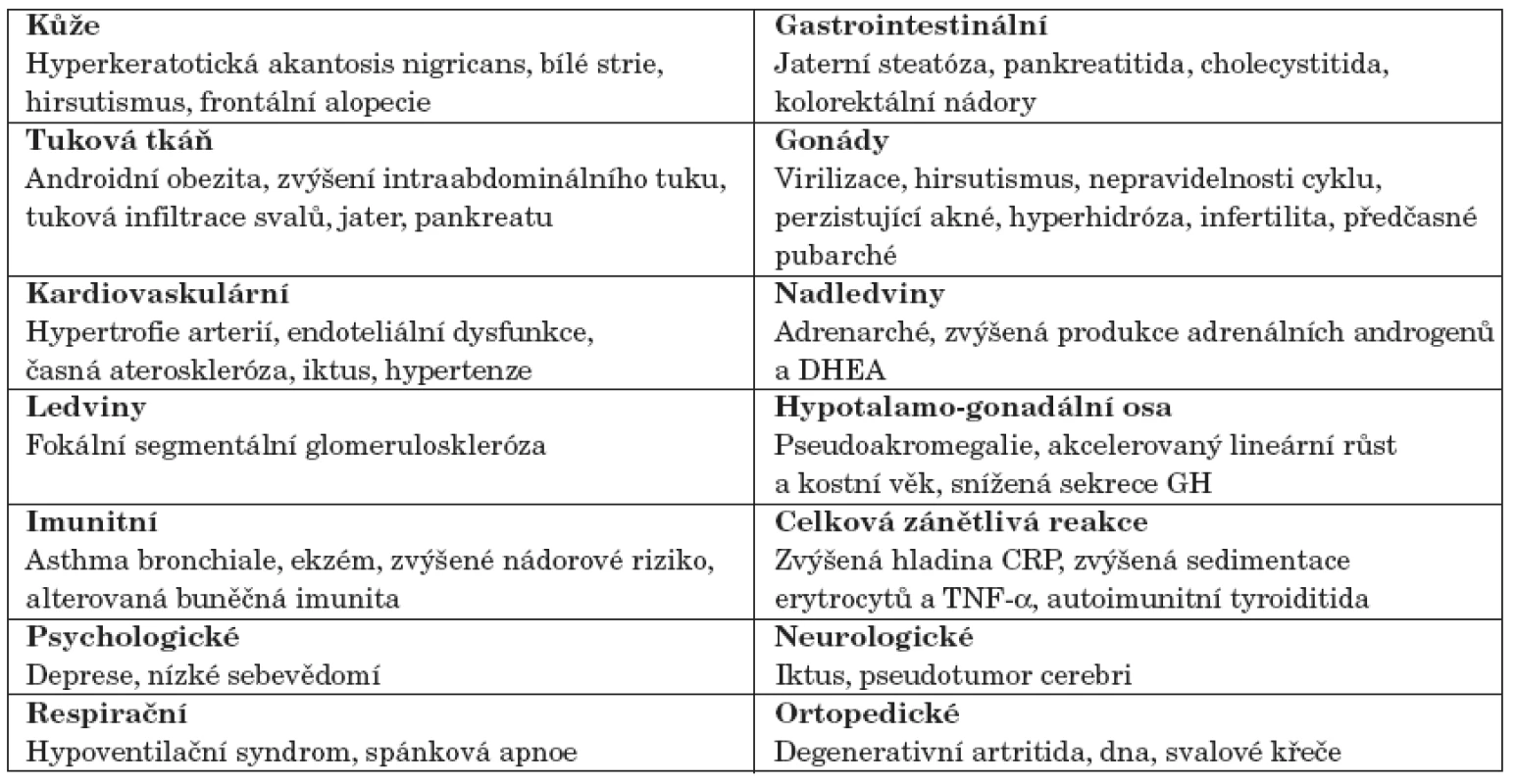
Psychosociální následky dětské obezity
Dětská obezita naplňuje často znaky psychosomatického onemocnění. Obezita dítěte se výrazně podílí na jeho psychosociálních problémech. Obézní dítě je vystaveno neúměrnému společenskému tlaku ze strany společenských estetických norem. Obézní děti jsou konfrontovány se šikanou na podkladě anti-fat rasismu. Obézní dítě je vystaveno pocitu každodenního selhání a sebeobviňování, které vede k depresivním a úzkostným stavům. Skóre depresivity u obézních dětí odpovídá dětem s onkologickým onemocněním a mají 2–3krát zvýšené suicidální skóre [20].
U 40 % dětí se setkáváme se specifickými poruchami chování a učení. Obezita a nedostatek sebedůvěry brání obézním dětem rozvinout obratnost. Dítě nemá možnost ve správný vývojový čas prožít mnohé své dovednosti a následně může dojít ke snížení jeho společenského uplatnění včetně profesního.
Celospolečenské následky obezity
Dětská obezita produkuje v 70 % chronicky obézní dospělé jedince se závažnými zdravotními a psychosociálními komplikacemi, které vedou k vyšší nemocnosti a následně k předčasnému úmrtí [21]. Relativní riziko obezity v 35 letech je při výskytu obezity ve věkovém rozmezí 1–6 let 2krát vyšší, 5–10 let 5krát, 10–14 let 10krát a 15–18 let pro muže 50krát a pro ženy 35krát vyšší [22].
V současnosti je v Evropské unii přes 20 000 obézních dětí, které mají diabetes mellitus 2. typu, 400 000 dětí s poruchou glukózové tolerance. Přes milion obézních dětí má známky kardiovaskulárního onemocnění včetně hypertenze a nárůstu cholesterolu a má tři nebo více známek metabolického syndromu. Přes 1,4 milionu má rané stadium jaterního poškození [23].
Léčba obezity je náročná a nákladná. Komplex obezita – metabolický syndrom – diabetes mellitus 2. typu – kardiovaskulární ischémie spotřebovává 10 % úhrnných zdravotních nákladů [24]. Obézní dospělí zaměstnanci mají 2krát vyšší kompenzační nároky a 12krát více práce neschopnosti při BMI nad 40. Náklady zdravotní péče jsou u obézních o 36 % a náklady na léky o 77 % vyšší [25].
Závěr
Stále se nám v současnosti nedostává jednoduchých a účelných kritérií metabolického syndromu v dětském věku. V pediatrické praxi by bylo žádoucí vymezit skupinu dětské obézní populace, která je ohrožena rozvojem metabolického syndromu a na ni především soustředit komplexní léčbu. Léčba zdravotních následků dětské obezity je zdlouhavá a obtížná, nicméně se předpokládá, že následky způsobené dětskou obezitou mohou být ve značné míře reverzibilní [26]. Po redukci hmotnosti už o 5–10 % z původní váhy zdravotní rizika obezity výrazně klesají a s redukcí váhy se pacientovi prodlužuje délka života. Zabránění obezity v dospělosti snižuje výskyt diabetes mellitus 2. typu o dvě třetiny a významným ovlivněním všech rizikových faktorů předchází více než 80 % kardiovaskulárních příhod.
Rozvinutou obezitu v dětství se v žádném případě do budoucna nevyplatí podceňovat a každé dítě s nadváhou by mělo být dlouhodobě monitorované praktickým pediatrem. Je plně v jeho možnostech provádět účelnou preventivní edukaci rizikových skupin, dětí s nadváhou a mírnou obezitou do preadolescentního věku dítěte. Děti se známkami nastupujícího metabolického syndromu a děti se závažnou obezitou je nutno dispenzarizovat ve specializovaných odborných ambulancích a léčba dětí s rozvinutým metabolickým syndromem a morbidní obezitou patří na klinická pracoviště [27].
Je třeba mít na paměti, že při dobré znalosti zdrojů obezity je ve velké míře možno předcházet jejímu vzniku. V rámci prevence vzniku obezity není třeba podceňovat zdánlivě banální racionální zásady životního stylu k tomu, aby se dítě a v budoucnu dospělý jedinec nesetkali s problémem obezity a jejími následky.
Došlo: 16. 10. 2008
Přijato: 31. 1. 2009
MUDr. Zlatko Marinov
Dětská obezitologická ambulance
Dětská poliklinika
FN Motol
V Úvalu 84
150 00 Praha 5
e-mail: z.marinov@seznam.cz
Sources
1. Kobzová J, Vignerová J, Bláha P, Krejčovský L, Riedlová J. The 6th nationwide anthropological survey of children and adolescents in the Czech Republic in 2001. Cent. Eur. J. Publ. Health 2004 Sep;12(3): 126–130.
2. Vignerová J, Humeníková L, Brabec M, Riedlová J, Bláha P. Long-term changes in body weight, BMI, and adiposity rebound among children and adolescents in the Czech Republic. Econ. Hum. Biol. 2007 Dec;5(3): 409–425. Epub 2007 Aug 1.
3. Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults. Executive Summary of The Third Report of The National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, And Treatment of High Blood Cholesterol In Adults (Adult Treatment Panel III). JAMA 2001 May 16;285(19):2486–2497.
4. Rodriguez MA, Winkleby MA, Ahn D, Sundquist J, Kraemer HC. Identification of population subgroups of children and adolescents with high asthma prevalence: findings from the Third National Health and Nutrition Examination Survey. Arch. Pediatr. Adolesc. Med. 2002 Mar;156(3): 269–275.
5. Mallory GB Jr, Fiser DH, Jackson R. Sleep-associated breathing disorders in morbidly obese children and adolescents. J. Pediatr. 1989 Dec;115(6):892–897.
6. Figueroa-Colon R, Franklin FA, Lee JY, Aldridge R, Alexander L. Prevalence of obesity with increased blood pressure in elementary school-aged children. South Med. J. 1997 Aug;90(8): 806–813.
7. Pařízková J, Lisá L, et al. Obezita v dětství a dospívání. 1. vyd. Praha: Galén, 2007.
8. Dhuper S, Cohen HW, Daniel J, et al. Utility of the modified ATP III defined metabolic syndrome and severe obesity as predictors of inzulin resistance in overweight children and adolescents: a cross-sectional study. Cardiovasc. Diabetol. 2007 Feb. 14; 6 : 4.
9. Weghuber D, Zaknun D, Nasel C, et al. Early cerebrovascular disease in a 2-year-old with extreme obesity and complete metabolic syndrome due to feeding of excessively high amounts of energy. Eur. J. Pediatr. 2007 Jan;166(1): 37–41.
10. Reaven GM. The metabolic syndrome: is this diagnosis necessary? Am. J. Clin. Nutr. 2006;83 : 1237–1247.
11. Guerrero-Romero F, Rodriguez-Moran M. Concordance between the 2005 International Diabetes Federation definition for diagnosing metabolic syndrome with the National Cholesterol Education Program Adult Treatment Panel III and the World Health Organization definitions. Diabetes Care 2005 Oct;28(10): 2588–2589.
12. Zimmet P, Alberti KG, Kaufman F, et al. The metabolic syndrome in children and adolescents – an IDF consensus report. Pediatr. Diabetes 2007 Oct;8(5): 299–306.
13. Pietrobelli A, Malavolti M, Battistini NC, Fuiano N. Metabolic syndrome: a child is not a small adult. Int. J. Pediatr. Obes. 2008;3(Suppl 1): 67–71.
14. Lauer RM, Clarke WR. Childhood risk factors for high adult blood pressure: the Muscatine Study. Pediatrics 1989 Oct;84(4): 633–641.
15. Wan NJ, Mi J, Wang TY, Duan JL, et al. Metabolic syndrome in overweight and obese schoolchildren in Beijing. Zhonghua Er Ke Za Zhi. 2007 Jun;45(6): 417–421.
16. Chan DF, Li AM, Chu WC, et al. Hepatic steatosis in obese Chinese children. Int. J. Obes. Relat. Metab. Disord. 2004 Oct;28(10): 1257–1263.
17. Sun SS, Liang R, Huang TT-K, et al. Childhood obesity predicts adult metabolic syndrome: The Fels longitudinal study. J. Pediatr. 2008 Febr;152(2): 191–200.
18. Morrison JA, Friedman LA, Wang P, Glueck CJ. Metabolic syndrome in childhood predicts adult metabolic syndrome and type 2 diabetes mellitus 25 to 30 years later. J. Pediatr. 2008 Febr;152(2): 201–206.
19. Stephen C, Michael W, Peggy A, Michael N, William HD. Prevalence of a metabolic syndrome phenotype in adolescents: Findings from the Third National Health and Nutrition Examination Survey, 1988–1994. Arch. Pediatr. Adolesc. Med. Aug 2003;157 : 821–827.
20. Schwimmer JB, Burwinkle TM, Varni JW. Health-related quality of life of severely obese children and adolescents. JAMA 2003 Apr 9;289(14): 1813–1819.
21. Stephen R, Daniels DK, Arnett RH, et al. Overweight in children and adolescents: pathophysiology, consequences, prevention, and treatment. Circulation Apr 2005; 111 : 1999–2012.
22. Guo SS, Roche AF, Chumlea WC, et al. The predictive value of childhood body mass index values for overweight at age 35 y. Am. J. Clin. Nutr. 1994 Apr;59(4): 810–819.
23. Lobstein T, Jackson-Leach R. Estimated burden of paediatric obesity and co-morbidities in Europe. Part 2. Numbers of children with indicators of obesity-related disease. Int. J. Pediatr. Obes. 2006;1(1): 33–41.
24. Finkelstein EA, Fiebelkorn IC, Wang G. National medical spending attributable to overweight and obesity: how much, and who’s paying. Health Aff (Millwood). 2003 Jan–Jun;Suppl Web Exclusives:W3-219-26.
25. Sturm R. The effects of obesity, smoking, and drinking on medical problems and costs. Health Aff (Millwood). 2002 Mar–Apr;21(2): 245–253.
26. Hainer V, Zamrazilová H, Spálová J, Hainerová I, Kunesová M, Aldhoon B, Bendlová B. Role of hereditary factors in weight loss and its maintenance. Physiol. Res. 2008;57(Suppl 1): S1–15. Epub 2008 Feb 13.
27. Lisá L, Kytnarová J, Stožický F, Procházka B, Vigne
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2009 Issue 3-
All articles in this issue
- Česká pediatrická společnost v roce 2009
- Wiskottův-Aldrichův syndrom – onemocnění vyžadující včasnou transplantaci kmenových buněk krvetvorby
- Inzulinóm – príčina recidivujúcich hypoglykémií u 16-ročného pacienta
- Porucha růstu a vývoje u chlapce s X-vázanou ichtyózou, protrahovaným porodem a nízkou hladinou estriolu u matky v průběhu těhotenství
- Anafylaxe u dětí vyvolaná potravinami
- Pediatr a terapie rozštěpových vad obličeje
- Rizika dětské obezity
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Inzulinóm – príčina recidivujúcich hypoglykémií u 16-ročného pacienta
- Wiskottův-Aldrichův syndrom – onemocnění vyžadující včasnou transplantaci kmenových buněk krvetvorby
- Porucha růstu a vývoje u chlapce s X-vázanou ichtyózou, protrahovaným porodem a nízkou hladinou estriolu u matky v průběhu těhotenství
- Anafylaxe u dětí vyvolaná potravinami
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

