-
Medical journals
- Career
Velkouzlová (nodulární) sarkoidóza. Popis případu
: E. Müllerová 1; M. Tichý 1; M. Žurková 2
: Klinika chorob kožních a pohlavních LF UP a FN Olomouc, přednosta odb. as. MUDr. Martin Tichý, Ph. D. 1; Klinika plicních nemocí a tuberkulózy LF UP a FN Olomouc, přednosta prof. MUDr. Vítězslav Kolek, DrSc. 2
: Čes-slov Derm, 94, 2019, No. 4, p. 165-169
: Case interpretation
Autoři popsují případ 37letého muže s červenohnědými noduly na horní polovině trupu a končetinách. Na základě klinického obrazu, histopatologického vyšetření a pomocných laboratorních vyšetření i zobrazovacích metod byla diagnostikována velkouzlová kožní sarkoidóza v koincidenci s plicním postižením. Pacient byl léčený systémovými a zevními kortikosteroidy. Při této terapii byla nejprve navozena remise onemocnění, záhy však došlo k recidivě choroby s nutností zahájení kombinované imunosupresivní léčby prednisonem a metotrexátem. Autoři dále poskytují přehled současných poznatků o sarkoidóze.
Klíčová slova:
kortikosteroidy – diagnóza – sarkoidóza – metotrexát
ÚVOD
Sarkoidóza je méně časté systémové onemocnění často postihující kůži [13].
Autoři uvádějí případ muže s velkouzlovou kožní sarkoidózou v koincidenci s plicním postižením vyžadující systémovou léčbu.
POPIS PŘÍPADU
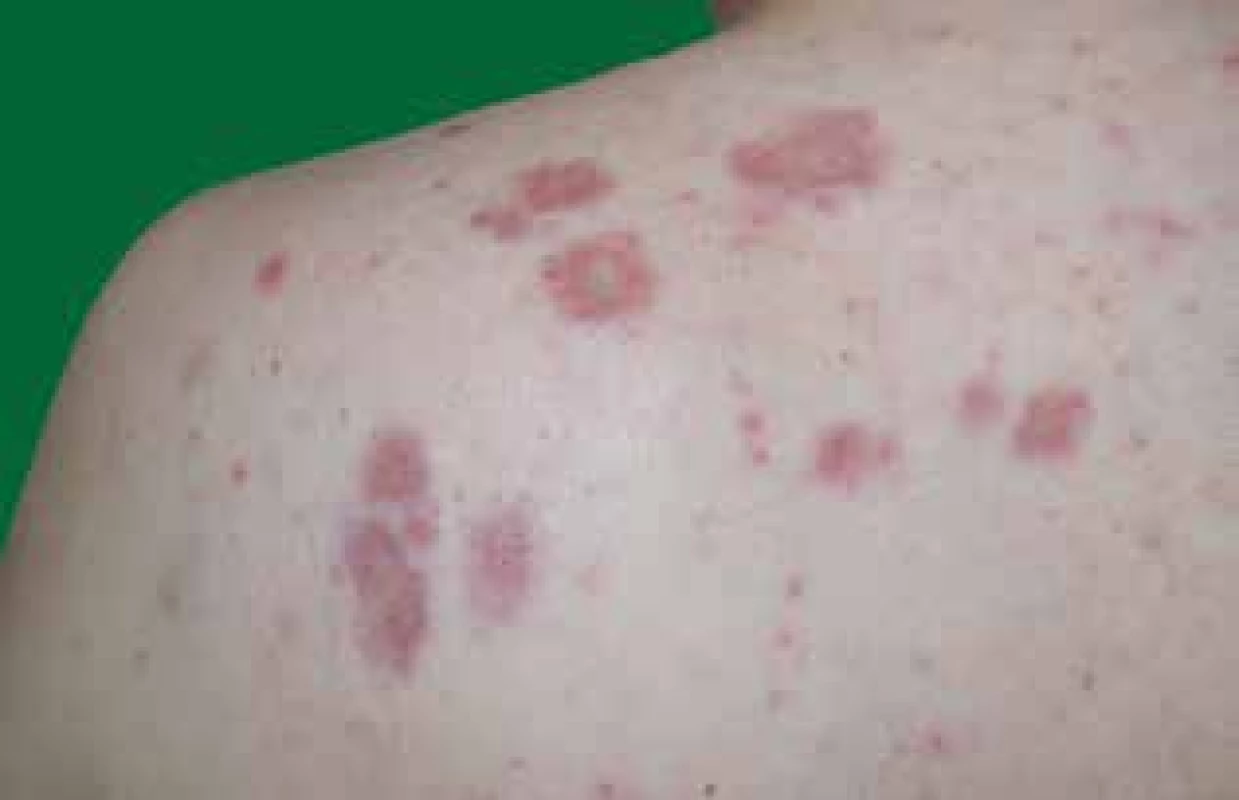
V dubnu 2016 se na kožní kliniku dostavil 37letý muž s rok trvajícími subjektivně asymptomatickými červenohnědými uzlovitými infiltráty v horní polovině zad a na končetinách (obr. 1, 2, 3). Pracoval 13 let jako dělník, byl v kontaktu s těžkými kovy, barvivy a ředidly. V poslední době pozoroval dechové obtíže při zátěži. Jinak byl zdráv, s žádným onemocněním se neléčil, byl bez pravidelné medikace, bez alergií, rodinná anamnéza byla bez pozoruhodností. V diferenciální diagnostice se s ohledem na klinický vzhled lézí uvažovalo na prvním místě o granulomatózním onemocnění, což podpořila i vitroprese a dermatoskopické vyšetření s nálezem bezstrukturních žlutooranžových okrsků barvy tzv. jablečného želé [3, 11]. Tento předpoklad byl potvrzen histopatologickým vyšetřením. Kožní biopsie prokázala přítomnost „nahých“ sarkoidních granulomů s chudým lymfocytárním infiltrátem. Pro udávanou ponámahovou dušnost byl u pacienta proveden skiagram hrudníku, na kterém byly na plicích oboustranně prokázány mnohočetné uzlovité infiltráty a akcentace lymfatické tkáně pravého plicního hilu. Byla proto ještě provedena počítačová tomografie hrudníku (CT), která v parenchymu obou plicních křídel potvrdila mnohočetné infiltráty v perilymfatické distribuci, zobrazený nález byl suspektní pro sarkoidózu. Laboratorně byly zjištěny výrazně zvýšené hodnoty pro sarkoidózu specifických markerů – angiotenzin konvertujícího enzymu (SACE), neopterinu a solubilního receptoru pro interleukin 2 (sIL2-R). Spirometrické vyšetření zaznamenalo lehkou restrikční respirační poruchu. V rámci dalšího šetření byl dále proveden tuberkulinový test – s negativním nálezem. Bronchoalveolární laváž prokázala neutrofilní alveolitidu s hraničním počtem lymfocytů a vícejadernými makrofágy. Acidorezistentní tyčky nebyly nalezeny. Sběr moče za 24 hodin na odpad vápenatých iontů, RTG rukou a nohou k vyloučení cystických změn i oční vyšetření nevykázaly patologické výsledky.
1. Mnohočetné uzlovité infiltráty hnědočerveného zbarvení 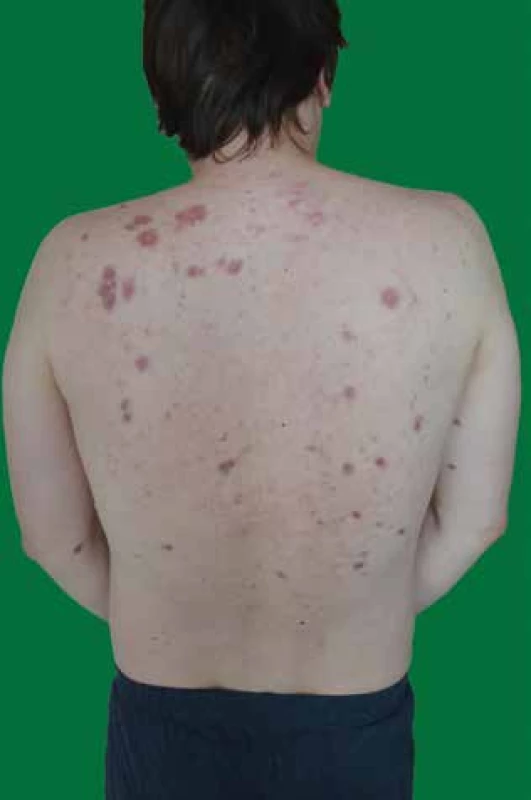
Ve spolupráci s pneumology byla diagnostikována sarkoidóza II. stadia s plicním a kožním postižením.
V květnu 2016 byla cestou pneumologa zahájena systémová kortikoterapie prednisonem v úvodní dávce 40 mg/den s postupnou redukcí dávky při regresi plicního i kožního nálezu. Specifické laboratorní markery klesly do mezí normy. Spirometrické vyšetření prokázalo výrazné zlepšení funkčních hodnot. V srpnu 2017 se podařilo navodit remisi onemocnění a systémová kortikosteroidní léčba byla ukončena. Při kontrolním plicním vyšetření v dubnu 2018 se však laboratorně opětovně objevila výrazná elevace výše uvedených specifických markerů a zhoršení hodnot spirometrického vyšetření. Na rentgenovém snímku hrudníku bylo patrné zvětšení obou plicních hilů. Stejně tak byla potvrzena progrese nálezu CT vyšetřením. Stav byl hodnocen jako první recidiva plicní sarkoidózy. Recidiva kožního postižení se neopakovala.
U pacienta byla proto zahájena kombinovaná systémová terapie prednisonem v dávce 20 mg denně a metotrexátem v dávce 10 mg 1krát týdně. Vzhledem k dobré terapeutické odezvě a pozvolné regresi plicního nálezu byla dávka prednisonu postupně snižována na současných 5 mg denně, dávka metotrexátu prozatím ponechána na 10 mg 1krát týdně. Pacient zůstává nadále v pravidelné pneumologické péči. Při poslední kontrole, 32 měsíců po zahájení léčby, byl pacient bez kožních projevů, plicní nález byl oboustranně s výraznou regresí postižení intersticia.
DISKUSE
Sarkoidóza je systémové multiorgánové neinfekční zánětlivé onemocnění neznámé etiologie charakterizované vznikem nekaseifikujících granulomů v různých tkáních a orgánech. Nejčastěji jsou postiženy nitrohrudní lymfatické uzliny, plíce, játra, slezina, nervový systém, kosti, kůže a oči [1, 2, 3, 12, 13]. Specifické kožní změny mají podobu červenohnědofialových papul a plaků v obličeji, na krku, na horní polovině trupu a na končetinách. Nespecifickým kožním projevem je v časné fázi choroby erythema nodosum [2, 3, 12].
Prevalence sarkoidózy na našem území je asi 70/100 tisíc obyvatel s roční incidencí 3,1/100 000 [9]. Nejedná se tedy o onemocnění vzácné a je třeba na něj pomýšlet u řady nevyjasněných stavů bez specifické symptomatologie, jako jsou subfebrilie, chronické dechové obtíže, chronická únava nebo lymfadenopatie. Kožní projevy jsou přítomny u 30–50 % nemocných [2, 3, 13]. Dermatolog je proto velmi často prvním specialistou, který na diagnózu sarkoidózy vysloví podezření. Časné stanovení diagnózy a indikované zahájení léčby může zamezit ireverzibilnímu poškození postižených orgánů [9].
Etiologie sarkoidózy není dosud přesně známá. Současná hypotéza předpokládá vliv zatím neznámého antigenu, který vede k Th1 imunitní reakci s následnou nespecifickou zánětlivou odpovědí a tvorbou granulomů. Zvažují se antigeny infekční povahy – atypické mykobakterie, Mycoplasma species, Corynebacteria species, Propionibacterium acnes, viry – HHV8 (human herpes virus typ 8), plísně, kovy (zirkon, hliník, berylium), pyly, minerální prach. Významnou roli hrají pravděpodobně také genetické faktory – je pozorována častější asociace s alelami HLA-B8, HLA-1, HLA-DR3 [2, 3,13].
Kožní změny mají v rámci sarkoidózy podobu specifických červenohnědofialových papul a uzlovitých infiltrátů, které nejčastěji postihují obličej, krk, horní polovinu trupu a končetiny. Při vitropresi dojde k vyblednutí projevů a léze mají barvu tzv. jablečného želé [3].
Je rozlišováno několik hlavních klinických forem kožní sarkoidózy, které představuje forma malouzlová diseminovaná sarkoidóza, velkouzlová sarkoidóza, angiolupoid, lupus pernio či sarkoidóza v jizvě, klinický obraz však může být velmi pestrý zahrnující ulcerace, atrofie, projevy verukózní a perforující, erytrodermii, napodobující morfeu, necrobiosis lipoidica, lipodermatosklerózu, psoriázu či lichen planus aj. [3, 13].
Malouzlová diseminovaná sarkoidóza je charakterizována makulopapulozními výsevy v obličeji a na trupu. Bývá známkou akutní formy. Prognóza je většinou příznivá s tendencí ke spontánní regresi [2, 3, 12]. Velkouzlová (nodulární) forma je charakteristická menším počtem specifických nodulů a plošnými infiltrovanými, anulárními či serpiginózními ložisky na trupu a končetinách [2, 13] (viz obr. 1, 2, 3). Angiolupoid se projevuje noduly v okolí očí a na hřbetu nosu s četnými teleangiektaziemi, převážně u žen [12]. Lupus pernio se manifestuje plošnými lividními ložisky na nose, tvářích a uších. Jedná se o variantu nodulární formy napodobující oznobeniny [13]. Sarkoidóza v jizvě se může objevit ve starších jizvách, které po infiltraci granulomy ztuhnou a zčervenají [3].
3. HE 100krát – nekaseifikující dobře ohraničené „nahé“ sarkoidní granulomy v dermis a subcutis
Fotografie publikována se souhlasem Ústavu klinické a molekulární patologie FN Olomouc.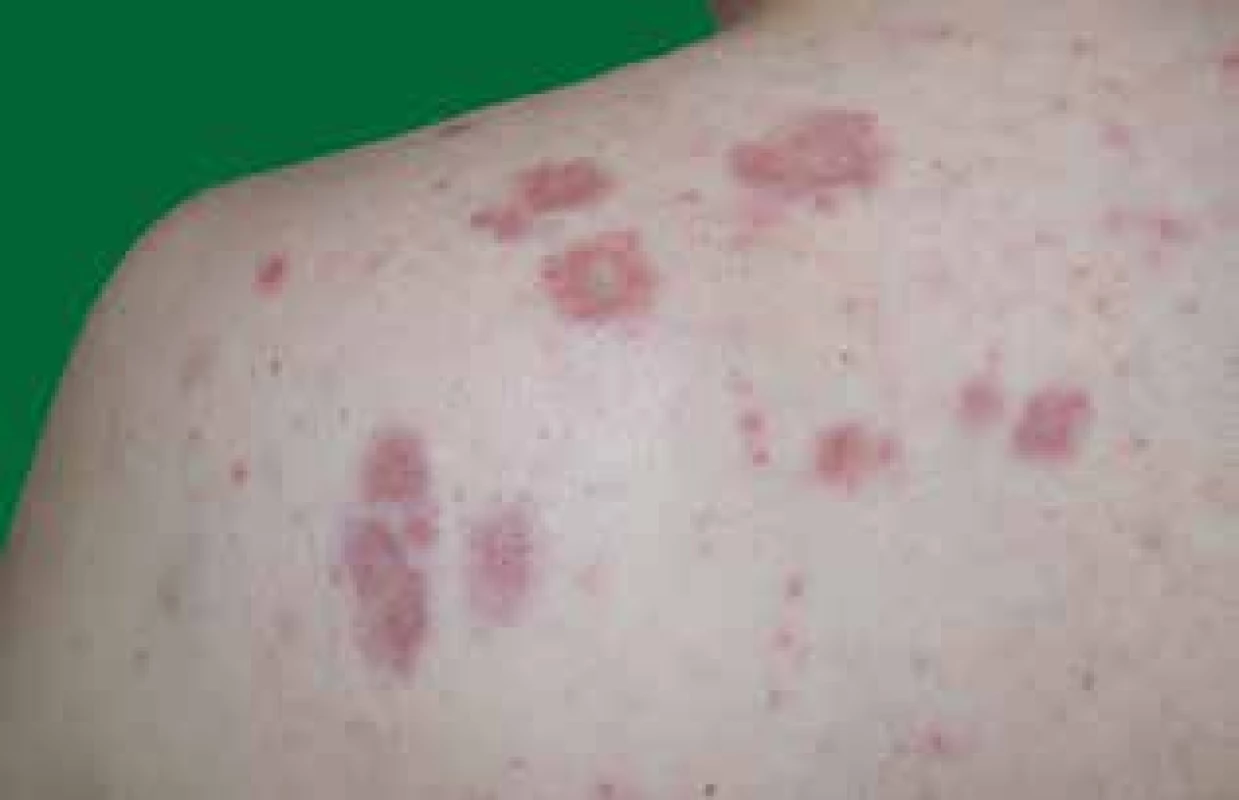
Nespecifickým kožním projevem sarkoidózy (tzn. bez histologického nálezu granulomů) je v časné fázi choroby ve více než polovině případů erythema nodosum [2, 13]. Histologicky se jedná o septální panikulitidu, která se klinicky manifestuje bolestivými uzly, a to zejména na bércích. Je provázená teplotami a bolestmi kloubů. Sarkoidóza je po Crohnově chorobě druhou nejčastější příčinou vzniku erythema nodosum [3]. Erythema nodosum, oboustranná plicní hilová lymfadenopatie a artralgie společně vytvářejí tzv. Löfgrenův syndrom [2, 3, 7, 13].
Diagnózu stanovíme na základě klinického obrazu, histopatologického vyšetření a pomocných laboratorních vyšetření a zobrazovacích metod, vyloučením jiných příčin granulomatózního zánětu včetně tuberkulózy. Pro stanovení diagnózy je zásadní průkaz tzv. nahých a dobře ohraničených nekaseifikujících granulomů (na rozdíl od tuberkulózy), obklopených řídkým lymfocytárním infiltrátem [5]. Laboratorně bývá zvýšena hodnota sérové angiotenzinkonvertázy – SACE (tzn. Serum Angiotensin-Converting Enzyme, specifický produkt makrofágů granulomů), zvýšená hodnota neopterinu a solubilního receptoru pro interleukin 2 (sIL2-R). Individuálně bývá dále vyjádřena hyperkalcémie, kalciurie, leukopenie či eozinofilie [7]. K objasnění plicního postižení se provádí skiagram hrudníku se zaměřením na hilové uzliny, CT vyšetření plic, funkční plicní testy. K vyloučení cystických změn malých kostí ruky a nohy je nutné doplnit rentgenologické vyšetření [3, 5, 13].
Prognóza nemoci je všeobecně dobrá, ve většině případů dochází ke spontánnímu ústupu aktivity choroby [2, 3, 13]. Kožní postižení se až v 50 % případů zhojí ad integrum [2].
K terapii mírnějších forem kožní sarkoidózy se používají velmi účinné lokální kortikosteroidy v okluzi či intralezionálně [3, 10, 13]. Systémová léčba je indikována, hrozí-li progresivní orgánové postižení či mutilující kožní změny. Pak jsou metodou první volby systémové kortikosteroidy – prednison v dávce 20–40 mg denně s postupným vysazováním během měsíců až let podle stupně orgánového postižení [9] – tabulka 1. Při nedostatečném efektu systémové kortikoterapie lze do kombinace přidat některá imunosupresiva (např. metotrexát, thalidomid) [8] (viz tab. 1). V monoterapii se podávají při intoleranci kortikosteroidů [9]. Další možností léčby u kožních projevů sarkoidózy je antimalarikum hydroxychlorochin, který je doporučován také u pacientů s hyperkalcémií a neurologickým postižením [9] (viz tab. 1). Popisují se také případy úspěšného léčení choroby biologickými preparáty ze skupiny inhibitorů TNF α – např. infliximabem [6, 8, 9] (viz tab. 1).
1. Léčba mimoplicní formy sarkoidózy [9] ![Léčba mimoplicní formy sarkoidózy [9]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/7c403328dfdd2739a1e185b821441d89.jpeg)
V případě extrakutánního postižení je vždy nutná spolupráce s pneumologem (schéma 1).
Schéma 1. Léčebné schéma plicní sarkoidózy [9] ![Schéma 1. Léčebné schéma plicní sarkoidózy [9]](https://pl-master.mdcdn.cz/media/image_pdf/e85ec6a3a834a383850322a597c5d74b.png?version=1576613311)
Prohlášení o střetu zájmů: Autor v souvislosti s tématem práce v posledních 12 měsících nespolupracoval s žádnou farmaceutickou firmou.
Do redakce došlo dne 5. 4. 2019.
Adresa pro korespondenci:
MUDr. Eva Müllerová
Klinika chorob kožních a pohlavních FN Olomouc
I. P. Pavlova 6
779 00 Olomouc
e-mail: eva.mullerova@fnol.cz
Sources
1. AJAY, K. M., ANU, A. G., DINCY, P. Annular cutaneous sarcoidosis with systemic involment. J Family Med Prim Care, 2017, 6(3), p. 660–662.
2. BRAUN-FALCO, O., PLEWIG, G., WOLFF, H. H. Dermatológia a venerológia. Martin: Osveta, s.r.o., 2001, s. 1126–1130.
3. CETKOVSKÁ, P., PIZINGER, K., ŠTORK, J. Kožní změny u interních onemocnění. Praha: Grada Publishing, a.s., 2010, s. 25–27.
4. DULGUEROV, N., VANKATOVA, L., LANDIS, B. N. Subcutaneous sarcoidosis in a rhinoplasty scar. BMJ Case Rep, 2015, Mar 27. pii: bcr2015209337.doi:10.1136/bcr-2015-209337.
5. HERCOGOVÁ, J., KACEROVSKÁ, D. Dermatohistopatologie. Česká akademie dermatovenerologie. Praha 2015, s. 57–60.
6. CHUNG, J., ROSENBACH, M. Extensive cutaneous sarcoidosis and coexistant Crohn disease with dual response to infliximab: case report and review of the literature. Dermatol. Online J., 2014, 21(3). pii: 13030/qt6m04m5s3.
7. KIRRESH, O., SCHOFIELD, J., GEORGE, G. Acute sarcoidosis: Löfgren‘s syndrome. Br. J. Hosp. Med, 2015, 76(3), p. 154–158.
8. KOLEK, V. Sarkoidóza – dosud nepoznaná (2). Interní Med, 2007, 9(7–8), p. 310–313.
9. KOLEK, V., ŽURKOVÁ, M., LOŠŤÁKOVÁ, V. Sarkoidóza – nadále záhadné onemocnění. Dostupné na www: http://wp.interna-cz.eu/sarkoidoza-nadale-zahadne-onemocneni/
10. MARCHETTI, M., BAKER, M. G., NOLAND, M. M. Treatment of subcutaneous sarcoidosis with hydroxychloroquine: report of 2 cases. Dermatol. Online J., 2014, 20(1), p. 21250.
11. POCK, L., FIKRLE, T., DRLÍK, L., ZLOSKÝ, P. Dermatoskopický atlas. 2. přepracované vyd. Praha: Phlebomedica, spol. s.r.o., 2008, s. 125.
12. RODRIGUES, Y. M., ZANETTI, G., MARCHIORI, E. Sarcoidosis with multiple organ involment. Clin Case Rep, 2018, 6(7), p. 1381–1382.
13. ŠTORK, J. et al. Dermatovenerologie. 2.vyd. Praha: Galén, 2008, 2013, s. 239–241.
14. VIDAL, M., ALVARADO, A., LÓPEZ, J., SIERRA, J., RUIZ, A. Scar sarcoidosis: A rare entity found by 18F-FDG-PET/CT. Radiol Case Rep, 2018, 13(6), p. 1216–1219.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2019 Issue 4-
All articles in this issue
- Current Approach to Modern Treatment of Psoriasis – Updated Guidelines of ČDS JEP for Targeted Treatment of Severe Chronic Psoriasis
- KONTROLNÍ TEST
- Nodular Sarcoidosis. Case Report
- Bleeding Nodule on the Back – Sebaceoma. Minireview.
- Collision Tumors – Diagnostically Difficult Situations. A Series of Cases
- Fotoprotekce
-
Zápis ze schůze výboru ČDS Praha
6. 6. 2019 - 19. výroční meeting Evropské společnosti dětské dermatologie (ESPD) Dubrovník 2.–4. 5. 2019
- COSMETIC INJECTION TECHNIQUES
- Odborné akce 2019
- Czech-Slovak Dermatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Current Approach to Modern Treatment of Psoriasis – Updated Guidelines of ČDS JEP for Targeted Treatment of Severe Chronic Psoriasis
- Fotoprotekce
- Nodular Sarcoidosis. Case Report
- Bleeding Nodule on the Back – Sebaceoma. Minireview.
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career