-
Medical journals
- Career
Kandidózy kůže a sliznic
: I. Kuklová
: Dermatovenerologická klinika 1. LF UK a VFN, přednosta prof. MUDr. Jiří Štork, CSc.
: Čes-slov Derm, 90, 2015, No. 2, p. 47-53
: Reviews (Continuing Medical Education)
Kvasinky jsou oportunní patogeny člověka, jejich patogenita závisí na celkovém stavu makroorganismu a na funkčnosti jeho imunitního systému, ale i na virulenci jednotlivých kvasinek. Kvasinky mohou vyvolat jak kožní, tak systémové infekce. V typických případech postihují sliznice, kůži, nehty a gastrointestinální trakt. Za určitých podmínek mohou postihnout kterýkoliv orgán v těle. Invazivní kandidóza a kandidémie jsou nejčastějšími klinickými projevy systémové fungální infekce, která je také spojena s nejvyšší mortalitou. Práce předkládá přehled současných poznatků o taxonomii, klinickém obrazu, diagnóze a léčbě těchto onemocnění.
Klíčová slova:
kandidóza – C. albicans – taxonomie – klinický obraz – diagnóza – terapieTAXONOMIE KVASINEK
Kvasinky se označují jako dimorfní mikromycety, protože kromě blastospor (pučící spóry) mají schopnost vytvářet vláknitou formu ve formě mycelia (hyfy) nebo pseudomycelia (pseudohyfy). Pseudomycelium je tvořeno pučícími buňkami, které se protahují a zůstávají spojeny. V místě spojů se vlákna zužují, toto zúžení odlišuje pseudomycelium od pravého mycelia. Schopnost vytvářet pseudomycelium a pravé mycelium se liší u různých druhů (např. C. glabrata vláknité formy běžně netvoří), ale i u různých kulturálních forem, a stejně tak se mění i množství blastospor a jejich uspořádání [6, 10, 17]. Kvasinky nejsou samostatnou taxonomickou skupinou. V minulosti se dělily na pravé a nepravé. Pravé kvasinky se rozmnožují pohlavně, to znamená, že vytvářejí teleomorfy (askospory a basidiospory), zatímco nepravé kvasinky nebo též kvasinkovité mikromycety se rozmnožují asexuální cestou. U řady mikromycet jsou postupně nacházena pohlavní stadia, proto se od dělení na pravé a nepravé v současnosti upouští. Nejčastějším infekčním agens je Candida albicans. Tento dimorfní komenzál kolonizuje kůži, gastrointestinální a reprodukční ústrojí. Dalšími potencionálními patogeny jsou druhy C. tropicalis, C. parapsilosis , C. glabrata, C. krusei a další [10].
LABORATORNÍ DIAGNOSTIKA
Laboratorní průkaz spočívá v mikroskopickém a kultivačním vyšetření. Mikroskopický průkaz v preparátu s 10% hydroxydem draselným (KOH) je citlivější metodou než prostý nativní preparát [15]. Mikroskopicky na větveném pseudomyceliu (nebo pravém myceliu) vyrůstají oválné, vejčité nebo kulovité blastospory, které bývají uspořádány v řetízcích, přeslenech a hrozníčcích, ale také jednotlivě [6]. Ke kultivačnímu průkazu se používají různé kultivační půdy, mezi kterými není – co do citlivosti – podstatný rozdíl (např. Sabouraudův agar, Nickersonovo médium, Microstix-candida médium) [15]. Kvasinky rostou při teplotě 25 i 37 °C, proto používání dvou teplot nepřináší diagnostickou výhodu. Při 37 °C sice rostou kolonie rychleji, ale mohou být potlačeny bakteriemi, proto většina laboratoří preferuje růst při 30 °C. Krémově zbarvené neprůhledné kolonie velikosti špendlíkové hlavičky jsou viditelné již za 24 hodin, ale růst je patrnější za 48–72 hodin. K přesné identifikaci jednotlivých druhů se používají testy asimilace a fermentace zdrojů dusíku a uhlíku (auxanogramy a zymogramy). CHROMagar Candida je selektivní půda, která obsahuje chromogenní substance, které umožňují rychlou identifikaci různých druhů kvasinek uvnitř rodu a umožňuje také detekci smíšených infekcí [10]. K nejnovějším metodám detekce kvasinek patří spektrometrické metody, které se využívají především k průkazu systémových infekcí [2]. PCR metody, detekce antigenu a sérologické testy nejsou pro rutinní diagnostiku vzhledem k příliš vysoké citlivosti vhodné [15, 16]. Samotný nález kvasinek v kožních a slizničních lézích nestačí k tomu, abychom je mohli považovat za patogenní agens. Pro průkaz patogenity je nutná korelace klinického obrazu a nálezu v mikroskopickém preparátu, kde vedle pučících blastospor nacházíme i vlákna (pravé mycelium nebo pseudomycelium).
PATOGENEZE A FAKTORY VIRULENCE
Mezi faktory virulence C. albicans patří schopnost adheze na povrchy (např. sliznice, katétry, umělé chlopně) a změny fenotypu (switch phenotype) spojené se změnou morfologie v pseudohyfální, morfologicky odolnější a invazivnější formu (= morfogeneze). K virulenci kvasinek přispívá exprese genů spojených s tvorbou vláken. Tento proces je i základem tvorby tzv. kvasinkového biofilmu. Jako biofilm označujeme organizovaná společenstva mikroorganismů ve vlastní extracelulární matrix, pevně lnoucí k povrchům [1, 7, 8]. Biofilm chrání mikromycety nejen proti pokusům hostitele o jejich likvidaci, ale zároveň omezuje průnik některých antimykotik k jednotlivým buňkám této organizované struktury. Mezi další významné faktory virulence patří schopnost produkce invazivních enzymů, jednak proteináz a jednak fosfolipáz, které se uplatňují nejen v procesu adheze, ale jsou zásadní zejména pro penetraci do tkáně. Jedním z dalších mechanismů kandidové invaze je tvorba proteinů tepelného šoku (hsp, heat shock proteins). Hsp jsou imunogenní mannoproteiny (přírodní složky kvasinek, které se uvolňují během alkoholového kvašení), které jsou fyziologicky součástí imunitní odpovědi všech živých organismů. Jsou produkovány jako reakce na změny teploty a stresové podmínky vyplývající z nepříznivého prostředí, brání buňku proti degradačním procesům provázejícím stres. Při invazivní infekci produkuje C. albicans hsp90 jako ochranu proti obranným mechanismům hostitele, přítomny jsou jednak v cytosolu buňky, ale také extracelulárně jako součást buněčné stěny [1, 8].
KLINICKÉ FORMY KVASINKOVÝCH INFEKCÍ
Orofaryngeální kandidóza
Orofaryngeální kolonizace kvasinkami se vyskytuje přibližně u 20 % zdravých osob. K predisponujícím faktorům infekce patří diabetes mellitus, systémová léčba antimykotiky a kortikoidy, perniciózní anémie, radioterapie hlavy a krku, poruchy buňkami zprostředkované imunity. Uvádí se, že až 1/3 HIV pozitivních pacientů trpí nějakou formou orofaryngeální kandidózy. Nejčastější manifestací je orální kandidóza (moučnivka, soor, trush), která se dělí na pseudomembranózní (projevuje se tvarohovitými hmotami, které pokrývají bukální sliznici a lze je snadno setřít) – obrázek 1, chronickou atrofickou (erytém a edém patrové sliznice u osob se zubními protézami) a chronickou hyperplastickou (adherující bělavé povlaky). Dalším projevem slizniční formy je glositida (bolestivá atrofie dorza jazyka s vyhlazenými papilami). Cheilitis angularis (anguli infectiosi) se projevuje erytémem, macerací, prasklinami a bělavými povlaky v ústních koutcích. Diferenciálnědiagnosticky odlišujeme lichen planus, herpetické infekce, erythema multiforme, perniciózní anémii, zánět sliznic při chemoterapii, lupus erythematodes, glukagonom syndrom, deficienci zinku a pemphigus vulgaris. V léčbě se uplatňují suspenze s nystatinem k potírání sliznic 4krát denně. Důležitá je eliminace predisponujících faktorů.
1. Soor – bělavé povlaky na bukální sliznici a jazyku 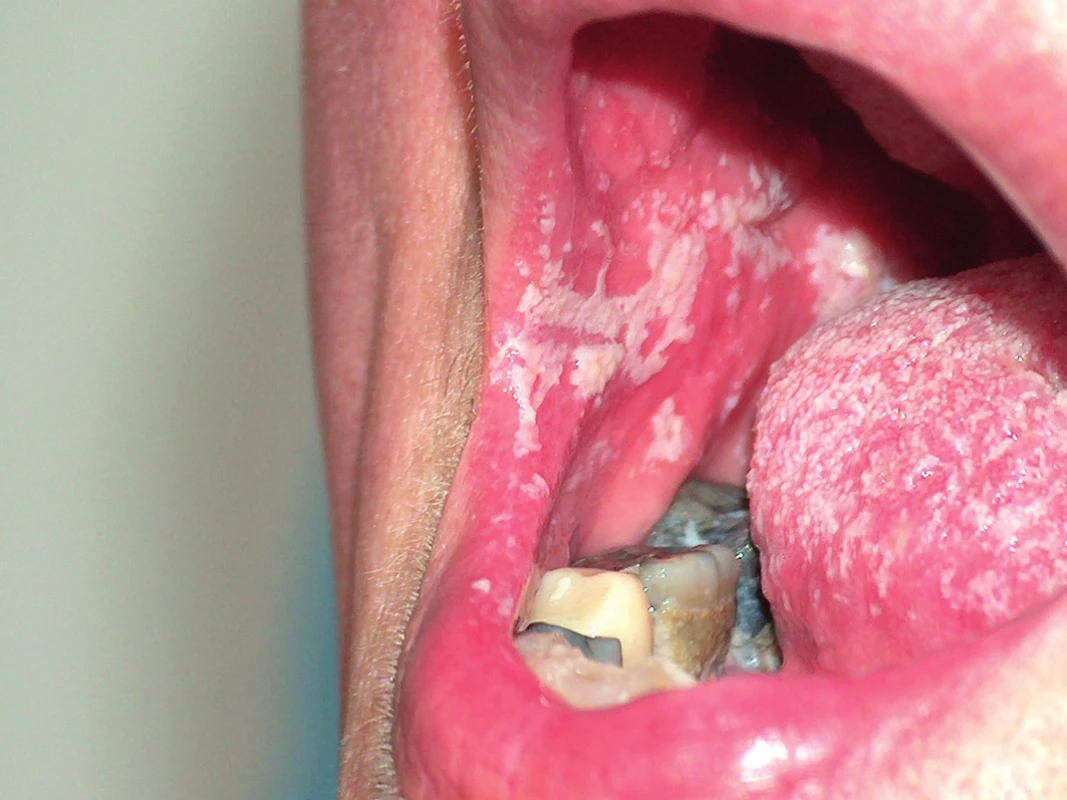
Kožní kandidóza
C. albicans může přechodně kolonizovat kůži, ale není stálou součástí kožní mikroflóry. Infekce kůže je nejčastěji vyvolána C. albicans a C. tropicalis. Bývá lokalizována v intertriginózní lokalizaci, tedy v místech vlhké zapářky. Predisponujícím faktorem je diabetes mellitus, obezita, nošení neprodyšného prádla a profesionální vlivy. Projevuje se jako svědivá, erytematózní macerovaná ložiska se satelitními vezikulopustulami, ty se po stržení mění v eroze s límečkovitým odlučováním epidermis na okraji (obr. 2, 3). V diferenciální diagnóze odlišujeme nespecifické nebo streptokokové intertrigo, psoriázu, erythrasma, dermatofytózy a pityriasis versicolor. Variantou kožní kandidózy je plenková dermatitida vznikající šířením kvasinek z gastrointestinálního traktu. Projevuje se erytémem, edémem, papulami, pustulami a erozemi s olupováním na okraji lézí. V diferenciální diagnóze odlišujeme atopický ekzém, psoriázu, iritační a seborrhoickou dermatitidu. Erosio interdigitalis blastomycetica postihuje díky anatomickým poměrům nejčastěji 3. meziprstí rukou, projevuje se macerací a erozí s límečkem šupin na periferii (obr. 4). Kvasinková folikulitida bývá lokalizována na kůži zad u osob upoutaných na lůžko a manifestuje se drobnými vezikulopustulami obsahujícími kvasinky. Diferenciální diagnostika: akné, bakteriální folikulitidy a pityriosporon folliculitis. V léčbě kožních kandidóz obvykle vystačíme s lokálními antimykotiky azolového typu, eventuálně ciclopiroxolaminem. Kůži je možno omývat 5% benzoyl peroxidem, používat ochranné pasty, u torpidních infekcí jsou indikována systémová antimykotika, nejčastěji flukonazol a itrakonazol.
2. Candidosis intertriginosa – mokvající plocha sytě červené barvy s límečkovitým olupováním na periferii a se satelitními papulami a pustulami 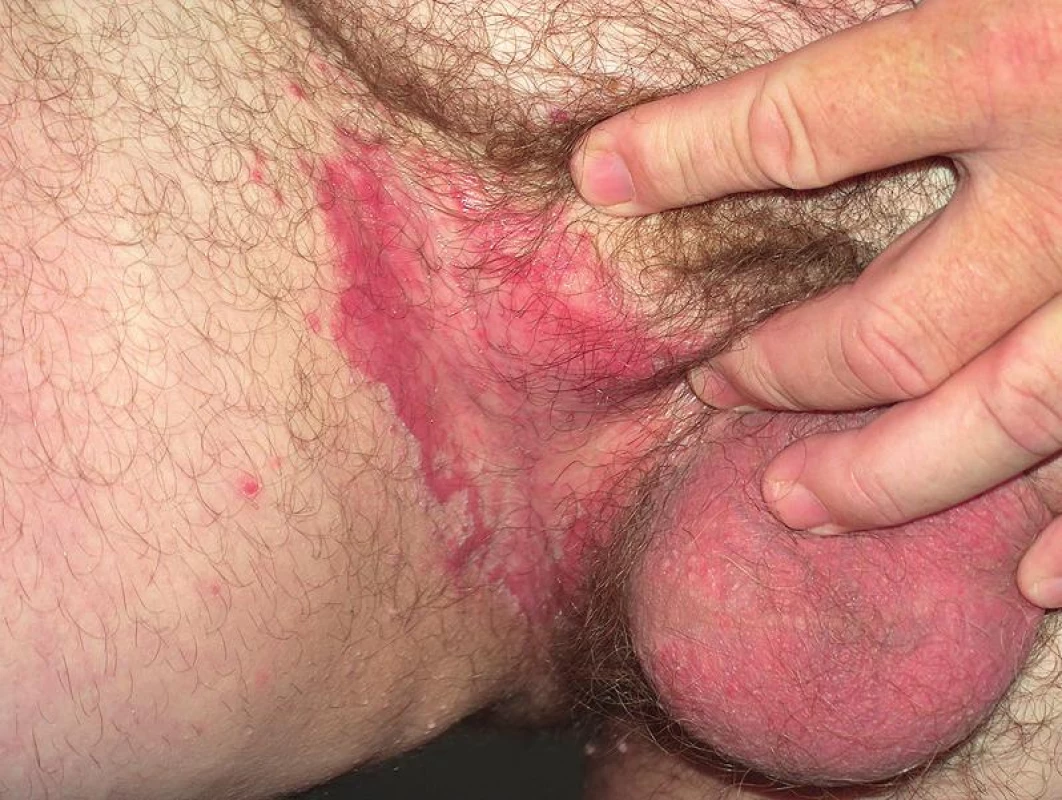
3. Candidosis intertriginosa – erytémová plocha pod prsem s pustulami a deskvamací 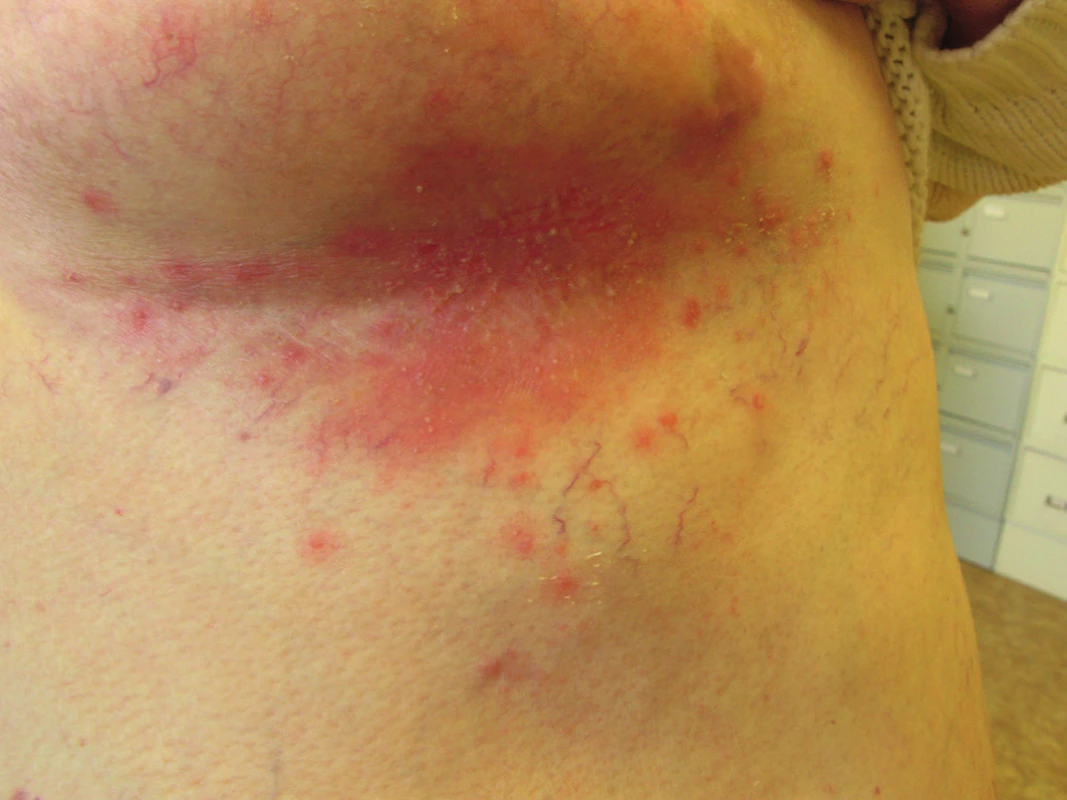
4. Erosio interdeigitalis blastomycetica 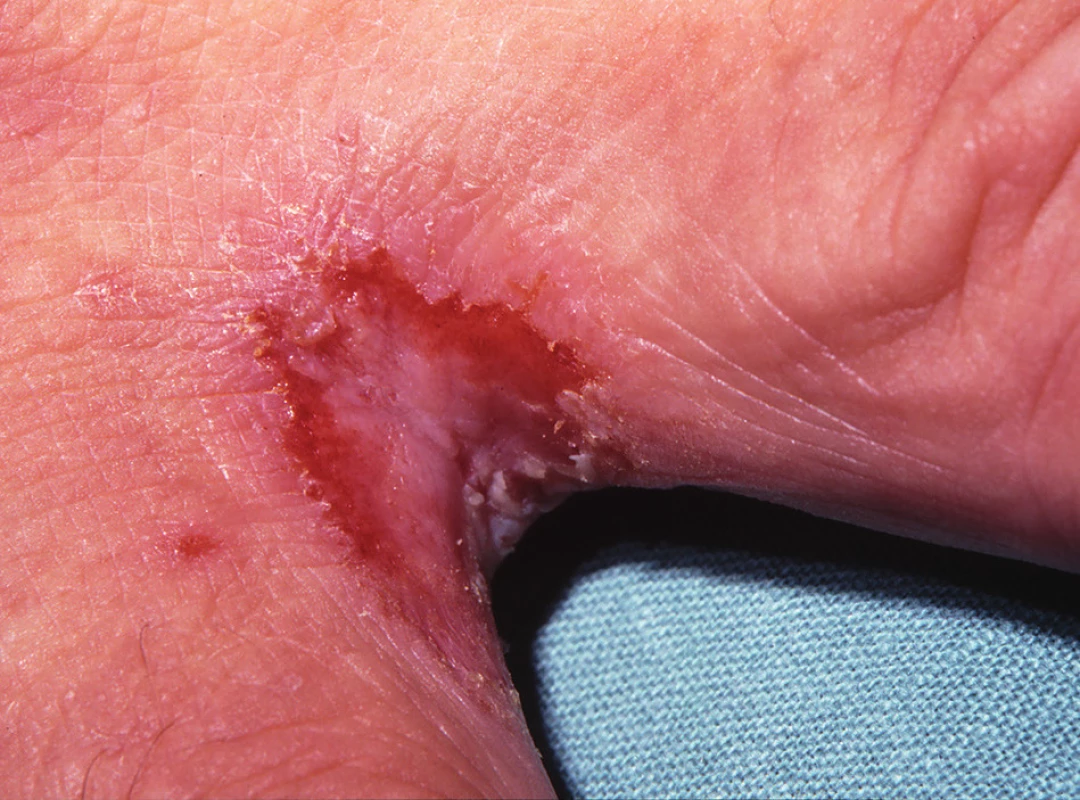
Kandidová paronychia se projevují fialově červeným zduřením kožní řasy nad lunulou a v jejím okolí. Řasa je odchlípena od nehtové ploténky a je těstovité konsistence (obr. 5) Někdy při mírném tlaku vytéká ze štěrbiny pod řasou malé množství hustého, bělavého hnisu, v němž lze kandidy snadno kultivačně prokázat. Onemocnění mívá chronický ráz s exacerbacemi a remisemi. Diferenciálnědiagnosticky je nutno odlišit paronychia bakteriálního původu, ale jsou možné i smíšené infekce, dále paronychia spojená s hypoparathyreoidismem, céliakií, acrodermatitis enteropatica, reaktivní artritidou a terapií retinoidy. Léčba je svízelná, možno aplikovat lokální antimykotika v roztoku, sol. Castellani, 4% thymol v chloroformu nebo alkoholu, krátkodobě lokální kortikoidy [18]. Kandidové onychomykózy (candidaonychomycosy) postihují převážně nehty rukou a projevují se bělavými, šedavě nebo slabě nazelenalými skvrnami na nehtové ploténce, která se však nápadně nerozpadá ani netřepí (na rozdíl od onychomykóz vyvolaných dermatofyty) a často si ponechává svůj lesk. Nehet se neztlušťuje ani nevznikají subunguální hyperkeratózy, ale naopak se na postižených místech nápadně ztenčuje, a to spíše na své spodní straně. Onemocnění obvykle začíná na volných okrajích nehtu, odkud postupuje směrem proximálním. K sekundárním změnám patří onycholýza a Beauovy linie s hnědavým nebo zelenavým zbarvením podél laterálních okrajů nehtu. K průniku kvasinek do nehtů a jejich následné destrukci dochází u imunodeficientních pacientů a u mukokutánní kandidózy. V závislosti na rozsahu postižení podáváme lokální nebo systémová antimykotika (itrakonazol v pulzním režimu).
5. Kvasinková paronychia a onychomykóza – erytém, zduření a odchlípení kožní řasy nad lunulou, hnědavé zbarvení proximálních a laterálních částí nehtů, příčné rýhy s deskvamací 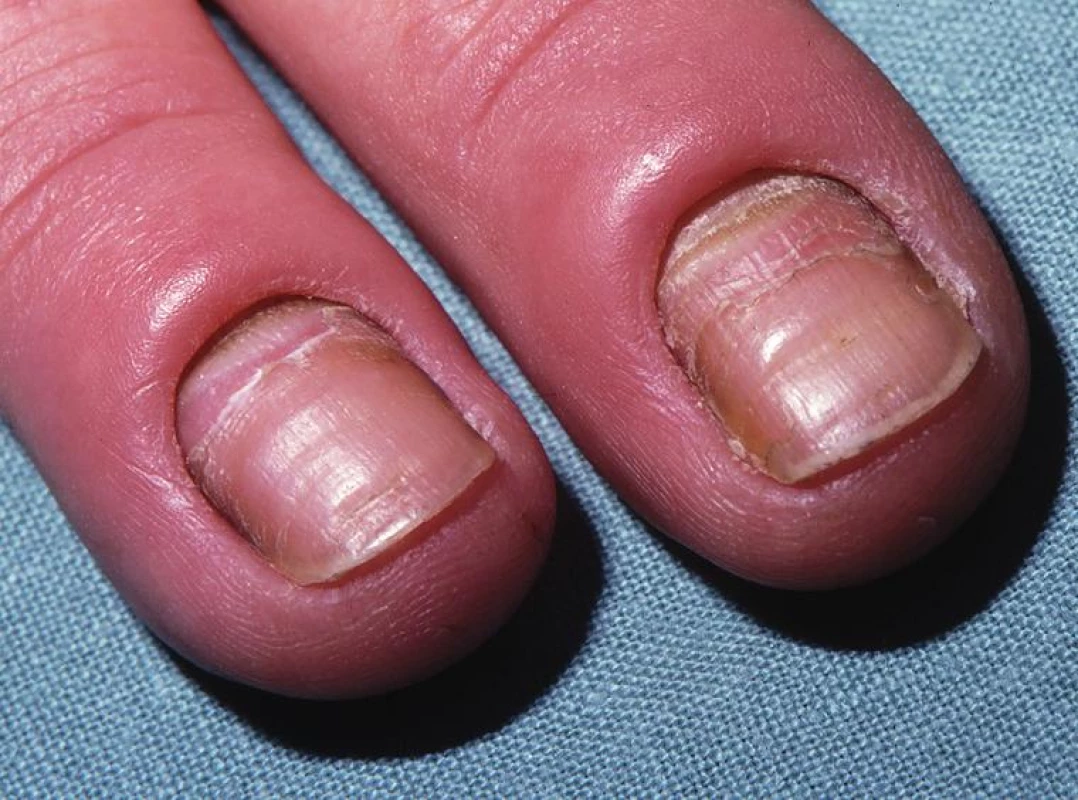
Diseminovaná kandidóza souvisí obvykle s poruchami funkce neutrofilů a makrofágů. Nejčastěji je vyvolána C. albicans, C. tropicalis, C. glabrata, C. parapsilosis. Kvasinky se šíří hematogenně z orofaryngu nebo gastrointestinálního traktu nebo z kontaminovaných intravenózních katétrů. Charakteristickým projevem jsou papuly lokalizované na trupu a končetinách velikosti 0,5–1 cm s hemoragií, pustulou nebo nekrózou v centru. Počet lézí je variabilní. Někdy bývá doprovázena horečkami a bolestmi svalů. Léčebně se uplatňují systémová antimykotika (tab. 1). Při volbě antimykotické terapie je vedle citlivosti vhodné vzít v úvahu i vlastnosti jednotlivých kandid. Nejčastější C. albicans je známá svou virulencí, ale současně dobrou citlivostí prakticky vůči všem antimykotikům. C. tropicalis způsobuje často invazivní infekci, je méně citlivá vůči flukonazolu a někdy i vůči amfotericinu B, takže léčba vyžaduje vyšší dávkování. C. parapsilosis je naopak méně virulentní, C. krusei je primárně rezistentní vůči flukonazolu, C. glabrata je nejčastějším agens u hematoonkologických pacientů a vykazuje získanou rezistenci na flukonazol od 0 % do 90 % a i zkříženou rezistenci vůči ostatním triazolům [3, 26].
1. Mechanismus účinku antimykotik 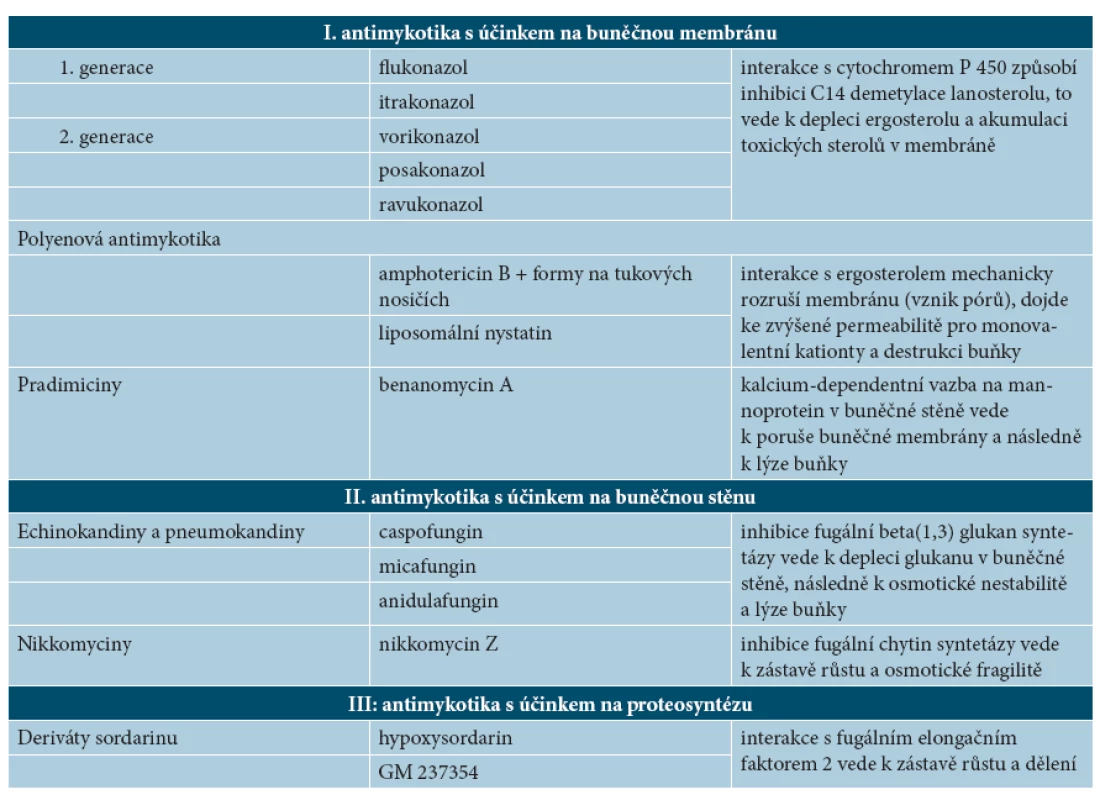
Podle [7] Haber, 2005 Chronická mukokutánní kandidóza není izolovanou klinickou jednotkou, ale manifestací několika syndromů, které mohou být familiární nebo sporadické. Je charakterizována chronickou superficiální léčebně rezistentní kvasinkovou infekcí kůže, nehtů a orofaryngu. V mnoha případech je doprovázena abnormalitami buněčné imunity, které korelují s abnormalitami cytokinů 1. typu. Pokud se manifestuje v dětství, bývají léze patrné do tří let věku. Nejprve se manifestuje jako orální kandidóza nebo dermatitida v plenkové oblasti, následuje cheilitis angularis, fisury rtů, postižení nehtů a nehtových valů, kožní změny ve formě erytematózních serpiginózních ložisek často s výraznou deskvamací. Bývá provázena kvasinkovou laryngitidou, endokrinopatiemi, vitiligem a imunodeficiencí. Pokud se manifestuje až v dospělosti, bývá spojena s thymomem, myasthenia gravis, myozitidou, aplastickou anémií.
Vulvovaginální kandidóza
Asymptomatická vaginální kolonizace se objevuje u 20–25 % zdravých žen a až 30 % těhotných žen. Příčina symptomatické infekce není zcela jasná. Podle mezinárodní klasifikace se vulvovaginální kandidóza (VVC) dělí na komplikovanou a nekomplikovanou formu. Nekomplikovaná VVC je charakterizována sporadickým nebo občasným výskytem mírně až středně závažného onemocnění způsobeného C. albicans u imunokompetentních žen. Komplikovaná VVC zahrnuje případy závažné VVC, VVC způsobenou non-C. albicans druhy, VVC spojenou s těhotenstvím nebo jinými současnými patologickými stavy, jako nekontrolovaný diabetes nebo imunosuprese a dále rekurentní VVC (RVVC) u imunokompetentních žen. RVVC je definována jako nejméně čtyři epizody VVC v průběhu jednoho roku [16, 19]. Populace žen, která trpí RVVC se liší od populace jinak zdravých žen i žen, které prodělávají občasné akutní VVC. U žen s RVVC byly ve vaginálním sekretu prokázány vyšší hladiny eozinofilů, specifických IgE a prostaglandinu E2, to bylo později potvrzeno klinickou odpovědí 30 % žen na antialergickou léčbu antagonistou leukotrienových receptorů zafirlukastem (Accolate tbl.®) [1]. Příznaky RVVC mají v porovnání s jinými chronickými vaginálními příznaky největší nepříznivý dopad na pracovní a společenský život. Tato forma vyžaduje dlouhodobou supresivní antifungální terapii.
Klinické projevy
Příznaky většinou začínají týden před začátkem menstruace a během krvácení se lehce zmírňují. Nejčastějším příznakem je pruritus vulvy, který může být mírný až nesnesitelný. Někdy jsou patrné fisury nebo traumatické exkoriace ze škrábání. Častým příznakem je pálení po pohlavním styku nebo při močení. Dyspareunie (nepříjemné až bolestivé pocity během soulože) bývá častější u nulipar. Dysurie a polakisurie bývá někdy mylně přisuzována cystitidě. Dalším příznakem je erytém, který je často omezen na vestibulum, ale může se šířit na labia minora a majora, perineum, perianální oblast, příležitostně na mons veneris. Edém labia minora bývá pozorován v graviditě. U některých žen převládá exsudativní forma s hojným výtokem. U jiných žen je výtok minimální a převládá erytém. Výtok je popisován jako tvarohovitý nebo sýrovitý, může však být i vodnatý nebo hustě homogenní. Nebývá doprovázen zápachem. Typické tvarohovité hmoty se objevují u 20 % netěhotných a 70 % těhotných žen. Výtok bývá častěji pozorován u pacientek s C. albicans než u žen s C. glabrata, tyto ženy mají naopak častěji pálení než pruritus. Většinou je přímý vztah mezi množstvím kvasinek a příznaky onemocnění.
Diagnostika
Správná diagnóza vyžaduje korelaci mezi klinickým nálezem, mikroskopickým vyšetřením a kultivací z pochvy. Pozitivní kultivační nález z pochvy může odrážet pouze kolonizaci a nelze ho použít jako jediný základ pro diagnózu. U většiny symptomatických žen můžeme diagnózu lehce stanovit na základě jednoduchého mikroskopického vyšetření vaginálního sekretu. Vyšetření nativního preparátu potvrdí přítomnost kvasinek a mycelia a vyloučí přítomnost klíčových buněk a trichomonád. Mikroskopické vyšetření preparátu s 10% KOH je pro průkaz kvasinek senzitivnější než nativní preparát [1, 9]. Nejpřesnější metodou je kultivační vyšetření, které je indikováno v případech, kdy je mikroskopické vyšetření negativní a klinický obraz svědčí pro VVC nebo v případech vysokého rizika infekcí vyvolaných non-C. albicans druhy. U komenzálního osídlení je v pochvě přítomno pouze malé množství kvasinek. Průkaz vaginálního pH je vhodný k odlišení bakteriální vaginózy a trichomoniázy, kde je vyšší než 4,5, zatímco u VVC je normální (4,0–4,5).
Rizikové faktory vulvovaginální kandidózy
VVC se sporadicky vyskytuje u mnoha zdravých žen, ale existuje několik behaviorálních faktorů, které jsou spojeny s VVC a rekurentními epizodami. Patří k nim přerůstání kvasinek z gastrointestinálního traktu nebo vaginy, eventuálně sexuální přenos [14]. Význam sexuálního přenosu kvasinek však nebyl dosud potvrzen, ani vyvrácen. Asymptomatické nosičství kvasinek na penisu, obvykle v sulcus coronarius, je zjišťováno u 5–25 % mužských partnerů nemocných žen, tj. asi čtyřikrát častěji než v průměrné populaci. Tyto důkazy jsou ovšem jen nepřímé. Penis může být pasivně kolonizován při souloži a nízké titry kvasinek nemusí být schopny vyvolat infekci ženy. Proti významu pohlavního přenosu svědčí i to, že nejsou vzácné případy žen, které trpí vaginální kandidózou i přes sexuální abstinenci. K behaviorálním faktorům patří zvýšená frekvence pohlavních styků, receptivní orální sex, používání kondomu, spermicidů, antikoncepce s vysokou (ne s nízkou) dávkou estrogenů. U žen s RVVC bylo prokázáno vyšší riziko rekurencí ve spojitosti s nošením slipových vložek a punčochových kalhot, u žen s běžnou VVC se tento faktor nepotvrdil. K často citovaným faktorům patří: těhotenství, neléčený diabetes mellitus, kortikosteroidní terapie, HIV, imunosuprese (zejména poruchy buněčné imunity) a antibiotická léčba [1, 10, 9].
Léčba VVC a RVVC
Ve většině případů nekomplikované VVC vystačíme s lokální léčbou. K dispozici je celá řada lokálních antimykotik v různých lékových formách. V současnosti jsou nejčastěji používaná azolová antimykotika např. klotrimazol, mikonazol, ekonazol, oxiconazol, terkonazol, butokonazol, fentikonazol a jiné. Lze také použít ciclopiroxolamin nebo polyenové antimykotikum nystatin. U infekcí vyvolaných C. glabrata, která bývá rezistentní ke všem lokálním antimykotikům i k řadě systémových azolových antimykotik, lze použít lokálně polyenové antimykotikum nystatin, preparáty s acidi borici nebo vaginální flucytosin (u nás není dostupný). V Německu je doporučována léčba vysokými perorálními dávkami flukonazolu, 800 mg denně po dobu 2–3 týdnů. C. krusei bývá rezistentní na triazolon, proto je doporučován posakonazol 2krát 400 mg/denně 15 dní spolu s lokálním ciclopiroxolaminem nebo nystatinem [11]. V graviditě jsou triazolová antimykotika kontraindikována. Lze použít např. lokální preparáty obsahující clotrimazol nebo oxiconazol. Léčba žen s rekurentním onemocněním je velmi svízelná. Vyžaduje dlouhodobou perorální supresivní terapii. Ale i tak dochází až u 50 % žen za rok po vysazení udržovací terapie k relapsům. Donders et al. doporučují dlouhodobé podávání flukonazolu ve schématu: 3krát 200 mg první týden, pak 200 mg týdně po dobu dvou měsíců, pak 200 mg 2krát týdně 4 měsíce a dalších 6 měsíců 200 mg 1krát měsíčně [4]. Další studie popisuje efekt dlouhodobého podávání itrakonazolu 2krát 200 mg jeden den v měsíci po dobu šesti měsíců [11]. Je nutno léčit diabetes, vysadit hormonální kontracepci nebo jinou hormonální (estrogenovou) terapii. Některé studie však prokázaly, že při dlouhodobé aplikaci antimykotik nepřináší vysazení nízkodávkované kontracepce žádné výhody. Probíhají studie hodnoticí efekt autovakcín, protilátek proti faktorům virulence kvasinek a další imunologické studie. Pozitivní efekt probiotik (laktobacilů) se nepodařilo jednoznačně prokázat [11]. Léčba sexuálních partnerů je indikována pouze v případě balanopostitidy a RVVC. Neonatální kandidóza postihuje umbilicus, ústa, oblast pod plenkami. K přenosu dochází při vaginální infekci matky. Systémová neonatální kandidóza se může vyskytnout u novorozenců s nízkou porodní hmotností na jednotkách intenzivní péče s parenterální výživou a antimikrobiální terapií. Kvasinky jsou zodpovědné za 30–35 % infekčních balanitid. Kvasinková balanopostitida se projevuje erodovanými makulopapulózními lézemi na glans penis a v sulcus coronarius, někdy jsou přítomny satelitní pustuly, může se projevovat výtokem z oblasti pod prepuciem, bolestí a svěděním (obr. 6). Obvykle je přenesena při sexuálním styku a bývá spojena s diabetem. U mužů s obřízkou se vyskytuje vzácněji [1]. Balanopostitida s erozemi bez detekovatelných kvasinek se objevuje za 6–24 hodin po sexuálním styku s partnerkou, která má VVC. Tato balanitida může být vyvolána senzitivitou na kvasinky obsažené ve výtoku.
6. Balanitis candidosa – erytém a drobné pustuly na glans penis 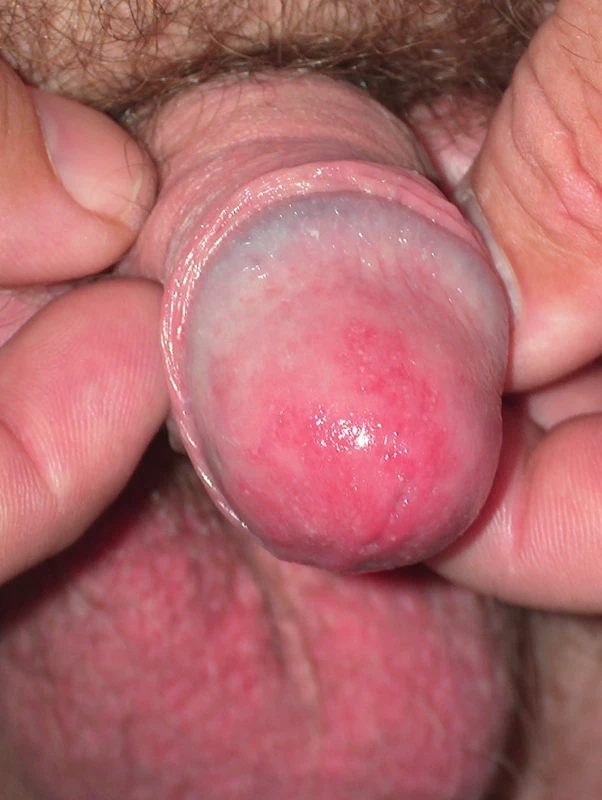
Granuloma gluteale infantum/adultorum a perianální pseudoverukózní papuly a noduly
Reaktivní onemocnění, které se vyskytuje v místě chronické závažné iritační dermatitidy v anogenitální oblasti u dětí s průjmem nebo u dětí a dospělých s encopresou (neschopností udržet stolici) nebo močovou inkontinencí. V oblasti dolní části hyždí, v perianální oblasti, na vulvě, občas i na skrotu se tvoří erytematózní až lividní ložiska až noduly obvykle ovoidního tvaru, často erodované, doprovázené tvorbou satelitních pustul. Varianta zvaná Jacquetova erozivní dermatitida je charakterizovaná tvorbou výrazných erozí jakoby vyseknutých průbojníkem. K predisponujícím faktorům patří chronická iritace, okluze, lokální aplikace kortikoidů a kvasinková infekce. Histologicky se projevuje hyperplazií epidermis, hustým smíšeným zánětlivým infiltrátem v dermis a vaskulární proliferací. V léčbě se uplatňují lokální antimykotika a ochranné krémy a pasty, ale onemocnění ustoupí až po odstranění iritačních vlivů.
U diseminovaných infekcí, které jsou v dermatologii poměrně vzácné a především u invazivních infekcí, se uplatňují systémová antimykotika, pro přehled uvádíme některé novinky. Mezi „tradiční“ antimykotika se systémovým účinkem se řadí jednak skupina polyenů, mezi která patří konvenční amphotericin B (c-AmB) a amphotericiny na tukovém nosiči – lipidový komplex amphotericinu B (ABLC) a koloidní disperze amphotericinu B (ABCD), jednak skupina triazolů 1. generace, tj. flukonazol a itrakonazol, a skupina antimetabolitů (flucytosin). V posledních letech rozšířily spektrum triazolových antimykotik nové preparáty 2. generace. Vorikonazol, analog flukonazolu, je již u nás běžně dostupný, posakonazol, analog itrakonazolu, má za sebou první klinické zkušenosti (klinické studie fáze III), o ravukonazolu je dosud nejvíce zpráv z preklinických studií. Objevila se zcela nová skupina – echinokandiny (caspofungin, micafungin, anidulafungin), z nichž je u nás dostupný caspofungin (Cancidas®). Nově se objevují i další preparáty – skupina pradimicinů (benanomycin A), nikkomyciny (nikkomycin Z) a liposomální nystatin [7, 8].
ZÁVĚR
Samotný nález kvasinek v kožních a slizničních lézích nestačí k tomu, abychom je mohli považovat za patogenní agens, může svědčit pro pouhou kolonizaci. Pro průkaz patogenity je nutná korelace klinického obrazu a nálezu v mikroskopickém preparátu, kde vedle pučících blastospor nacházíme i vlákna. Skutečnost, že postupně dochází ke změně spektra původců kandidových infekcí, klade vyšší nároky na cílenou diagnostiku a přesné určení vyvolavatele. V rozporu s tím, jak jsou kandidózy v populaci časté, chybí dostatek kvalitních studií, které by přinášely jednoznačné výsledky týkající se rizikových faktorů a účinnosti autovakcín nebo probiotik. Slibné se zdají být výzkumy zaměřené na studium protilátek proti faktorům virulence kvasinek.
Do redakce došlo dne 25. 2. 2015.
Adresa pro korespondenci:
Doc. MUDr. Ivana Kuklová, CSc.
Dermatovenerologická klinika 1. LF UK a VFN
U Nemocnice 499/2
128 08 Praha 2
e-mail: Ivana.Kuklova@vfn.cz
Sources
1. ACHKAR, J. M., FRIES, B. C. Candida Infections of the Genitourinary Tract. Clin. Microbiol. Rev., 2010, 23, 2, p. 253–273.
2. BADER, O. MALDI-TOF-MS-based species identification and typing approaches in medical mycology. Proteomics, 2013, 13, 5, p. 788–799.
3. BODEY, G. P., MARDANI, M., HANNA, H. A. et al. The epidemiology of Candida glabrata and Candida albicans fungemia in immunocompromised patients with cancer. Am. J. Med., 2002, 112, p. 380–385.
4. DONDERS. G., BELLEN, G., BYTTEBIER, G., VERGUTS, L., HINOUL, P., WALCKIERS, R., STALPAERT, M., VEREECKEN, A., VAN ELDERE, J. Individualized decreasing-dose maintenance fluconazole regimen for recurrent vulvovaginal candidiasis (ReCiDiF trial). Am. J. Obstet. Gynecol., 2008, 199, 6, p. 613.
5. DUERR, A., HEILIG, C. M., MEIKLE, S. F., CU-UVIN, S., KLEIN, R. S., ROMPALO, A., SOBEL, J. D. Incident and persistent vulvovaginal candidiasis among human immunodeficiency virus-infected women: risk factors and severity. Obstet. Gynecol., 2003, 101, p. 548–556.
6. FRAGNER, P. Lékařská mykologie. Praha: Státní zdravotnické nakladatelství, 1967. 345 s. ISBN 08-069-67.
7. HABER, J. et al. Stanovisko odborných společností k indikaci a použití antimykotik se systémovým účinkem. Anest. intenz. Med., 2005, 1, p. 72–77.
8. HABER, J. Lipidový komplex amfotericinu B – jeho role mezi ostatními antimykotiky v léčbě invazivní kandidózy. Analýza klinických studií. Remedia, 2007, 4, 17, 5, p. 511 – 523.
9. MAŠATA, J., JEDLIČKOVÁ, A. a kol. Infekce v gynekologii a porodnictví. Praha: Maxdorf, 2004. 371 s. ISBN 80-7345-038-0.
10. McMILLAN, A., YOUNG, H., OGILVIE, M. M., SCOTT, G. R. Clinical practice in sexually transmissible infections. 2002, Saunders, 591 s. ISBN 0702025380.
11. MENDLING, W., BRASCH, J. Guideline vulvovaginal candidosis (2010) of the German Society for Gynecology and Obstetrics, the Working Group for Infections and Infectimmunology in Gynecology and Obstetrics, the German Society of Dermatology, the Board of German Dermatologists and the German Speaking Mycological Society. Mycoses, 2012, 55, Suppl 3, p. 1–13.
12. PANACKAL, A. A., GRIBSKOV, J. L., STAAB, J. F. et al. Clinical Significance of Azole Antifungal Drug Cross-Resistance in Candida glabrata. J. Clin. Microb., 2006, 44, p.1740–1743.
13. PAPPAS, P. G., KAUFFMAN, C. A., ANDES, D., BENJAMIN, D. K. JR., CALANDRA et al. Clinical practice guidelines for the management of candidiasis: 2009 update by the Infectious Diseases Society of America. Clin. Infect. Dis., 2009, 48, p. 503–535.
14. REED, B. D., ZAZOVE, P., PIERSON, C. L., GORENFLO, D. W., HORROCKS, J. Candida transmission and sexual behaviors as risks for a repeat episode of Candida vulvovaginitis. J. Womens Health (Larchmt.) 2003, 12, p. 979–989.
15. SOBEL, J. D. Vulvovaginal candidosis. Lancet, 2007, 369, p. 1961–1971.
16. SOBEL, J. D., CHAIM, W., NAGAPPAN, V., LEAMAN, D. Treatment of vaginitis caused by Candida glabrata: use of topical boric acid and flucytosine. Am. J. Obstet. Gynecol., 2003, 189, p. 1297–1300.
17. VOTAVA, M. Lékařská mikrobiologie speciální. Neptun, 2003, 495 s. ISBN 80-90 2896-6-5.
18. WOLF, K. et al. Fitzpatrick s Dermatology in general medicine. 7th edition, Mc Graw Hill, 2008, 2402 s. ISBN 978-0-07-146690-5.
19. WORKOWSKI, K. A., BERMAN, S. M. Sexually transmitted diseases treatment guidelines. 2006, MMWR Recommend. Rep., 55, p.1–94.
Labels
Dermatology & STDs Paediatric dermatology & STDs Gynaecology and obstetrics
Article was published inCzech-Slovak Dermatology

2015 Issue 2
Most read in this issue- Cutaneous and Mucosal Candidoses
- Penile Lymphoedema in Association with Inflammatory Bowel Disease
- Small Melanomas
- Therapy of the Recurrent Basal Cell Carcinoma by Vismodegib
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

