-
Medical journals
- Career
Bulózní pemfigoid vyvolaný očkováním
: B. Pinková 1; H. Bučková 1; H. Jedličková 2; J. Feit 3
: Dětské kožní oddělení Pediatrické kliniky, LF MU a FN Brno, primář MUDr. Hana Bučková, Ph. D 1; I. dermatovenerologická klinika, LF MU a FN U sv. Anny v Brně, přednosta prof. MUDr. Vladimír Vašků, CSc. 2; Patologický ústav LF MU a FN Brno, přednosta doc. MUDr. Josef Feit, CSc. 3
: Čes-slov Derm, 88, 2013, No. 3, p. 128-131
: Case Reports
Bulózní pemfigoid (BP) je puchýřnatá choroba, která se vyskytuje převážně v dospělém věku. Jedná se o získané autoimunitní onemocnění s tvorbou autoprotilátek proti proteinům v oblasti bazální membrány s následnou tvorbou subepidermálních puchýřů. V dětském věku je BP velmi vzácný. V popisovaném případu se jednalo o vznik BP po aplikaci kombinované očkovací látky.
Klíčová slova:
bulózní pemfigoid – vakcinace – lokální terapieÚVOD
Bulózní pemfigoid (BP) je získané, autoimunitní puchýřnaté onemocnění s tvorbou autoprotilátek IgG proti proteinům o molekulové hmotnosti 180 kD a 230 kD v oblasti bazální membrány (antigeny bulózního pemfigoidu BP 180 a BP 230), s následnou tvorbou subepidermálních puchýřů.
Bulózní pemfigoid typicky postihuje starší nemocné, dosud bylo v literatuře popsáno jen několik případů bulózního pemfigoidu v dětském věku. Nejmladším pacientem byl 2měsíční kojenec [1].
Onemocnění začíná často pruritem s urtikarielními či erytematózními ložisky, ve kterých se tvoří velké napjaté, někdy i hemoragické puchýře. Nikolského fenomén je negativní. Oproti projevům u vulgárního pemfigu jsou buly fragilnější, napjatější.
Histologicky nacházíme subepidermální puchýř s eozinofily, je častá i periferní eozinofilie, asi u 25 % případů se vyskytuje eozinofilní spongióza. Vyšetření přímou imunofluorescencí prokazuje depozita C3 a IgG v oblasti lamina lucida bazální membrány. Mohou být přítomna i depozita IgA, IgM, a IgE.
Při vyšetření na solí štěpené kůži nacházíme depozita IgG na epidermální straně puchýře. Autoprotilátky proti antigenům BP 180 a 230kD je možno detekovat i metodami imunoblot a ELISA.
Pacienti mají často také zvýšenu hladinu celkových IgE protilátek, jejichž hladina pak koreluje s aktivitou onemocnění a může hrát roli i v patogenezi onemocnění [10].
Prognóza onemocnění je dobrá, u mladších nemocných a u lokalizovaného postižení. U starších nemocných prognózu negativně ovlivňují přidružená onemocnění a komplikace terapie.
POPIS PŘÍPADU
Chlapec byl narozen z druhé, fyziologické gravidity, perinatální průběh byl bez komplikací, dítě prospívalo dobře.
V rodinné anamnéze byla matka sledována pro hypotyreózu, otec byl léčen pro lupénku, starší bratr pacienta zdráv. V rodině se jiná závažnější onemocnění nevyskytovala.
První tři očkování (Prevenar, hexavakcína /Infanrix hexa/ a Rotarix ) ve dvou měsících věku dítěte, proběhla bez komplikací.
Po aplikaci druhé dávky Prevenaru a hexavalentní vakcíny ve třech a půl měsících věku došlo ještě téhož dne k výsevu makulózního exantému nejprve na dolních končetinách, s postupným šířením na tělo, včetně dlaní a plosek. V ložiskách se následně vyvinuly vezikuly a buly. Sliznice dutiny ústní nebyla postižená. Pacient byl přijat s teplotou 38 °C na dětské oddělení v místě bydliště, odkud byl po čtyřech dnech přeložen na naše pracoviště.
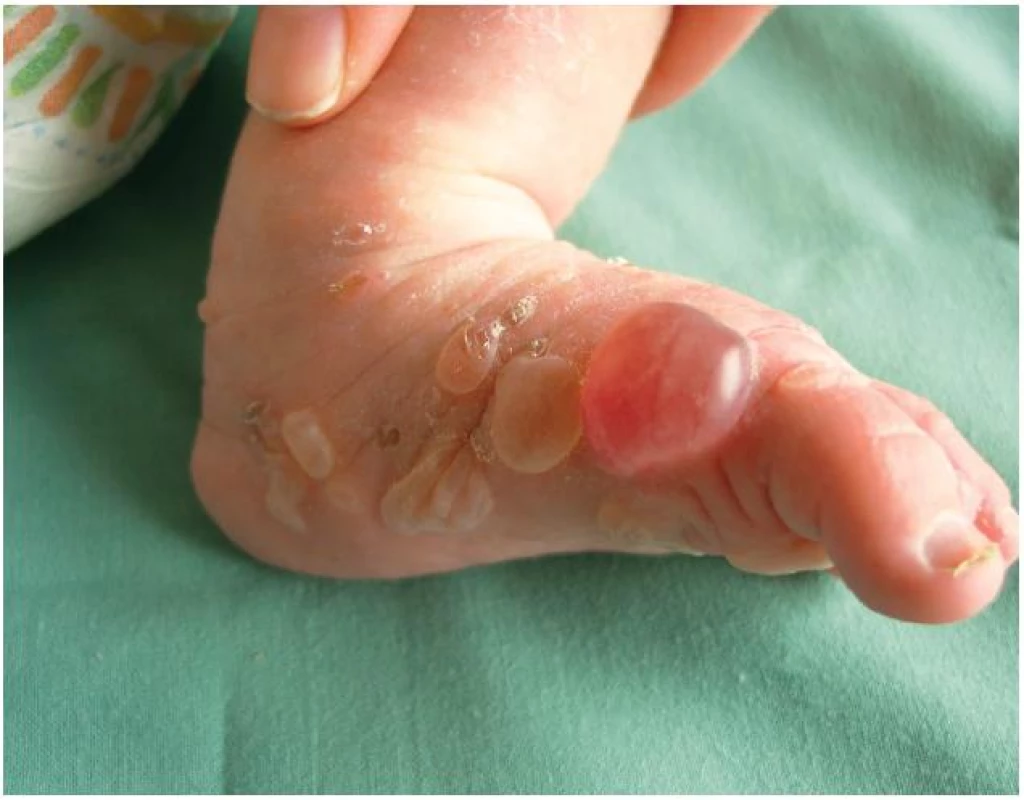
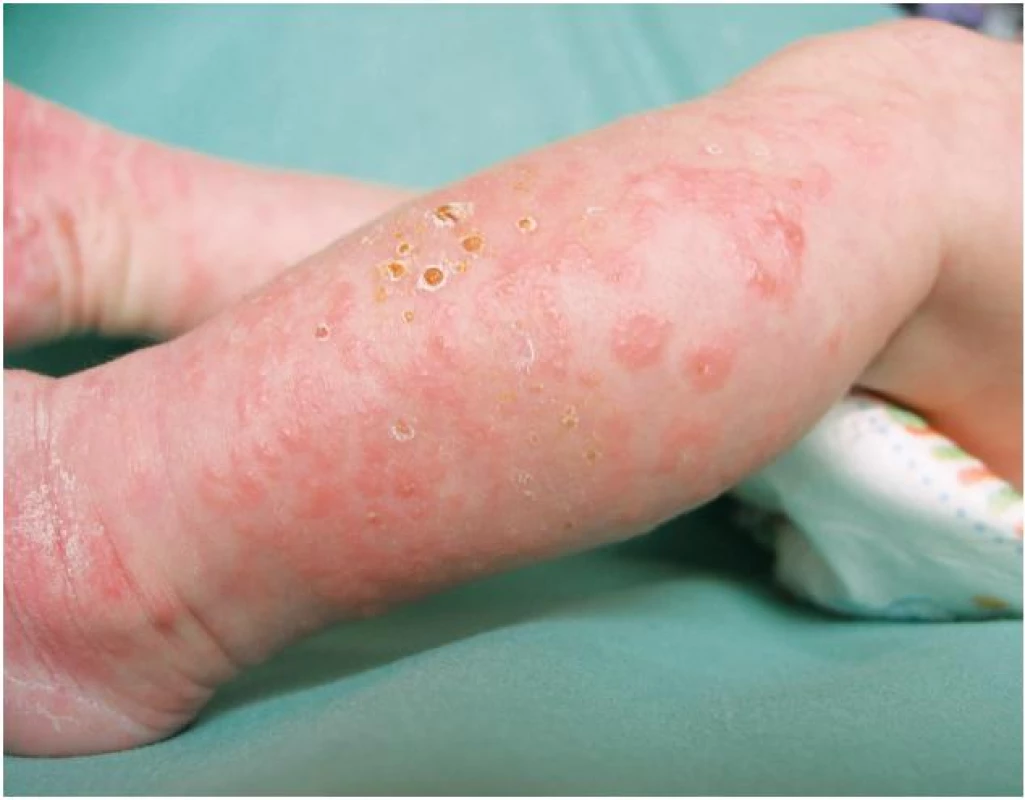
Při přijetí na kůži dominoval generalizovaný výsev drobných papulovezikul, kdy ušetřena zůstala pouze oblast hýždí, zad a hlavy (obr. 1, 2). Na ventrální straně trupu byla viditelná anulární erytémová ložiska, v jejichž okrajích byly viditelné papulózní a vezikulózní projevy. Ve dlaních a ploskách, také na hranách nohou byly napjaté čiré buly. V pravé dlani dominovala bula velikosti asi 2 x 2 cm, již perforovaná, na zápěstích se nacházely zaschlé krusty. Sliznice dutiny ústní, očí a nosu ani nehtové ploténky nebyly postiženy.
Při přijetí byla v krevních odběrech leukocytóza [14, 34] s lymfocytózou (73 %) a eozinofilií (12 %, norma do 7 %). Provedená sérologická vyšetření na adenoviry, influ A a influ B antigen, RS viry byla negativní. Hladina protilátek proti mykoplasma pneumoniae byla také negativní. Hodnoty CIK a C1q také vykazovaly normální hodnoty. Kultivačně byl prokázán pouze stafylokokus koaguláza negativní.
Sérologie herpes virů i autoprotilátky (ds DNA, anti DNP, ANA, ENA) byly negativní.
Probatorní excize z ložiska na boční části trupu (čerstvý puchýř a perilezionální ložisko) vykazovala charakteristický mikroskopický obraz: subepidermální vezikuly s fibrinem a eozinofily, mírnou spongiózou, mírným lymfocytárním a monocytárním infiltrátem v papilárním koriu. Barvení PAS na plísně bylo negativní. Ve vyšetření přímou imunofluorescencí byla prokázána lineární subepidermální depozita C3 v obou odběrech. Nález odpovídal bulóznímu pemfigoidu, vzhledem ke klinickým údajům bylo doporučeno uvažovat spíše o pemfigoidní reakci (obr. 3).
3. Subepidermální puchýř s četnými eozinofily 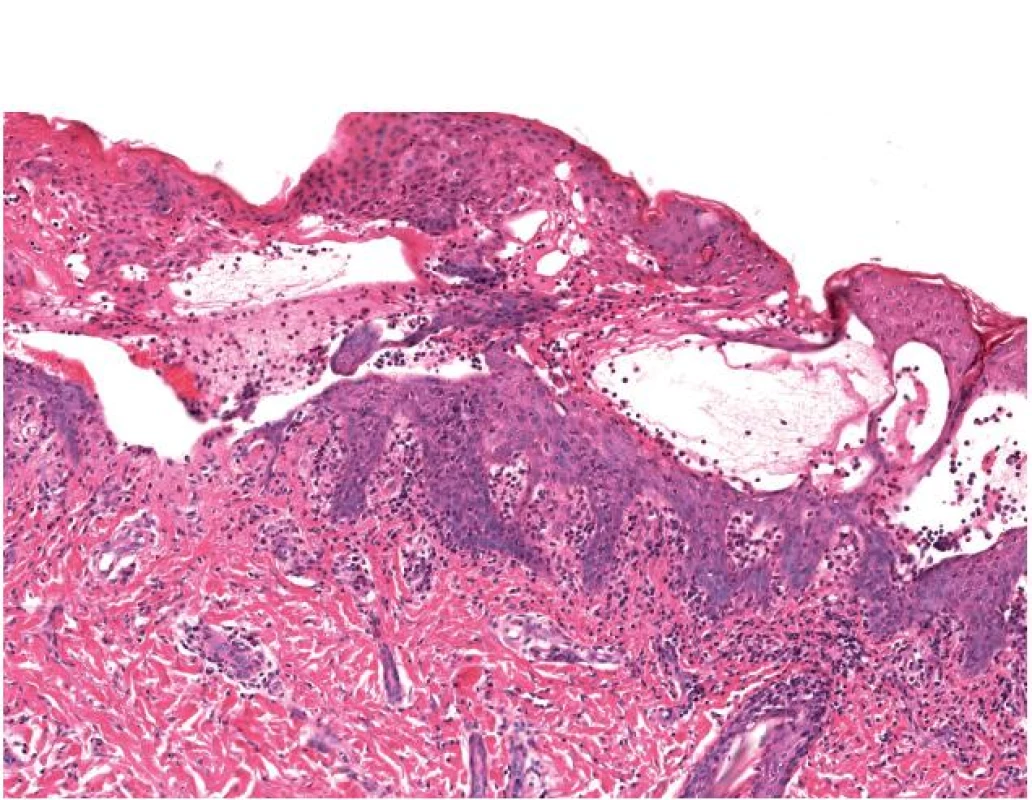
Vyšetření nepřímou imunofluorescencí na opičím ezofagu s polyvalentním imunoglobulinem (fluorescein isothiocyanate FITC anti-human IgG, A, Euroimmun, Německo) bylo negativní, došetření na solí štěpené kůži prokázala lineární depozita imunoglobulinu (polyvalentní FITC anti human IgG, A opičí substrát, Euroimmun) na epidermální straně (obr. 4). Na základě těchto nálezů byla stanovena diagnóza bulózního pemfigoidu [8].
4. Depozita IgG na epidermální straně puchýře 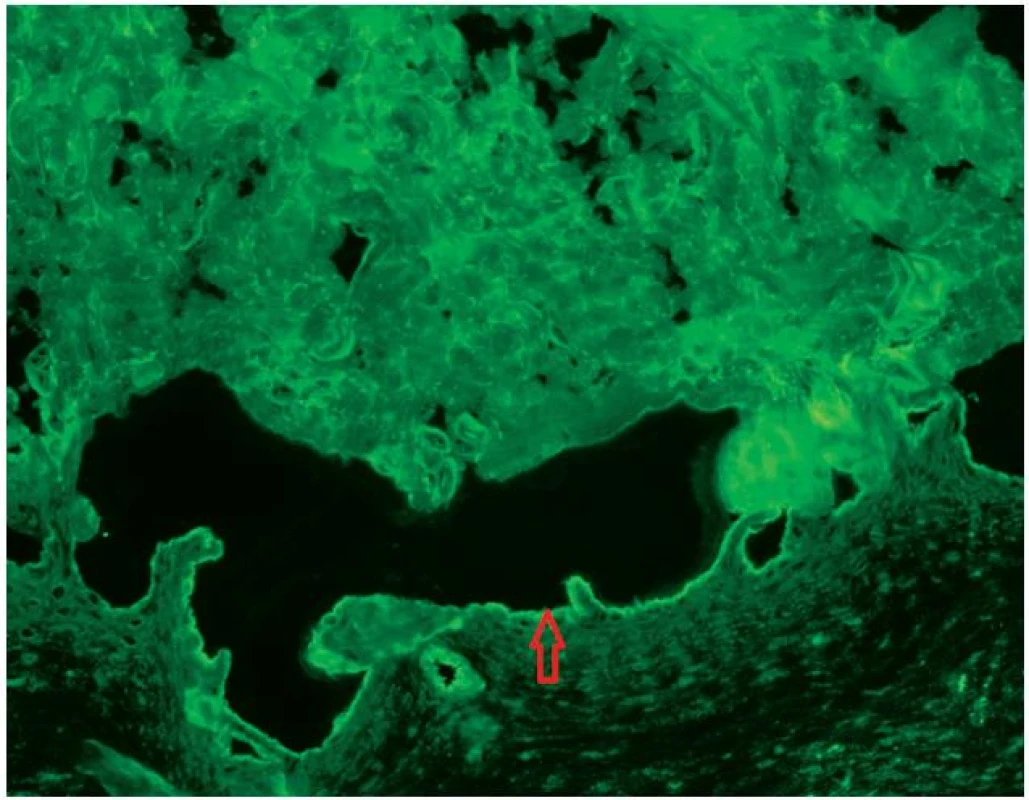
Přes úporné projevy a opakovaný vznik bul, byla efektní lokální terapie. Použili jsme kortikoidní externa v kombinaci s antibiotiky (betamethason s gentamicinem, betamethason a kyselina fusidová), dále fluocinolon, roztoky s dezinfekčním účinkem (Cyteal sol. 1 : 10 ředění), krycí materiál Mepilex lite a emoliencia.
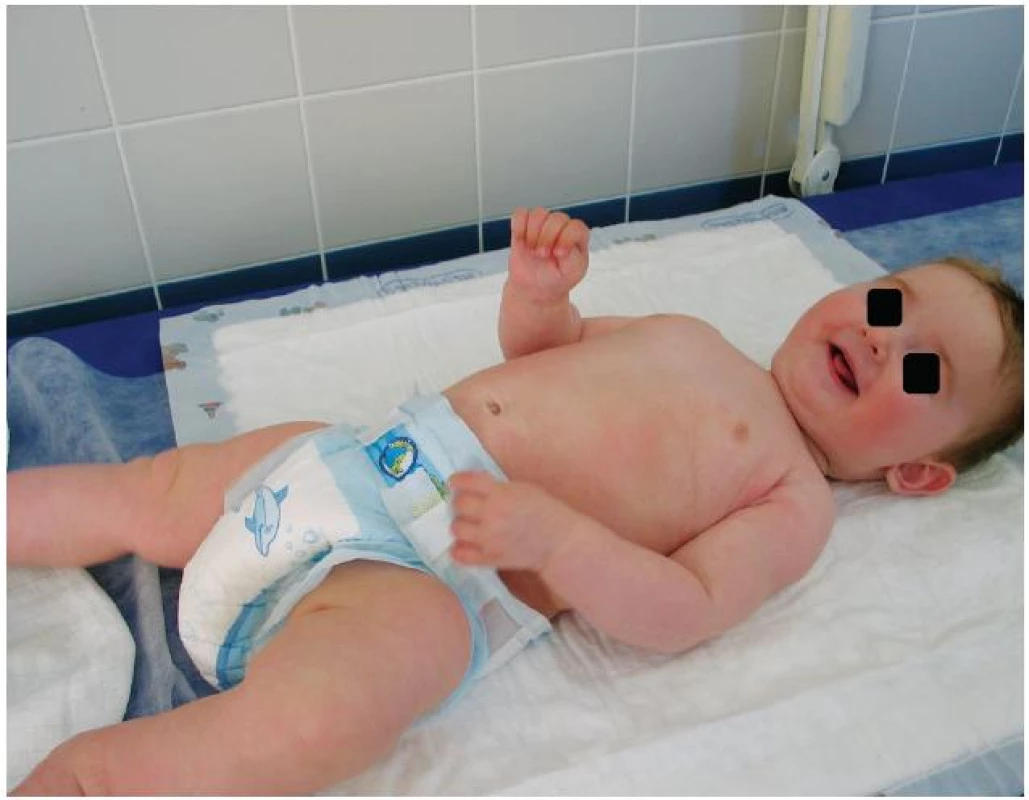
Od devátého dne hospitalizace se nové puchýře netvořily. Pacient byl propuštěn do domácí péče čtrnáctý den jen s drobnými krustičkami v dlaních a na ploskách. Sliznice byly nadále nepostiženy. V ambulantní péči byly ponechány lokální kortikosteroidy, 1krát denně pouze jeden týden po hospitalizaci, poté byla kortikoidní externa vysazena. V dalším průběhu v lokální terapii byla aplikována již jen emoliencia. Do dvou týdnů od propuštění, tj. od pěti měsíců věku dítěte, byla kůže zcela zhojena (obr. 5). Od dalšího očkování hexavakcínou bylo ustoupeno.
DISKUSE
V literatuře bylo dosud publikováno asi 50 případů vzniku bulózního pemfigoidu u dětí, v rozmezí od 2 měsíců do 15 let věku.
Kožní projevy BP u dětí jsou pestré. U kojenců jsou buly převážně omezeny na dlaně a plosky [1], kdežto u batolat a starších dětí dochází již k výsevu po celém těle [11]. V našem případě však již přes raný věk pacienta došlo ke generalizovanému výsevu puchýřů a bul, ale bez postižení bukální sliznice.
Přitom postižení bukální sliznice je u dětí popisováno častěji (u 50–72 %) než u dospělých (u 12–40 %) [11]. Nejčastěji je u dětí postižen podbřišek, anogenitální oblast včetně vulvy, dále podkolenní a loketní jamky. U dětí se často vyvíjejí buly na obličeji.
Výskyt BP po očkování byl dosud popsán pouze u desítky případů. V našem případě obsahovala hexavakcína anatoxiny diftérie a tetanu, dále acelulární antigeny Bordetelly pertusis, rekombinantní HBsAg, inaktivovaný virus poliomyelitidy a adsorbovanou konjugovanou polysacharidovou vakcínu proti Haemophilus influenzae typu B, v kombinaci s vakcínou proti Streptococcus pneumoniae (13 typů polysacharidových obalů). V literatuře však zatím byly popsány pouze případy BP u dětí jako reakce po očkování proti hepatitidě B, tetanu či poliomyelitidě [1, 5]. U dospělých je také popisován vznik BP po očkování proti prasečí chřipce [13].
Jedna vakcína může způsobit více než jednu autoimunitní reakci, a naopak určitý imunitní proces může být způsoben více vakcínami. Ačkoliv přesný vztah mezi vznikem puchýřů a vakcínou zatím není znám, je velmi pravděpodobné, že se jedná o zkříženou reakci antigenů virových či bakteriálních a antigenů epidermis [5]. Například při očkování proti hepatitidě B se může jednat o zkříženou reakci proti antigenu HbsAg a keratinocytům, která pak vede k tvorbě imunokomplexů a aktivaci T lymfocytů s následným poškozením epidermis [5].
V České republice byl očkovací kalendář od 1. 11. 2010 změněn. Bylo zrušeno povinné očkování novorozenců proti tuberkulóze, vyjma přesně stanovených případů. První vakcínou, kterou dítě dostává je nyní hexavalentní očkovací látka, kterou lze podat od započatého devátého týdne života.
Základní očkování hexavalentní vakcínou se provede třemi dávkami v odstupu minimálně jednoho měsíce s následným přeočkováním minimálně šest měsíců po třetí dávce. Vakcína obsahuje očkovací látky proti záškrtu, tetanu, pertusi, invazivnímu onemocnění vyvolanému původcem Haemophilus influenzae B, virové hepatitidě B a inaktivovanou očkovací látkou proti přenosné dětské obrně.
V literatuře je popisován vznik BP již po pěti hodinách po vakcinaci [1, 5, 7], ale i po čtyřech týdnech po očkování [2, 3]. U našeho pacienta došlo k vzniku puchýřů do třech dnů po imunizaci. To vysvětluje syntézu malého množství IgG protilátek proti bazální membráně.
Ačkoliv hladiny těchto protilátek nejsou většinou měřitelné, u dětí stačí pro vznik klinických potíží již jen velmi malé množství. Toto také vysvětluje velmi rychlý a brzký vznik potíží [5].
V diferenciální diagnóze projevy BP v případě lokalizace na dlaních a ploskách u dětí musíme vyloučit onemocnění infekční etiologie, jako jsou bulózní impetigo, scabies, herpes simplex či neinfekční onemocnění typu akropustulózy, u generalizovaných projevů pak incontinentia pigmenti, histiocytózu z Langerhansových buněk, dermatitis herpetiformis Duhring, IgA lineární dětskou dermatózu nebo erythema multiforme. V diferenciální diagnostice musíme myslet i na vzácný jizvící pemfigoid, který má projevy na sliznicích nazofaryngu, jícnu, v anogenitální oblasti, ale i na kůži hlavy a krku. Přímou imunofluorescencí prokážeme lineární ukládání IgG, IgM, IgA protilátek a C3 složky komplementu v oblasti bazální membrány. Tato onemocnění vyloučíme anamnesticky, mikrobiologickým vyšetřením, či histologickým vyšetřením včetně přímé a nepřímé imunofluorescence.
Terapii BP volíme podle klinického průběhu onemocnění. Léčbu začínáme použitím lokálních kortikosteroidů (betamethason), což bylo efektní i u našeho pacienta. U závažnějších stavů, kdy lokální užití kortikoidů nestačí, nasazujeme léčbu celkovými kortikosteroidy (prednison) v dávce 0,5–1 mg/kg, eventuálně pak v kombinaci s diaminodifenylsulfonem (Depson) 2 mg/kg/den, či azathioprinem v dávce 4 mg/kg/den, popř. cyklofosfamidem [6]. Někteří autoři doporučují sulfapyridin, eventuálně kombinují celkové preparáty s lokálními kortikoidy [5]. Pokud jsou puchýře zkalené, je vhodné celkové přeléčení antibiotikem, u dospělých tetracykliny často v kombinaci s nikotinamidem [11].
U velmi závažných, protrahovaných případů u dětí byla užita kombinace mykofenolát mofetilu s cyklosporinem A v dávce 4,2 mg/kg/den/, popř. v kombinaci s intravenózními imunoglobuliny. Profesorem Schulzem z Frankfurtu byl popsán případ dítěte, úspěšně léčeného rituximabem (187,5 mg/m2) po dobu deseti týdnů [12].
ZÁVĚR
Cílem autorů bylo představit vzácný případ vzniku autoimunitního puchýřnatého onemocněním po očkování. Bulózní pemfigoid u dětí má dobrou prognózu, má mírnější průběh než vulgární pemfigus. BP dobře reaguje na léčbu lokálními, popř. celkovými kortikosteroidy, či diaminodifenylsulfonem. U většiny pacientů je remise dosaženo během několika měsíců a onemocnění nezanechává změny na kůži.
Další očkování musí být vedeno velmi opatrně, a to nejlépe zkušeným lékařem z vakcinačního centra.
Do redakce došlo dne 29. 10. 2012.
Kontaktní adresa:
MUDr. Blanka Pinková
Dětské kožní oddělení
Pediatrické kliniky FN Brno
Černopolní 9
61300 Brno
e-mail: b.pinkova@seznam.cz
Sources
1. AMOS, B. DENG J-S., FLYNN, K. et al. Bullous Pemphigoid in Infancy: Case report and literature review. Pediatric Dermatology, 1998, 15, 2, p. 108–111.
2. BAYKAL, C., OKAN, G., SARICA, R.: Childhood bullous pemphigoid developed after first vaccination. Journal of American Academy of Dermatology, 2001, 44, 2, p. 348–350.
3. CAMBAZARD, F., THIVOLET J., MIRONNEAU P.: Bullous pemphigoid in a 4 month–old baby. Br. J. Dermatol., 1994, 131, p. 449–451.
4. CETKOVSKÁ, P. Autoimunitní bulózní dermatózy. Čes. - -slov. Derm., 2006, 81, 4, s. 188–198.
5. ERBAGCI, Z. Childhood bullous pemhigoid following hepatitis B immunization. The Journal of Dermatology, 2002, 29, p. 781–785.
6. FISLER, R., SAEB, M., LIANG, M. et al. Childhood bullous pemphigoid: Clinicopathological Study and review of literature. American Journal of Dermathopatology, 2003, 25, 3, p. 183–189.
7. FOURNIER, B., DECAMPS, V. et al. Bullous pemphigoid induced by vaccination. British Journal of Dermatology, 1996, 135, 1, p. 153–154.
8. JEDLIČKOVÁ, H. Imunofluorescenční vyšetření v dermatologii. Česko -slovenská dermatologie, 2011, 86, 4, p. 175 –184.
9. KUENZLI, S., GRIMAITRE, M. et al. Childhood bullous pemphigoid: report of a case with life threatening course during homeopathy treatment. Pediatric Dermatology, 2004, 21, 2, p. 160–163.
10. PALLER, A. S., MANCINI, A. J. Hurwitz Clinical Pediatric Dermatology: A Textbook of Skin Disorders of Childhood and Adolescence. Expert consult: Online and Print. [Hardcover] 2011.
11. SAENZ, A. M., GONZÁLES, F. et al. Childhood bullous pemphigoid: a case report and 10-year follow up. International Journal of Dermatology, 2007, 46, p. 508–510.
12. SCHULZE, J., BADER, P., HENKE, U. et al. Severe bullous pemphigoid in an infant – successuful treatment with rituximab. Pediatric Dermatology, 2008, 25, 4, p. 462–465.
13. WALMSLEY, N., HAMPTON, P. Bullous pemphigoid triggered by swine flu vaccination: case report and review of vaccine triggered pemphigoid. J. Dermatol. Case Rep., 2001, 5, p. 74–76.
14. TOYAMA, T., NAKAMURA, K., KURAMOCHI, A. et al. Two cases of childhood bullous pemphigoid. Eur. J. Dermatol., 2009, 19, 4, p. 368371.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2013 Issue 3
Most read in this issue- Atypical Melanocytic Lesions
- Bullous Pemphigoid Induced by Vaccination
- Quality of Life in Patients with Epidermolysis Bullosa
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career