-
Medical journals
- Career
Raynaudův fenomén a periferní ischemické syndromy
: D. Karetová
: II. interní klinika 1. LF UK a VFN, Praha
: Čes. Revmatol., 20, 2012, No. 2, p. 54-61.
: Overview Reports
Raynaudův syndrom (nebo Raynaudův fenomén, RF) je záchvatovitým onemocněním vznikajícím na podkladě vazospazmu periferních arteriol. Nejčastějším vyvolávajícím faktorem je chlad, případně emoční zátěž. Klinickým projevem je náhlá změna barvy prstů rukou (méně často nohou), otok, parestezie, event. při těžkém průběhu se může objevit i atrofie tkání s vředy či gangrénou. U primárního onemocnění, které lze charakterizovat pouze zvýšenou tendencí k vazospazmům na podkladě zvýšené sympatikotonie, často vystačíme v léčbě s režimovými opatřeními a choroba může zcela vyhasnout. U sekundárního Raynaudova syndromu je podkladem systémové onemocnění (nejčastěji systémová sklerodermie) nebo různé typy poškození tepenného systému (vaskulitidy apod.). Základem diagnostiky je typický klinický obraz. Laboratorní a funkční vyšetření směřují ke stanovení vlastní poruchy prokrvení (dopplerovská ultrasonografie, kapilaroskopie apod.) a zejména k vyloučení systémového onemocnění. Základem je stanovení aktivity zánětu – C-reaktivního proteinu, revmatoidního faktoru, sedimentace erytrocytů, krevního obrazu a antinukleárních protilátek. Pacient by měl zůstat ve sledování angiologa, který současně vyloučí makroangiopatii, nebo revmatologa, který nemocného dispenzarizuje a sleduje, zda v čase nedojde k manifestaci autoimunního revmatologického onemocnění. Základem farmakoterapie jsou jako léky prvé volby blokátory kalciového kanálu. Jejich použití je však u řady nemocných s RF limitováno sklonem k hypotenzi. Z nových léků, které se zavádějí v prevenci vazospazmů a vzniku ulcerací u systémové sklerodermie jsou antagonisté receptorů pro endotelin (zejm. bosentan) a inhibitory fosfodieterázy-5 (např. sildenafil nebo déle působící tadalafil). U nejtěžších případů, kdy dochází na základě protrahovaných vasospazmů až k akrálním ulceracícm, podáváme lokálně či parenterálně prostaglandin E1 a zvažujeme farmakologickou či chirurgickou sympatektomii.
Klíčová slova:
Raynaudův fenomén, Raynaudova nemoc, digitální ulcerace, vazodilatancia, antagonisté receptorů pro endotelin, inhibitory fosfodiesterázy-5, prostaglandinyÚvod
Raynaudův syndrom nebo fenomén (RF) byl popsán již roku 1862 Maurice Raynaudem. Je definován jako paroxysmální vazokonstrikce digitálních arterií (ale i prekapilárních arteriol a kutánních arteriovenózních spojek), provokovaná nejběžněji chladem nebo emočním stresem. Nejtypičtější manifestací je náhlá změna barvy aker (kromě prstů rukou nebo nohou mohou být postiženy i jiné okrsky s koncovým zásobením – nos, uši apod.). Jde o tzv. syndrom trikolóry: bílá barva kůže je způsobena vymizením krevního toku při vazokonstrikci (digiti mortui – mrtvé bílé prsty), druhá – cyanotická fáze je daná desaturací reziduální krve a třetí fáze je charakteristická zčervenáním prstů při rychlém znovunaplnění arterií a kapilár (fáze hyperemie). Barevné změny jsou doprovázeny bolestí a parestesiemi na podkladě ischemie sensorických nervů, případně až svalovou slabostí. Je zřetelná hranice mezi postiženou a nepostiženou oblastí. Klasická „trikolóra“ je však přítomna v menšině případů, uvádí se, že jen u čtvrtiny nemocných. Častěji tedy je zbělení následováno přímo purpurovou barvou, resp. může být přítomno pouze zbělení s následnou normalizací barvy kůže. Ataky mizí spontánně, expozicí tepla či až po aplikaci vazodilatační medikace. Průměrná doba trvání záchvatu jsou minuty či častěji desítky minut. U značného procenta nemocných s RF se vyskytují i jiné vazomotorické či vazospastické projevy: typicky migrény, vzácněji koronární spazmy charakteru variantní anginy pectoris. Vazospazmy obecně lze častěji očekávat u kuřáků již ve stadiu endoteliální dysfunkce, která však může být navozena i dyslipidémií, diabetem a dalšími faktory.
Prevalence Raynaudova fenoménu je v populaci 3 – 10% (někdy jsou uváděna i procenta vyšší, k 20 %). Výskyt závisí na geografických – klimatických podmínkách, faktorech zaměstnání, ostatních zevních vlivech a genetických faktorech. RF se vyskytuje výrazně častěji u žen (3 až 8x).
Patogeneze RF není jednotná, obecně lze říci, že vzniká nerovnováha mezi vazospastickými a vazodilatačními působky. Přitom téměř vždy se jedná o mozaiku změn, nikoli jen o akcentaci jednoho faktoru. Na převaze vazospastických působků se podílí zvýšená aktivace sympatoadrenální a osy renin-angiotenzin-aldosteron, zvýšená citlivost k endotelinu (např. při up-regulaci endotelinových receptorů) nebo vyšší aktivita RHO-kinázového systému. Ve specifických případech, zejména při systémových chorobách, je spazmus provokován vysokou tkáňovou aktivitou řady mitogenně a spasticky působících cytokinů. Na druhé straně je zpravidla potlačena vazodilatační složka – syntéza NO či odpověď na tento působek. Jindy se uplatní nižší exprese kininových či prostaglandinových receptorů či nízká aktivita bradykininu nebo vazodilatačních prostaglandinů. Zdá se též, že pro některé typy RF je typické nižší lokální uvolňování dilatačního neuropeptidu CGRP (Calcitonin Gene Related Peptide). Dysproporce postižení ve prospěch žen může být na vrub estrogenem podporované zvýšené citlivosti na vazokonstrikční působení katecholaminů (1, 2). Vzhledem k tomu, že ve fylogenezi vazokonstrikční působky též aktivovaly hemostázu, se setkáváme s aktivací trombocytů. Vazospastické léze tak mohou být komplikovány také trombózou. Odlišnou etiopatogenezi má RF u traumatické angiopatie při poškození perivaskulárních nervů (3).
Terminologie
Primární Raynaudův fenomén je označení pro akrální vazospazmus v nepřítomnosti jiné choroby, bez lokálního traumatu (choroby související s povoláním) nebo bez navození spazmu medikací. Tyto stavy vykazují normální kapilaroskopické nálezy a normální laboratorní hodnoty (zejména nepřítomnost antinukleárních protilátek a normální hodnotu sedimentace erytrocytů). Klinicky jde o symetrické postižení prstů (většinou vyjma palců), symptomy jsou mírné a nikdy nedochází k nekróze tkáně – nevyvíjejí se ulcerace nebo gangrény. Pouze u menšiny případů je přítomna typická dyskolorace v podobě trikolóry. Častější výskyt je u mladých žen, nicméně neplatí, že při objevení se problému v mládí nemůže jít o sekundární RF a že děti a adolescenti nemusí být podrobně vyšetřeni. Věk proto neslouží k diferenciaci mezi primárním a sekundárním RF. Definitivní potvrzení, že jde o primární RF je možné spíše retrospektivně – pokud po minimálně dvou, spíše však pěti letech observace nedojde k manifestaci onemocnění, které je známé svojí spojitostí s Raynaudovými atakami, jde skutečně o primární RF, tedy dle starší nomenklatury o Raynaudovu nemoc.
Sekundární Raynaudův fenomén (syndrom) se vyskytuje při jiné chorobě nebo je pravděpodobný v kontextu zaměstnání nebo se nabízí možnost indukce spazmů komedikací jedince, případně abusem některých léků. Patologické kapilaroskopické nálezy a laboratorní abnormity jsou nejčastěji dány autoimunními chorobami typu kolagenóz. Normální kapilaroskopie a laboratoř v začátku vyšetřování nevylučuje zcela možnost průkazu sekundarity v průběhu času (lze užít termín suspektní sekundární Raynaudův syndrom, přičemž definitivní potvrzení může přinést sledování nemocného až po mnoha letech). Sekundární RF se častěji manifestuje u starších osob, epizody vazospazmu jsou delší, intenzivní a bolestivé, postižení je zpravidla asymetrické. V případě, že dochází k povrchovým drobným ulceracím na konečcích prstů, je velmi pravděpodobné, že podkladem je difuzní systémová sklerodermie, u které je RF přítomen u většiny (až 90 %) nemocných (tab. 1, tab. 2).
1. Charakteristika primárního a sekundárního Raynaudova fenoménu. 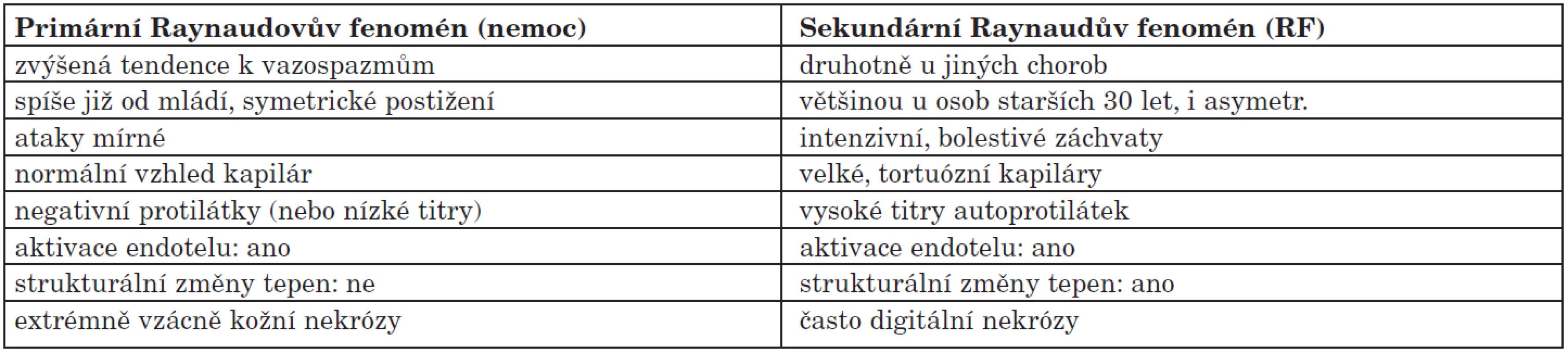
2. Choroby spojené s Raynaudovým fenoménem – sekundární Raynaudův syndrom. 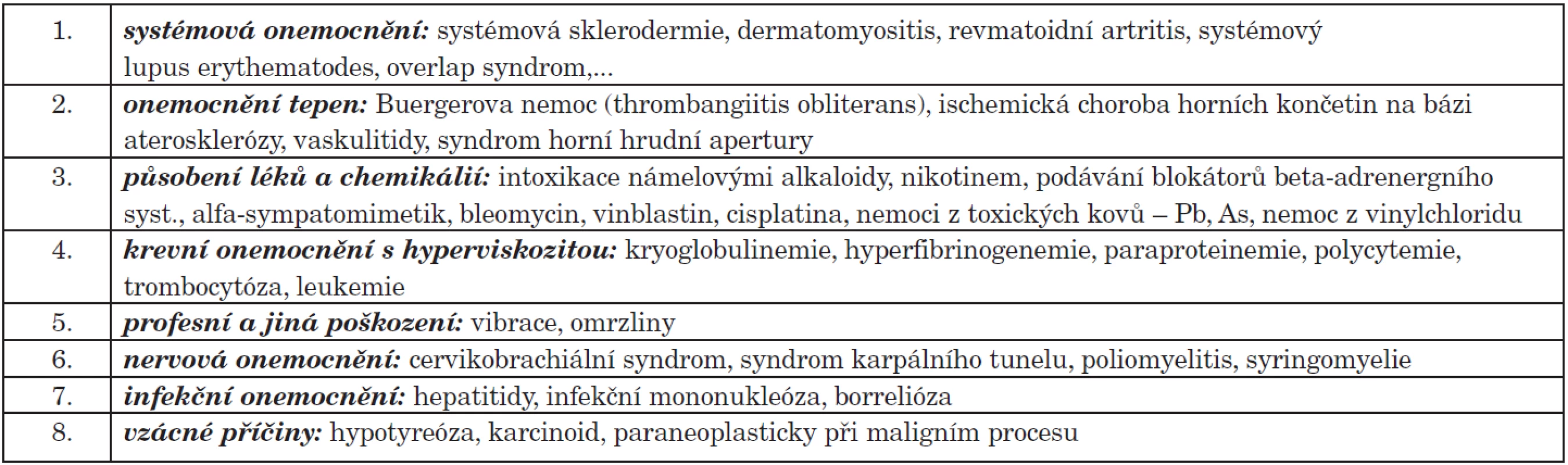
Diagnostika Raynaudova fenoménu
Choroba se typicky manifestuje náhlou změnou barvy prstů rukou nebo nohou, nečiní pak obtíže na základě tohoto klinického nálezu diagnostikovat RF. Pacient tyto stavy většinou přesně popisuje, nebo je možno je chladovými podněty v ordinaci lékaře vyvolat. Tendenci k vazospasticitě můžeme navíc verifikovat pomocí digitální fotopletyzmografie nebo termograficky – porovnáním stavu před a po expozici chladu. Základním instrumentálním vyšetřením k průkazu abnormální mikrocirkulace je kapilaroskopie. Mikrocirkulaci lze hodnotit také pomocí laserové dopplerometrie (Laser Doppler Fluxmetry). Strukturální změny tepen s nasedajícími spazmy lze odhalit pomocí hodnocení tvaru křivek při dopplerovském ultrazvukovém vyšetření, postižení struktury tepenné stěny a změny lumen pak duplexní sonografií (4).
Rozlišení mezi primárním a sekundárním Raynaudovým syndromem, a jinými příčinami periferní ischemie
Důležité je si uvědomit určitou asymetrii mezi spektrem nemocných v populaci a v ordinaci lékaře. Zatímco většina nemocných s RF trpících vazospasticitou, tedy „primární nemocí“ pomoc lékaře nevyhledá, do ordinací lékaře přicházejí nemocní s delší anamnézou potíží a těžšími projevy, tedy spíše se sekundární formou.
Základem v přístupu k rozlišení primárního a sekundárního RF je anamnéza pacienta, včetně profesní (zejména práce s vibrujícími nástroji) a farmakologické (užívání námelových alkaloidů).
V anamnéze je důležité se zaměřit na symptomy onemocnění pojiva, jako jsou bolesti kloubů nebo svalů, horečky, suchost sliznic, kožní změny a fotosenzitivitu, onemocnění srdce, ledvin apod. Cíleně se ptáme také na omrznutí či traumatické léze v minulosti.
Klinické vyšetření zaměříme na přítomnost periferních arteriálních pulsací a porovnání tlaků měřených na obou končetinách. Toto vyšetření je základním prostředkem pro posouzení, zda není kompromitován přítok krve do akra končetiny (zejména v přítomnosti jednostranného postižení). V případě asymetrie systolické tenze je na místě provedení duplexní ultrasonografie tepen horních (příp. dolních) končetin. O stavu palmárního tepenného oblouku a digitálních tepen se můžeme orientovat pomocí Allenova testu (po stlačení radiální a ulnární tepny nemocný provádí rytmicky sevření a otevření pěsti k vyprázdnění řečiště – cca 10x, po uvolnění jedné ze stlačených tepen dochází do 5 sekund fyziologicky k reaktivní hyperémii dlaně, stejně tak následně po opětné kompresi a zacvičení s uvolněním perfuze hodnotíme tepnu druhou).
Pro iniciální orientaci o úloze probíhajícíh zánětlivých změn (např. u autoimunních onemocnění) je důležité stanovení sedimentace erytrocytů, C-reaktivního proteinu, revmatického faktoru, krevního obrazu a antinukleárních protilátek. Další vyšetření provádáme dle specifické anamnézy jedince, případně rozšiřujeme spektrum náběrů ve chvíli, kdy výše uvedená základní jsou abnormální.
Kapilaroskopické vyšetření je nezbytné u všech. Toto vyšetření bylo popsáno již na začátku minulého století a v posledních desetiletích zažívá svoji renesanci i díky možnosti videokapilaroskopie umožňující dynamické vyšetření a uchování dokumentace. V rukou zkušeného vyšetřujícího jde o velmi výtěžné, nezatěžující a levné vyšetření. Pro patologii v oblasti mikrocirkulace svědčí megakapiláry, větší počty jejich větvení, hemoragie, avaskulární zóny. Typické patologie jsou popisovány u nemocných s difuzní systémovou sklerodermií, iniciálně jde o fokální ektasie kapilár a hemoragie, během let se vyvíjí edém a redukce počtu kapilárních kliček, prohlubuje se tvorba aneuryzmat a přibývá avaskulárních zón (5). U dermatomyositidy jsou také přítomny ektatické kapiláry, ale není redukován tolik jejich počet (obr. 1). U systémového lupus erythematosus jsou přítomny velké, dilatované kapiláry spolu s kapilárami normálními, a jsou přítomny spojky mezi aferentními a eferentními větvemi. Pacienti s kryoglubulinémií nebo antifosfolipidovým syndromem mohou mít intravaskulární trombózy, zpomalený tok, ale nejsou přítomny kapilární ektasie nebo abnormální větvení.
1. Nehtové lůžko u dermatomyositidy – viditelná redukce kapilár, jejich ektázie, avaskulární zóna – vedle ní „keříčkovitě“ se větvící kapilára, červené makulopapuly nad interfalangeálním kloubem (z archivu prof. J. Štorka, CSc.). 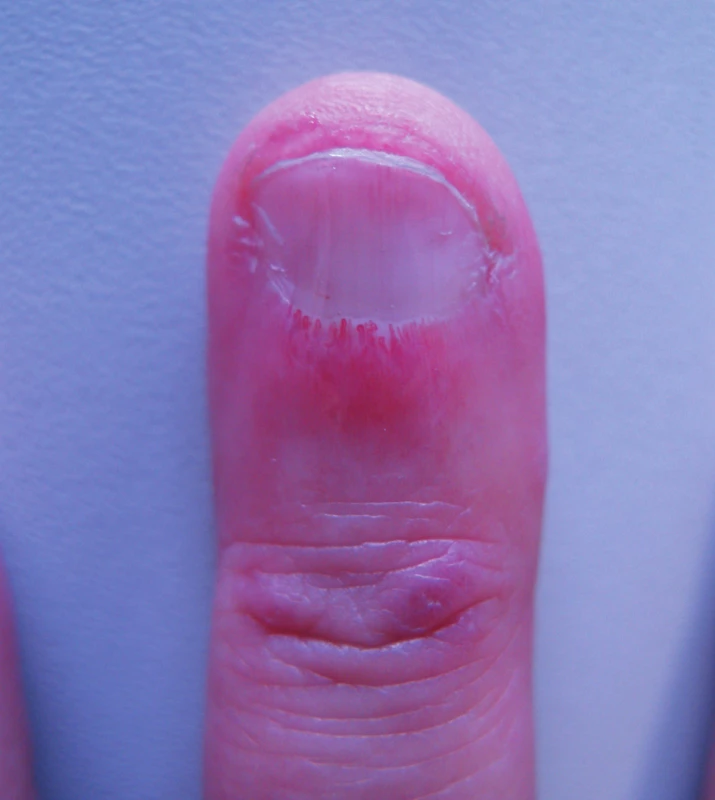
Základní diferenciální diagnostika Raynaudova syndromu se neodehrává jen v rovině určení primární a sekundární formy, spíše jde o rozlišení mezi záchvatovitými formami ischemie na bázi vazospazmu a trvalou ischemií v oblasti prstů (na bázi tepenné okluze). Při prvém nebo druhém vyšetření lze jen málokdy sekundární etiologii ověřit, proto je nutno takového pacienta ponechat v dispensarisaci a výše zmíněná vyšetření při perzistenci záchvatů opakovat. Diferenciálně diagnosticky je nutno odlišit i jiné formy vazoneuróz – akrocyanózu a erytromelalgii (6, 7).
Choroby s výskytem Raynaudova syndromu
Z chorob pojiva je nejvyšší prevalence výskytu RF u difuzní systémové sklerodermie, zde je pozorován u 80–90 % nemocných. Častější výskyt je také u systémového lupus erythematosus, kde se objevuje v méně než polovině případů, u polymyositidy a dermatomyositidy se vyskytuje u 20 %, stejně tak u Sjogrenova syndromu. Výskyt RF manifestaci těchto chorob často předchází – jsou retrospektivní práce, kde medián od vzniku RF do stanovení diagnózy systémové sklerodermie činil 12 let. Rozvoj do choroby pojiva byl častější u žen, v přítomnosti pozitivity ANA protilátek. V řadě případů jsou vazospazmy u těchto nemocných provázeny již zkraje velice malými (velikosti hlavičky špendlíku) intrakutánními nekrózami na konečcích prstů, které se hojí drobnými jizvami.
Difuzní systémová sklerodermie je chronickým celkovým onemocněním pojivové tkáně, postihující kůži, pohybové ústrojí a některé vnitřní orgány. Je charakterizována fibrotickou sklerotizací periferních a viscerálních cév, fibroproduktivními změnami v pojivových tkáních, změnami mikrovaskularizace a poruchami humorální a celulární imunity. Postihuje 3–8x častěji ženy než muže.
Vaskulární změny zahrnují strukturální abnormity a funkční změny, které souvisejí s poruchou regulace adhezivních molekul a proliferačně a trombogenně působících cytokinů. Průběžně se tak rozvíjí prokoagulační a prozánětlivý stav s vazospastickými projevy. Kromě Raynaudova syndromu s vývinem kožních nekróz mohou prsty být postiženy také edémem, případně ztluštěním kůže s tvorbou kontraktur. Prognóza je dána postižením životně důležitých orgánů – plic, srdce a ledvin.
Revmatoidní vaskulitida, revmatoidní artritida (RA) – vaskulitida u RA je extraartikulární manifestací choroby, vyskytující se u dlouho trvajících, těžších forem choroby. Popsána je u malého procenta nemocných s RA (2–5 %), celkově se však Raynaudův fenomén u nemocných s RA vyskytuje až v 20 %. Choroba postihuje častěji ženy, s manifestací nejčastěji mezi 40–50 roky. Kromě kloubů mohou být postiženy plíce, pleura, perikard a oční skléry.
Thrombangiitis obliterans (Winiwarter Buergerova nemoc) je vaskulitidou s postižením tepen i žil malého kalibru, vznikající nejspíše na alergické bázi (reakce na nikotin), s predominantním postižením mužů. Její výskyt v posledních destetiletích klesá (nebo v minulém století nebyly správně poznány ischemie končetin na bázi aterosklerózy u mladších jedinců). Hlavními příznaky jsou recidivující tromboflebitidy, RF a ischemické ulcerace akrálních partií končetin, dosud s vysokým rizikem ztráty části končetiny pro nemožnost periferní vaskularizace. Diagnóza se opírá o věk nemocných (pod 40 let), obvyklou pozitivní anamnézu nikotinismu, klinické projevy a typické angiografické známky (segmentální okluze tepen menšího kalibru a vývrtkovitý tvar nativních tepen nebo kolaterál).
Farmakologicky navozený RF je relativně vzácný. Léčiva, která mohou vyvolávat ataky Raynaudova syndromu (pravděpodobně pouze u disponovaných jedinců), zahrnují: betablokátory, sympatomimetika, cytostatika (cisplatina, bleomycin, vinblastin), interferon, ergotamin a další námelové alkaloidy, z toxických látek pak nikotin, kokain, těžké kovy a vinylchlorid.
Syndrom horní hrudní apertury (Thoracic Outlet Syndrom – TOS) spočívá v útlaku nervových, ale i cévních struktur v trojúhelníkovém prostoru ohraničeném m. scalenus anterior, m. scalenus posterior a 1. žebrem. Zúžení tohoto prostoru může být způsobeno anomálií krčních obratlů („krčním žebrem“), hypertrofií m. scalenus anterior, abnormálním tvarem 1. žebra, patologickými procesy klavikuly (svalky po fraktuře) či hypertrofií musculus pectoralis minor. Ve většině případů je syndrom charakteristický tím, že je vázaný na určitou polohu horní končetiny. Převažuje tzv. „neurogenní TOS“ při dráždění brachiálního nervového plexu nebo chronickým drážděním subklaviální arterie. Poškození těchto struktur může navodit spazmy, iritace subklaviální žíly může vést až k její trombóze.
Choroby s periferními změnami barvy kůže napodobující Raynaudův syndrom
Syndrom modrých prstů je akutně vzniklá lokální ischemická příhoda na podkladě mikroembolizace cholesterolových krystalů nebo trombembolů. Většinou jde o modré zbarvení jednoho či více prstů či se kožní mikroembolizace mohou projevit jako livedo reticularis (racemosa), tedy skvrnité postižení kůže se střídajícími se okrsky cyanotické a normálně zbarvené kůže. Livedo nemusí vznikat jen na podkladě embolizace, ale může provázet i vaskulitidy. Benigní etiologii má livedo po expozici chladu. Od RS odlišíme syndrom modrých prstů zejména výrazně delším trváním. Léčba embolizačních projevů při zdroji v srdci nebo v aortě spočívá v antikoagulační a protidestičkové léčbě.
Akrocyanóza – je charakteristická modrým zbarvením akrálních částí těla. Idiopatická forma přichází u mladších astenických žen. Etiopatogeneticky se účastní porucha vazoregulačních mechanismů (vazoneuróza), s konstrikci prekapilárních sfinkterů s místní hypoxií a s následnou dilatací postkapilárních venul. Většinou jde o problém hlavně kosmetický. Subjektivně mohou barevné změny být provázeny pocitem chladu, ztuhlosti, hyperhidrózou. Porucha má tendenci ke spontánnímu vymizení. Jiná forma akrocyanosy má podklad v organickém či funkčním onemocnění oběhového aparátu v rámci cyanózy.
Erytromelalgie je charakteristická červenáním kůže s její zvýšenou teplotou a současným pálením, až charakteru nesnesitelné bolesti. Současně může být i mravenčení nebo jiný druh bolesti, provázející neuropatie. Postiženy jsou nejčastěji plosky nohou, případně dlaně. Maximum obtíží je večer, čímž je zhoršeno usínání. K úlevě dochází po elevaci končetin a v chladu (např. ponořením končetin do studené vody). Také erytromelalgie se řadí do vazoneuróz, podkladem je dilatace v oblasti arteriol a arteriovenózních spojek při dysregulaci sympatického nervového systému. Obdobný stav může být vyvolán též druhotně – hematologickými poruchami ve smyslu trombocytemie nebo jiného myeloproliferativního onemocnění, neuropatiemi, stavy po omrznutí nebo přichází v rámci autoimunních chorob.
2. Ruka pacientky s kryoglobulinémií mimo ataku RF – trvající barevné změny a zhoršená kvalita nehtů. 
3. Pacientka se systémovou sklerodermií léčená prostanoidy za hospitalizace pro těžké ataky RF a počínající ulcerace (stav po záchvatu RF s trvající cyanózou zejména 2. prstu levé a 2. a 3. prstu pravé ruky). 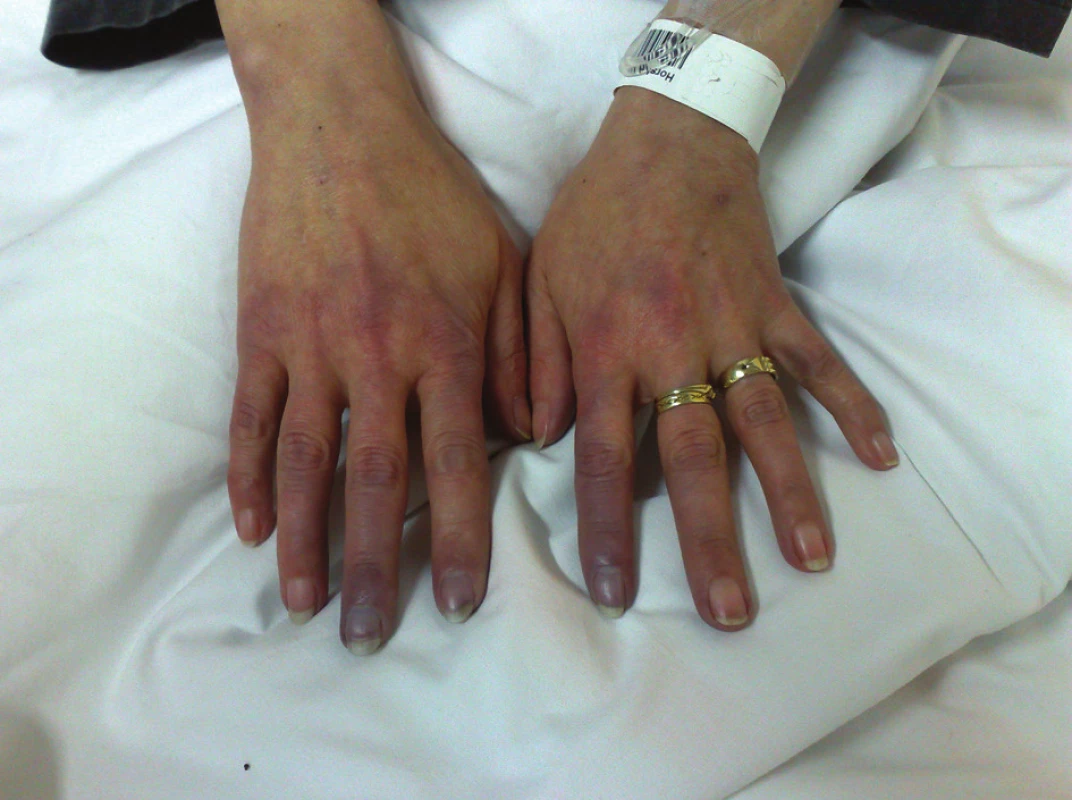
Léčba Raynaudova syndromu
Nefarmakologická léčba se opírá o abstinenci kouření, vyloučení stresu, expozici chladu (nejen nízkým venkovním teplotám, ale i rychlému přechodu do relativně chladnějších místností či styku s chladnými předměty – vodou, mraženými potravinami apod.). Pacienti zpravidla sami pacienti vědí, jaká opatření mírní intenzitu a frekvenci záchvatů. V rámci životosprávy je příznivé i snížit riziko emočního stresu, případně se vyvarovat dalším látkám s potenciálně konstriktivním účinkem (nikotin inhalovaný i pasivně, kofein, léky – zejména beta-blokátory).
Farmakologická léčba se donedávna opírala pouze o léky s vazodilatačním působením, užívaným primárně jako antihypertenziva. Dominovala zejména léčba dihydropyridinovými blokátory kalciového kanálu – v profylaxi amlodipin či při potřebě akutního zásahu nifedipin. Ostatní vasoaktivní léky, jako blokátory periferních adrenergních receptorů alfa (např. prazosin), antagonisté angiotensinu II (sartany), topicky podávané nitráty (ve formě mastí, sublingválních tablet nebo náplastí) efekt blokátorů kalciového kanálu potencovaly, či některé studie ukazují i účinek výraznější - zejména to platí pro skupinu sartanů (8).
Vedle vazodilatancií jsou užívány někdy i hemoreologicky pozitivně působící pentoxifylin či naftidrofuryl, aniž ale byl podán jasný důkaz o jejich prospěšnosti v ovlivnění RF. Protidestičkové léky podáváme u sekundárních forem navozených myeloproliferativními stavy nebo při průkazu mikrotrombotisace pomocí kapilaroskopie.
V posledních letech byla zavedena účinnější, ale i nákladnější léčba novými vazodilatancii ze skupiny prostanoidů, antagonistů endotelinových receptorů či inhibitorů fosfodiesterázy-5. Tato léčba je rezervována pro nemocné s velmi silnými a častými záchvaty a zejména s kožními defekty. Pro léčbu RF zatím nejsou dostupná závazná doporučení a řada z výše uvedených léků je podávána mimo schválenou indikaci, tedy tzv. „off-label“.
Blokátory kalciových kanálů jsou na základě vyhodnocení meta-analýzy mírně účinné v léčbě RF, redukují častost i intenzitu potíží. Tak například původní průměrný počet deseti záchvatů týdně při aktivní léčbě klesl na přibližně polovinu a intenzita záchvatů klesla asi o třetinu. Kromě původních prací s nifedipinem byly v léčbě prověřeny zejména amlodipin a felodipin, které skýtají výhodu dávkování jedenkrát denně (9, 10). Dosažení maximálního efektu postupnou titrací dávky je obvykle limitováno potížemi plynoucími z navozené hypotenze. Nepříjemné, ale nikoli nebezpečné perimaleolární otoky nejsou specifické pro konkrétní léčivo, ale vyplývají ze samotné vazodilatace. Současné podání inhibitorů ACE či sartanů výskyt otoků redukuje.
Prostanoidy a jejich analoga – většina studií u RF užívala iloprost, stabilní analog prostacyklinu (PGI2) u nemocných se systémovou sklerodermií. V původní analýze Cochranova institutu z roku 1998 byl parenterálně aplikovaný iloprost vyhodnocen u sklerodermie jako účinný, lepší než perorální analoga a než ciloprost, nicméně léčba nevedla ke zhojení defektů (11). Následovaly další studie s orálně nebo inhalačně aplikovaným iloprostem. Výsledky byly nekonsistentní, nicméně většinou vedly k redukci intenzity nebo počtu záchvatů. Obdobně nejednotné výsledky jsou publikovány i u parenterálně podávaného alprostadilu a orálního beraprostu.
Celkově možno shrnout, že prostaglandiny na základě svého vazodilatačního a protidestičkového působení u většiny těžších nemocných s velmi častými a intenzivními záchvaty vasospazmů, ať již u primární nebo sekundární formy, vedou ke zlepšení stavu, zejména se snižuje frekvence a intenzita záchvatů. Při nejtěžší formě – u digitálních ulcerací – podáváme 2-3 týdenní kůry prostaglandinu E1 (Prostavasin, v denní dávce 2x 40 μg nebo 1x 60 μg v 1–2 infuzích 500 ml nosného roztoku). Léčba je součástí komplexní léčby.
Antagonisté endotelinových receptorů – inhibice endotelinu (ET) v ovlivnění cévního tonu je logickým krokem vzhledem k jeho velmi silnému vazokonstrikčnímu vlivu na hladkou svalovinu cév. Existují 3 isoformy endotelinu: ET-1, ET-2 a ET-3, přičemž nejvýznamnější formou je endotelin-1. Jeho neaktivní prekursor je rozštěpen ve dvou krocích, prvým na pre-ET-1 a posléze na aktivní endotelin-1. Uvolnění ET-1 je provokováno několika faktory, jako např. hypoxií, trombinem, poškozením endotelu, oxidovaným LDL-cholesterolem, cytokiny typu interleukinu-1, růstovými faktory – např. vaskulárním endoteliálním růstovým faktorem (VEGF), jinými vasokonstrikčními peptidy (jako například adrenalinem) a také některými léky (steroidy, cyklosporinem A, ap.). Nejvýznamnějším antagonistou účinku endotelinu je vazodilatačně působící oxid dusnatý (NO). Vasokonstrikční efekt ET-1 je zprostředkován specifickými receptory na povrchu hladké svaloviny cév – typu A (rec. ETa). Vazokonstrikce je dána zejména stimulací receptorů ETa. Skupina léků, tzv. „sentanů“ (bosentan, ambrisentan, sitaxsentan aj.) byla vyvinuta k blokádě efektu endotelinu. Původně byly hodnoceny v indikaci srdečního selhání. Léčba se neosvědčila zejména pro retenci tekutin s edémy a projevy vazodilatace s bolestmi hlavy a s návaly. Léky se následně ukázaly být účinnými v léčbě plicní arteriální hypertenze (PAH). Sitaxentan a ambrisentan jsou selektivní inhibitory ETa, zatímco bosentan je duálním inhibitorem jak ETa, tak ETb. Duální inhibice by mohla být výhodou u nemocných s PAH při systémové skleróze, kde cévní změny nejsou pouze na vrub zvýšeného tonu, ale také díky proliferativním změnám. Experimentální data ukazují, že ET-1 je účasten fibroprodukce indukcí syntézy a depozice kolagenu prostřednictvím ETa i ETb.
Bosentan byl registrován nejen pro léčbu plicní arteriální hypertenze, ale i pro prevenci vzniku digitálních ulcerací u nemocných se systémovou sklerodermií, a sice na základě výsledků 2 dvojitě-slepých, randomizovaných studií – RAPIDS-1 a RAPIDS-2.
V prvé studii byl bosentan podáván u 122 nemocných se sklerodermií v dávce 62,5 mg 2x denně prvý měsíc a následně 125 mg 2x denně. Efekt byl kontrolován randomizovaně placebem. U pacientů v bosentanovém rameni došlo po 16 týdnech léčby k 48 % snížení vzniku nových ulcerací, neurychlilo se však hojení vředů již existujících. Do druhé studie bylo zařazeno 188 nemocných, doba léčby trvala 20 až 32 týdnů, léčebné schéma bylo obdobné. Výskyt nových ulcerací po 24 týdnech při léčbě bosentanem poklesl významně asi o třetinu proti placebu (1,9 % proti 2,7 %), hojení již vzniklých ulcerací urychleno nebylo. Lék byl v obou studiích dobře tolerován, nejvýznamnějším nežádoucím účinkem byl vzestup aminotransferáz asi u 10 % léčených (12, 13).
Inhibitory fosfodiesterázy rovněž hrají roli v ovlivnění tonu cévní stěny. Důležitý NO, vasodilatačně aktivní látka, difunduje po uvolnění z endotelií do buněk hladké svaloviny a aktivuje guanylát cyklázu, která katalyzuje konverzi guanosin trifosfátu (GTP) na tzv. druhého posla – 3ę,5ę-cyklický guanosin monofosfát (cGMP). Inhibicí intracelulárních fosfodiesteráz (existují desítky jejich isoforem), zejména fosfodiesterázy-5 (PDE-5) je bráněno degradaci vasodilatačně působícího cyklického guanosin monofosfátu (cGMP). Prvý vyvinutý inhibitor PDE-5 – sildenafil – byl původně vyvíjen jako alternativa nitrátu u nemocných s anginou pectoris. Jeho poločas byl však velmi krátký a jako vedlejší účinek hlásili muži ve studiích zlepšení erekce (registrován pak pro tuto indikaci v roce 1998), následně pak došlo k registraci této molekuly také pro léčbu plicní arteriální hypertenze. Zkušenosti se sildenafilem u PAH a dilatační a antiproliferativní účinek na hladkou svalovinu vedly k testování tohoto přípravku i u Raynaudova syndromu. Proběhly 2 randomizované a placebem kontrolované studie u malého počtu nemocných. Sildenafil byl podáván v dávce 2x 50 mg denně po 2 týdny, kontrolován byl placebem. V pilotních studiích nebyl zjištěn rozdíl v projevech RF a míře digitální perfuze (14).
Tadalafil, jiný inhibitor PDE-5, by mohl mít jisté výhody oproti sildenafilu. Má delší poločas a vysokou biologickou dostupnost, i s ním již proběhly pilotní menší studie v léčbě RF (1 kontrolovaná pentoxifylinem), s náznakem snížení intenzity a frekvence RF (15). Randomizovaná, dvojitě slepá studie s placebem u 39 nemocných se sekundárním RF však neprokázala zlepšení skóre kondice či zmírnění záchvatů oproti placebu (16). Dále byl prověřován efekt vardenafilu v dávce 2x10 mg denně – u čtyř desítek nemocných s převážně sekundárními formami RF zvýšil digitální perfuzi u většiny nemocných o 20–30 % (17).
Antagonisté receptorů pro serotonin a inhibitory vychytávání serotoninu
Role serotoninu v patofyziologii a léčbě RF není jasná. Bylo popsáno zlepšení při léčbě fluoxetinem (při kontrole nifedipinem), sertralinem a escitalopramem. Na druhou stranu ale jsou doloženy i případy zhoršení stavu RF po iniciaci léčby inhibitory vychytávání serotoninu a parciálními agonisty serotoninu.
Statiny – u nemocných se strukurálním onemocněním tepen a druhotnými spazmy se v medikaci nabízejí statiny, zejména při předpokládané aktivaci konstriktivních a prokoagulačních působků. Překvapivě však největší studie kontrolovaná placebem u 84 pacientů s podáváním atorvastatinu v dávce 40 mg denně proběhla u nemocných s difuzní systémovou sklerodermií. Po 4 měsících léčby byl doložen významný pokles počtu ulcerací při atorvastatinu a snížená tvorba ulcerací nových. Rovněž laboratorní parametry signalizující aktivaci endotelu (IL-6, TNF-alfa, endotelin-1, oxid dusnatý, trombomodulin, E-selektin, von Willebrandův faktor, fibrinogen a CRP) se po atorvastatinu upravily (18).
Protidestičkové léky (kyselina acetylsalicylová, ev. antagonisté ADP receptorů – klopidogrel, prasugrel či tikagrelor) se mohou příznivě uplatňovat u hyperviskózních stavů, zejména při trombocytóze. Můžeme je zkusit k prevenci trombotizace digitálních arterií nejen u strukturálních tepenných onemocnění, ale též při četných nebo protrahovaných cévních spazmech. I v této indikaci – stejně jako u farmak předchozích skupin – nemáme podporu ve schválené indikaci, podáváme tedy „off label“.
Závěr
U nemocných s primárním Raynaudovým fenoménem vystačíme obvykle s režimovými opatřeními, případně se základní medikací antagonisty kalciového kanálu či se sartany, často však jsme při jejich preskribci omezeni konstitučním sklonem k hypotenzi. Pacienty je nutno dlouhodobě dispensarisovat a v případě přetrvávání potíží i opakovat základní laboratorní vyšetření a případně i kapilaroskopii. Režimová opatření aplikujeme prakticky u všech nemocných s druhotným RF, nicméně zde je farmakoterapie méně účinná – kromě blokátorů kalciových kanálů se zdají být perspektivní antagonisté endotelinu, případně inhibitory fosfodiesterázy-5. Nemocným s již vzniklými kožními defekty podáváme parenterálně prostanoidy, případně zvažujeme horní hrudní sympatektomii.
Doc. MUDr. Debora Karetová, CSc.
II. interní klinika 1. LF UK a VFN
U nemocnice 2
128 08 Praha 2
Sources
1. Bakst R, Merola JE, FranksJE Jr, et al. Raynaudęs phenomenon: pathogenesis and management. J Am Acad Dermatol 2008, 59 : 633-653.
2. Bunker C, Goldsmith P, Leslie T, et al. Calcitonin gene-related peptide, endothelin-1, the cutaneous microvasculature and Raynaudęs phenomenon. Br J Dermatology 1996; 134 : 399-406.
3. Brhel P. Raynaudův syndrom způsobený prací s vibrujícími nástroji. Interní medicína pro praxi 2007; 9(10):444-447.
4. Hofírek I, Sochor O, Šárník S, et al. Vazoneurózy a angiologická vyšetření. In: Roztočil K (ed). Angiologie 2006, Trendy soudobé angiologie, sv. 1, Galén 2006 : 57-62.
5. Zufferey P, Depairon M, Chamot Am, et al. Prognostic significance of nailfold capillary microscopy in patients with Raynaudęs phenomenon and scleroderma-pattern abnormalities. A six-year follow-up study. Clin Rheumatol 1992,11 : 536-41.
6. Heidrich H (ed). Raynaudęs syndrome. VASA 2008; S/73,3-25.
7. Heidrich H. Functional vascular diseases: Raynaudęs syndrome, acrocyanosis and erythromelalgia. VASA 2010; 39 : 33-41.
8. Dziadzio M, Denton CP, Smith R, et al. Losartan therapy for Raynaud’s phenomenon and scleroderma: clinical and biochemical findings in a fifteen-week, randomized, parallel-group, controlled trial. Arthritis Rheum 1999 Dec; 42(12):2646-55.
9. Vinjar B, Stewart M. Oral vasodilators for primary Raynaud’s phenomenon. Cochrane Database Syst Rev 2008 Apr 16;(2):CD006687.
10. Thompson AE, Pope JE. Calcium channel blockers for primary Raynaud’s phenomenon: a meta-analysis. Rheumatology 2004 Feb, 44(2):145-50.
11. Pope J, Fenlon D, Thompson A, et al. Iloprost and cisaprost for Raynaud’s phenomenon in progressive systemic sclerosis. Cochrane Database Syst Rev 2000;(2):CD000953.
12. Korn JH, Mayes M, Cerinic MM, et al. Digital ulcers in systemic sclerosis: prevention by treatment with bosentan, an oral endothelin receptor antagonist. Arthritis Rheum 2004;50 : 3985–3993.
13. Matucci-Cerinic M, Denton CP, Furst DE, et al. Bosentan treatment of digital ulcers related to systemic sclerosis: results from the RAPIDS-2 randomised, double-blind, placebo-controlled trial. Ann Rheum Dis 2011 Jan;70(1):32-8.
14. Zamiri B, Koman AL, Smith BP, et al. Double-blind, placebo-controlled trial of sildenafil for the management of primary Raynaudęs phenomenon. Ann Rheum Did 2004;63(Suppl.I):484-485.
15. Carlino G. Treatment of Raynaudęs phenomena with PDE-5 inhibitor Cialis (tadalafil) in patients with scleroderma and lupus. Arthritis Rheum 2005;52(Suppl.):S169.
16. Schiopu E, Hsu VM, Impens AJ, et al. Randomized placbo-controlled crossover trial of tadalafil in Raynaud’s phenomenon secondary to systemic sclerosis. J Rheumatol 2009;36 : 2264–2268.
17. Caglayan E, Huntgeburth M, Karasch T, et al. Phosphodiesterase type 5 inhibition is a novel therapeutic option in Raynaud disease. Arch Intern Med 2006;166 : 231-233.
18. Abou-Raya A, Abou-Raya S, Helmii M. Statins: potentially useful in therapy of systemic sclerosis-related Raynaudęs phenomenon and digital ulcers. J Rheumatol 2008;35 : 1801-1808.
Labels
Dermatology & STDs Paediatric rheumatology Rheumatology
Article was published inCzech Rheumatology

2012 Issue 2-
All articles in this issue
- Obesity, adipose tissue and cardiovascular risk in rheumatoid arthritis
- Raynaud’s phenomenon and peripheral ischemic syndromes
- Ultrasound scoring systems: assessing disease activity in rheumatoid arthritis
- Efficacy of bosentan in the prevention of new digital ulcers in a patient with systemic sclerosis (case report)
- Recommendations of the Czech Society for Rheumatology for the treatment of gouty arthritis
- Czech Rheumatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Raynaud’s phenomenon and peripheral ischemic syndromes
- Recommendations of the Czech Society for Rheumatology for the treatment of gouty arthritis
- Obesity, adipose tissue and cardiovascular risk in rheumatoid arthritis
- Ultrasound scoring systems: assessing disease activity in rheumatoid arthritis
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

