-
Medical journals
- Career
Prevence vzniku nežádoucích gastrointestinálních účinků nesteroidních antirevmatik pomocí inhibitorů protonové pumpy. Výsledky epidemiologické studie GREAT
: Š. Forejtová; K. Pavelka; Z. Mareš
: Revmatologický ústav Praha
: Čes. Revmatol., 19, 2011, No. 3, p. 104-110.
: Original Papers
Cílem naší studie bylo zmapování situace, v jaké míře jsou v České republice užívány různé formy gastroprotekce při aplikaci nesteroidních antirevmatik při léčbě chronických revmatických onemocnění u pacientů s různými rizikovými faktory NSA-indukované gastropropatie.
Metodika:
Provedli jsme multicentrickou studii, kdy data byla sbírána přímo u specializovaných revmatologů. Za chronické užívání bylo považováno podávání nesteroidních antirevmatik nejméně 4 dny v týdnu v posledních 3 měsících. Studie měla 2 části: jednak se jednalo o průřezovou studii, zaznamenávající jednorázově stav užívání gastroprotekce v době vyplnění dotazníků, v druhé, retrospektivní části byl sledován výskyt nežádoucích účinků v posledních 3 uplynulých měsících.Výsledky:
Byly provedeny záznamy celkem u 869 pacientů, z toho u 275 mužů (31,65%) a 594 žen (68,35%). Studie se zúčastnilo 90 lékařů-revmatologů. Riziko vzniku NSA-indukované gastropatie mělo celkem 789 pacientů (90,79%), z toho vysoké riziko mělo 397 jedinců (45,68%), nízké riziko mělo 392 (45,10%). U 648 (74,57%) sledovaných jedinců byl použit alespoň jeden princip gastroprotekce (koxiby, blokátory H2 receptorů nebo inhibitorů protonové pumpy), přičemž nejčastěji užitým gastroprotektivním principem byl omeprazol (94,41%). Vztah mezi rizikem vzniku NSA-gastropatie a použitým principem gastroprotekce dosahoval statistické významnosti (p<0,01, r=0,349), tedy u pacientů s vysokým rizikem vzniku gastropatie byla použita gastroprotekce v 83,88%, u pacientů s nižším rizikem pak u 73,72%, zatímco u nerizikových pacientů byla gastroprotekce užita ve 32,50%. 16,18% vysoce rizikových pacientů nemělo použitý žádný princip gastroprotekce, u pacientů s nižším rizikem vzniku gastropatie pak nemělo žádnou gastroprotekci 26,27%. Při užívání NSA bylo ze všech sledovaných jedinců 672 (77,33%) bez potíží, zatímco 197 (22,66%) jedinců mělo potíže při užívání NSA.Závěr:
Byla zjištěna vysoká shoda GIT rizika s použitým gastroprotektivním principem. Nejčastěji užitým gastroprotektivním principem bylo užití omeprazolu (94,41%). 19,22% všech sledovaných jedinců mělo naopak alespoň jeden rizikový faktor pro vznik NSA, aniž by u nich byl použit jakýkoliv gastroprotektivní princip.Klíčová slova:
NSA-indukovaná gastropatie, gastroprotekce, inhibitory protonové pumpy, omeprazolÚvod
Nesteroidní antirevmatika (NSA) patří k nejčastěji předepisovaným i užívaným lékům. Užívají se k léčbě bolesti, v oblasti muskuloskeletální i k symptomatické léčbě průvodní ztuhlosti i otoků. V revmatologii pak NSA užíváme k tlumení bolesti, ztuhlosti a otoků v oblasti kloubů, měkkých tkání i páteře, přičemž důvodem obtíží mohou být zánětlivá revmatická onemocnění, metabolická onemocnění, degenerativní změny, trauma atd. Bylo prokázáno, že přibližně 70 % jedinců ve věku 65 let užívá nejméně l tabletu NSA týdně (1). Odhaduje se také, že nežádoucí účinky léků jsou důvodem asi 5–7 % všech hospitalizací, přičemž kyselina acetylosalicylová (KAS) a NSA se na tomto stavu podílí ve 30 % (2). Mezi nejčastější vedlejší účinky NSA patří nežádoucí účinky vzniklé v oblasti gastrointestinálního traktu (GIT). NSA-indukovaná gastropatie je obvykle charakterizována jako soubor změn na žaludku, které vznikají v souvislosti s užíváním NSA. V oblasti žaludku může v důsledku užívání NSA vznikat erytém, eroze, vředy nebo komplikované vředy. Se stoupajícím věkem pak stoupá riziko vzniku komplikací těchto vředů, především ve smyslu krvácení (3). V širším slova smyslu může být NSA-indukovaná gastropatie považována za souhrn klinických obtíží (bolesti v epigastriu, nauzea), které mohou a nemusí mít nějaké makroskopické změny na žaludku při endoskopickém vyšetření.
NSA se selektivní inhibicí cyklooxygenázy-2 (COX-2) neboli koxiby byly vyvinuty za účelem snížení výskytu těchto nežádoucích účinků, především v oblasti gastrointestinálního traktu. Ve studii VIGOR (TheVioxxGastrointestinalOutcomesResearch) měli pacienti léčení rofecoxibem v porovnání s naproxenem snížený výskyt všech potvrzených příhod horního GI traktu o 54 %, počet komplikovaných příhod horního GI traktu o 57 % a počet všech krvácení z celého GI traktu dokonce o 62 % (4). Ve studii VIGOR byl ale prokázán současně 5x vyšší výskyt infarktu myokardu v porovnání s naproxenem. Později bylo ale zjištěno, že kardiovaskulární riziko zvyšují pravděpodobně všechna NSA, a to selektivní i neselektivní.
Rizikové faktory pro NSA indukovanou gastropatii
V různých případy kontrolovaných studiích vycházejících z nemocničních databází sledujících výskyt gastrointestinální krvácení bylo prokázáno, že rizikovým faktorem pro tuto komplikaci NSA gastropatie je věk nad 65 let (odds ratio 4,7), vyšší dávky NSA (odds ratio 8,0), relativně krátká doba užívání NSA (méně než l měsíc, odds ratio 7,2), současné užívání kortikosteroidů (odds ratio 4,4) a antikoagulantií (odds ratio 12,7) (5, 6, 7, 8). Mezi další rizikové faktory samozřejmě patří i anamnéza peptického vředu (odds ratio 2,29) a předchozí krvácení z vředu (odds ratio 2,56)(9). Ve studii porovnávající bezpečnost celecoxibu oproti diclofenacu, který byl podáván spolu s omeprazolemu–pacientů s vředovou chorobou v anamnéze, byla zaznamenána recidiva vzniku vředu během šestiměsíčního podávání celecoxibu dokonce v 18,7 % a ve skupině léčené diclofenacem spolu s omeprazolem byla recidiva zaznamenána ve 25,6 % (10). Bylo prokázáno, že výskyt NSA-indukované gastropatie snižuje misoprostol, inhibitory protonové pumpy (PPI), antagonisté H2-receptorů (H2RA)(11). Další cestou snížení výskytu této gastropatie je užívání koxibů namísto neselektivních NSA (5,12-15). V důsledku dodržování doporučení pro prevenci NSA-indukované gastropatie byl v poslední době zaznamenán v různých zemích trend ke snížení výskytu symptomatických vředů a jejich komplikací u pacientů s revmatoidní artritidou (16, 17).
Cílem naší studie bylo zmapování toho, v jaké míře jsou v České republice užívány různé formy gastroprotekce při aplikaci nesteroidních antirevmatik při léčbě chronických revmatických onemocnění u pacientů s různými rizikovými faktory NSA-indukované gastropropatie. Současně jsme zjišťovali, jaké formy gastroprotekce lékaři preferují. Součástí studie bylo i sledování výskytu gastrointestinálních potíží ve vztahu k použitému principu gastroprotekce.
Materiál a metodika
Provedli jsme multicentrickou studii GREAT (Gastropathia-Risks-Evaluation-and Treatment), kdy data byla sbírána u specializovaných revmatologů během 3 měsíců na podzim roku 2010. Dotazníky vyplňoval vždy přímo lékař – revmatolog. Sledováni byli pacienti s chronickým onemocněním pohybového aparátu, a to zánětlivým i nezánětlivým, kteří užívali NSA nejméně po dobu 3 měsíců. Za chronické užívání bylo považováno podávání NSA nejméně 4 dny v týdnu v posledních 3 měsících. Studie měla 2 části: jednak se jednalo o průřezovou studii, zaznamenávající jednorázově stav užívání gastroprotekce v době vyplnění dotazníků, v druhé, retrospektivní části byl sledován výskyt nežádoucích účinků v posledních 3 uplynulých měsících. U všech pacientů byla zaznamenávána základní demografická data, rizikové faktory pro NSA indukovanou gastropatii, současné užívání jednotlivých forem gastroprotekce a rizikové faktory pro kardiovaskulární onemocnění.
Jako pacienti vysoce rizikoví pro vznik NSA-indukované gastropatie byli definováni pacienti s anamnézou peptického vředu, anamnézou komplikací peptického vředu, věk nad 75 let, pacienti dostávající vysoké dávky NSA a pacienti s prokázanou infekcí Helicobacter pylori. Jako pacienti s nižším rizikem NSA-indukované gastropatie byli pak určeni pacienti starší 60 let, pacienti současně požívající kyselinu acetylosalicylovou v nižší dávce, dále pacienti léčení antikoagulancii, blokátory zpětného vychytávání serotoninu (SSRI) nebo kortikosteroidy. Nižší riziko gastropatie měli dále pacienti užívající současně 2 a více NSA, pacienti s anamnézou dyspepsie po užívání NSA a pacienti užívající NSA s vyšším rizikem (za NSA s vyšším rizikem byl považován ketoprofen, pyroxicam a indomethacin). K definici pacienta s vyšším nebo nižším rizikem pak stačilo splnění jednoho kritéria.
V naší studii byl sledován výskyt všech nežádoucích gastrointestinálních účinků vzniklých v souvislosti s užíváním NSA. Byly tedy sledovány jak pouze subjektivní potíže, jako jsou bolesti v epigastriu, nausea, nechutenství atd., které nikdy nebyly endoskopicky vyšetřeny, tak i endoskopicky prokázané léze v oblasti sliznice žaludku a duodena.
Statistické zpracování bylo prováděno v programech MS Excel 2010 a MS Acces, s použitím funkcí Průměr +SD, Min a Max, Počet atd; korelace jednotlivých kategorií pak byla prováděna pomocí Pearsonova koeficientu a Studentova T-testu. Tabulky a grafy byly zpracovány v programu MS Excel 2010.
Výsledky
Byly provedeny záznamy celkem u 869 pacientů, z toho u 275 mužů (31,65 %) a 594 žen (68,35 %). Studie se zúčastnilo 90 lékařů-revmatologů, každý lékař tedy hodnotil průměrně 9,66 pacientů. Průměrný věk sledovaných pacientů byl 60,45±13,39 let. Zvýšené kardiovaskulární riziko bylo uvedeno u 617 pacientů (71 %), naopak nezvýšené riziko bylo uvedeno u 246 jedinců (28,31 %). U 6 pacientů (0,69 %) nebyl údaj o kardiovaskulárním riziku vyplněn. 64,9 % pacientů dostávalo NSA pro zánětlivé revmatické onemocnění, 27,9 % mělo osteoartrózu, 7 % pacientů bylo léčeno pro mimokloubní revmatismus včetně bolestí dolních zad a u 0,3 % pacientů diagnóza nebyla uvedena. Zastoupení podávání jednotlivých NSA a průměrné dávky podávaného léku udává tabulka 1 a graf 1.Výskyt rizikových faktorů pro NSA-indukovanou gastropatii u sledovaných pacientů udává tabulka 2.
1. Typ použitého NSA u sledovaných jedinců. 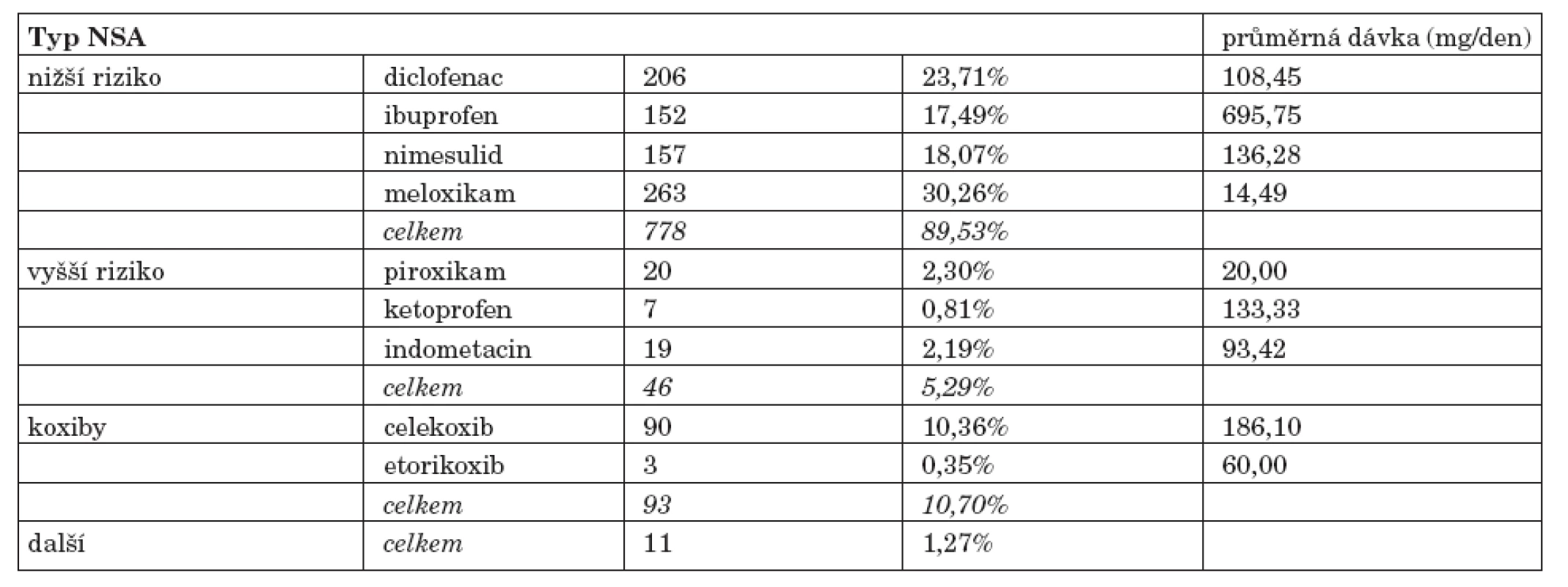
2. Výskyt rizikových faktorů pro vznik NSA – indukované gastropatie. 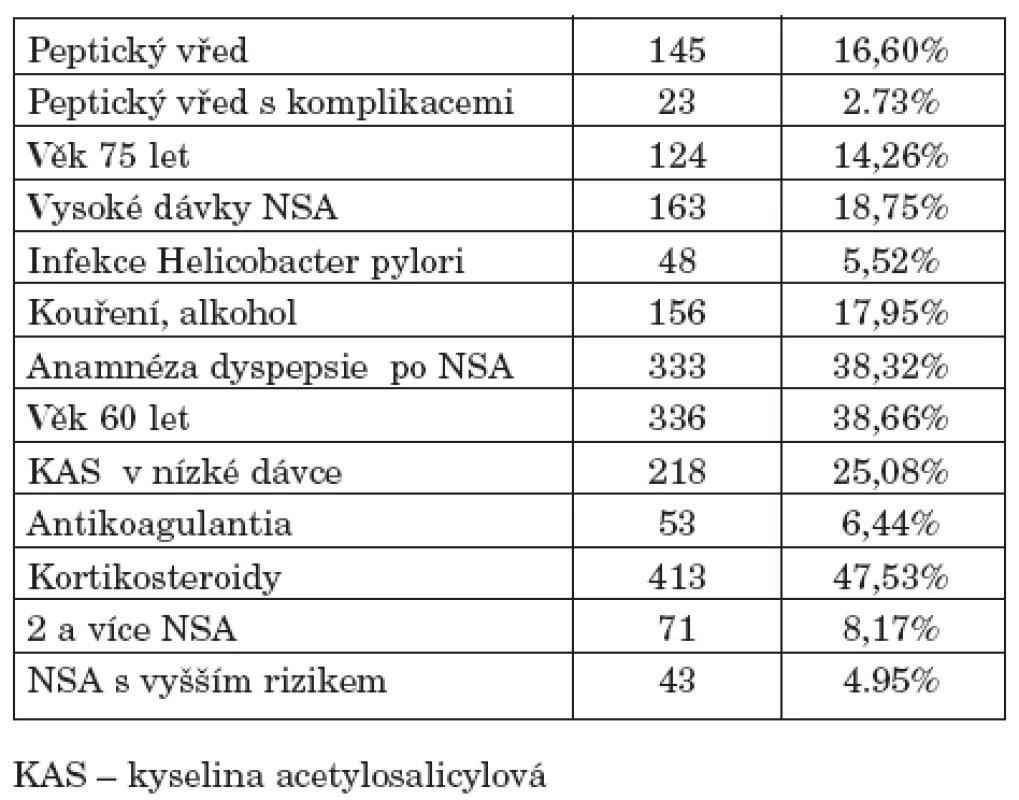
Riziko vzniku NSA-indukované gastropatie mělo celkem 789 pacientů (90,79 %), z toho vysoké riziko mělo 397 jedinců (45,68 %), nízké riziko pak mělo 392 jedinců (45,10%). Riziko vzniku NSA-gastropatie pak nemělo 80 pacientů (9,29 %). Údaj o průměrné době podávání NSA byl udán u 789 pacientů, přičemž pacienti byli léčeni průměrně 15,66 měsíců (rozmezí 1–400). V pořadí druhé NSA u daného sledovaného pacienta bylo podáváno u 66 jedinců, přičemž toto NSA bylo podávání průměrně 4,92 měsíců (rozmezí 1–50).
U 648 (74,57 %) sledovaných jedinců byl použit alespoň jeden princip gastroprotekce, zatímco u 221 jedinců (25,43 %) žádná gastroprotekce užívána nebyla. Použití jednotlivých druhů gastroprotekce udává tabulka 3.
3. Použití gastroprotektivního principu u sledovaných pacientů. 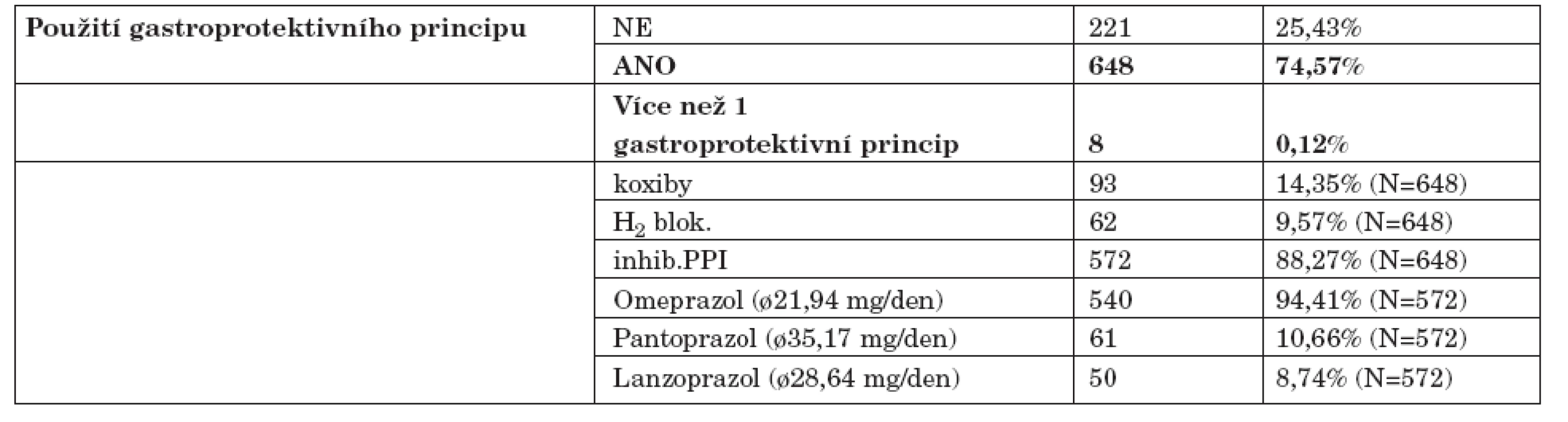
Dále jsme sledovali, v jaké míře u jedinců rizikových pro vznik NSA-indukované gastropatie použit gastroprotektivní princip. Vztah výskytu rizika pro vznik gastropatie a použití gastroprotekce udává tabulka 4 a 5 a graf 2.
4. Vztah výskytu rizika pro vznik gastropatie a použití gastroprotekce. 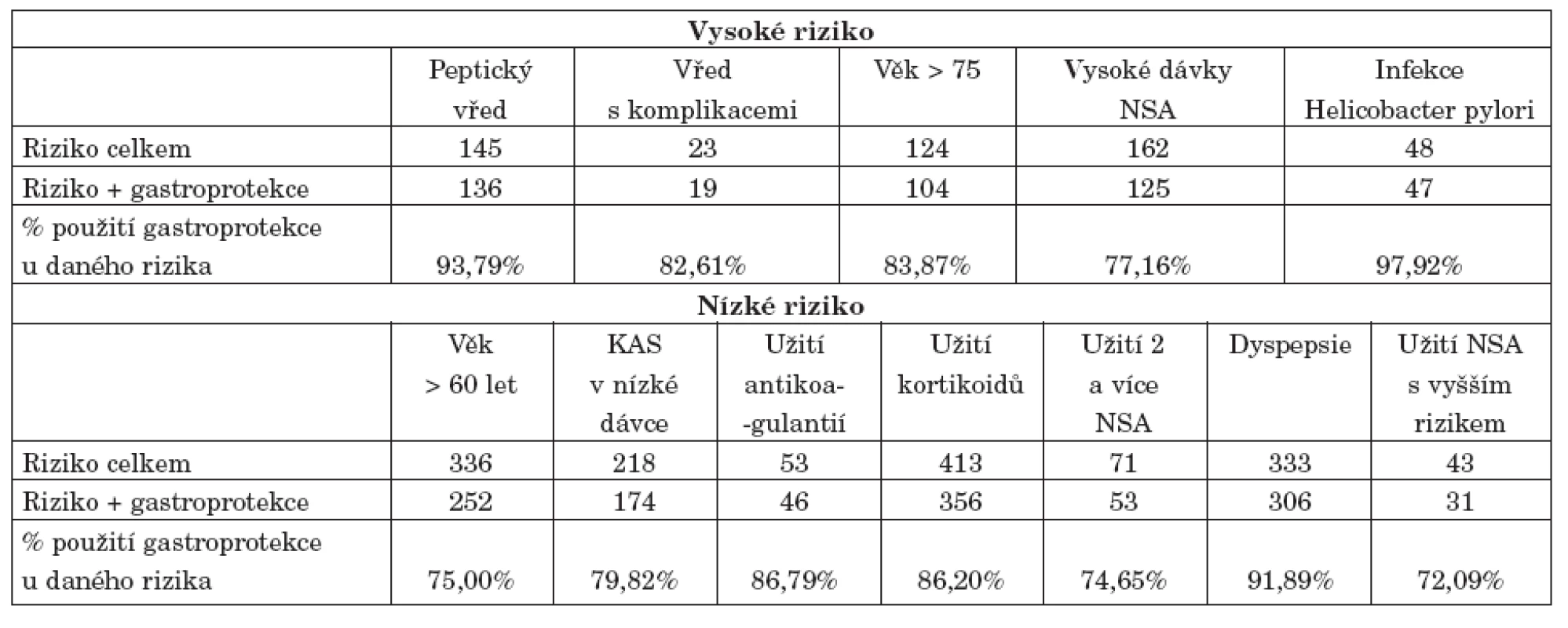
5. Vztah výskytu nízkého a vysokého rizika pro vznik gastropatie a použití gastroprotekce. 
Ve sledované skupině pacientů mělo 121 jedinců (13,9 %) 2 a více rizikových faktorů pro vznik NSA-indukované gastropatie (2 rizikové faktory mělo 105 pacientů a 3 rizikové faktory mělo 16 jedinců). Pacienti s více rizikovými faktory měli signifikantně častěji užitý jakýkoliv gastroprotektivní princip a signifikantně častěji byly podávány inhibitory protonové pumpy (tab. 6). U H2-blokátorů nebyl zjištěn signifikantní rozdíl v užívání mezi skupinou s 2 a více rizikovými faktory a ostatními pacienty, výsledek je ale modifikován malým počtem jedinců v jednotlivých skupinách dělených podle počtu rizikových faktorů.
6. Použití jednotlivých gastroprotektivních principů podle výskytu počtu rizikových faktorů pro vznik NSA-indukované gastropatie 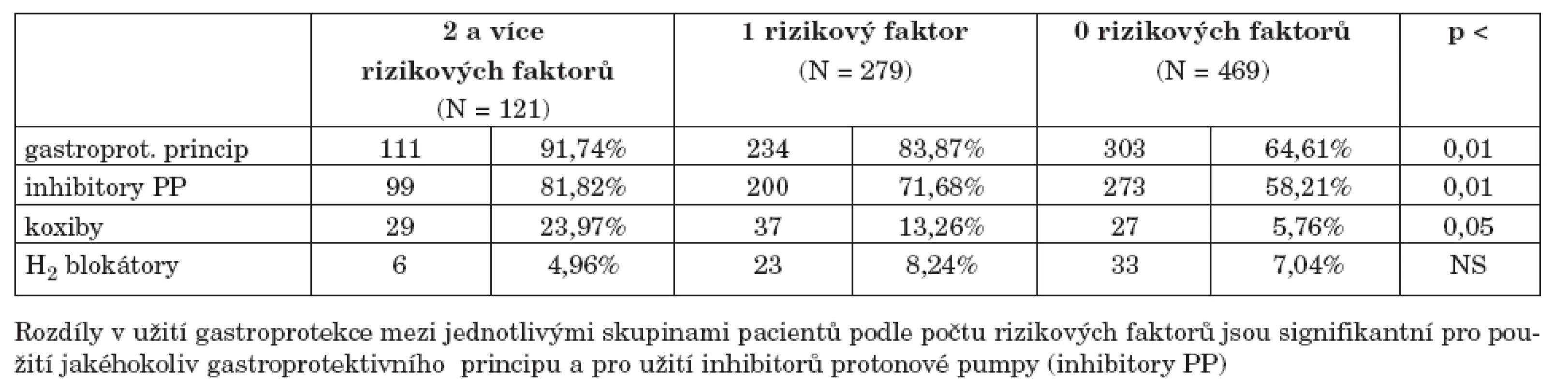
V retrospektivní části studie jsme hodnotili vztah mezi rizikem vzniku gastropatie, použitím principu gastroprotekce a vznikem gastrointestinálních potíží v posledních 3 měsících. Výsledky ukazuje tabulka 7 a graf 3.
7. Vztah mezi rizikem vzniku gastropatie, použitím principu gastroprotekce a vznikem gastrointestinálních potíží v posledních 3 měsících 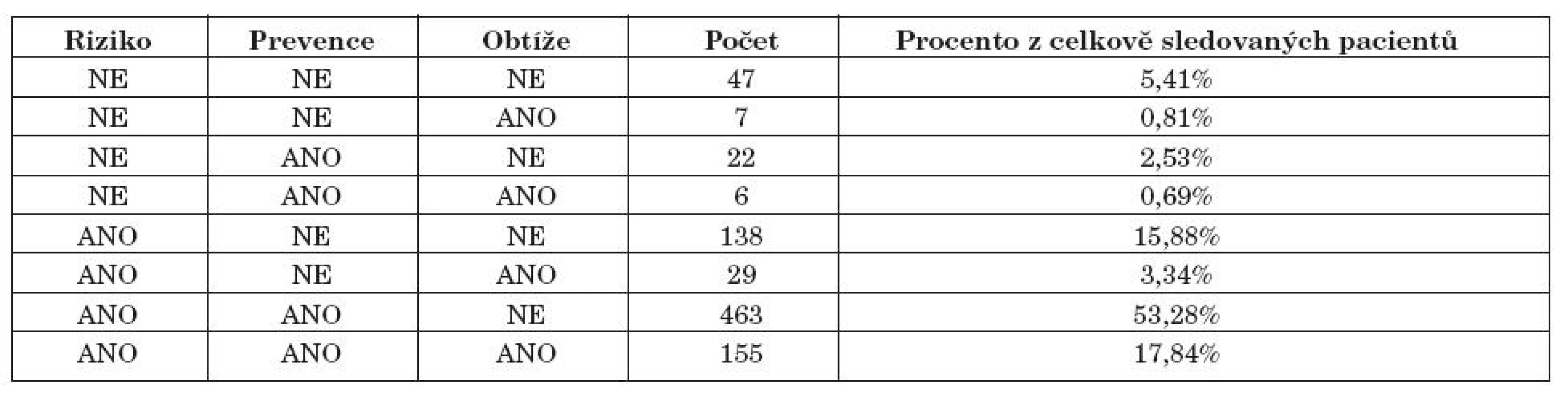
Při užívání NSA bylo ze všech sledovaných jedinců 672 (77,33 %) bez potíží, zatímco 197 (22,66 %) jedinců mělo potíže při užívání NSA. Řešení potíží u těchto 199 pacientů znázorňuje graf 4.
Diskuse
Nesteroidní antirevmatika (NSA) jsou obecně jedny z nejčastěji předepisovaných léků, neboť jsou široce používány k léčbě bolesti i ostatních projevů zánětu. NSA-indukovaná gastropatie je pak nejčastějším nežádoucím účinkem této skupiny léků. Cílem naší studie bylo zmapování užívání různých způsobů gastroprotekce při aplikaci nesteroidních antirevmatik. V naší skupině jsme zaznamenali vysoké procento pacientů rizikových pro vznik NSA – indukované gastropatie (90,72 %), přičemž alespoň jeden typ gastroprotekce mělo 74,57 %. Bylo současně zjištěno, že vztah mezi rizikem vzniku NSA-gastropatie a použitým principem gastroprotekce dosahuje statistické významnosti (p<0,01, r=0,349), tedy u pacientů s vysokým rizikem vzniku gastropatie byla použita gastroprotekce v 83,88 %, u pacientů s nižším rizikem pak u 73,72 %, zatímco u nerizikových pacientů byla gastroprotekce užita ve 32,25 %. Současně tedy ovšem bylo zjištěno, že 16,12% vysoce rizikových pacientů nemělo použitý žádný princip gastroprotekce, u pacientů s nižším rizikem vzniku gastropatie pak nemělo žádnou gastroprotekci dokonce 26, 28 %. I přes celkový vysoký podíl jedinců s použitím alespoň jednoho typu gastroprotekce (téměř 3/4 všech jedinců), celkem 19,22 % všech sledovaných jedinců mělo naopak alespoň jeden rizikový faktor pro vznik NSA, aniž by u nich byl použit jakýkoliv gastroprotektivní princip. Znamená to tedy, že u jedné pětiny všech sledovaných pacientů nebyly dodrženy návody pro prevenci vzniku NSA-gastropatie. Naopak pouze u 26 pacientů (celkem 2,99 % všech sledovaných pacientů) byla naopak podávána gastroprotekce, aniž by pacient měl nějaký rizikový faktor. Toto „nadužívání“ gastroprotekce může s sebou nést samozřejmě kromě negativního ekonomického vlivu i vznik některých nežádoucích účinků, jako je vznik kardiovaskulárních příhod u koxibů nebo zvýšené riziko vzniku fraktury krčku femuru u postmenopauzálních žen (17).
Zajímavý je také údaj o použití jednotlivých forem gastroprotekce. V randomizovaných klinických studiích bylo prokázáno, že v prevenci vzniku žaludečních i duodenálních vředů má efekt použití misoprostolu, inhibitorů protonové pumpy (PPI inhibitory), antagonistů H2 receptorů a koxibů (4, 9, 10). Je známo, že v České republice nedošlo k širšímu používání misoprostolu v léčbě NSA-indukované gastropatie, a to hlavně z důvodů nepříznivého poměru cena/ nežádoucí účinky. Proto podávání misoprostolu nebylo u žádného pacienta zaznamenáno. Naopak nejčastěji použitým gastroprotektivním principem je používání inhibitorů protonové pumpy (téměř 90 %), z toho téměř 95 % představuje preskripce omeprazolu. Koxiby byly naproti tomu podávány pouze u 14,35 % jedinců, což odráží pokles popularity užívání této skupiny léků po objevení jejich nežádoucích účinků na kardiovaskulární aparát.
Druhá, retrospektivní část studie sledovala výskyt obtíží v posledních 3 měsících.
Z výzkumu vyplývá, že obtíže při užívání NSA mělo 22,66 % pacientů, nejčastějším problémem pak byla dyspepsie, kdy ale pacient nepřerušil léčbu NSA. 55,81% ze všech sledovaných jedinců mělo použitou nějakou formu gastroprotekce a nemělo při tom žádné obtíže, největší skupinu pacientů pak tvořili ti, kteří měli riziko, užívali gastroprevenci a neměli žádné potíže (53,28 %). Tento údaj tak svědčí o efektivitě podávané gastroprotekce, neboť 74,91 % ze všech sledovaných pacientů s rizikovým faktorem a použitou gastroprotekcí (celkem jich bylo 618) nemělo žádné potíže. Naopak bylo zaznamenáno, že 4,14% ze všech sledovaných pacientů mělo obtíže a nemělo při tom žádnou GIT prevenci. 17,84% ze všech sledovaných jedinců pak mělo zároveň riziko vzniku NSA-gastropatie, použitou gastroprotekci, ale přesto u nich vznikly obtíže. Tyto ne zcela konsistentní údaje vyplývající z retrospektivní části jsou jistě ovlivněny omezenou tříměsíční dobou sledování a jistě i subjektivními faktory hodnocení pacientem i referujícím lékařem.
Diskutabilní je také údaj o způsobu řešení NSA-indukované gastropatie.Více než 43 % pacientů, u kterých vznikly gastrointestinální potíže, pokračovalo beze změny v léčbě NSA a nedošlo u nich ve sledovaném období ani ke vzniku závažnějších komplikací. Svědčí to o tom, že neexistuje těsná korelace mezi vznikem klinických obtíží a skutečným patologickým nálezem na sliznici GIT traktu. Pozoruhodný je také fakt, že pouze 18 % nemocných bylo odesláno ke gastroenterologickému vyšetření a necelých 8 % jedinců pak absolvovalo endoskopické vyšetření. Může to znamenat, že revmatologové odesílají k vyšetření gastroenterologem pouze pacienty s vyšší intenzitou gastrointestinálních obtíží a většinu dyspepsií, které vznikají v souvislosti s užíváním NSA, pak považují za nezávažné a nevyžadující žádnou intervenci. Tento fakt je dán zřejmě i skutečností, že subjektivně udávaná „dyspepsie“ pacientem při užívání NSA je obvyklá a její existence často není podložena vznikem strukturálních změn v oblasti sliznice GIT traktu. Ovšem skutečnost, že pouze u necelých 10 % nemocných s potížemi bylo provedeno endoskopické vyšetření, svědčí jistě i o vysoké pravděpodobnosti podcenění symptomatologie u některých pacientů s následnou možností rozvoje dalších, závažných komplikací. Znamená to tedy, že by se revmatologové jistě měli podrobněji zabývat gastrointestinálními potížemi vzniklými s užíváním NSA a včas pak nemocné odesílat k dalšímu odbornému vyšetření ke gastroenterologovi.
Závěr
V naší studii byla prokázána vysoká shoda mezi výskytem rizikových faktorů pro vznik NSA-indukované gastropatie a použitým gastroprotektivním principem. Tento nález svědčí o dobrých znalostech českých revmatologů o možných rizicích léčby pomocí NSA. 19,2 % sledovaných jedinců ovšem nemělo použitou žádnou gastroprotekci, i když měli alespoň jeden rizikový faktor pro vznik gastroduodenálních komplikací. Tato studie ale vyplývala pouze ze sledování předpisů gastroprotekce u revmatologů. Další částí studie by pak mělo být provedení obdobného sledování předpisů gastroprotekce u praktických lékařů a ortopedů.
Tato práce byla provedena za podpory firmy APOTEX – Česká republika
MUDr. Šárka Forejtová
Revmatologický ústav
Na Slupi 4
128 50 Praha 2
Sources
1. Laine L. Approaches to nonsteroidal anti-inflammatory drug use in the high-risk patient. Gastroenterology 2001;120(3):594-606.
2. Pirmohamed M, James S, Meakin S et al. Adverse drug reactions as cause of admission to hospital: prospective analysis of 18 820 patients. BMJ 2004;329 : 15-19.
3. Laine L, Bombardier C, Hawkey CJ, Davis B, Shapiro D, Brett C, Reicin A. Stratifying the risk of NSA-related upper gastrointestinal clinical events: result of a double-blind outcomes study in patients with rheumatoid arthritis. Gastroenterology 2002;123(4):1006-1012.
4. Bombardier C, Laine L, Reicin A et al. Comparison of upper gastrointestinal toxicity of rofecoxib and naproxen in patients with rheumatoid arthritis. VIGOR Study Group. N Engl J Med 2000;343(21):1520-1528.
5. Fries JF, Williams Ca, Bloch DA et al. Nonsteroidal anti-inflammatory drugs associated gastropathy: incidence and risk factor model. Am J Med 1991 : 91 : 213-222.
6. Griffin MR, Piper JM, Daugherty JR et al. Nonsteriodal anti-inflammatory drug use and increased risk for peptic ulcer in elderly persons. Ann Intern Med 1991;114 : 257-263.
7. Piper JM, Ray WA, Daugherty JR et al. Corticosteroid use and peptic ulcer disease. Role of non-steroidal anti-inflammatory drugs. Ann Intern Med 1991;114 : 735-740.
8. Shorr RJ, Ray WA, Daugherty JR et al. Concurent use of nonsteroidal anti-inflammatory drugs and oral anticoagulants places elderly persons at high risk for hemorrhagic peptic ulcer diseases. Arch Intern Med 1993;153 : 1665-1670.
9. Silverstein FE, Graham DY, Senior JR et al. Misoprostol reduces serious gastrointestinal complications in patients with rheumatoid arthritis receiving nonsteroidal anti-inflammatory drugs. A randomised, double blind, placebo controlled trial. Ann Intern Med 1995;123 : 241-249.
10. Chan FKL, Hung LCT, Suen BY et al. Celecoxib versus diclofenac plus omeprazole in high-risk arthritis patients: Result of a randomised double blind trial. Gastroenterology 2004;127 : 1038-1043.
11. Rostom A, Dube C, Wells GA, Tugwell P, Welch V, Jolicoeur E, McGowan J, Lanas A. Prevention of NSAID-induced gastroduodenal ulcers (Review). Cochrane Database Syst Rev. 2002;(4):CD002296.
12. Silverstein FE, Faich G, Goldstein JL et al. Gastointestinal toxicity with celecoxib vs. nonsteroidal anti-inflammatory drugs for osteoarthritis and rheumatoid arthritis: the CLASS study: a randomized controlled trial. Celecoxib long-therm artrhritis safety study. JAMA 2000;284(10): 1247-1255.
13. Schnitzer T, Burmester GR, Mysler E et al. Comparison of lumiracoxib with naproxen and ibuprofen in the Therapeutic Arthritis Research and Gastrointestinal Event Trial (TARGET), reduction in ulcer complications: randomised controlled trial. Lancet 2004;364 : 665-674
14. Hawkey CJ, Gitton X, Hoexter E, Richard D, Einstein WM. Gastrointestinal tolerability of lumiracoxib in patients with osteoarthritis and rheumatoid arthritis. Clin Gastroenterol Hepatol 2006;4 : 57-66.
15. Hunt RH, Harper S, Watson DJ et al. The gastrointestinal safety of the COX-2 selective inhibitor etoricoxib assessed by both endoscopy and analysis of upper gastrointestinal events. Am J Gastroenterol 2003;98 : 1725-1733.
16. Fries JF, Murtagh KN, Bennett M, Zatarain E, Lingala B, Bruce B. The rise and decline of nonsteroidal antiinflammatory drug-associated gastropathy in rheumatoid arthritis. Arthritis Rheum 2004;50 : 2433-40.
17. Steen KSS, Nurmohamed MT, Visman I, Heijerman M, Boers M, Dijkmans BAC, Lems WF. Decreasing incidence of symptomatic gastrointestinal ulcer complications in patients with rheumatoid arthritis. Ann Rheum Dis 2008;67 : 256-259.
18. Roux C, Briot K, Gossec L et al. Increase of fracture risk in postmenopausal women using omeprazol. Calcif Tissue Int 2009;24 : 100-103.
Labels
Dermatology & STDs Paediatric rheumatology Rheumatology
Article was published inCzech Rheumatology

2011 Issue 3-
All articles in this issue
- Mikulicz´s disease with unilateral exophtalmia – IgG4 related disease
- Prevention of adverse gastrointestinal events of nonsteroidal anti-inflammatory drugs with proton pump inhibitors. Results of the epidemiologic study GREAT
- Real life results of rituximab in treatment of active rheumatoid arthritis
- Hallux valgus in patients with rheumatoid arthritis – current surgical treatment options
- Czech Rheumatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Hallux valgus in patients with rheumatoid arthritis – current surgical treatment options
- Mikulicz´s disease with unilateral exophtalmia – IgG4 related disease
- Real life results of rituximab in treatment of active rheumatoid arthritis
- Prevention of adverse gastrointestinal events of nonsteroidal anti-inflammatory drugs with proton pump inhibitors. Results of the epidemiologic study GREAT
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career





