-
Medical journals
- Career
Specifické placentární komplikace u monochoriálních biamniálních dvojčat porozených po 24. týdnu gravidity – retrospektivní analýza
Authors: I. Vlašínová; Lukáš Hruban; Petr Janků; Romana Gerychová; P. Ventruba; Veronika Ťápalová; Z. Hodická
Authors‘ workplace: Gynekologicko-porodnická klinika LF MU a FN, Brno, přednosta prof. MUDr. P. Ventruba, DrSc., MBA
Published in: Ceska Gynekol 2015; 80(3): 189-195
Overview
Cíl:
Stanovení četnosti výskytu specifických placentárních komplikací u monochoriálních biamniálních dvojčat po 24. týdnu gravidity a jejich vliv na perinatální morbiditu a mortalitu.Typ studie:
Retrospektivní analýza.Název a sídlo pracoviště:
Gynekologicko-porodnická klinika LF MU a FN Brno.Metodika:
Retrospektivní analýza souboru 175 dvojčetných monochoriálních biamniálních (mo-bi) těhotenství, která byla ukončena po 24. týdnu gravidity na Gynekologicko-porodnické klinice MU a FN Brno v letech 2006–2013. Na základě výsledků prenatálních ultrazvukových vyšetření, perinatálních výsledků novorozenců a výsledků patologicko-morfologického vyšetření plodů a placent byly identifikovány specifické komplikace monochoriálních biamniálních dvojčat: syndrom feto-fetální transfuze (TTTs), sekvence anémie-polycytémie (TAPS), selektivní růstová restrikce jednoho z plodů (sIUGR), sekvence reverzní arteriální perfuze (TRAP), intrauterinní úmrtí jednoho plodu (IUFDs), insuficience placenty u obou plodů. U těchto gravidit jsme hodnotili perinatální výsledky, pozdní neonatální mortalitu a výsledek neurologického vyšetření. Sledován byl počet případů s pozdním záchytem specifických komplikací.Výsledky:
Sledované specifické komplikace mo-bi dvojčat po 24. gestačním týdnu byly popsány u 50 gravidit (28,6 %). Nejčastěji šlo o TTTs, který byl diagnostikován u 18 těhotenství (10,3 %), dále pak sIUGR (9,7 %) a TAPS (3,4 %). Insuficience placenty obou dětí komplikovala 4,6 % těhotenství. TRAP byl zachycen v jednom případě (0,6 %). K intrauterinnímu úmrtí jednoho plodu došlo ve 4 případech (2,3 %). Peripartálně a do 28. dne po porodu došlo k úmrtí jednoho či obou novorozenců ve 3 případech (1,7 %). Patologický výsledek neurologického vyšetření se vyskytl u 10 novorozenců (5,7 % gravidit). K pozdnímu záchytu patologie při první kontrole na pracovišti došlo u 4 gravidit (2,3 %). Těhotenství s pozdním záchytem vykazovaly nejhorší perinatální výsledky. V souboru nebyl zachycen žádný případ s akutní formou TTTs za porodu.Závěr:
Výskyt specifických placentárních komplikací u mo-bi gravidit po 24. gestačním týdnu dosáhl v našem souboru 28,6 %. Nejčastěji byl zachycen syndrom feto-fetální transfuze (10,3 %) a izolovaná růstová restrikce jednoho z plodů (9,7 %). V případě pozdního záchytu či nedostatečné péče byly perinatální výsledky výrazně horší ve srovnání s případy včasného záchytu komplikací a jejich adekvátního řešení. Podmínkou prenatální péče u mo-bi těhotenství by mělo být sledování na specializovaných pracovištích od 16. týdne gravidity.Keywords:
monochoriální biamniální dvojčata, twin to twin syndrom, twin anemia polycytemia sequens, twin--arterial revers perfusion sequence, akutní TTTs, selektivní růstová restrikce, intrauterinní úmrtí ploduÚVOD
Monozygotická těhotenství se vyskytují s 30% četností z celkového počtu dvojčat. Největší podskupinu, která tvoří asi 65 % všech monozygotních dvojčat, představují monochoriální biamniální (mo-bi) dvojčata [7]. Díky častému nerovnoměrnému rozdělení placentárních kompartmentů a existenci cévních spojek mezi placentami je tato skupina dvojčat zatížena vyšším rizikem během celé gravidity a v průběhu porodu [15]. Mezi nejzávažnější specifické placentární komplikace monochoriálních dvojčat patří syndrom feto-fetální transfuze (twin-to-twin syndrom, TTTs), sekvence anémie-polycytémie (twin anemia polycytemia sequence, TAPS), selektivní růstová restrikce jednoho plodu (sIUGR), sekvence reverzní arteriální perfuze (twin-arterial revers perfusion sequence, TRAP), intrauterinní úmrtí plodu (intrauterine fetal death, IUFD), insuficience placenty obou plodů.
TTTs je popisován asi u 9 % monochoriálních dvojčat a je způsoben nepoměrem průtoku krve v arteriovenózních a venoarteriárních anastomózách mezi oběma placentami, díky kterému dochází k aktivaci hormonálních změn u obou plodů. Tyto změny vedou u donora k obrazu oligo-anhydramnia s minimální náplní močového měchýře a k rozvoji růstové retardace. U recipienta pozorujeme v důsledku objemového přetížení obraz polyhydramnia, hypertrofie srdce a následně rozvoj hydropsu. Pokud není tento stav léčen, ve 30–55 % končí smrtí jednoho či obou plodů. Diagnóza je založena na ultrazvukovém hodnocení množství plodové vody, náplně močových měchýřů, patologie v dopplerometrii, nálezu hydropsu u jednoho z plodů, případně intrauterinního úmrtí [9, 20]. Podle ultrazvukového nálezu je závažnost TTTs dělena do pěti stadií podle Quintera [17].
TAPS se spontánně objevuje u 3 až 5 % monochoriálních dvojčat, ve 2–13 % se může vyvinout po selektivní elektrokoagulaci spojek při léčbě TTTs. Častěji se rozvíjí až po 30. týdnu gravidity [2]. Vzniká na podkladě drobných arteriovenózních anastomóz mezi placentami. Při ultrazvukovém vyšetření plodů nacházíme vzestup maximálního systolického toku v arteria cerebri media (MCA-PSV) u donora a snížení u recipienta bez nálezu rozdílu v množství plodové vody. U jednoho či obou plodů může dojít k rozvoji hydropsu a k intrauterinnímu úmrtí [18].
Selektivní růstová restrikce jednoho plodu je zpravidla způsobena nerovnoměrným rozdělením placentárního kompartmentu, roli zde může hrát i abnormální inzerce pupečníku jednoho či obou plodů. Důsledkem je rozvoj růstové retardace jednoho z plodů s možným rozvojem oligo - až anhydramnia a patologické dopplerometrie v arteriálním a následně venózním řečišti. Podmínkou u této diagnózy je abscence polyhydramnia u většího plodu. Podle charakteru dopplerometrie menšího plodu je možné dělit sIUGR na tři typy umožňující odhad závažnosti a další prognózy [14].
TRAP sekvence vzniká při abnormálním vývoji kardiovaskulárního aparátu jednoho z dvojčat, který se stává recipientem, zcela závislým na zdravém plodu. Druhé dvojče (donor) slouží jako pumpa a vhání retrográdně arteriální krev přes arterio-arteriální spojky do vena umbilicalis recipienta, u kterého se díky tomu vyvine normální arteriální síť. Zdravý plod je ohrožen kardiovaskulárním přetížením a následným kardiovaskulárním selháním [4].
IUFD je ohroženo 15 % mo-bi dvojčat. Pokud dojde k intrauterinnímu úmrtí jednoho z plodů, je druhé živé dvojče také ohroženo intrauterinním úmrtím. V souvislosti s rozvojem přechodné hypovolémie s následným krvácením do CNS může dojít k trvalému neurologickému postižení živého plodu [8].
Insuficience placenty obou plodů je charakterizovaná růstovou restrikcí obou plodů bez významného rozdílu v hmotnosti plodů, doprovázena patologií v dopplerometrii.
SOUBOR A METODIKA
Soubor 175 mo-bi gravidit, které porodily po 24. týdnu těhotenství na GPK MU a FN Brno v letech 2006–2013, byl retrospektivně analyzován. Informace byly vyhledávány z chorobopisů, nemocničního informačního systému AMIS a obrazové dokumentace pořízené během UZ vyšetření. Na základě výsledků prenatálního UZ vyšetření, postnatálního vyšetření novorozenců a výsledku patologicko-morfologického vyšetření plodů a placent byly identifikovány specifické komplikace monochoriálních biamniálních dvojčetných těhotenství.
Pro diagnózu TTTs byla podmínkou tato kritéria: nepoměr v množství plodové vody s nálezem polyhydramnia u jednoho plodu a oligo/anhydramnia u druhého plodu (množství plodové vody bylo hodnoceno pomocí měření maximálního vertikálního poolu), patologická dopplerometrie, absence náplně močového měchýře u donora, známky hydropsu nebo intrauterinní úmrtí jednoho či obou plodů.
TAPS byl potvrzen při nálezu významného rozdílu mezi maximálními systolickými rychlostmi v a. cerebri media u obou plodů při srovnatelném množství plodové vody u obou plodů.
Kritériem pro stanovení diagnózy po porodu byl nález rozdílu v hladině hemoglobinu více než 80 g/l při absenci hypervolémie u jednoho a hypovolémie u druhého novorozence [10].
Diagnóza sIUGR byla stanovena u gravidit s rozdílem odhadované hmotnosti plodů podle UZ nad 20 %, při absenci nálezu polyhydramnia u většího plodu. Procentuální rozdíl byl vypočítán podle vzorce (váha většího plodu – váha menšího plodu)/váha většího plodu × 100. Po porodu byla diagnóza potvrzena při rozdílu v hmotnosti dětí 25 % a více.
TRAP sekvence byla diagnostikována na základě typického ultrazvukového nálezu a následně potvrzena na základě patologicko-anatomické pitvy.
Pro akutní TTTs za porodu byl nezbytný průkaz hypovolémie u donora s nálezem signifikantního rozdílu v hladině hemoglobinu u obou dětí, případně bez nálezu rozdílu v hladině retikulocytů mezi oběma novorozenci [14].
Chronická insuficience placenty u obou plodů byla definována intrauterinní růstovou retardací obou plodů bez rozdílu v odhadované hmotnosti více než 20 %, s nálezem oligo - či normohydramnia a nálezem patologické dopplerometrie.
Hodnoceny byly perinatální výsledky novorozenců: Apgarové skóre (AS) v 5. minutě < 5, pH z a. umbilicalis < 7,0, base exces (BE) – 12, hmotnost novorozenců, hodnota hemoglobinu po narození, neurologický vývoj dětí sledovaných ve FN Brno minimálně půl roku po narození. V případě perinatálního úmrtí některého z plodů byl vyhledán výsledek patologicko-anatomické pitvy. Hodnoceny byly také výsledky patologicko-anatomického vyšetření placent.
VÝSLEDKY
Specifické komplikace mo-bi dvojčat se v hodnoceném souboru vyskytly u 50 gravidit (28,6 %) (graf 1). Nejčastější byla diagnóza TTTs, která byla stanovena v 18 případech (10,3 %).
Graph 1. Výskyt všech specifických placentárních komplikací u monochoriálních biamniálních dvojčat v souboru 175 mo-bi gravidit porozených v letech 2006–2013 
U těhotenství komplikovaných TTTs se průměrné gestační stáří dosažené v době porodu pohybovalo okolo 32. týdne gravidity. V pěti případech byla provedena laserová koagulace spojek (27,8 %) a v jednom případě byl stav řešen přerušením pupečníku jednoho z plodů pomocí bipolárního forcepsu (5,6 %). Tyto operační výkony proběhly na Gynekologicko-porodnické klinice v Hradci Králové mezi 19.–26. gestačním týdnem. Opakovanými amniodrenážemi byly řešeny dvě gravidity (11,1 %). Konzervativně bylo postupováno v sedmi případech (38,9 %) (tab. 1). Ve třech případech (16,7 %) byla diagnóza TTTs stanovena v pokročilém stadiu při první návštěvě na klinice, gravidity musely být neodkladně ukončeny bez možnosti terapeutického zásahu a přípravy plodů podáním kortikoidů. V souvislosti s TTTs došlo během gravidity ke třem případům intrauterinního úmrtí jednoho z plodů (IUFD) (8,3 % plodů). Za porodu a postnatálně do 28. dne života byly v souvislosti s TTTs zaznamenány tři případy úmrtí některého z dvojčat (8,3 %). Hodnota pH z a. umbilicalis < 7,00 se v souboru nevyskytla. Hodnota AS v 5. minutě < 5 se vyskytla v devíti případech (25,0 % dětí), vždy v souvislosti s nízkým gestačním týdnem a nutností intubace.
Abnormální výsledek neurologického vyšetření byl popsán u šesti novorozenců z gravidit sledovaných pro TTTs (tab. 1).
Table 1. Výskyt TTTs v souboru 175 mo-bi dvojčat porozených po 24. týdnu gestace na GPK FN Brno v letech 2006-2013. Způsob řešení a výčet komplikací 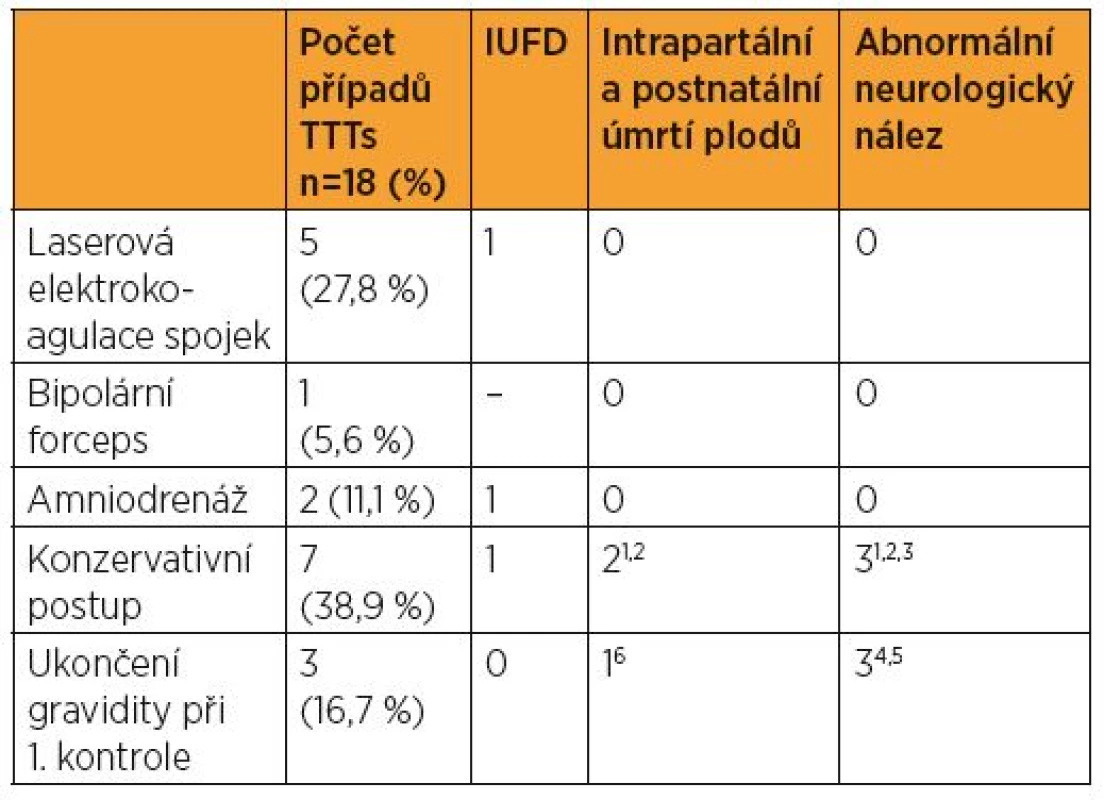
1 Gravidita ukončena ve 27. gestačním týdnu pro akutní TTTs. Donor umírá ve 13. minutě života, u recipienta diagnostikováno intrakraniální krvácení 2Gravidita ukončena ve 27. gestačním týdnu pro bradykardii recipienta, který vybaven bez akce srdeční, II. plod dispenzarizován pro kvadruhyperreflexii a kvadruhypertonii 3Gravidita ukončena ve 29. gestačním týdnu pro patologii v dopplerometrii. U I. plodu popsáno intrakraniální krvácení, další neurologický vývoj je fyziologický 4Gravidita ukončena ve 28. gestačním týdnu při 1. kontrole ve FN Brno. U I. plodu diagnostikována dětská mozková obrna, u II. plodu prenatálně diagnostikována spina bifida, po porodu rozvoj subependymového krvácení s rozvojem obstrukčního hydrocefalu. 5Gravidita ukončena ve 32. gestačním týdnu při 1. kontrole, u recipienta nález asymetrie mozkových komor bez abnormality v neurologickém vývoji 6Gravidita ukončena ve 32. gestačním týdnu při 1. kontrole na klinice pro bradykardii u obou plodů, plody vybaveny akutním císařským řezem bez akce srdeční Diagnóza sIUGR byla prenatálně stanovena u 17 gravidit (9,7 %). Ve 3 případech nebyla postnatálně splněna kritéria diagnózy sIUGR (rozdíl v hmotnosti plodů nedosáhl 25 %). Průměrné gestační stáří v době ukončení gravidity se pohybovalo okolo 32. týdne gravidity. Všechny případy byly řešeny pouze observací a byly ukončeny císařským řezem. K intrauterinnímu ani perinatálnímu úmrtí v této skupině gravidit nedošlo. Hodnota pH z a. umbilicalis < 7,00 se v souboru nevyskytla, hodnota AS v 5. minutě < 5 se vyskytla v pěti případech (29,4 %). Abnormální výsledek neurologického vyšetření se ve skupině gravidit s sIUGR vyskytl ve čtyřech případech (17,6 %) (tab. 2).
Table 2. Mo-bi gravidity komplikované sIUGR s následným abnormálním neurologickým nálezem u novorozenců 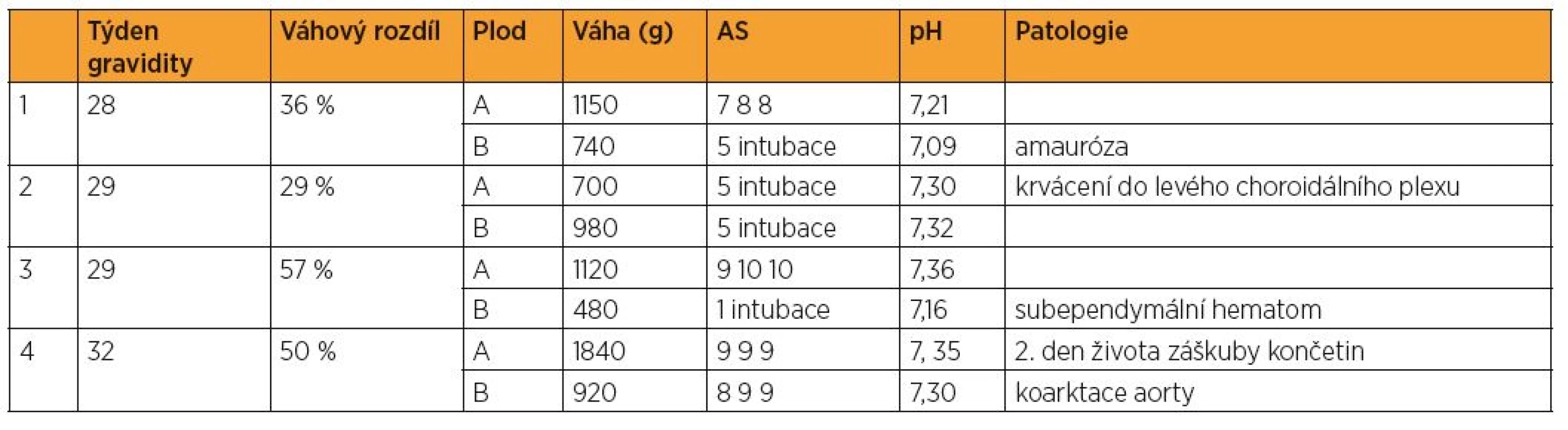
V hodnoceném souboru bylo popsáno celkem šest případů TAPS. Prenatálně bylo podezření na TAPS vyjádřeno u pěti mo-bi gravidit (2,9 % ). Ve třech případech nebyla splněna postnatální kritéria (rozdíl v hladině hemoglobinu nedosahoval 80 g/l). Průměrné dosažené gestační stáří v době porodu se pohybovalo okolo 35. týdne těhotenství. V jednom případě došlo k intrauterinnímu úmrtí jednoho plodu ve 37. týdnu gravidity přes pravidelné kontroly ve specializované poradně. Podle výsledku patologicko-morfologického vyšetření byl příčinou úmrtí TAPS (nález tenkých arteriovenózních anastomóz v placentě, makroskopický obraz odpovídá TAPS), u druhého živého dvojčete probíhá normální neurologický vývoj. Ve dvou případech nebyla diagnóza TAPS prenatálně zachycena a byla stanovena až postnatálně na základě klinického a laboratorního vyšetření novorozenců. Gravidity byly ukončeny ve 34. respektive 36. týdnu gravidity vaginálním porodem. Po porodu nebyly u žádného z novorozenců popsány známky hypovolemického šoku, což svědčí pro postupný rozvoj stavu již před porodem. Neurologický vývoj všech čtyř dětí je fyziologický. U dvou těhotenství ukončených císařským řezem byl TAPS potvrzen až postnatálně podle výsledků vyšetření hemoglobinu u plodů. V jednom z těchto případů byl současně popsán sIUGR. Hodnota pH z a. umbilicalis < 7,00 a AS v 5. minutě < 5 se v této skupině nevyskytla. Neurologický nález a další vývoj všech dětí byl hodnocen jako fyziologický.
Pro insuficienci placenty u obou plodů bylo sledováno osm mo-bi těhotenství. Průměrné dosažené gestační stáří v době ukončení gravidity se pohybovalo okolo 35. týdne. Ve všech případech byl porod veden primárním císařským řezem. Hodnota pH z a.umbilicalis < 7,00 a AS v 5. minutě < 5 se v této skupině nevyskytla. Neurologický nález a další vývoj všech dětí byl hodnocen jako fyziologický.
V žádném případě ve sledovaném souboru 175 mo-bi těhotenství nebyla stanovena diagnóza akutního TTTs za porodu. Ve dvou případech byl po vaginálně vedeném porodu, následně ukončeném akutním císařským řezem, nalezen signifikantní rozdíl v hladinách hemoglobinu u obou novorozenců (75 resp. 76 g/l ), který však nesplňoval kritéria pro TAPS. U žádného z novorozenců nebyly po narození známky hypovolémie ani nebylo nutné provedení parciální exsangvinace. Perinatální výsledky, neurologický nález a další neurologický vývoj dětí byl u obou gravidit hodnocen jako fyziologický.
TRAP sekvence se vyskytla v jednom případě (0,6 %). Gravidita byla ukončena ve 32. týdnu gravidity pro pulmonální insuficienci matky s rozvojem plicního edému. Pacientka nebyla před graviditou zatížena interními komorbiditami. U zdravého dvojčete probíhá fyziologický neurologický vývoj, druhý plod byl podle pitevního protokolu označen jako acardius anencephalus.
DISKUSE
Hodnocený soubor byl vymezen 24. týdnem gravidity vzhledem ke snaze dosáhnout reálné incidence specifických komplikací monochoriálních biamniálních dvojčat, které byly řešeny v daném časovém období v perinatologickém centru FN Brno. Je možné, že část závažných případů s rychlou progresí před 24. týdnem gravidity byla řešena mimo perinatologické centrum, a naší evidenci tak unikla.
TTTs jsme v souboru diagnostikovali u 10,3 % těhotenství s celkovou mortalitou 16 %. V recentní literatuře je uváděn výskyt TTTs u mo-bi dvojčat 8–10 % s mortalitou 30–55 % [14]. Na nižším výskytu mortality v souvislosti s TTTs v našem souboru se zcela jistě podílí vymezení hodnoceného souboru 24. týdnem gravidity. Případy s časnými známkami TTTs již po 12. týdnu gravidity jsou charakterizované obzvlášť nepříznivou prognózou a fatálním průběhem ještě před dosažením hranice viability. Jedinou možnost záchrany gravidity představuje pouze včasné provedení fetoskopické laserové koagulace placentárních spojek, případně přerušení pupečníku jednoho z plodů [9]. Na základě UZ vyšetření ve 12. týdnu gravidity je možné v řadě případů hodnocením nepřímých UZ markerů predikovat riziko rozvoje TTTs v dalším průběhu gravidity [14].
Většina autorů se shoduje na nutnosti dvoutýdenního intervalu mezi UZ kontrolami, a to již od 16. týdne gravidity na specializovaných pracovištích u všech nekomplikovaných mo-bi gravidit. Jedině tak je možné zvýšit pravděpodobnost včasného záchytu patologie s možností jejího řešení nebo alespoň zajištění přípravy nezralých plodů kortikoidy před ukončením gravidity [9, 14]. Nerespektování tohoto doporučení vystavuje těhotenství významnému riziku pozdního záchytu s fatálními následky ve smyslu úmrtí, případně trvalého neurologického poškození jednoho či obou plodů. Tento fakt lze dokumentovat třemi případy s pozdním záchytem, které byly evidovány v našem souboru. V jednom případě skončilo těhotenství úmrtím obou plodů ve 32. týdnu gravidity, podle patologicko-morfologického vyšetření byl důvodem chronický TTTs. U tří novorozenců bylo následně prokázáno poškození CNS s trvalými neurologickými následky. Vzhledem k dosaženému gestačnímu týdnu gravidity (ukončený 28. týden), bylo pravděpodobně téměř ve všech případech (u jednoho dítěte je abnormální neurologický nález ve spojitosti s diagnózou spina bifida) možné nepříznivý výsledek odvrátit v případě včasného záchytu.
Kauzální terapií TTTs je fetoskopická laserová koagulace placentárních cévních spojek. Podle literatury se úspěšnost pohybuje mezi 70–80 %, pokud jde o přežití alespoň jednoho z plodů, a riziko následného neurologického postižení dětí se pohybuje mezi 10-15 % [11, 19]. V našem souboru jsme zaznamenali v souvislosti s provedením laserové koagulace mortalitu 10 %. Žádné dítě z gravidit léčených laserovou elektrokoagulací nebo přerušením pupečníku jednoho z plodů nemá trvalé neurologické postižení. U žádného ze sledovaných dětí nebyl po laserové elektrokoagulaci diagnostikován TAPS, přestože v literatuře bývá uváděn iatrogenní výskyt TAPS po tomto zákroku až ve 13 % případů jako důsledek ponechání drobných arteriovenózních cévních spojek [18].
Kontroverzní otázkou je výskyt akutního TTTs za porodu. Na riziko akutního TTTs bývá poukazováno při diskusi na téma volby vhodného způsobu vedení porodu mo-bi dvojčat. Doporučení Britské královské společnosti pro porodnictví a gynekologii (RCOG) z roku 2008 uvádí riziko akutního TTTs za porodu až 10 %. Současně je však toto vysoké procento zpochybněno s ohledem na stáří citovaných studií a výsledky řady jiných studií, které tento výskyt nepotvrzují [12]. Diagnostika je založena na postnatálním průkazu rozdílu v hladině hemoglobinů mezi oběma novorozenci s rozvojem hypovolemického šoku u donora, bez průkazu významného rozdílu v hladině retikulocytů u novorozenců [14]. Podle výsledků řady současných studií není vaginální vedení porodu u vyselektovaných, nekomplikovaných monochoriálních biamniálních dvojčat spojeno s vyšší neonatální mortalitou a morbiditou a výskyt akutního TTTs za porodu je u těchto gravidit vzácný [3, 6, 10, 20]. V našem souboru 175 mo-bi gravidit nebyl ve skupině 85 vaginálně vedených porodů zaznamenán ani jeden případ akutního TTTs za porodu. Ke zpřesnění diagnostiky a otázky záchytu akutního TTTs za porodu by přispělo vyšetření hladiny hemoglobinu, popřípadě retikulocytů u všech vaginálně rozených monoamniálních bichoriálních dvojčat bezprostředně po porodu. V řadě případů tomu tak není a na stav plodů se usuzuje pouze na základě klinického vyšetření.
TAPS představuje relativně mladou jednotku, o níž se první práce objevují teprve v roce 2007 [16]. V našem souboru se TAPS vyskytl ve 3,4 %. Podle literatury je výskyt popisován u 10 % mo-bi gravidit, s častějším výskytem po provedení laserové koagulace placentárních spojek u případů s TTTs (viz výše). V jednom případě došlo k úmrtí plodu ve 37. týdnu gravidity i přes pravidelné ultrazvukové kontroly v doporučeném intervalu, kdy při poslední kontrole byla dopplerometrie u obou dětí v normě. Šlo o akutní rozvoj TAPS, který nebyl včas zachycen. V článku nizozemských autorů Lewi et al. z roku 2008 byl popsán podobný případ náhlého úmrtí z důvodu akutního rozvoje TAPS v době, kdy se mohlo úmrtí snadno zabránit porodem [1, 13]. Je navrženo několik způsobů klasifikace TAPS. Hodnocení je založeno na prenatálním ultrazvukovém měření maximální systolické rychlosti v arteria cerebri media obou plodů nebo postnatálního hodnocení rozdílu v homoglobinu mezi oběma plody. Vzhledem k často diskrétním projevům této patologie v počátečních stadiích a častějšímu výskytu po 30. týdnu gravidity je pravděpodobné, že část případů prenatální diagnostice uniká. Především s ohledem na TAPS je nutné trvat na pravidelném vyšetřování maximální systolické rychlosti v a. cerebri media během prenatálních kontrol. Nezbytné je dodržet správnou metodiku vyšetření [18].
Po intrauterinním úmrtí jednoho plodu je uváděno až 15% riziko úmrtí i druhého plodu. Pokud druhý plod přežije, je ohrožen intrakraniálním krvácením až ve 34 % případů s následným rizikem trvalého neurologického postižení dosahujícího 26 % [8]. V našem souboru 175 sledovaných mo-bi gravidit došlo k IUFD ve čtyřech případech (2,3 %). V této podskupině došlo v jednom případě k těžkému neurologickému postižení druhého dvojčete, porozeného ve 27. gestačním týdnu. Celkový nepříznivý neurologický vývoj dítěte je pravděpodobně způsoben kombinací více faktorů, včetně nezralosti.
Mezi limity předkládané práce patří fakt, že data byla zpracována retrospektivně, což může vést k určitému zkreslení některých informací. V několika případech nebyla data zcela úplná nebo byly laboratorní vyšetření novorozenců provedeny až s několikadenním odstupem, nebo se neprovedly vůbec.
ZÁVĚR
Specifické placentární komplikace u monochoriálních biamniálních dvojčat se vyskytly téměř u jedné třetiny těhotenství ukončených po 24. týdnu gravidity. Nejčastěji byl zachycen TTTs (10,3 %) a sIUGR (9,7 %). V případě pozdního záchytu či nedostatečné péče byly perinatální výsledky výrazně horší ve srovnání s případy včasného záchytu komplikací a jejich adekvátního řešení. Nutnou podmínkou prenatální péče o monochoriální biamniální těhotenství je sledování od 16. týdne gravidity na specializovaných pracovištích zabývajících se touto problematikou.
MUDr. Iva Vlašínová
Gynekologicko-porodnická klinika
Fakultní nemocnice
Jihlavská 20
625 00 Brno
iva.vlasinova@gmail.com
Sources
1. Barigye, O., Pasquini, L., Galea, P., et al. High risk of unexpected late fetal death in monochorionic twins despote intensive ultrasound surveillance: A cohort study. PLoS Med, 2005, 2(6): e172. doi:10.1371/journal.pmed.0020172.
2. Baschat, AA., Oepkes, D. Twin anemia-polycythemia sequence in monochorionic twins: implications for diagnosis and treatment. Am J Perinatol, 2014,1, p. 25–30.
3. Breslin, E., Khare, M. Perinatal outcomes in planned vaginal deliveries of monochorionic-diamniotic twins. Arch Dis Child Fetal Neonatal Ed, 2014, 99, Suppl. 1, p. A159.
4. Gerychová, R., Račanská, E., Janků, P. TRAP (Twin reversed arterial perfusion) syndrome. http://sonoworld.com/TheFetus/page.aspx?id=2714.
5. Glinianaia, SV., Rankin, J., Wright, C. Congenital anomalies in twins: a register-based study. Hum Reprod, 2008, 23, p. 1306–1311.
6. Hack, KEA., Derks, JB., Elias, SG., et al. Perinatal mortality and mode of delivery in monochorionic diamniotic twin pregnancies ≥32 weeks of gestation: a multicentre retrospective cohort study. BJOG, 2011, 118, p 1090–1097.
7. Hájek, Z., a kol. Rizikové a patologické těhotenství. Praha: Grada Publishing, 2004, 327 s.
8. Hillman, SC., Morris, RK., Kilby, MD. Co-twin prognosis after single fetal death: a systematic review and meta-analysis. Obstet Gynecol, 2011, 118, 4, p. 928–940.
9. Hodík, K., Musilová, I., Kopecký, P., et al. Syndrom twin-to-twin transfuze – nové metody léčby zlepšující přežití. Gynekol po promoci, 2007, 3, s. 65–72.
10. Hoffmann, E., Oldenburg, A., Rode, L., et al. Twin births: cesarean section or vaginal delivery? Acta Obstet Gynecol Scand, 2012, 91, p. 463–469.
11. Chang, YL., Chao, AS., Chang, SD., et al. The neurological outcomes of surviving twins in severe twin-twin transfusion syndrome treated by fetoscopic laser photocoagulation at a newly established center. Prenat Diagn, 2012, 32, p. 893–906.
12. Kilby, M., Baker, P., Critchley, H., Field, D. Multiple pregnancy. London: RCOG Press, 2006, p. 283–286.
13. Lewi, L., Gucciardo, L., Huber, A., et al. Clinical outcome and placental characteristics of monochorionic diamniotic twin pairs with early – and late on set discordant growth. Am J Obstet Gynecol, 2008, 199, p. 511.e1–511.e7.
14. Lewi, L., Gucciardo, L., Mighem, TV., et al. Monochorionic diamniotic twin pregnancies: Natural history and risk stratification. Fetal diagn Ther, 2010, 27, p. 121–133.
15. Lewi, L., Van Schoubroeck, D., Gratacós, E., et al. Monochorionic diamniotic twins: complications and management options.Curr Opin Obstet Gynecol, 2003, 15, p. 177–94.
16. Lopriore, E., Middeldorp, JM., Klumper, FJ., et al. Twin anemia-polycytemia sequence in two monochorionic twin pairs without polyhydramnios sequence. Placenta, 2007, 28, p. 47–51.
17. Quintero, RA., Dickinson, JE., Morales, WJ., et al. Stage-based treatment of twin-twin transfusion syndrome. Am J Obstet Gynecol, 2003, 188, 5, p. 1333–1340; 2013, 208, p. 3–18.
18. Slaghekke, F., Kist, WJ., Oepkes, D., et al. Twin anemia-polycytemia sequence: diagnostic criteria, clasification, perinatal management and outcome. Fetal diagn Ther, 2010, 27, p. 181–190.
19. Tosello, B., Blanc, J., Haumonté, JB., et al. Short and medium-term outcomes of live-born twins after fetoscopic laser therapy for twin-twin transfusion syndrome. J Perinat Med, 2014, 42, p. 99–105.
20. Weisz, B., Hogen, L., Yinon, Y., et al. Mode of delivery and neonatal outcome in uncomplicated monochorionic twin pregnancies. J Matern Fetal Neonatal Med, 2012, 25, p. 2721–2724.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2015 Issue 3-
All articles in this issue
- Tubulo-skvamózní polyp vaginy
- Implementace array vyšetření do prenatální diagnostiky v I. trimestru
- Vedomosti respondentov na Slovensku a v Čechách o karcinóme cervixu – projekt Aurora
- Specifické placentární komplikace u monochoriálních biamniálních dvojčat porozených po 24. týdnu gravidity – retrospektivní analýza
- Porovnání kvality života pacientek léčených pro stresovou inkontinenci moči operačními přístupy AJUST a TVT-O – tříměsíční výsledky randomizované studie
- Význam uroflowmetrie v diagnostice poruch dolních močových cest
- Torze omenta – překvapivá příčina náhlé příhody břišní v graviditě – kazuistika
- Ektopie srdce – kazuistika
- Agresivní malobuněčný karcinom ovaria hyperkalcemického typu, chirurgická a onkologická léčba: kazuistika
-
Problematika niektorých infekčných ochorení tehotných žien v každodennej praxi
Časť I. Bakteriálne a parazitárne ochorenia - Prevence preeklampsie – přehledový článek
- Význam vyšetření protiláteka krevní skupiny v těhotenství
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Prevence preeklampsie – přehledový článek
- Význam vyšetření protiláteka krevní skupiny v těhotenství
- Specifické placentární komplikace u monochoriálních biamniálních dvojčat porozených po 24. týdnu gravidity – retrospektivní analýza
- Ektopie srdce – kazuistika
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

