-
Medical journals
- Career
Léze periferních nervů v porodnictví a gynekologii. Přehled
: E. Ehler 1; M. Košťál 2
: Neurologická klinika PKN, a. s., a FZS UPa, přednosta doc. MUDr. E. Ehler, CSc. 1; Porodnicko-gynekologická klinika PKN, a. s., a FZS UPa, přednosta doc. MUDr. M. Košťál, CSc. 2
: Ceska Gynekol 2010; 75(5): 423-428
V porodnictví a gynekologii dochází k poškození periferních nervů poměrně často. Převážně jde o iatrogenní léze, které nejčastěji vznikají v průběhu porodu, operací i při menších invazivních zákrocích. Při poškození n. genitofemoralis se objevují neuralgické bolesti v ingvině a vulvě, při lézi n. cutaneus femoris lateralis nepříjemné parestezie zevní plochy stehna, léze n. femoralis či n. obturatorius se projeví oslabením stehna a poruchou chůze, poškození n. pudendalis autonomními poruchami (inkontinence moči a stolice) a bolestmi v oblasti hráze. Po pečlivé anamnéze a klinickém vyšetření je dalším krokem diagnostiky neurofyziologické vyšetření (neurografie i jehlová elektromyografie). V některých případech je vhodné využít zobrazovacích metod (ultrazvuk, MRI, CT). U většiny těchto iatrogenních lézí je konzervativní léčba úspěšná (rehabilitace, léky na neuropatickou bolest) a pouze u malého počtu nemocných je nutná konzultace neurochirurga.
Klíčová slova:
porod, gynekologické operace,iatrogenní léze, periferní nervy, elektromyografie.ÚVOD
Poškození periferního nervového systému – periferních nervů, lumbosakrálního plexu, autonomních nervů či kořenů – se v porodnictví a gynekologii vyskytuje poměrně často. Příčiny poškození nervových struktur jsou různého druhu, od iatrogenních při operacích i drobných zákrocích až po tlakové léze nervů vznikající v průběhu porodu. Většina poškození periferního nervového systému se při správném postupu upraví či alespoň podstatně zlepší při konzervativním postupu léčby. U malé části je nutná chirurgická revize. Problémem se stávají nemocní se špatným léčebným výsledkem, který může významně snížit kvalitu života. A tito nemocní pak mívají nejen obtížně zvládnutelné depresivní reakce, ale představují často i posudkový problém, a nezřídka jsou dokonce předmětem žaloby a soudního sporu. Vzhledem k tomu, že problematika poškození periferního nervového systému v porodnictví a gynekologii nebyla v současné literatuře dostatečně zpracována, rozhodli jsme se zveřejnit přehledný referát zahrnující jednotlivé kategorie poškození, typické situace, diagnosticko-léčebný postup.
PATOMECHANISMY POŠKOZENÍ PERIFERNÍCH NERVŮ
Poškození periferních nervů v porodnictví a gynekologii vzniká téměř výhradně náhle, jde o akutní léze. Převládají traumatické příčiny vzniku. V nejzávažnějších případech to bývá úplné nebo částečné přerušení nervu. V patogenezi se na zevní kompresi nervu podílí tlak ramen rozvěrače či tlak hlavičky při porodu. K poškození nervových kmenů dochází při použití nepřiměřeně velkých rozvěračů a také při přílišné délce operace, kdy tlak na nervy působí po dlouhou dobu. Kompresivní mechanismus se uplatňuje i při vzniku tzv. vzdálených lézí – např. tlaková léze n. peroneus communis při dlouhotrvající operaci. V menší míře se mohou uplatnit i další příčinné momenty, např. krvácení do psoatu s rozvojem tlakové léze n. femoralis či ischémie nervů (při relativní hypotenzi v průběhu operace, při anxietě nemocné s průvodní instabilitou prokrvení tkání včetně periferních nervů).
Z hlediska poškození různých struktur nervů můžeme léze dělit na poškození myelinové pochvy (blok vedení vzruchu nervem, s dobrou prognózou), na axonální léze (se vznikem Wallerovy degenerace nervových vláken a prognózou v závislosti na rozsahu léze a ošetření, celkově je však prognóza podstatně horší) a na léze smíšené (poškozena je myelinová pochva i axony).
Vzhledem ke skutečnosti, že léze periferních nervů vznikají při operacích, zákrocích, porodech či v období na tyto akutní zákroky navazující, jde o iatrogenní typ poruchy. Jsou to poškození způsobená lékařem (a zdravotnickými pracovníky). S iatrogenním poškozením se vždy spojuje celá řada nezbytných úkonů. Je nezbytná pečlivá dokumentace (lékařská i sesterská), konziliární vyšetření (neurologické, neurochirurgické, rehabilitační), nutnost podstatně delšího sledování i dlouhá terapie. Iatrogenní léze bývají častým předmětem stížností, projednávání na úrovni organizace, někdy vedou k soudnímu jednání a často se projednávají pro pojistné účely.
LÉZE NERVŮ V PORODNICTVÍ
V průběhu fyziologického porodu dochází velmi často k poškození svalů pánevního dna (k dystenzi, rupturám svalových snopců, lézi vazivové tkáně) s následnou dysfunkcí těchto svalů. Bývají poškozeny větve n. pudendalis s různě vyjádřenými poruchami motorických, senzitivních i autonomních vláken. V klinickém nálezu se porucha projeví kombinací určitého stupně inkontinence moči a inkontinence stolice, spolu s poruchami čití i svalovou slabostí pánevního dna [11, 24]. Různé funkční zkoušky (klinické škály, urodynamické vyšetření, anorektální manometrie), a zejména neurofyziologické vyšetření jsou pro diagnostiku těchto poruch nezbytné [17]. Až 38 % nemocných s inkontinencí stolice vzniklé po porodu má průkaz léze n. pudendalis. Poškození nervu bývá čistě axonálního typu (27 %), čistě demyelinizační (17 %), smíšené (43 %) a u 13 % se prokázaly neurofyziologické abnormity staršího data, a tedy bez vztahu k přechozímu porodu [11].
Může dojít k rozvoji bolestivého syndromu oblasti pánevního dna, který bývá označován pojmem pudendální neuralgie [12]. Pro tuto neuralgii existují diagnostická kritéria (Nantes Criteria) i úspěšná terapie (obstřik nervu v místě přepokládané iritace či komprese naváděním jehly za pomocí CT).
V průběhu porodu může dojít k lézi nervů lumbosakrálního plexu. Tyto léze mohou být kompresivní, ale také u disponovaných jedinců ischemického původu či na podkladě hemoragie (např. pod tuhou fascii m. psoas). Ke kompresivním lézím nervů disponuje úzká pánev, velký plod, metabolická porucha matky (diabetes, tyreopatie), hypotenze v průběhu porodu, anémie, anxiózní reakce, ale také další stavy matky (toxické poškození – ethylismus, drogy, nikotinismus). Rovněž v rámci polyneuropatií (diabetické, hereditární – např. hereditární neuropatie s tendencí ke vzniku tlakových obrn – HNPP) vznikají kompresivní léze nervů častěji. Byly popsány jednotlivé kazuistiky léze periferních nervů při vaginálním porodu – n. femoralis [20], n. obturatorius [18, 26], n. genitofemoralis [19], n. cutaneus femoris lateralis s rozvojem meralgia paresthetica [25].
V průběhu vaginálního porodu bývají porušeny větve plexus hypogastricus, což vede zejména k poruše autonomních funkcí a méně k výpadkům senzitivity. V následném období dochází až k „chaotické reinervaci“ viscerální i senzitivních vláken s následným rozvojem chronických bolestí pánve, period s pocitem bolestivé tíhy, bolestivým sexuálním stykem, časté frekvence mikce včetně pocitů urgence, bolestivé defekace i s bolestmi vulvy. Každá stimulace v oblasti n. pudendalis může vést k pocitu bolesti či diskomfortu, a to na lehký taktilní podnět. Jedná se o alodynii, jejímž podkladem je aberantní reinervace [23].
Při komplikovaném porodu – použití kleští či při císařském řezu je frekvence výskytu nervových lézí ještě vyšší [16, 21, 25].
I v průběhu porodu může docházet k lézím vzdálených nervů, a to nejčastěji na podkladě zevní komprese, jde o kompresivní neuropatii n. peroneus communis při fixaci bérců či n. ulnaris v oblasti lokte (z nevýhodné polohy končetiny) [25].
LÉZE NERVŮ V GYNEKOLOGII
Velké operace v oblasti pánve při léčbě gynekologických malignit jsou zatíženy nezanedbatelným výskytem lézí periferních nervů (1,9 %) [4]. Léze nervů se vyskytují jak při klasickém laparotomickém přístupu, tak i při laparoskopické operační technice. Etiologicky jde o přímé poškození nervů operatérem, tahové poškození, zachycení nervu do stehu či tlakem retraktoru. V sestavě 23 těchto iatrogenních lézí periferních nervů se nejčastěji vyskytovala léze n. obturatorius (9), pak n. ilioinguinalis a n. iliohypogastricus (2), n. genitofemoralis (4), n. femoralis (3) a plexus lumbosacralis (2) [4]. Z tohoto souboru se kompletně upravilo 73 % lézí. V sestavě 616 žen operovaných pro benigní či maligní tumor v oblasti pánve bylo po operaci zjištěno 14 lézí nervů u 11 nemocných. Incidence dosáhla 1,8 %. Byla to léze n. cutaneus femoris lateralis (5), n. femoralis (5), n. peroneus comm. (1), n. ilioinguinalis/iliohypogastricus (1), n. saphenus (1) a n. genitofemoralis (1) [3]. V této sestavě došlo ke kompletní úpravě všech nemocných s výjimkou jedné (91 %) a průměrná doba příznaků činila 31,5 dne.
Také při dalších zákrocích v gynekologii dochází k lézím periferních nervů. Při vaginální hysterektomii byly opakovaně popsány léze n. femoralis [9]. Při chirurgickém řešení uterovaginálního prolapsu technikou zavěšení na psoas došlo k lézi n. genitofemoralis [8]. Při zavádění vaginálních pásek či sítěk jsou popsány jak léze n. pudendalis, tak i n. obturatorius [6]. Závěs pochvy za ligamentum sacrospinosum zase bývá někdy spojen s lézí n. ischiadicus (2krát u 45 žen operovaných pro vaginální prolaps po hysterektomii) [7].
KLINICKÝ NÁLEZ
Léze n. ilioinguinalis či n. iliohypogastricus se projevuje lancinujícími či pálivými bolestmi vyzařujícími podél tříselného vazu do vulvy. Oslabení malého segmentu břišní stěny naléhajícího na ingvinu je lehkého stupně i rozsahu a má malý význam, a to jako klinický příznak i jako funkční defekt břišních svalů. Porucha čití v třísle a nad symfýzou bývá malého rozsahu. Léze těchto dvou nervů ve většině hodnocených sestav autoři spojují do jedné položky. K lézi dochází při prodloužení suprapubické laparatomie (Pfannenstiel) do stran za přímé svaly břišní, jejich dystenzí rozvěrákem nebo jejich zachycením do stehu při šití fascie. Poranění je možné i laparoskopickým trokarem. Mohou být zdrojem dlouhodobých neuralgických potíží, a to i přes medikamentózní terapii [1].
Léze n. genitofemoralis se projeví neuropatickou bolestí a hypestezií na přední ploše horního stehna a na kůži genitálu. Přes medikamentózní terapii cílenou na neuropatickou bolest (zejména antiepileptika) tyto bolesti dlouho přetrvávají. Nerv bývá poškozen při disekci pánevních lymfatických uzlin) [4, 19] (obr. 1).
1. Léze n. genitofemoralis s neuropatickou bolestí v obou větvích. Porucha čití zahrnuje obě větve n. genitofemoralis. R. femoralis vyznačen tečkovaně. Maximum bolesti je v zóně r. genitalis (šrafovaně). 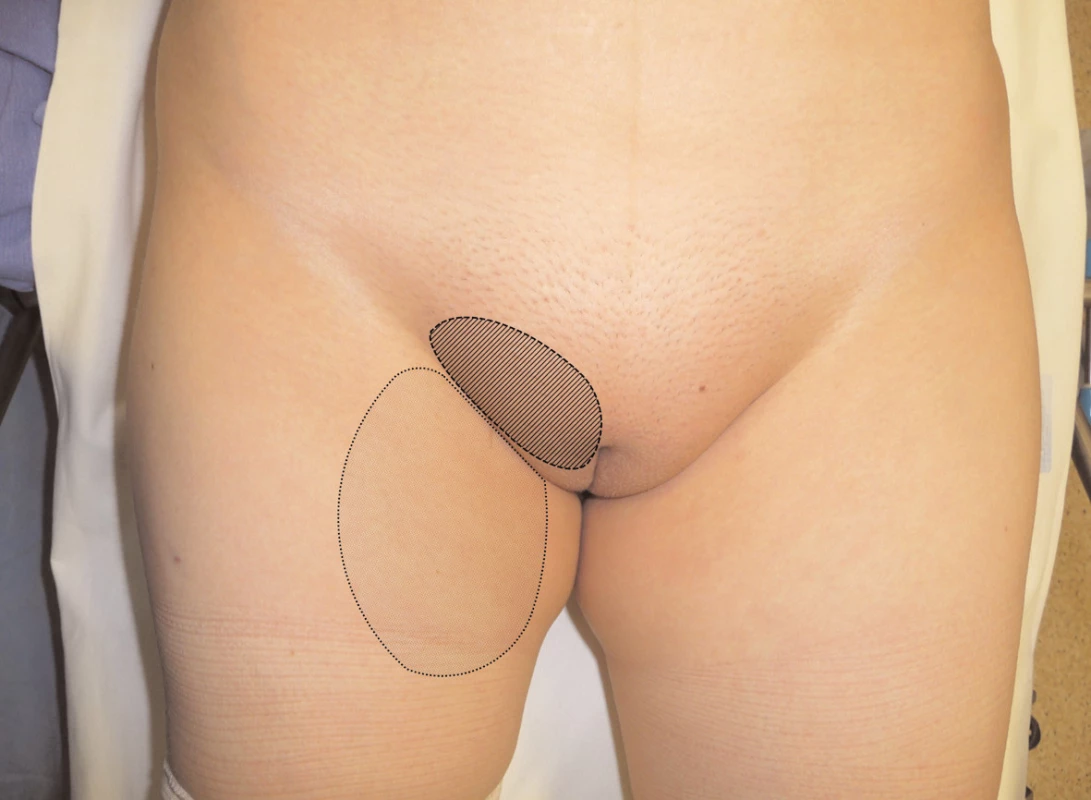
Poškození n. cutaneus femoris lateralis se projevuje tupou bolestí po zevní ploše stehna. Bolesti se zhoršují v noci (meralgia paresthetica nocturna). Ke vzniku těchto potíží disponují obézní lidé a diabetici. Vyskytují se v graviditě (změna průběhu nervu se zvýšením ohybu nervu v ingvině), při laparoskopických operacích, tahem jizev, při zevní kompresi ingviny [10, 21] (obr. 2).
2. N. cutaneus femoris lateralis Nejčastější lokalizace lézí nervů je při průstupu pod tříselným vazem; 1 – svaly: a – m. psoas major, b – m. iliacus. Vytečkovaná oblast vyznačuje poruchu čití. 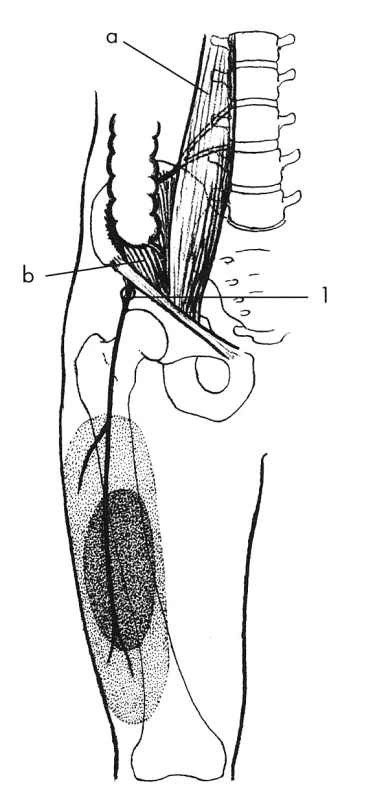
Při lézi n. femoralis vzniká oslabení flexe v kyčli a extenze bérce spolu s poruchou čití na přední ploše stehna a vnitřní ploše bérce až po vnitřní kotník. Příznaky mohou být různě intenzivní, v lehkých případech se léze manifestuje pouze paresteziemi v inervační oblasti. Nejčastěji vzniká tlakem rozvěračů, hyperflexí kyčlí při litotomické poloze a ohnutím nervu kolem tříselného vazu, také však tlakem hlavičky při porodu, při krvácení pod fascii m. psoas major, při abscesech v retroperitoneu, při laparoskopických operacích [22]. N. femoralis se vyznačuje vysokým reinervačním potenciálem, takže i léze s těžkou parézou mají velmi dobrou prognózu při konzervativní léčbě [4, 27] (obr. 3).
Obr. 3A. N. femoralis Svaly: a – m. psoas major, b – m.iliacus, c – m. sartrorius, d – m. rectus femoris, e – m. vastus lateralis. Místa komprese: 1 – pod fascií m. psoas major, 2 – v oblasti ligamentu inguinale, 3 – v canalis vastoadductorius (hunter), 4 – rr. patellares. 
Obr. 3B. N. femoralis Kožní inervační zóny: 1 – rr. femorales anteriores, 2 – rr. patellares, 3 – n. saphenus. 
Léze n. obturatorius se vyznačuje oslabením adduktorů stehna a poruchou čití na vnitřní ploše stehna. Později se může rozvinout i neuropatická bolest v této oblasti (zóna Howship-Romberg). V klinickém nálezu se léze projeví nejistotou stoje a chůze na postižené dolní končetině, a to pro oslabení addukce stehna. Nerv bývá poškozen, či dokonce přerušen při radikální hysterektomii, resekci uzlin u nádoru děložního hrdla, při vaginálním porodu, při použití kleští, ale také polohou při operaci (litotomická poloha), podvazem, poškozením elektrokoagulací, tvorbou neuromu [2, 16, 26]. Léze n. obturatorius byla popsána po laparoskopickém zákroku v retroperitoneu [13]. Pokud nebyl nerv při zákroku zcela přerušen, pak došlo k úpravě do 6 měsíců u všech nemocných [4, 28] (obr. 4).
3. N. obturatorius Místa úžin a kompresí: 1 a 2 při průchodu foramen obturatorium. Svaly: a – m. gracilis, b – m. adductor minimus, c – m. adductor longus, d – m. adductor brevis. 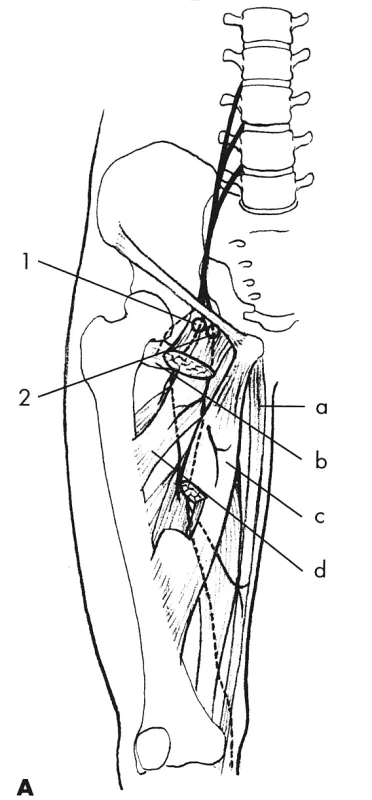
K poruše celého lumbosakrálního plexu dochází zřídka, a to většinou pouze jednostranně. V klinickém nálezu převažují příznaky postižení peroneální části n. ischiadicus, která je podstatně citlivější na ischémii i mechanické faktory [10]. Objevuje se oslabení dorzální a méně plantární flexe nohy i prstů, porucha čití zejména na bérci, více po zevní ploše, a na dorzu nohy, méně na plosce. Ke vzniku léze dochází jak mechanickým tlakem, tak při operacích rozsáhlých tumorů infiltrujících malou pánev [4].
Při lézi n. pudendalis je inkontinence stolice i moči v popředí stesků nemocných. Z dalších příznaků jsou to poruchy čití na perineu, kolem konečníku a na genitálu, které mohou být provázeny brněním i rozvojem „neuralgie n. pudendalis“. V klinickém nálezu je porucha svalů perinea, a zejména zevního anální svěrače s hypotonií, nedostatečným uzávěrem anu i vyhaslými análními reflexy. K lézím větví, či dokonce i kmene n. pudendalis dochází při porodu, přímým poškozením i trakčním mechanismem při porodnických operacích v malé pánvi nebo zevní kompresí [10, 12].
Poškození periferních nervů vzdálených místu operace je obecnou charakteristikou všech operací. Léze n. peroneus communis za hlavičkou fibuly vzniká na podkladě tlaku tvrdé podložky na nerv, který je těsně pod kůží a naléhá na kost (chybné uložení nohou do Schautových podpěr) [14]. Disponováni jsou lidé vyhublí, nemocní s chronickými metabolickými poruchami (např. s uremickou či diabetickou polyneuropatií) i nemocní s vrozenou dispozicí k tlakovým obrnám (hereditární neuropatie). Podobně vzniká léze n. ulnaris v mělkém loketním žlábku (polohou s flexí v lokti či tlakem na ulnární nerv při extenzi v lokti). Některé polohy při operaci mají vyšší výskyt lézí periferních nervů (např. litotomická poloha s rotací trupu a pánve). Při delší imobilizaci a se spoluúčastí vlivu anestetik a dalších léků či nevýhodné polohy se může v postoperačním období manifestovat syndrom karpálního tunelu. Ten byl již většinou v subklinické formě přítomen před operací [10].
DIAGNOSTIKA
Poškození periferních nervů se projeví subjektivními obtížemi a je možné je prokázat i v cíleném klinickém vyšetření. V popředí subjektivních potíží bývají poruchy čití – tupost, parestezie – i bolest, která mívá nezřídka neuropatický charakter (n. genitofemoralis, n. obturatorius, „neuralgie n. pudendalis“). Některé nervy však mívají svou kožní oblast poměrně malou, je nutno cíleně pátrat po poruše čití (např. n. pudendalis na hrázi, perianálně; n. genitofemoralis pod tříselným vazem a na genitálu). Oslabení svalů je pro některé nervy mohutné a v klinickém nálezu zcela zřejmé (léze n. femoralis – nemocná není schopna při uléhání na postel zvednout stehno vlastní silou – musí si je zvednout pomocí rukou). Pro jiné nervy je paréza a atrofie svalů jen méně výrazná (např. pro n. iliohypogastricus/ ilioinguinalis – drobné vyklenutí břišní stěny těsně nad tříselným vazem při kontrakci břišní stěny). Jindy je nutno interpretovat poruchu chůze – u léze n. obturatorius je nejistá fixace stehna a nemocná dělá postiženou končetinou krátké a vratké krůčky. Výrazné jsou však stesky s poruchou kontinence stolice i moči. Tato „dvojitá inkontinence“ by vždy měla budit podezření na neurogenní charakter – lézi n. pudendalis.
V klinickém nálezu tedy pátráme po poruchách čití, zjišťujeme oslabení (svalový test – funkční zkoušky) a atrofii svalů (nejlépe změřením obvodů segmentů končetin a srovnáním se zdravou stranou). Vyšetříme reflexy (patelární, Achillovy šlachy, adduktorový, anální + tonus m. sfinkter ani, břišní). Pátráme po vegetativních poruchách (suchost kůže, hyperhidróza, trofické kožní změny).
Po klinickém vyšetření má následovat neurofyziologické vyšetření [5]. Pomocí motorické a senzitivní neurografie neinvazivně zjišťujeme rychlosti vedení a kvantifikujeme množství vedoucích vláken (amplitudy motorické a senzitivní odpovědi). Při použití jehlové EMG elektrody registrujeme ve vyšetřovaném svalu přítomnost fibrilací či pozitivních vln (při denervačních lézích s přerušením axonů) i počet a tvar potenciálů motorických jednotek (včetně zachovaného počtu jednotek či projevů reinervace svalových vláken). Při lézi senzitivních nervů je možno využít registrace SEP (senzitivní evokované potenciály) k průkazu kontinuity nervu při výbavnosti SEP. U proximálně lokalizovaných svalů se v diagnostice používá i stimulace kořenů magnetickou cívkou – MEP (motorické evokované potenciály, např. stimulace kořenů L2-4 pro n. obturatorius) [10].
Pomocí zobrazovacích vyšetření je možné zobrazit jak periferní nerv, tak i případnou patologickou strukturu v jeho okolí. Využívá se jak ultrasonografie, tak MRI, případně CT.
TERAPIE
Konzervativní terapie lézí periferních nervů je založena na podpoře metabolismu poškozených neuronů, stimulaci reinervace a zachování funkční schopnosti motorických vláken i při jejich dlouhodobé denervaci. V popředí stojí rehabilitace paretických svalů, elektrostimulace, polohování a podpůrná medikamentózní léčba (vitaminy v racionálním množství, vazoaktiva). Vzhledem k časté přítomnosti neuropatické bolesti, která mívá až charakter neuralgie, používají se různá analgetika, léky proti neuropatické bolesti (např. gabapentin či karbamazepin) i slabší opioidy (např. tramadol). Při prokázaném přerušení nervu při operaci či u úplného denervačního syndromu (podle EMG) je nutno konzultovat neurochirurga a popřípadě nerv sešít. Rovněž u některých medikamentózní léčbou nezvládnutelných neuropatických bolestí může neurochirurgický zákrok přinést úlevu.
ZÁVĚR
Poškození periferních nervů v porodnictví a gynekologii je poměrně časté. Tyto iatrogenní léze mají různou etiologii i různé klinické projevy. Jsou vypracovány diagnostické i terapeutické postupy. Z preventivních opatření je kladen velký důraz na správné použití rozvěračů (přiměřená velikost vzhledem k rozměrům nemocné), na polohování nemocných i na omezení poškození autonomních nervů při radikálních resekcích tumorů – nerve sparing surgery [15].
Za originální a přesvědčivá anatomická schémata děkujeme PhDr. Josefu Bavorovi z Ústavu anatomie LF UK v Hradci Králové.
Doc. MUDr. Edvard Ehler, CSc.
Neurologická klinika PKN, a.s.,
a FZS Univerzita Pardubice
Kyjevská 44
532 03 Pardubice
e-mail: edvard.ehler@nemocnice-pardubice.cz
Sources
1. Balasubramanian, S., Morley-Forster, P. Chronic pelvic pain due to peripheral neuropathy: a case report. J Obstet Gynaecol Can, 2006, 28, 7, p. 603-607.
2. Bischoff, C., Schonle, PW. Obturator nerve injuries during intraabdominal surgery. Gynecol Oncol, 1994, 53, 2, p. 152-155.
3. Bohrer, JC., Walters, MD., Park, A., et al. Pelvic nerve injury following gynecologic surgery: a prospective cohort study. Am J Obstet Gynecol, 2009, 201, 5, p. 531-538.
4. Cardosi, RJ., Cox, CS., Hoffmann, MS. Postoperative neuropathies after major pelvic surgery. Obstet Gynecol, 2002, 100, 2, p. 240-244.
5. Ciaramitaro, P., Mondelli, M., Logullo, F., et al. Traumatic peripheral nerve injuries: epidemiological findings, neuropathic pain and quality of life of 158 patients. J Periph Nerv Syst, 2010, 15, 2, p. 120-127.
6. Corona, R., De Cicco, C., Schonman, R., et al. Tension-free vaginal tapes and pelvic nerve neuropathy. J Minim Invasive Gynecol, 2008, 15, 3, p. 262-267.
7. Dellas, A., Almendral, AC. Surgical treatment of vaginal prolapse after hysterectomy. Geburtshilfe Frauenheilkd, 1995, 55, 5, p. 244-246.
8. Donato, DM., Waller-Smith, S. The vaginal-psoas suspension repair of uterovaginal prolaps. J Am Coll Surg, 2002, 195, 1, p. 51-54.
9. Dunnihoo, DR., Huddleston, HT., North, SC. Femoral nerve palsy as a complication of vaginal hypesterectomy: review of the world literature. J Gynec Surg, 1994, 10, 1, p. 1-6.
10. Ehler, E., Ambler, Z. Mononeuropatie. Praha: Galén, 2002, 176 s.
11. Fitzpatrick, M., O’Brien, C., O’Connel, PR., O’Herlihy, C. Patterns of abnormal pudendal nerve function that are associated with postpartum fecal incontinence. Am J Ostet Gynecol, 2003, 189, 3, p. 730-735.
12. Hibner, M., Desai, N., Robertson, LJ., Nour, M. Pudendal neuralgia. J Minim Invasive Gynecol, 2010, 17, 2, p. 148-153.
13. Holub Z. Obturator neuropathy after laparoscopic retroperitoneal surgery. Int J Gynaecol Obstet, 2006, 95(2), p.165-166.
14. Hur, M., Kim, JH., Moon, JS., et al. Laparoscopically assisted vaginal hypesterectomy. J Repr Med Obstet Gyn, 1995, 40, 12, p. 829-833.
15. Irvin, W., Andersen, W., Taylor, P., Rice, L. Minimizing the risk of neurologic injury in gynecologic surgery. Obstet Gynec, 2004, 103, 2, p. 374-382.
16. Kitagawa, R., Kim, D., Reid, N., Kline, D. Surgical management of obturator nerve lesions. Neurosurgery, 2009, 65, p. A24-A28.
17. Lacima, G., Pera, M., Valls-Solé, J., et al. Electrophysiologic studies and clinical findins in females with combined fecal and urinary incontinence: a prospective study. Dis Colon Rectum, 2006, 49, 3, p. 353-359.
18. Lindner, A., Schulte-Mattler, W., Zierz, S. Postpartales nervus obturatorius syndrom: Fallberich und Übersicht über die Nervenkompressionsyndrome während Schwangerschaft und Geburt Zbl f Gynäkologie, 1997, 119, 3, S. 93-99.
19. Murovic, JA., Kim, DH., Tiel, RL., Kline, DG. Surgical management of 10 genitofemoral neuralgias at the Louisiana State University Health Sciences Center. Neurosurgery, 2005, 56, 2, p. 296-303.
20. Peirce, C., O’Brien, C., O’Herlihy, C. Postpartum femoral neuropathy following spontaneous vaginal delivery. J Obstet Gynaecol, 2010, 30, 2, p. 203-204.
21. Peters, G., Larner, AJ. Meralgia paresthetica following gynecologic and obstetric surgery. Ing J Gynaecol Obstet, 2006, 95, 1, p. 41-43.
22. Porzionato, A., Macchi, V., Fenato, F., et al. Femoral nerve injury after gynecologic laparoscopy. J Minim Invasive Gynecol, 2008, 15, 1, p. 105-107.
23. Quinn, M. Obstetric denervation – gynaecological reinnervation: Disruption of the inferior hypogastricus plexus in a childbirth as a source of gynaecological symptoms. Med Hypotheses, 2004, 63, 3, p. 390-393.
24. Rieger, N., Wattchow, D. The effect of vaginal delivery on anal function. Aust N Z J Surg, 1999, 69, 3, p. 172-177.
25. Saidha, S., Spillane, J., Mullins, G., McNamara, B. Spectrum of peripheral neuropathies associated with surgical interventions; A neurophysiological assessment. J Brachial Plex Peripher Nerve Inj, 2010, 19, p. 5-9.
26. Sorenson, EJ., Chen, JJ., Daube, JR. Obturator neuropathy: causes and outcome. Muscle Nerve, 2002, 25, p. 605-607.
27. Spinner, RJ., Winfree, CJ. Peripheral nerves: injuries. Neurosurg Clin North Amer, 2009, 20. 1, p. 1-136.
28. Vasilev, SA. Obturator nerve injuries: a review of management options. Gynecol Oncol, 1994, 53, 2, p. 152-155.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2010 Issue 5-
All articles in this issue
- Forceps delivery - an outdated obstetric technique?
- Vacuumextraction
- Lesions of peripheral nerves in obstetrics and gynecology. A review
- Analysis of uterine ruptures in Vysočina region in 5 years period
- Streptococci group B in perinatology
- Analysis of the set of pregnancy women with asthma bronchiale
- Possibility to identify fetomaternal haemorrhage
- Laboratory and clinical indicators of the state of the newborn after birth
- Changes in the developmental outcome of very low and extremely low birth weight infants at 24 months’ corrected age born in 1997–2007
- Psychosocial interventions by stillbirth in history and today
- Recurrent spontaneous ovarian hyperstimulation syndrome
- Safety of TVT-O
- The efficiency of oral contraception containing drospirenone in treating symptoms of premenstrual syndrome or premenstrual dysphoric disorder in gyneacology practice
- Hormonal treatment effectivity in hyperandrogenic syndrome
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Laboratory and clinical indicators of the state of the newborn after birth
- Vacuumextraction
- Lesions of peripheral nerves in obstetrics and gynecology. A review
- The efficiency of oral contraception containing drospirenone in treating symptoms of premenstrual syndrome or premenstrual dysphoric disorder in gyneacology practice
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

