-
Medical journals
- Career
Perzistující trofoblastická nemoc v Centru pro trofoblastickou nemoc v ČR v letech 1955 – 2007
Authors: M. Zavadil; J. Feyereisl; L. Krofta; P. Šafář; R. Turyna
Authors‘ workplace: III. lékařská fakulta Karlovy Univerzity, Praha ; Ústav pro péči o matku a dítě, ředitel doc. MUDr. Jaroslav Feyereisl, CSc. ; Katedra gynekologie a porodnictví IPVZ, Praha ; Centrum pro trofoblastickou nemoc v ČR, vedoucí doc. MUDr. Miloš Zavadil, DrSc.
Published in: Ceska Gynekol 2008; 73(2): 73-79
Overview
Cíl studie:
Definovat perzistující trofoblastickou nemoc jako klinickou jednotku trofoblastické nemoci. Její klasifikace, léčba a dispenzarizace.Typ studie:
Retrospektivní analýza.Název a sídlo pracoviště:
Centrum pro trofoblastickou nemoc (CTN) v České republice – Ústav pro péči o matku a dítě (ÚPMD) Praha.Metodika:
Práce analyzuje materiál Centra pro trofoblastickou nemoc v ČR zahrnující 396 choriokarcinomů, 512 proliferujících mol, 789 kompletních hydatidózních mol, 1299 parciálních hydatidózních mol, 2105 perzistujících trofoblastických invazí léčených v Centru pro trofoblastickou nemoc v ČR do roku 2007 včetně 2615 případů trofoblastické nemoci hlášených a dokumentovaných gynekology a patology České republiky a hlášených do CTN do roku 2007.Výsledky:
Byla definována perzistující trofoblastická nemoc a popsáno:
1. Rozlišení autothonních hCG, produkovaných gestačním trofoblastem od tzv. „fantomových hCG“, hypofyzárních hCG a hCG při syndromu PLL-Q a PLL-U.
2. Hodnocení délky perzistence hCG a jejich hodnot relevantních pro diagnózu perzistující trofoblastické nemoci.3. Vymezeny byly tři typy perzistující trofoblastické nemoci:
A. nemetastazující,
B. metastazující s nízkým rizikovým stupněm,
C. metastazující s vysokým rizikovým stupněm.
4. Popsána byla léčba a volba různých chemoterapeutických protokolů u jednotlivých typů perzistující trofoblastické nemoci spolu s jejich dispenzarizací.Závěr:
Práce umožňuje rozpoznat v běžné gynekologické a porodnické praxi perzistující trofoblastickou nemoc vyhodnocením přítomnosti, výšky a perzistence hCG, a tím zajistit včasný transfer nemocné do Centra pro trofoblastickou nemoc v ČR. Popsána byla diagnostika, klasifikace, léčba a dispenzarizace perzistující trofoblastické nemoci.Klíčové slovo:
perzistující trofoblastická nemoc, diagnostika, léčba, klasifikace, dispenzarizace.ÚVOD
Perzistující trofoblastická nemoc (PTN) je nejčastější formou trofoblastické nemoci vyžadující chemoterapii, se kterou se dnes gynekologové a porodníci setkávají. Řadíme ji k ostatním jednotkám trofoblastické nemoci definovaným histopatologicky. Na rozdíl od nich není PTN ověřena biopticky, ale je diagnostikována pouze na základě klinických, laboratorních a dalších metod, většinou pro nemožnost získat bioptický materiál. Vymezit PTN jako čistě klinickou onkologickou jednotku umožnilo až zavedení spolehlivých, specifických a kvantitativně velmi přesných metod na humánní choriové gonadotropiny (hCG). Další, sofistikované zobrazovací metody (CT, MgR, PET-CT) spolu s rizikovými faktory umožňují určit její typ a rizikový stupeň. Protože PTN a podezření na ni jsou v gynekologické a porodnické praxi poměrně časté, popíšeme naše diagnostické a léčebné postupy u jednotlivých typů PTN a srovnáme je s managementem PTN v jiných centrech pro trofoblastickou nemoc. Současně bychom chtěli upozornit na některé okolnosti a příznaky, které při nesprávné interpretaci mohou zavinit vážná diagnostická pochybení.
KLINICKÝ SOUBOR A METODIKA
Práce se opírá o analýzu databáze Centra pro trofoblastickou nemoc od roku 1955 do poloviny roku 2007, která zahrnuje 396 choriokarcinomů, 512 proliferujících mol, 789 kompletních hydatidózních mol, 1299 parciálních hydatidózních mol, 2105 perzistujících trofoblastických invazí léčených v Centru pro trofoblastickou nemoc, včetně 2615 případů trofoblastické nemoci dokumentovaných gynekology a patology v ČR hlášených do Centra pro trofoblastickou nemoc od roku 1999.
VÝSLEDKY
Perzistující trofoblastická nemoc je entita diagnostikovaná pouze klinicky bez histopatologického ověření na základě přítomnosti humánních choriových gonadotropinů v krvi, při současném vyloučení stávající gravidity. PTN navazuje většinou na patologické nebo fyziologické poslední těhotenství, výjimečně se ale může vyvinout v souvislosti s předcházejícím těhotenstvím s odstupem měsíců i let [14]. Zdrojem PTN je vždy některá z 10 histologicky definovaných jednotek trofoblastické nemoci (tab. 1).
Table 1. Histopatologická klasifikace trofoblastické nemoci (CTN – ČR) 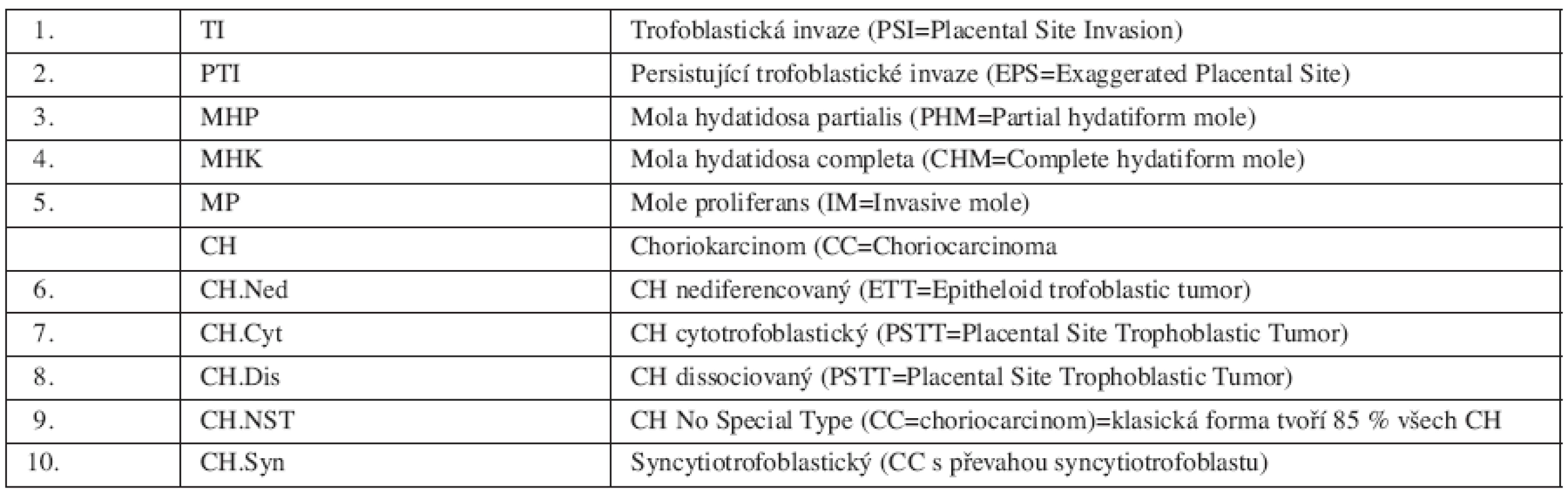
Hodnoty hCG umožňující diagnostiku PTN mohou být různě vysoké a nelze je rigidně ohraničit, jak bývá uváděno. Délka perzistence hCG, relevantní pro diagnózu PTN, může být též různě dlouhá. Přítomnost, hodnoty a perzistence hCG musí být proto u každé nemocné vyhodnocovány individuálně v následujícím sledu:
- A. Přítomnost hCG
- B. Hodnoty hCG
- C. Perzistence hCG
A. Přítomnost hCG
V první řadě je nezbytné spolehlivě prokázat, že přítomnost hCG v krvi je produktem některé histologicky definované jednotky trofoblastické nemoci. Zde postupujeme vylučovací metodou (tab. 2).
- Je nutné vyloučit stávající intrauterinní event. extrauterinní graviditu event. rezidua (klinicky, ultrazvukem, hysteroskopicky, revizí dutiny děložní a při negativních nálezech i laparoskopicky). Je-li při opakované revizi dutiny děložní zjištěna trofoblastická invaze, je pro diagnózu PTN rozhodující interval od ukončení těhotenství (nejméně 6 neděl) a dynamika hodnot hCG (viz níže).
- Vyloučením takzvaných „fantomových hCG“, která mohou dosahovat až několika set mIU/ml hCG. Tyto falešné pozitivní hodnoty hCG bývají způsobovány přítomností heterotopických protilátek v krvi některých žen a opakovaně vedly k neindikované chemoterapii a k hysterektomiím [1, 2]. Odkrýt „fantomové hCG“ lze většinou souběžným vyšetřením krve a moči, kde je hCG negativní, nebo dalšími, složitějšími způsoby [16].
- Vyloučením syndromu PLL-hCG (Perzistent Low Levels-hCG), který má tři typy:
- a) PLL-H (hypofyzární),
- b) PLL-Q (quiescentní),
- c) PLL-U (underestimate).
Typ PLL-H je vyvoláván hypofýzou, která produkuje beta podjednotky, které až v 85 % mají analogické sekvence aminokyselin s beta podjednotkami produkovanými trofoblastem. Rozpoznání PLL-H je relativně jednoduché využitím zpětné vazby podáním gestagenů s následnou negativizací hCG.
Mnohem obtížnější a zdlouhavější je rozpoznání PLL-Q a PLL-U. PLL-Q má v anamnéze vždy některou formu trofoblastické nemoci, zatímco PLL-U pouze graviditu. PLL-Q i PLL-U vyžadují vyloučit u nemocné ložisko trofoblastické nemoci, které může být uloženo nejčastěji v plicích, CNS, GIT, ledvinách, ale i kdekoliv jinde, pomocí sofistikovaných zobrazovacích metod včetně PET-CT. Jsou-li tato vyšetření opakovaně negativní a hodnoty hCG trvale nízké (kolem desítek mIU/ml), jedná se o PLL-Q, eventuálně o PLL-U a jakákoliv léčba je kontraindikována a také neúčinná.
Zdroj a příčinu PLL-Q u PLL-U vidíme ve stacionární, neproliferující perzistující trofoblastické invazi, s potenciální možností vyvolat některou formu PTN. Skutečně v 5 – 25 % se z PLL-Q i PLL-U vyvine po určitém čase (letech) floridní trofoblastická nemoc, většinou metastatická PTN nebo maligní trofoblastický tumor [16].
Podaří-li se pomocí právě uvedených postupů prokázat, že přítomnost hCG je diagnostická pro PTN, je nutné vyhodnotit jejich hodnoty a perzistenci.
B. Hodnoty hCG
Při posuzování hodnot hCG je nezbytné vzít v úvahu:
- hCG je produkováno převážně syncytiotrofoblastem, minimálně intermediálním trofoblastem a již vůbec ne cytotrofoblastem.
- U většiny histologických forem trofoblastické nemoci tvoří syncytiotrofoblast velkou část trofoblastických elementů.
Z toho vyplývá, že množství trofoblastu respektive hmotnost nádoru v těle nemocné je přímo úměrná hodnotám hCG v krvi. To platí pro trofoblastické invaze, moly i většinu choriokarcinomů (85 – 90 %). Hodnoty hCG zde dosahují 103-6 mIU/ml. Pouze choriokarcinomy tvořené málo diferencovaným trofoblastem tzv. intermediálním trofoblastem nebo nediferencovaným trofoblastem, označované jako Placental Site Trophoblastic Tumour a Epitheloid Trophoblastic Tumour, produkují jen velmi malé hodnoty hCG (několik desítek mIU/ml). Jsou proto z diferenciálně diagnostického hlediska velmi obtížné. Setkáváme se však s nimi naštěstí jen přibližně v 10 %. Proto i nízké hodnoty hCG mohou být diagnostické pro PTN. Stoupající hodnoty hCG činí diagnózu PTN, při splnění podmínek sub A, možnou.
C. Perzistence hCG
Také zde je nutno předeslat, že perzistence hCG po ukončení těhotenství je způsobena fyziologickou trofoblastickou invazí, která spontánně regreduje. Hladina hCG v krvi závisí na rozsahu trofoblastické invaze v děloze (event. v plicích), její denzitě a procentu syncytiotrofoblastů z celkového počtu trofoblastických elementů. Rychlost klesání hCG závisí na procentu trofoblastických buněk v apoptóze, procentuálním zastoupením různých variant hCG (hlavně hyperglykosilovaného a rozštěpeného hCG) a s tím je spojený různý poločas rozpadu hCG u těchto variant. To vysvětluje rozdíly v hodnotách hCG těsně po ukončení těhotenství a různě dlouhou dobu, než dojde k negativizaci hCG v krvi. Sledováním několika tisíc fyziologických trofoblastických invazí jsme zjistili, že nejdelší fyziologická perzistence hCG trvá 4 týdny a jen vzácně je delší. Nedojde-li k negativizaci hCG do 6 týdnů, považujeme proto další perzistenci hCG za patologickou, svědčící pro diagnózu PTN při splnění podmínek uvedených pod bodem A. a B.
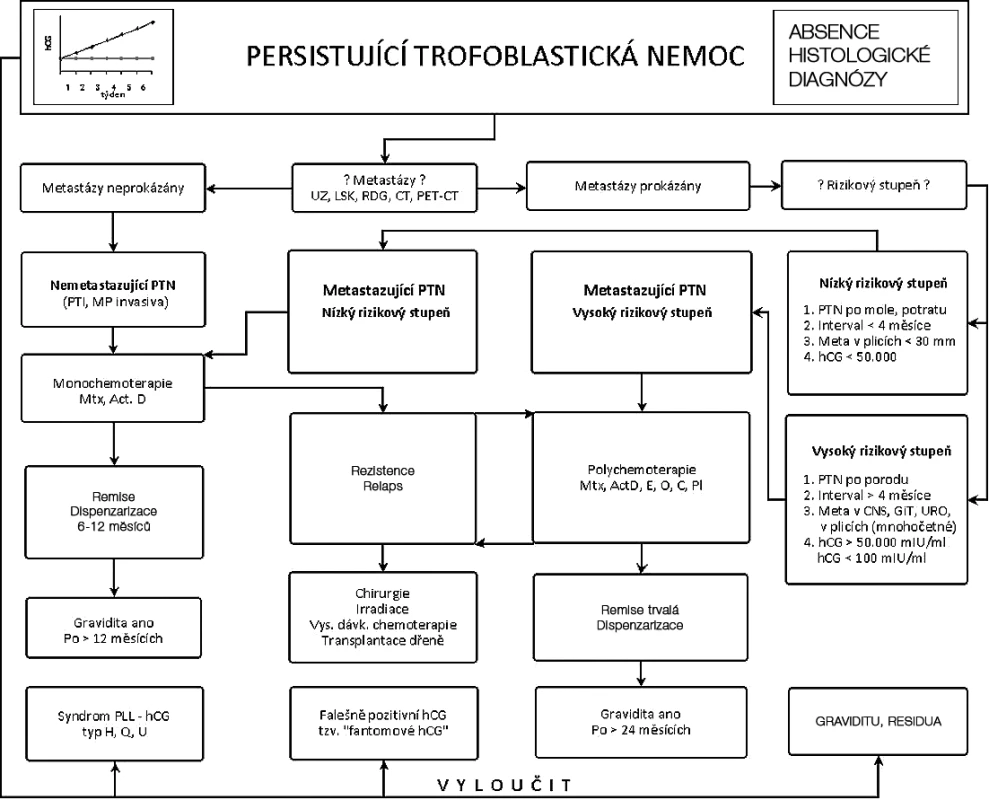
Jestliže při vyšetření sledované pacientky přítomnost, hodnoty a perzistence hCG jsou konzistentní s diagnózou PTN, je nutné určit typ PTN. U PTN na rozdíl od histologicky diagnostikované trofoblastické nemoci rozlišujeme pouze 3 typy:
- nemetastazující,
- metastazující s nízkým rizikovým stupněm,
- metastazující s vysokým rizikovým stupněm.
Typizaci PTN začínáme pátráním po metastázách nejprve v plicích.
Nemetastazující PTN
Trofoblast na rozdíl od jiných tkání má jednu zcela výjimečnou vlastnost – aktivně pronikat do cév – angioinvazi. Proto při trofoblastické invazi vznikající v endometriu 14. den gravidity se dostávají buňky trofoblastu krevními cévami do plic, kde přetrvávají po celé těhotenství. Protože naprostá většina choriokarcinomů vzniká maligním zvratem trofoblastické invaze, jsou plíce prvním orgánem, kde se vytvářejí metastázy. Při pátrání po metastázách proto jako první vyšetřujeme plíce. Protože jsme zatím nezachytili ani jeden případ metastáz v jiných orgánech bez metastáz v plicích, lze předpokládat, že při negativním plicním nálezu jsou metastázy v dalších orgánech nepravděpodobné a onemocnění hodnotíme jako nemetastazující PTN. Nemetastazující PTN léčíme podle protokolu OM vinkristinem s třídenní aplikací metotrexátu a leukovorinem jako „rescue factor“. Při kontraindikaci OM lze použít Actinomycin D.
Metastazující PTN
Při nálezu metastáz v plicích pátráme po metastázách v dalších orgánech v následujícím pořadí:
- CNS,
- GIT,
- ledviny.
Současně zjišťujeme přítomnost dalších rizikových faktorů:
- Typ předcházejícího těhotenství: Porod a potrat představují vysoký rizikový faktor (VRF), mola a mimoděložní těhotenství nízký rizikový faktor (NRF).
- Interval od ukončení těhotenství až do diagnózy PTN: – nad 4 měsíce = VRF, do 4 měsíců = NRF.
- Lokalizace metastáz: CNS, GIT, ledviny = VRF, plíce = NRF.
- Hodnoty hCG: nad 50 000 mIU/ml = VRF, pod 50000 mIU/ml = NRF.
U nízkých hodnot 102 a méně je nutné zvážit možnost málo diferenciovaných choriokarcinomů (alias PSTT a ETT).
Zjistíme-li solitární metastázu v plicích do 30 mm a nízké rizikové faktory, klasifikujeme onemocnění jako metastazující PTN s nízkým rizikovým stupněm a léčíme ji stejným způsobem jako PTN nemetastazující podle protokolu OM eventuálně ActD. Metastázy v plicích proti plicním metastázám ostatních nádorů mají totiž odlišnou biologickou charakteristiku, neboť vznikají vlastně in situ ze vždy přítomné trofoblastické invaze, takže nejde o skutečné metastázy, ale o obdobu carcimoma in situ v jiných orgánech. Současné posouzení hCG je zde ale zvlášť důležité. Při nálezu malé plicní metastázy do 30 mm a současně vysokých hodnot hCG nad 50 000 je pravděpodobné, že je přítomna masivní trofoblastická invaze, která pro svou mikroskopickou, disociovanou formu není zobrazovacími metodami prokazatelná a představuje pro své biologické vlastnosti vysoké riziko. Přesouvá tak onemocnění do metastazující PTN s vysokým rizikovým stupněm, stejně jako přítomnost jen jediného vysokého rizikového faktoru. Zde je nutné znovu připomenout, že také naopak nízké hodnoty hCG – desítky jednotek i méně mohou být vysokým rizikovým faktorem. Jinými slovy, čím větší je rozdíl mezi velkou hmotností metastáz a nízkými hodnotami hCG, tím je větší pravděpodobnost, že jde o málo diferencované formy choriokarcinomu (PSTT a ETT), které jsou málo citlivé na chemoterapii, a představují tak samy o sobě nejvyšší možné riziko. Metastazující PTN s vysokým rizikovým stupněm léčíme polychemoterapií zahrnující kromě vinkristinu a metotrexátu aktinomycin D, cyklofosfamid, platinu a zvláště účinný vepesid, jehož aplikace v sobě však skrývá možnost vzniku sekundární hematologické malignity, kterou jsme zaznamenali zatím jen jednou. Uvedená cytostatika aplikujeme v protokolech EMA –MO, EMA – CO, EMA – PE.
Volba protokolu je vždy individuální a závisí na lokalizaci metastáz, jejich velikosti a počtu, celkovém zdravotním stavu, přání ženy znovu otěhotnět a dalších okolnostech. Stejné protokoly používáme také u nemetastazujících a metastazujících PTN s nízkým rizikovým stupněm při rezistenci na OM nebo relapsu onemocnění. Operativní metastázy exstirpujeme u mozkových metastáz úspěšně gama nožem. Jako ultimum refugium se provádí vysoko dávkovaná chemoterapie s transplantací dřeně.
Po úspěšné léčbě lze povolit další těhotenství u nemetastazující a metastazující PTN s nízkým rizikovým stupněm nejméně po 12 měsících, po polychemoterapii nejméně po 24 měsících. Hormonální antikoncepci doporučujeme až po negativizaci hCG, neboť její časnější aplikace je spojena se zvýšením relapsů. V posledních 20 letech u PTN nemetastazující a metastazující s nízkým rizikovým stupněm průběh těhotenství, porod, novorozenci ani děti se nelišili od srovnatelné populace a žádnou ženu jsme v souvislosti s PTN neztratili.
DISKUSE
Rozpoznání PTN přináší některé praktické a teoretické problémy. Zde připomeneme jen ty nejčastější a nejdůležitější. Diagnostika je nepochybně obtížnější ve srovnání s diagnózou trofoblastické nemoci stanovenou histologickým vyšetřením. Je zde dvojí riziko: Za prvé vystavit ženu zbytečné chemoterapii, nebo dokonce hysterektomii pro přetrvávající hCG, jejichž zdrojem není žádná z histologických jednotek trofoblastické nemoci, jak podrobně v USA dokumentovali Cole a Rothmensch [1, 2]. Za druhé nezahájit léčbu včas, a ohrozit tak pacientku ještě závažněji progresí onemocnění, které jsme od roku 1957 s fatálním koncem zaznamenali 13krát.
Neindikovanou chemoterapii jsme u nás zatím nezachytili vzhledem k centralizaci trofoblastické nemoci do CTN. Opakovaně se ale setkáváme s případy předanými do CTN pro opakovaná podezření na PTN, kdy na původním pracovišti nebylo možno z objektivních důvodů rozpoznat rezidua, trofoblastickou invazi nebo extrauterinní graviditu. Nerozpoznaná rezidua nebo trofoblastická invaze mívají svou příčinu v nezachycení reprezentativního materiálu, což se v určitém procentu vyskytuje na všech pracovištích. V Japonsku snižují toto riziko po mole povinnou druhou revizí indikovanou do jednoho týdne [12]. Dalším úskalím jsou mimoděložní gravidity extramulárně nerozpoznané navzdory pečlivému, intenzivnímu, systematickému vyšetřování včetně laparoskopií, které během předávání nemocné do CTN tak progradovaly, že pak byly rozpoznatelné ultrazvukově.
Kromě těchto případů existují problémy teoretické. Pro diagnózu PTN jsou v různých centrech nastaveny různé hodnoty hCG. Například New England Trophoblastic Disease Center v USA uvádí jako hranici mezi vysokým a nízkým rizikovým faktorem 50 000 mIU/ml hCG [5], Bagshaweov londýnské centrum požaduje 100000 mIU/ml hCG [10, 11]. V roce 1968 jsme zjistili a v roce 1973 potvrdili, že i nízké hodnoty hCG (102 i méně mIU/ml) jsou vysokým rizikovým faktorem charakterizujícím málo diferencované choriokarcinomy, tzv. PSTT a ETT [13, 14]. Jejich rozpoznání nám umožňuje nepřímá úměrnost mezi hmotností nádoru nebo metastáz a výškou hCG [15].
Podobně rozdílný je přístup center k délce perzistence hCG jako diagnostickému znaku PTN indikujícímu chemoterapii. Nejdelší, 6měsíční, uvádí londýnské centrum [7], 8 týdnů japonské [12] a New England Trophoblastic Disease Center pouze 3 týdny [5, 8]. Zde musíme opět připomenout, že zdrojem patologické perzistence hCG, která opravňuje diagnózu PTN, je po evakuaci dutiny děložní vyjma choriokarcinomu vždy perzistující trofoblastická invaze, provázející všechny ostatní formy trofoblastické nemoci. Protože fyziologická trofoblastická perzistence hCG trvá 4 týdny a je dána trváním fyziologické trofoblastické invaze, považujeme perzistenci hCG delší než 6 týdnů za patologickou a patognomickou pro PTN, při respektování všech dalších výše uvedených parametrů.
Výše uvedené rozdíly v hodnotách a délce perzistence hCG mezi jmenovanými centry pramení, kromě jiného, z převzetí rizikových standardů podle FIQO, WHO a NIH [3]. Ty však byly vypracovány pro trofoblastickou nemoc verifikovanou histologicky a pro PTN ne. V četných studiích, včetně největších světových center, jsou tak směšovány případy PTN, z nichž největší část je vyvolána perzistující trofoblastickou invazí, s případy diagnostikovanými histologicky, které ovšem zahrnují celé spektrum trofoblastické nemoci od benigních až k maligním formám. Svou roli zde hraje ještě skutečnost, že PTN jako klinická jednotka nebyla dosud přesně definována, ačkoliv termín PTN je používán již déle a je spojen hlavně s představou jen přetrvávajících hodnot hCG. Doufáme, že v této práci uvedená definice, typizace a diagnosticko-léčebné postupy umožní lepší orientaci v této otázce a pomohou odlišit případy trofoblastické nemoci potvrzené histologicky od případů diagnostikovaných pouze klinicky, a tím lépe porovnat dosažené výsledky mezi jednotlivými centry.
Trofoblastická nemoc je již více než dvě desetiletí diskutována každé dva roky na mezinárodních světových kongresech pořádaných International Society for Trophoblastic Disease. Přesto přetrvávají mezi centry uvedené rozdíly a pokračuje diskuse v oblasti patologie, patofyziologie, klasifikace, terapie i dispenzarizace. Možná i právě proto dochází stále ke zlepšování diagnostiky i léčby trofoblastické nemoci vedoucí zatím k nejlepším léčebným výsledkům docíleným v onkologii.
ZÁVĚR
PTN je definována jako zvláštní jednotka trofoblastické nemoci, která je diagnostikovaná pouze klinicky, laboratorně a dalšími metodami bez histologického potvrzení. Diagnóza PTN je stanovena na základě přítomnosti, hodnot a perzistence hCG, jejichž zdrojem je trofoblast produkovaný některou jednotkou trofoblastické nemoci. Její rozpoznání umožňuje:
- Vyloučení stávající gravidity,
- falešně pozitivníchhCG („fantomových“ hCG),
- hCG produkovaných hypofýzou,
- hCG při syndromu PLL – hCG.
Byly určeny hodnoty hCG, které jsou relevantní pro diagnózu PTN s tím, že nejen velmi vysoké hodnoty ale i velmi nízké hodnoty představují vysoký rizikový faktor. Byla stanovena délka perzistence hCG diagnostická pro PTN.
Uvedené nízké a vysoké rizikové faktory spolu s postupy umožňují stanovit tři rizikové stupně PTN: (1. PTN nemetastazující, 2. PTN metastazující s nízkým rizikovým stupněm, 3. PTN metastazující s vysokým rizikovým stupněm). Byla popsaná léčba jednotlivých typů PTN, délka jejich dispenzarizace, možnosti antikoncepce a mortalita.
Doc. MUDr. Miloslav Zavadil, DrSc.
Centrum pro trofoblastickou nemoc v ČR
3. LF UK
Ústav pro matku a dítě
Podolské nábřeží 157
147 10 Praha 4 – Podolí
E-mail: zavadilctn@upmd.cz
Sources
1. Cole, LA. Phantom hCG and phantom choriokarcinoma. Gynecol Oncol, 1998, 71, p. 325–329.
2. Cole, LA., Rinne, KM., Shahabi, S., Omrami, A. False positive hCG levels leading to unnecessery surgery and chemotherapy, and needless occurrences of diabetes and coma. Clin Chem, 1999, 45, p. 313–314.
3. FIQO committee report. FIQO staging for gestational trophoblastic neoplasm 2000. Int J Gynec Obstet, 2002, 77, p. 285–287.
4. Fischer, RA., Soterion, B., Meredith, L., et al. Previous hydatiforme mole identified as the causative pregnancy of choriocarcinoma following birth of normal twins. Int J Gynecol Cancer, 1984, 5, p. 64–70.
5. Goldstain, DP., Zanten-Przybysz, I., Bernstain, MR., Berkowicz, RS. FIGO staging system for gestational trophoblastic tumors. J Reprod Med, 1998, 43, p. 37–43.
6. Grunfield, AW. Gestational trophoblastic disease: Prognostic variables and staging. Semin Oncol, 1995, 2, p. 142–148.
7. Hancock, BW., Welch, EM., Gillaspie, AM., Newlands, ES. A retrospective comparison of current and proposed staging a scoring systéme for persistent gestational trophoblastic disease. Int J Gynecol Cancer, 2000, 10, p. 318–322.
8. Ndan, HY. The FIGO staging for gestational trophoblastic neoplazm 2000. FIGO Report, Int J Gynecol Obstet, 2000, 77, p. 285–287.
9. Rotmensch, S., Cole, LA. False diagnostic and needles therapy of presumed malignant disease in women with false – positive human chorionic gonadotropin concentrations. Lancet, 2000, 355, p. 712–715.
10. Royal College of Obstetricians and Gynecologist. The management of gestational trophoblastic disease. Guideline No. 19 London. RCOG 1999.
11. Spiller, CA. Centralised treatment, entry to trials and survival. Br J Cancer, 1994, 70, p. 352–362.
12. Takenchi, S. The report of the Registration Committee of the Japan Society of Gestational Trophoblastic diseases. Acta Obstet Gynecol Japonica, 1987, 39, p. 871–880.
13. Zavadil, M. Patomorfologie trofoblastické nemoci. Habilitační disertace, FVL UK, Praha 1968, s. 196.
14. Zavadil, M. Trophoblastic Disease III. Acta Univ. Carol. Med., 1973, 19, p. 65–107.
15. Zavadil, M., Feyereisl, J., Šafář, P. Placental Site Trophoblastic Tumor a Epitheloid Trophoblastic Tumor v souboru maligních tumorů trofoblastu zachycených v Centru pro trofoblastickou nemoc v ČR v letech 1955–2000. Čes Gynek, 2000, 65, 5, s. 317–323.
16. Zavadil, M., Feyereisl, J., Krofta, L., et al. Syndrom of persistent low levels of human chorionic gonadotrophin. Čes. Gynek., 71, 2006, s. 136–142
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2008 Issue 2-
All articles in this issue
- Mrtvorozenost v České republice v roce 2005II. Vzájemné vztahy některých evidovaných údajů
- Perzistující trofoblastická nemoc v Centru pro trofoblastickou nemoc v ČR v letech 1955 – 2007
- Význam chromozomálních změn ve vztahu k prognostickým faktorům u zhoubných nádorů vaječníku a děložního hrdla
- Význam metylace v genomu lidského papillomaviru 16 u karcinomu děložního hrdla
- Monofolikulární vývoj – cíl indukce ovulace folitropinem beta pro intrauterinní inseminaci
- Hladiny prostaglandinu E2 , (PGE2) v ovulačním hlenu u spontánně potrácejících pacientek
- Poranění velkých cév v gynekologické endoskopii
- Význam sonografie a hysteroskopie u suspektních nálezů na endometriu menopauzálních žen
- Vliv idiopatického střevního zánětu na interval potřebný pro početí pacientek
- Císařský řez a anální inkontinence
- Indukce potratů ve II. trimestru na Gynekologicko porodnické klinice FN na Bulovce
- Adrenokortikálne choroby v gravidite
- Výsledky kombinované léčby endometriózy v šestiletém období (2001-2007) na oddělení gynekologie a minimálně invazivní chirurgie Nemocnice Na Homolce Praha
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Indukce potratů ve II. trimestru na Gynekologicko porodnické klinice FN na Bulovce
- Perzistující trofoblastická nemoc v Centru pro trofoblastickou nemoc v ČR v letech 1955 – 2007
- Význam sonografie a hysteroskopie u suspektních nálezů na endometriu menopauzálních žen
- Adrenokortikálne choroby v gravidite
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career