-
Medical journals
- Career
Mezioborová spolupráce při rekonstrukci rozsáhlých defektů v maxilofaciální oblasti
Authors: H. Hubálková 1; J. Holakovský 1; M. Tvrdek 2; A. Nejedlý 2; H. Staňková 1
Authors‘ workplace: Stomatologická klinika 1. LF UK a VFN, Praha 1; Klinika plastické chirurgie 3. LF UK a VFN, Praha 2
Published in: Česká stomatologie / Praktické zubní lékařství, ročník 108, 2008, 3, s. 61-66
Overview
Úspěšná funkční a estetická rehabilitace a kvalita života pacientů s rozsáhlými defekty v maxilofaciální oblasti vychází z efektivní mezioborové spolupráce především chirurgů, stomatologů a zubních techniků. Mutilující defekty vznikají po úvodní fázi onkologické chirurgie a bezprostředně po úrazech. Následující zákroky plastické chirurgie jsou prvním stupněm k funkční a estetické rekonstrukci defektů a vytvářejí příznivé podmínky pro budoucí zhotovení pooperačních náhrad, včetně epitéz zakotvených pomocí dentálních implantátů. Na vybraných kazuistikách autoři demonstrují typické klinické případy maxilofaciálních defektů řešených v rámci mezioborové spolupráce.
Klíčová slova:
defekty v oblasti hlavy – plastická chirurgie – dentální implantologie – epitézy – kvalita života – mezioborová spolupráceÚVOD
Funkční a estetická rekonstrukce rozsáhlých defektů v oblasti hlavy a zvláště obličeje vždy představuje výzvu pro celý ošetřující tým [1]. Ten sestává obvykle z chirurga, onkologa, stomatologa, zubního technika a psychologa. Řešení situace vychází z jedinečnosti maxilofaciální oblasti nejen z hlediska funkcí, které plní (příjem potravy, zrak, řeč, čich), ale současně respektuje její významnou roli společenskou a sociální. Pro člověka postiženého defektem tvrdých a měkkých tkání v kraniomaxilofaciální oblasti se vždy jedná o značný hendikep, který s sebou nese zhoršenou kvalitu každodenního života.
PROBLEMATIKA ROZSÁHLÝCH DEFEKTŮ
Z pohledu etiologie tyto defekty dělíme na vrozené a získané. Kongenitálního původu jsou nejčastěji přítomny rozštěpové a další vady, které bývají součástí syndromů, např. Crouzonova či Pierre Robinova. Získané defekty, které mohou postihovat kteroukoliv část maxilofaciální oblasti, vznikají u pacientů s onkologickými diagnózami a v důsledku úrazů (střelná poranění, popáleniny, polytrauma). Příčina vzniklého defektu úzce souvisí s navrhovanou terapií a následným způsobem rekonstrukce [2]. U vrozených vad pacient od dětství podstupuje více chirurgicko-rekonstrukčních zákroků s často více či méně uspokojivým kosmetickým výsledkem. Při terapii maligních tumorů se setkáváme s otázkou prognózy základního onemocnění, histologickou stabilitou okolních tkání a s problémy souvisejícími s ozářeným terénem. Zde indikace endoseálních implantátů podléhá přísným pravidlům [3]. U posttraumatických stavů mohou mít negativní roli rozsáhlé jizvy způsobující deformaci měkkých tkání s následnou asymetrií obličeje.
TYPY DEFEKTŮ
Na hlavě a krku se setkáváme s defekty v oblastech nosu, ušních boltců a orbity. Dále rehabilitujeme pacienty s kombinovaným poškozením střední obličejové etáže, kde defekty orbity a nosu komunikují se sousedícími prostory, např. s paranazálními strukturami, případně s ústní dutinou po resekci maxily. Velmi komplikované situace pro celkovou rekonstrukci jsou defekty vzniklé například po současné exenteraci očnice, totální resekci maxily doplněné případně ztrátou nosu či tváře. Pooperační náhrady zde kombinují funkci obturační k oddělení ústní a nosní dutiny (obr. 1, obr. 2) a krycí k doplnění chybějících měkkých tkání tak, aby pacient mohl přijímat potravu, polykat a srozumitelně hovořit. Svým kosmetickým účinkem epitéza pomáhá pacientovi zařadit se obvykle do společnosti [4]. Stavy po resekci části nebo poloviny mandibuly s sebou přinášejí více funkčních i estetických problémů. Chybějící nebo nefunkční TMK na jedné straně, se současnou převahou muskulární aktivity na straně opačné, způsobuje uchýlení brady k jedné straně obličeje, dále nestabilní okluzi a nepříznivou artikulaci chrupu.
Image 1. Obturační horní celková náhrada z polymetylmetakrylátu. 
Image 2. Náhrada z obr. 1 s obturační zátkou. 
TERAPEUTICKÉ MOŽNOSTI
Terapie uvedených stavů zahrnuje více etap v závislosti na etiologii a prognóze základního onemocnění. První fáze je obvykle spojena s odstraněním chorobného ložiska, např. u onkologických nemocných. Po zhojení následují chirurgicko-plastické zákroky směřující ke zlepšení podmínek pro budoucí protetickou rehabilitaci. Chybějící měkké a tvrdé tkáně v ideálních případech může plastická chirurgie rekonstruovat ad integrum s uspokojivým kosmetickým výsledkem. U rozsáhlých defektů se rekonstrukční fáze účastní jak plastický, tak maxilofaciální chirurg, aby po předchozí dohodě s protetikem a zubním technikem připravili protézní lože vhodně morfologicky upravené pro zakotvení obličejové protézy – epitézy [5]. V této fázi se také zavádějí endoseální implantáty zabezpečující spolehlivou retenci budoucí náhrady. Předoperační diskuse ohledně polohy a směru zavedení implantátů je nezbytná, neboť jen tak lze zajistit:
- dostatek místa pro materiál budoucí epitézy,
- smysluplně využít implantáty pro kvalitní retenci a stabilitu protézy, s dobrým estetickým výsledkem.
Histologicky stabilizované protézní lože s nedostatečnou nabídkou kosti je možné připravit pro implantaci vhodnými augmentačními metodami [6].
Neustále diskutovanou otázkou je stanovení optimální doby (timming) k provedení definitivního chirurgicko-protetického ošetření. Většina defektů může být zrekonstruována ihned, což vede k lepšímu a rychlejšímu obnovení tvaru a funkce s brzkou rehabilitací [7, 8].
Obvykle máme více možností opravy daného defektu, zahrnující sekundární zhojení a následnou rekonstrukci, primární uzavření defektu pomocí kožního štěpu, mobilizací místních či vzdálenějších tkání (regionálních) s jejich posunem do místa defektu, uzavření defektu volnými štěpy, uzavření těchto defektů složenými štěpy z tvrdých a měkkých tkání, při jejichž odběru a přenosu je nezbytně nutné postupovat mikrochirurgickou technikou. Při řešení velkých defektů měkkých tkání v kraniofaciální oblasti velmi často využíváme latissimus dorsi myokutánní lalok s cévní stopkou vasa thoracodorsalia (obr. 3, obr. 4).
Image 3. Rozsáhlý defekt obličeje vzniklý po onkologicko-chirurgické fázi terapie. 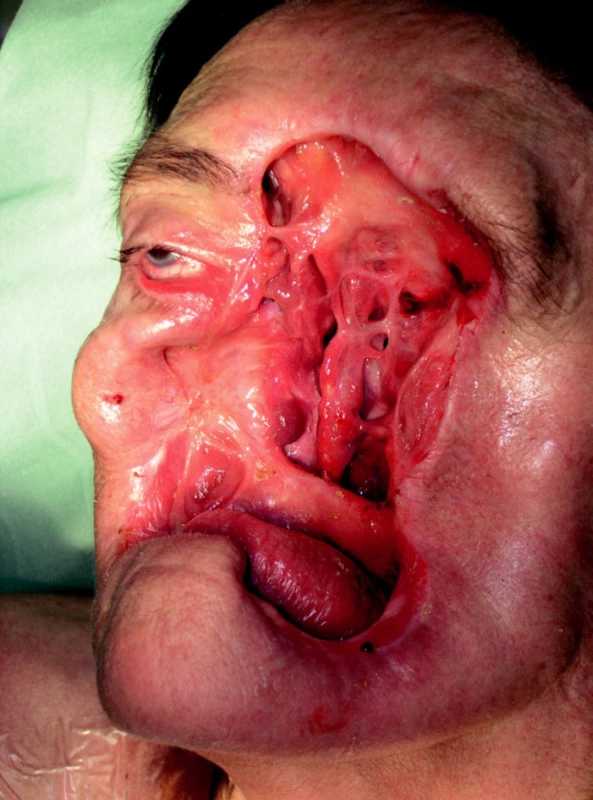
Image 4. Pacientka z obr. 3 – stav po přenosu myokutánního laloku se zavedenými dentálními implantáty. 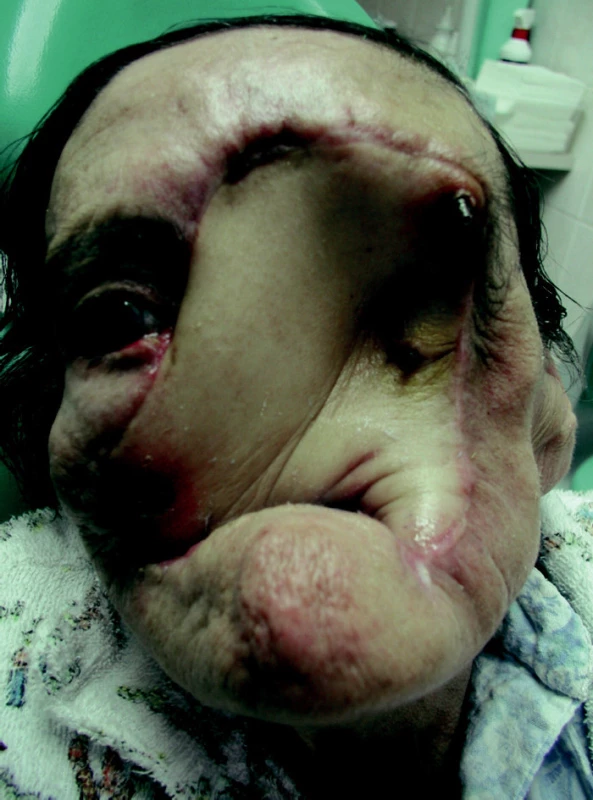
Při nutnosti nahradit i tvrdé tkáně nejčastěji využíváme autogenních kostních štěpů, které můžeme rozdělit podle velikosti defektu. Intraorálními transplantáty jsou bradové kostní štěpy, dále štěpy z oblasti úhlu nebo svalového výběžku dolní čelisti. Pro řešení větších kostních defektů se využívají transplantáty odebrané extraorálně: materiál odebraný z kalvy, z žebra, nejčastěji však využíváme kostního štěpu odebraného z hřebene lopaty kyčelní kosti.
Velkou nevýhodou těchto volných štěpů je postupná resorpce, která může být velmi různá a nepředvídatelná v rozpětí 20 – 70 % původní velikosti.
Výhodnější je tedy mikrochirurgický odběr a přenos vaskularizovaného štěpu. Zde opět nejčastěji využíváme tkáně z hřebene lopaty kyčelní kosti [9]. Procesu částečné resorpce se ani zde nevyhneme, ale nepřesáhne 20 % původní velikosti [10].
Další chirurgickou možností zlepšení podmínek pro protetickou rehabilitaci je zavedení nitrokostních implantátů. U onkologických pacientů léčených v rámci komplexní onkologické léčby nejen chirurgickým výkonem, ale i aktinoterapií, je nutné dodržet dostatečný časový odstup od skončeného ozařování. Za minimální období považujeme 6 měsíců pro oblast střední obličejové etáže a 12 měsíců, pokud budeme implantovat v dolní čelisti.
Stále častěji zavádíme dentální nitrokostní implantáty do vaskularizovaných kostních štěpů v době odběru a přenosu, tedy v jedné operační době, a nečekáme na přihojení štěpu. Tento postup výrazným způsobem zkracuje celkovou dobu chirurgicko-protetického ošetření.
Uvedené aspekty jsou spíše technického rázu a moderní medicína si s nimi dokáže poradit. Avšak dlouhodobá terapie a otázky související s prognózou nemoci na tyto pacienty z psychologického hlediska často působí negativně, a proto důležitou úlohu v ošetřujícím týmu má psycholog, který pomůže pacientovi překonat pro něj náročné období.
RETENCE A STABILITA POOPERAČNÍ NÁHRADY
Kritickým bodem úspěšné rehabilitace zůstává retence protézy. Nejspolehlivějším prostředkem je využití oseointegrovaných implantátů [2]. Ty mohou retenci zajišťovat prostřednictvím kulových abutmentů nebo pomocí permanentních magnetů. Avšak u rozsáhlých defektů je výhodné vytvořit třmenovou šroubovanou konstrukci, která výrazně napomáhá účinné stabilizaci díky plošnému zakotvení celé epitézy. V situacích, kdy nelze zavést implantáty, např. bezprostředně po primárním chirurgickém zákroku nebo krátce po proběhlé aktinoterapii, retenci epitézy zajišťujeme mechanicky využitím podsekřivin v defektu, zavěšením na brýlové obruby nebo za pomoci adheziv.
KAZUISTICKÁ SDĚLENÍ
Pacientka č. 1 s diagnózou basalioma nasi l.dx. Stav po částečné resekci pravé poloviny nosu a následné aktinoterapii (obr. 5). Vzhledem k plánované chirurgicko-plastické rekonstrukci s ročním časovým odstupem, byl v současné době defekt řešen epitézou (obr. 6, obr. 7) kotvenou mechanicky zavěšením na brýlích.
Image 5. Defekt nosní krajiny. 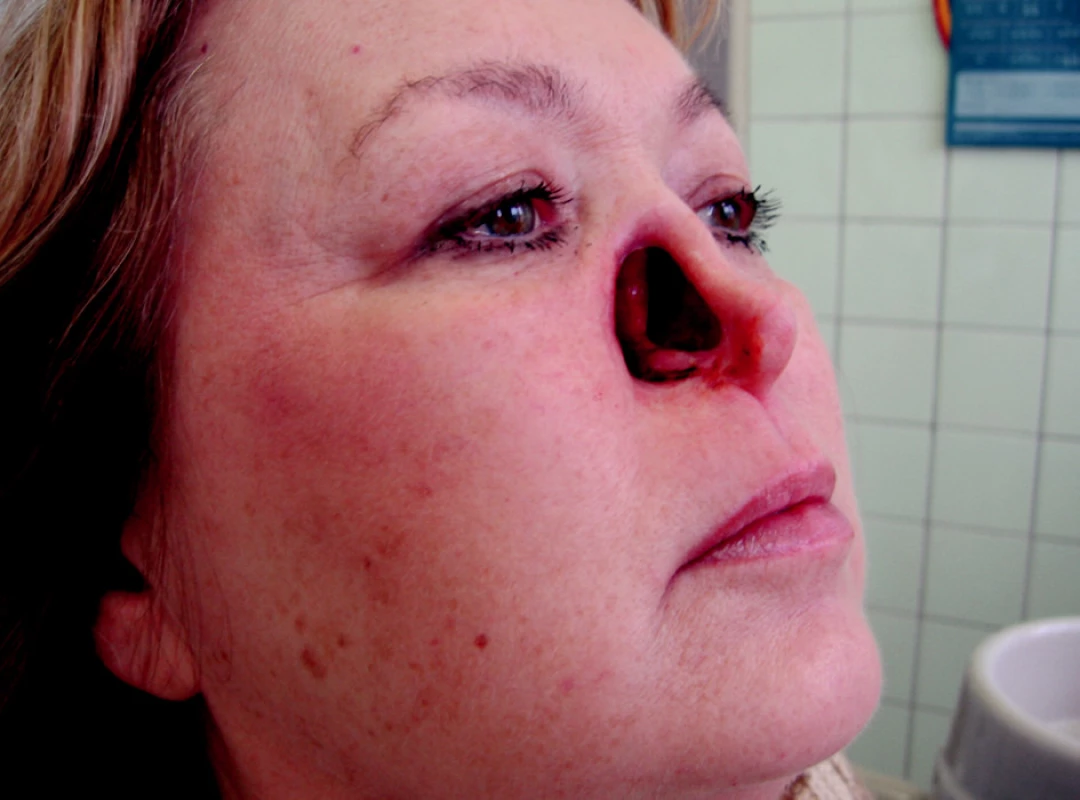
Image 6. Nosní epitéza fixovaná na obličeji pomocí brýlí. 
Image 7. Silikonová nosní epitéza na sádrovém modelu. 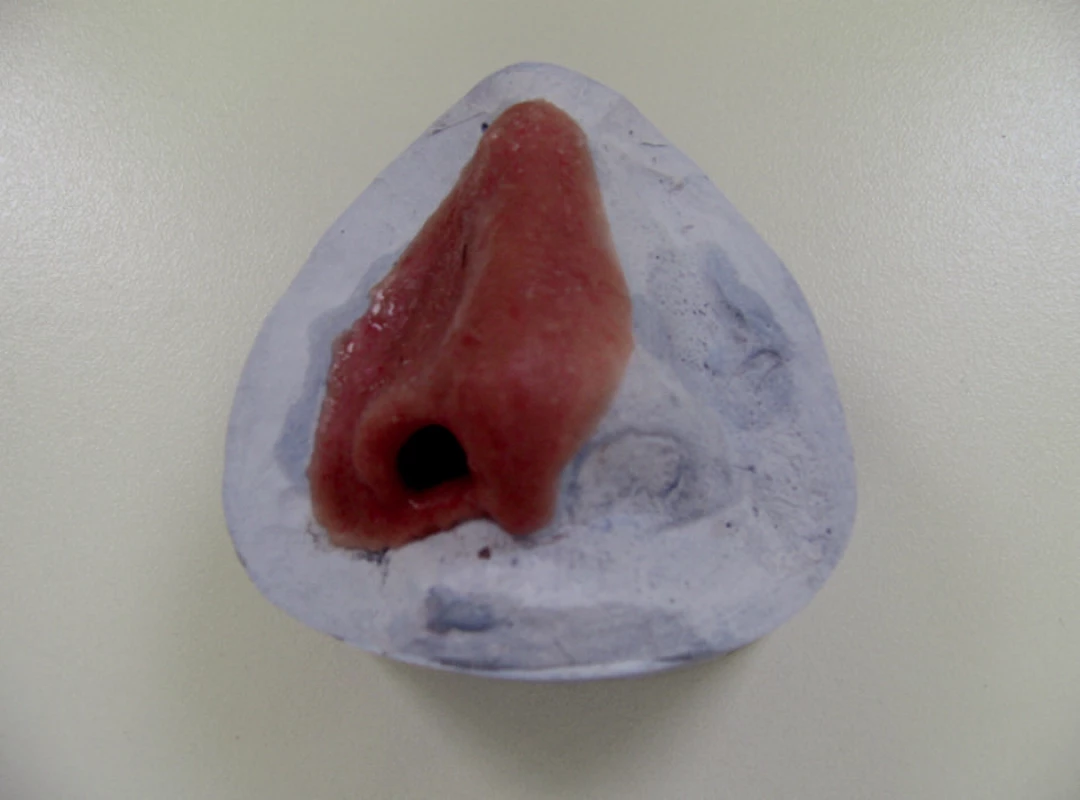
Pacientka č. 2 s diagnózou carcinoma maxillae l. dx in orbitam progrediens. Léčena resekčním výkonem zahrnujícím pravostrannou totální maxilectomii s exenterací pravé očnice a blokovou krční disekcí vpravo. Následovala adjuvantní aktinoterapie na oblast primárního tumoru a krku do celkové dávky 65 Gy.
S ročním časovým odstupem od skončeného ozařování byly zavedeny tři nitrokostní dentální implantáty do margo supraorbitalis l. dx. Po 9 měsících od zavedení implantátů následovala protetická rekonstrukce: horní celková obturační náhrada a epitéza oční a lícní krajiny vpravo nesená implantáty (obr. 8, obr. 9, obr. 10).
Image 8. Rozsáhlý defekt střední obličejové etáže, obturační horní celková náhrana in situ, v margo supraorbitalis se nacházejí tři válcové implantáty s kulovými attachmenty. 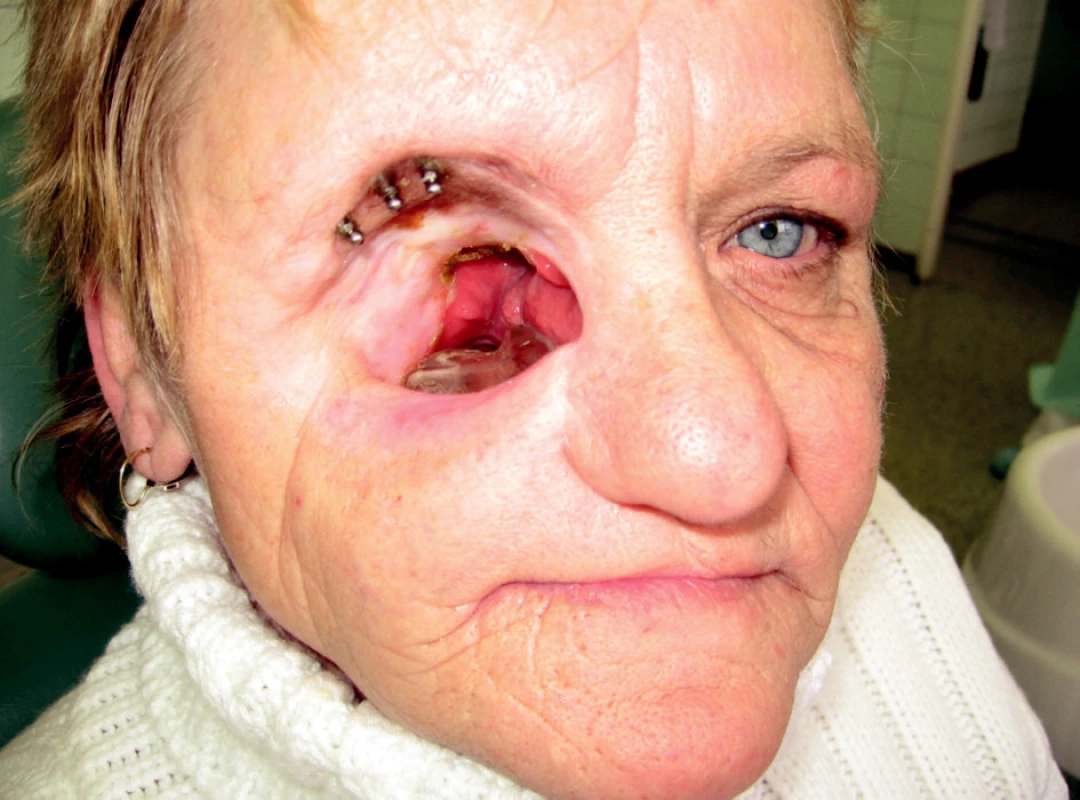
Image 9. Obličejová epitéza ze silikonu před závěrečným vypracováním barevných detailů. 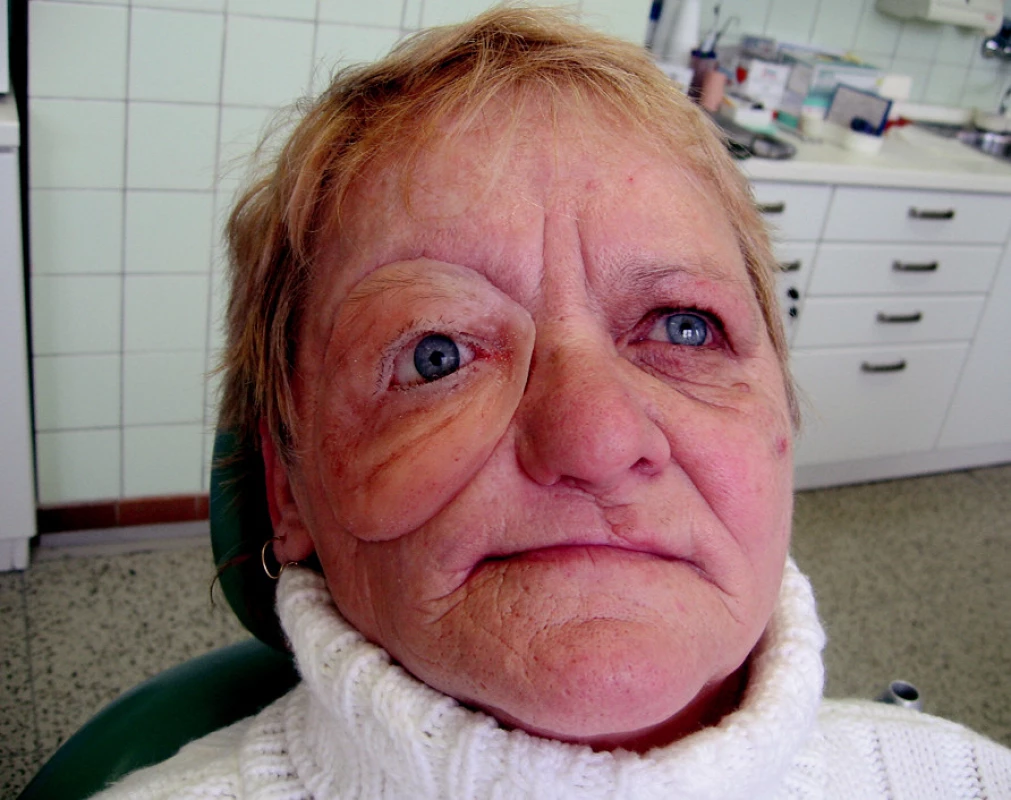
Image 10. Obličejová epitéza kosmeticky doladěná brýlemi. 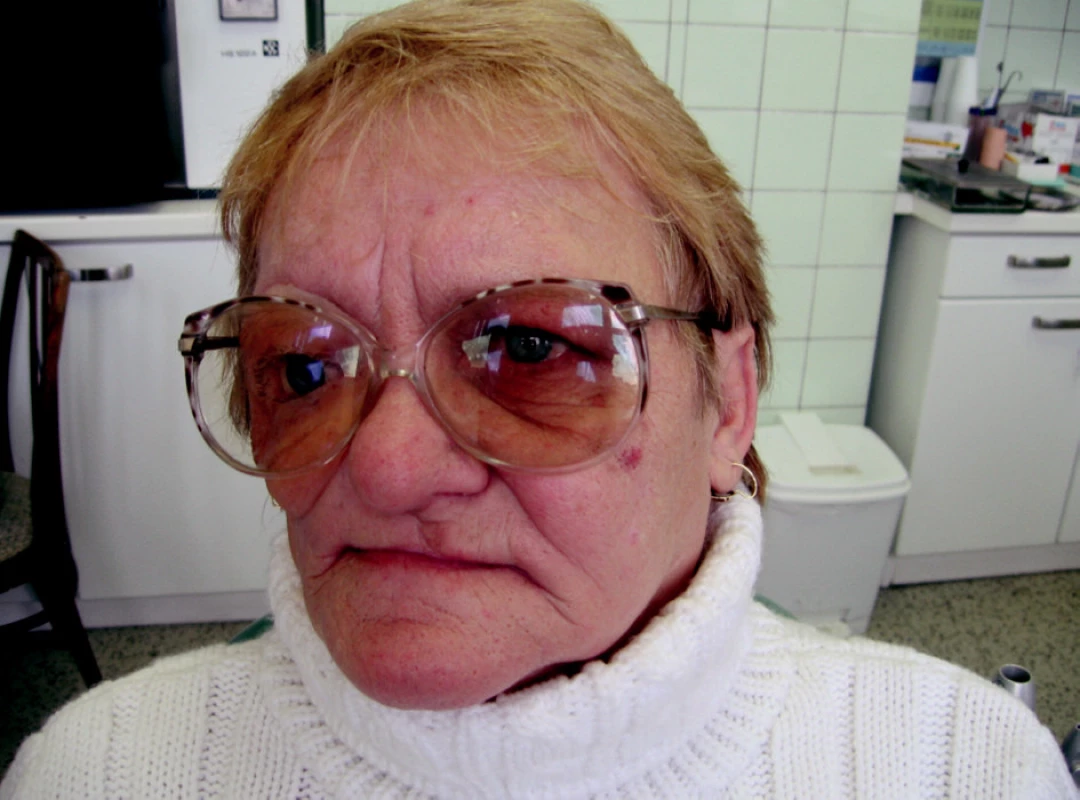
Pacientka č. 3 s diagnózou carcinoma radicis linguae l. sin. Léčena hemimandibulectomia l. sin. et resectio tumoris radicis linguae l. sin. en block, neck dissection l. sin. Následovala adjuvantní aktinoterapie do celkové dávky 70 Gy na oblast primárního tumoru a 64 Gy na oblast spádových mízních uzlin. S odstupem 24 měsíců od skončené aktinoterapie následoval rekonstrukční výkon: odběr kostního štěpu s cévní stopkou z oblasti hřebene lopaty kosti kyčelní, zavedení nitrokostních dentálních implantátů v jedné době a transplantace celého štěpu do oblasti chybějící části mandibuly (obr. 11, obr. 12) a mikrochirurgické napojení cév na vasa facialia l. sin. Protetická fáze rekonstrukce následovala po 6 měsících (obr. 13, obr. 14).
Image 11. Stav po přenosu kostního štěpu se zavedenými implantáty – Rtg PAN. 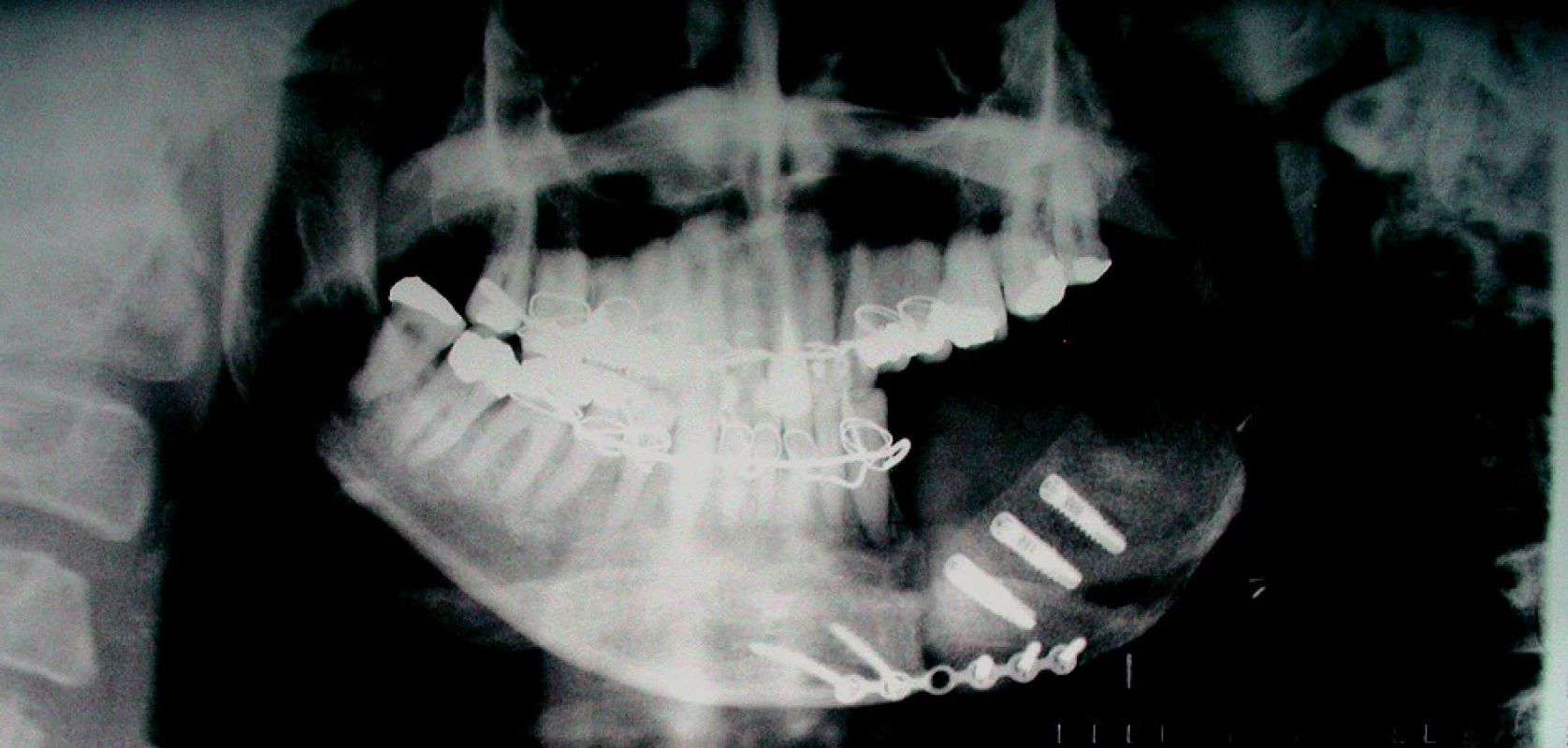
Image 12. Situace v ústní dutině s dobře patrnými krycími šrouby na implantátech. 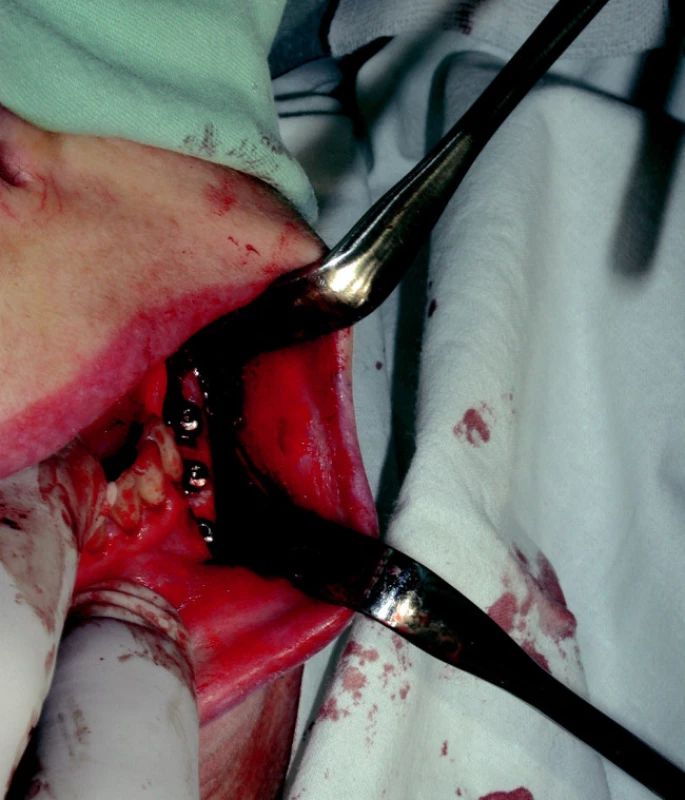
Image 13. Podmíněně snímatelná zubní náhrada (rozložená) 
Image 14. Pooperační náhrada in situ; zubní krčky pigmentované po aktinoterapii. 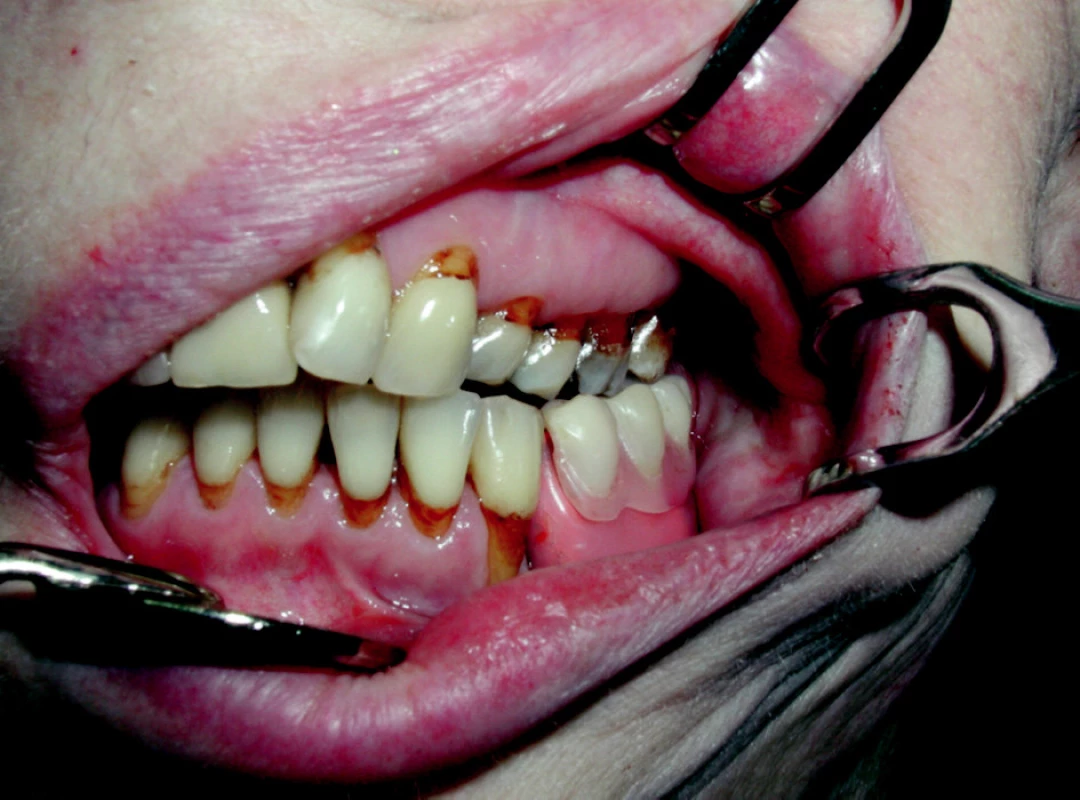
ZÁVĚR
Terapie rozsáhlých defektů v kraniomaxilofaciální oblasti vychází z interdisciplinární spolupráce především z oborů maxilofaciální chirurgie, plastické chirurgie, onkologie a stomatologie. U defektů, které není možné optimálně plasticky rekonstruovat, je nezbytné chybějící měkké a tvrdé tkáně nahradit pooperační protézou. Obturační náhrady a epitézy pokud možno kotvíme pomocí enoseálních implantátů. Prognóza rekonstrukce rozsáhlých defektů záleží na histologické stabilitě tkání protézního lože, kvalitě oseointegrace a trvanlivosti materiálů použitých na zhotovení náhrad (titan, silikony, akryláty). Následné pravidelné preventivní kontroly zvyšují dlouhodobou úspěšnost komplexní terapie.
(Obrázky jsou zveřejněny se souhlasem pacientek.)
Věnováno k významnému životnímu jubileu prof. MUDr. Jiřího Mazánka, DrSc.
Tato studie vznikla za podpory grantu European Social Fund CZ.04.3.07/4.2.01.1/0022.
Doc. MUDr. Hana Hubálková, Ph.D.
Stomatologická klinika 1. LF UK a VFN
Karlovo nám. 32
120 00 Praha 2
e-mail: hana.hubalkova@lf1.cuni.cz
Sources
1. Mazánek, J.: Nádory orofaciální oblasti. Victoria Publishing, Praha, 1997, s. 359-366.
2. Eckert, S. E., Desjardins, R. P.: Prosthetic considerations. In: Brånemark P. I., Tolman D. E.: Osseointegration in craniofacial reconstruction. Quintessence Publishing, Illinois, 1998, s. 87-93.
3. LaVelle, W. E., Ryther, J. S.: Maxillofacial prosthetics including osseointegration. In: Cummings C. W. et al.: Otorinolaryngology – head and neck surgery. Mosby, St. Louis, 1990, s. 169-171.
4. Hubálková, H.: Rekonstrukční náhrady. In: Mazánek J. a kol.: Stomatologické repetitorium. Grada Publishing, Praha, 2003, s. 363-364.
5. Vaško, J.: Protetická terapia získaných defektov čeľustí. In: Tvrdoň M. a kol.: Protetická stomatológia. Science, 2001, Bratislava, 1999, s. 514-523.
6. Fassmann, A. a kol.: Kostní tkáňové inženýrství v orofaciální oblasti. Nukleus, Hradec Králové, 2006, s. 48-52.
7. Zhao, Y. F, Zhang, W. F., Aha, J. H.: Reconstruction of intraoral defects after cancer surgery using cervical pedicle flaps. J, Oral Maxillofac. Surg., 59, 2001, s. 1142–1146.
8. Owens, N. A.: A compound neck pedicle designed for the repair of massive facial defects. Plast. Reconstr. Surg., 15, 1955, s. 369-389.
9. Heslo, B. K., Weiss, I. M., Nisbet, N. W.: Studies on transference of bone. A comparison of autologous and homologous transplants with reference to osteocyte survival, osteogenesis, and host reaction. B.r J. Exp. Pathol., 41, 1960, s. 269-272.
10. Matsumoto, M. A., Filho, H. N., Francischone, C. E., Consolaro, A.: Microscopic analysis of reconstructed maxillary alveolar ridges using autogenous bone grafts from the chin and iliac crest. Int. J. Oral. Maxillofac. Implants., 17, 2002, s. 507–516.
Labels
Maxillofacial surgery Orthodontics Dental medicine
Article was published inCzech Dental Journal

2008 Issue 3-
All articles in this issue
- Mezioborová spolupráce při rekonstrukci rozsáhlých defektů v maxilofaciální oblasti
- Zvýšení účinku fotodynamické terapie na bazocelulární karcinom synchronní aplikací pulzního barvivového laseru
- Endoskopie čelistní dutiny ve stomatochirurgii
- Dentální slitiny kovů Část II.: Biologické vlastnosti slitin (Souborný referát)
- Naše dosavadní zkušenosti s ošetřením dětí a mladistvých v sedaci při vědomí N₂O/O₂
- Úrazy dočasných zubů (Souborný referát)
- Czech Dental Journal
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Úrazy dočasných zubů (Souborný referát)
- Endoskopie čelistní dutiny ve stomatochirurgii
- Naše dosavadní zkušenosti s ošetřením dětí a mladistvých v sedaci při vědomí N₂O/O₂
- Zvýšení účinku fotodynamické terapie na bazocelulární karcinom synchronní aplikací pulzního barvivového laseru
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

