-
Medical journals
- Career
Aplikácia inhalačných liekov z pohľadu lekárnika
Authors: Lucia Masaryková; Petra Polaščíková
Published in: Čes. slov. Farm., 2020; 69, 172-184
Category: Original Articles
Overview
Úvod: Základom liečby astmy a chronickej obštrukčnej choroby pľúc (CHOCHP) je inhalačná terapia, ktorá so sebou prináša viaceré výhody, a jej úspešnosť je založená na správnom prevedení inhalačnej techniky.
Cieľ: Primárnym cieľom výskumu bolo zistiť. aké percento pacientov postupuje pri aplikácii svojich liekov správne, aké inhalačné systémy sú preferované pri liečbe spomínaných respiračných ochorení, aké najčastejšie chyby v inhalačnej technike robia pacienti pri používaní inhalátorov a aký je postoj pacientov k možnosti edukácie zo strany verejného lekárnika.
Metodika: Potrebné údaje pre naplnenie cieľa boli získané z dotazníkového prieskumu, ktorého sa zúčastnilo 102 respondentov (pacientov). Anonymný dotazník pozostával z 18 otázok zameraných na inhalačné systémy, ktoré pacienti používajú a na jednotlivé kroky, ktoré je potrebné uskutočniť pri inhalácii lieku.
Výsledky: Do prieskumu sa zapojilo 83,33 % pacientov s prieduškovou astmou a 9,8 % pacientov s chronickou obštrukčnou chorobou pľúc (CHOCHP). Najviac predpisovaným inhalátorom zo všetkých typov bol Inhaler, ktorí používalo 54,9 % respondentov. Ukázalo sa, že až u celkovo 63 % respondentov používajúcich MDI a DPI sa vyskytla nejaká chyba pri inhalácii svojich liekov. Najčastejšou chybou u oboch typov inhalačných systémov bolo nezadržanie dychu na dostatočne dlhý čas (5–10 sekúnd) po vdýchnutí z inhalátora. Vyššia chybovosť použitia bola preukázaná u inhalátorov pre práškovú formu lieku (DPI) v porovnaní s aerosólovými dávkovačmi (MDI).
Záver: Získané výsledky preukázali, že chyby v inhalačnej technike sú stále aktuálnym problémom pre nadpolovičnú väčšinu pacientov s respiračnými ochoreniami. Veľký potenciál pre zlepšenie tohto stavu majú pre pacientov lekárnici, ktorí svojim poradenstvom a poučením o správnej aplikácii liekov môžu pomôcť pacientom zlepšiť prevedenie inhalácie a tým zvýšiť efektívnosť liečby.
Klíčová slova:
adherence – community pharmacist – inhaled drugs – Asthma – COPD
Úvod
Asthma bronchiale. V súčasnosti možno astmu na základe najnovších odporúčaní (GINA – Global Initiative for Asthma; Globálna iniciatíva pre astmu) z roku 2020 definovať ako „heterogénne ochorenie, zvyčajne charakterizované chronickým zápalom dýchacích ciest. Je definované výskytom respiračných symptómov, ako sú sipot, dýchavičnosť, tieseň na hrudníku a kašeľ, ktoré sa menia z hľadiska priebehu a intenzity a sú spojené s variabilným obmedzením výdychového prietoku vzduchu. Obmedzenie prietoku vzduchu sa môže neskôr stať trvalým.” 1).
Asthma bronchiale (priedušková astma) predstavuje verejný zdravotný, ale aj sociálny problém. Postihuje ľudí rôznych vekových kategórii. Nedá sa vyliečiť, ale u väčšiny pacientov môže byť účinne kontrolovaná adekvátnou liečbou. Nekontrolovaná astma vedie k závažnému obmedzeniu každodenného života2). Ochorenie postihuje 1–18 % ľudí po celom svete, či už ide o deti alebo dospelých1). Prevalencia astmy sa celosvetovo zvýšila o 29,4 % z 210 684,3 (95% UI 186 332,0–236 730,0) tisíc v 1990 na 272 677,5 (95% UI 242 295,9–304 699,6) tisíc v roku 20173). Na Slovensku týmto chronickým respiračným ochorením podľa údajov NCZI (Národné centrum zdravotníckych informácii) z roku 2018 trpí 99 756 pacientov4). V Českej republike bolo podľa údajov Ústavu zdravotnických informací a statistiky ČR v roku 2018 193 765 pacientov trpiacich týmto ochorením5). Astmatickí pacienti zažívajú opakujúce sa záchvaty sipotov, dýchavičnosti – hlavne ťažkosti pri výdychu a niekedy aj pri kašli. Ide o zápalový stav, ktorý je sprevádzaný reverzibilným zúžením dýchacích ciest, čím možno astmu odlíšiť od chronickej obštrukčnej choroby pľúc, kde obmedzenie prietoku vzduchu možno považovať za ireverzibilné, alebo nie úplne reverzibilné. Ďalším základným znakom tohto ochorenia je bronchiálna hyperaktivita, pod ktorou rozumieme nadmernú citlivosť na rôzne podnety, ako je napríklad studený vzduch, škodlivé chemikálie, cvičenie, ale aj vírusové infekcie. Tieto stimuly môžu vyvolať nežiaducu kontrakciu svaloviny bronchov (bronchokonstrikciu), čo môže mať za následok vznik astmatického záchvatu6). Aj keď príčinu astmy nie je možné liečiť, dostatočná kontrola nad ochorením môže pacienta zbaviť ťažkostí a priaznivo ovplyvniť vývoj ochorenia z dlhodobého hľadiska. Cieľom liečby je dosiahnuť a udržať plnú kontrolu nad astmou, ktorá zahŕňa jednak kontrolu nad aktuálnymi symptómami, ale aj kontrolu nad aktivitou ochorenia, ktorá vedie k exacerbáciám a zníženiu funkcie pľúc. Podstatou liečebnej stratégie je taktiež zabrániť nežiaducim účinkom farmakoterapie7).
Chronická obštrukčná choroba pľúc. Podľa Globálnej iniciatívy pre chronickú obštrukčnú chorobu pľúc (GOLD COPD – Global Initiative for Chronic Obstructive Lung Disease 2020) ide teda o „bežné, preventabilné a liečiteľné ochorenie, ktoré je charakterizované pretrvávajúcimi respiračnými príznakmi a obmedzením prietoku vzduchu, ktoré je spôsobené dýchacími a/alebo alveolárnymi abnormalitami, ktoré sú zvyčajne spôsobené výraznou expozíciou škodlivých častíc alebo plynov” 8). Najnovšie údaje uvádzajú CHOCHP ako štvrtú hlavnú príčinu smrti vo svete s predpokladom, že v roku 2020 sa posunie na tretie miesto. Toto ochorenie predstavuje závažný sociálny a ekonomický problém ľudskej populácie, ktorý neustále narastá. Prevalencia CHOCHP sa celosvetovo zvýšila o 49,8 % z 199 879,3 (95% UI 184 086,6–216 261,8) tisíc v 1990 až 299 398,1 (95% UI 269 025,2 – 330 073,8) tisíc v roku 20173). Ide však o ochorenie, ktorému sa dá predchádzať, a ktoré možno liečiť 6). Na Slovensku, ako uvádza NCZI (Národné centrum zdravotníckych informácií) za rok 2018, týmto ochorením trpí 78 345 pacientov4). V Českej republike bolo podľa údajov Ústavu zdravotnických informací a statistiky ČR v roku 2018 218 444 pacientov trpiacich týmto ochorením5). Typickým príznakom pre pacientov s CHOCHP je pravidelná tvorba spúta, chronický kašeľ a dýchavičnosť po námahe9). Toto chronické, pomaly progresívne ochorenie je tiež charakterizované obštrukciou v dýchacích cestách. Obmedzenie prietoku vzduchu nie je úplne reverzibilné10) a je spôsobené deštrukciou pľúcneho parenchýmu (emfyzém) a ochoreniami malých dýchacích ciest, ako je napríklad obštrukčná bronchiolitída. Za tieto štrukturálne zmeny zodpovedá chronický zápalový proces8) ako dôsledok reakcie pľúc na rôzne plyny v ovzduší alebo škodlivé častice11).
Základné rozdiely medzi prieduškovou astmou a chronickou obštrukčnou chorobou pľúc ukazuje tabuľka 1.
Table 1. Klinické a laboratórne rozdiely medzi CHOCHP a astmou12) 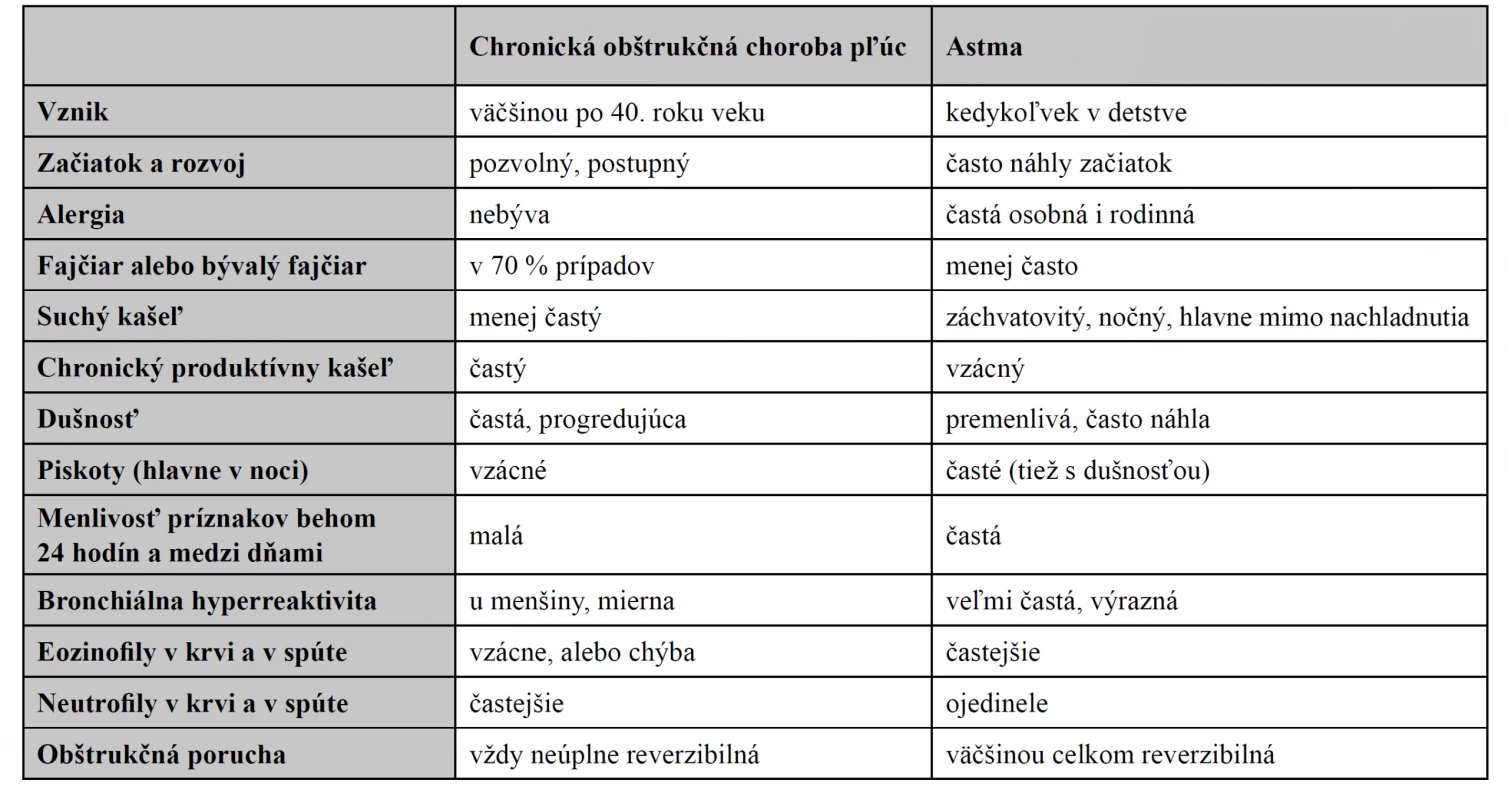
Syndrom presahu astmy a chronickej obstrukčnej choroby pľúc – ACOS (athma-chronic obstructive pulmonary disease overlap syndrome) je charakterizovaný perzistujúcou bronchiálnou obštrukciou s niekoľkými znakmi obvykle spojenými s astmou a s niekoľkými znakmi obvykle spojenými s CHOCHP. Z týchto dôvodou je ACOS identifikovaný sdieľaním znakou astmy a CHOCHP. Prevalencia ACOS sa pohybuje v rozmedzí 15–20 %. Chorí majú často väčšie obtiaže, než je tomu u pacientov so samotnou astmou či samotnou CHOCHP. Rizika pre ACOS sú kombináciou rizík pre CHOCHP aj astmu. Vekovo sú pacienti mladší než u CHOCHP, majú väčší počet exacerbacií, exacerbácie sú ťažšie, a preto farmakoterapeutické intervence vyžadujú integrovanejší prístup. Čo je úplne nevyhnutné, je plánovanie prospektívnych randomizovaných štúdií pre ACOS, pretože doteraz klinické štúdie tento prekryv úplne ignorovali a striktne oddelovali pacientov s CHOCHP od pacientov s astmou, a naopak13).
Pri podaní antiastmatík, liekov na liečbu prieduškovej astmy a chronickej obštrukčnej choroby pľúc, sa uprednostňuje inhalačná aplikácia. Takýto spôsob podania je preferovaný jednak v prípade kontrólnych, ale aj záchranných liečiv14). Inhalačná terapia umožňuje umiestnenie lieku priamo do cieľového orgánu15), teda do respiračného traktu, čím je možné dosiahnuť vysokú účinnú koncentráciu a tým rýchle farmakologické účinky16). Inhalačnou cestou sa aplikujú dávky liekov v mikrogramoch, čím sa zníži ich systémová biologická dostupnosť a tým aj systémové vedľajšie účinky17). Táto výhoda sa stráca pri orálnom alebo parenterálnom podaní15). Pre úspech liečby je však dôležitá inhalačná technika. Ukázalo sa, že mnoho pacientov nesprávne používa inhalačné zariadenia, čo prispieva k výskytu exacerbácií v dôsledku nedostatočných terapeutických účinkov inhalačných liekov. Navyše nesprávne používanie inhalátorov môže spôsobiť zníženú adherenciu pacienta k liečbe ako aj zvýšené riziko nevhodného a nadmerného dávkovania liekov lekárom16).
Komunikácia medzi lekárnikom a pacientom
Lekárnici zohrávajú dôležitú úlohu pri manažovaní pacientov s chronickou obštrukčnou chorobou pľúc a prieduškovou astmou. Otvorená komunikácia medzi lekárnikom a pacientom je rozhodujúca, pretože štúdie ukázali, že pacienti, ktorí sú informovaní a sú súčasťou rozhodovacieho procesu, majú väčšiu pravdepodobnosť, že budú dodržiavať liečebný režim a aktívne zvládať svoju chorobu18). Väčšina pacientov (až do 80 %) nedokáže správne používať svoj inhalátor. To prispieva k zlej kontrole symptómov a exacerbácií19). Pre úspešné zvládanie kontroly astmy a CHOCHP je dôležité, aby boli pacienti dôkladne informovaní o svojom stave, musia poznať varovné príznaky astmatických záchvatov, poznať faktory, ktoré môžu záchvaty vyvolať, vedieť ako tieto ataky zvládnuť, dodržiavať svoj plán liečby a ovládať ako správne používať predpísanú terapiu. Výsledky rôznych štúdií ukazujú, že zvyšovanie povedomia a podpora vzdelávania môže znížiť počet hospitalizácií spojených s astmou a CHOCHP, návštevy pohotovostného oddelenia, vymeškané dni v škole a v práci a úmrtnosť 20).
Je nevyhnutné, aby verejní lekárnici informovali pacientov o správnom používaní inhalačných systémov. Medzi dôležité poradenské body určené pre pacientov patria:
• Ukázať správnu techniku používania inhalátora.
• Zdôrazniť, že aerosólové dávkovače MDI (metered dose inhaler) si zvyčajne vyžadujú pomalý a hlboký nádych a že väčšina MDI sa pred použitím musí pretrepať.
• Upozorniť na to, že inhalátory pre práškovú formu lieku DPI (dry powder inhaler) si naopak vyžadujú rýchlu a hlbokú inhaláciu, aby sa liečivo dostalo do pľúc. DPI by sa pretrepávať nemali (výnimka je Easyhaler).
• Zosumarizovať pacientovi ako čistiť náustok inhalátora.
• Pripomenúť v dostatočnom predstihu, aby si pacient nezabudol vyzdvihnúť svoju ďalšiu dávku liekov a neostal tak bez terapie,
• Upozorniť na to, aby pacienti nepoužívali inhalačné lieky po uplynutí dátumu použiteľnosti, a teda, aby takéto lieky vyradili z používania.
• Inhalátor by sa mal uchovávať pri izbovej teplote a nie na miestach príliš chladných alebo naopak príliš horúcich.
• Vysvetliť rozdiely medzi rôznymi typmi inhalátorov.
• Objasniť pacientovi, že bronchodilatanciá relaxujú a rozširujú dýchacie cesty a mali by sa vždy použiť pred aplikáciou steroidných liečiv.
• Steroidné inhalátory redukujú opuch v dýchacích cestách a vždy po inhalácii kortikosteroidov si je potrebné vypláchnuť ústnu dutinu vodou.
• Zdôrazniť dôležitosť adherencie k liečbe 7).
Práve adherencia pacientov k liečbe a spôsob inhalácie sú veľmi dôležité aspekty pre dosiahnutie úplného terapeutického účinku u pacientov s astmou a CHOCHP. Desaťročná štúdia (od roku 2005 až do roku 2015) preukázala, že verejní lekárnici majú pozitívny vplyv na zlepšenie inhalačnej techniky a dodržiavanie inhalačnej terapie u pacientov. Napriek tomu ich úloha v tejto oblasti ešte nie je dostatočne uznaná, a preto sú potrebné ďalšie štúdie. Existuje tiež potreba ďalších výskumov, ktoré by určili optimálnu frekvenciu pre opakovanú kontrolu techniky inhalácie a vzdelávania ako preventívneho opatrenia proti zhoršeniu spôsobu inhalácie u pacientov. Výsledky taktiež zdôrazňujú potrebu, aby systémy zdravotnej starostlivosti vo väčšej miere ocenili úlohu verejného lekárnika v manažmente astmy a CHOCHP v spomínaných kritických oblastiach21).
Materiál a metodika
Na realizáciu výskumu sme využili dotazníkovú metódu. Dotazník vlastnej konštrukcie bol anonymný, určený predovšetkým pacientom s prieduškou astmou alebo chronickou obštrukčnou chorobou pľúc. Tento dotazníkový prieskum bol realizovaný jednak vo verejnej lekárni v Bratislave, v sanatóriu Dr. Guhra v Tatranskej Polianke, kde sa liečia pacienti s respiračnými ochoreniami, a taktiež bol dostupný na sociálnej sieti v on-line forme (link na dotazník bol umiestnený vo viacerých skupinách združujúcich pacientov s astmou a chronickou obštrukčnou chorobou pľúc). Dotazník v tlačenej forme podstúpil pilotáž na vzorke 20 respondentov. Týto respondenti neboli zarátaní do celkového počtu respondentov. Následne na základe pripomienok bola vytvorená finálna verzia, ktorá bola predložená na vypĺňanie. Prieskumu sa zúčastnilo 102 respondentov rôznych vekových kategórií. Respondenti pri tlačenej verzii boli oslovení lekárnikom na základe expedovanej medikácie. Tlačenú verziu vyplnilo 42 respondentov. Zvyšok bol vyplnený v elektronickej forme. Obidve formy dotazníka vypĺňali respondenti sami. Dotazník pozostával z 18 otvorených a uzavretých otázok, ktoré boli zamerané na sociodemografické údaje, informácie o ochorení, akým pacienti trpia, údaje o inhalačných liekoch a o type inhalátora, ktorý pacienti používajú, ale aj o spokojnosti pacientov s týmto inhalačným systémom. Otázkami č. 8, 9 a 10 sme zisťovali, do akej miery boli pacienti poučení o správnej aplikácii liekov. Otázku č. 15 a otázku č. 16 tvorilo viacero podotázok zameraných priamo na jednotlivé kroky, ktoré je potrebné vykonať pri inhalácii lieku, čo nám umožnilo identifikovať konkrétne chyby v inhalačnej technike či už pri používaní inhalátorov pre práškovú formu lieku (DPI) alebo aerosólových dávkovačov (MDI). V poslednej otázke respondenti vyjadrili svoj postoj na to, či by uvítali kontrolu zvládania inhalačnej techniky v lekárni. Výsledky dotazníka boli spracované prostredníctvom MS Excel a MS Word.
Výsledky a diskusia
Vyhodnotenie sociodemografických údajov respondentov
Dotazníkového prieskumu sa zúčastnilo 102 respondentov, z toho 72 (70,59 %) žien a 30 (29,41 %) mužov. Najpočetnejšiu skupinu tvorili pacienti spadajúci do vekovej kategórie 46–55 rokov, čo predstavuje 21 (20,59 %) respondentov. Druhou najviac zastúpenou skupinou boli pacienti v rozmedzí 18–25 rokov, tvoriaci 19,61 % (20 respondentov). Osemnásť (17,65 %) opýtaných patrilo do vekovej kategórie 56–65 rokov. Vekovú skupinu 26–35 a 36–45 rokov tvorilo zhodne po trinásti (12,75 %) respondentov. Najmenšie zastúpenie 7,83 % (osem respondentov) mali pacienti starší ako 65 rokov a pacienti mladší ako 18 rokov, ktorí predstavujú 8,82 % (deväť respondentov) (obr. 1).
Image 1. Rozdelenie respondentov podľa veku 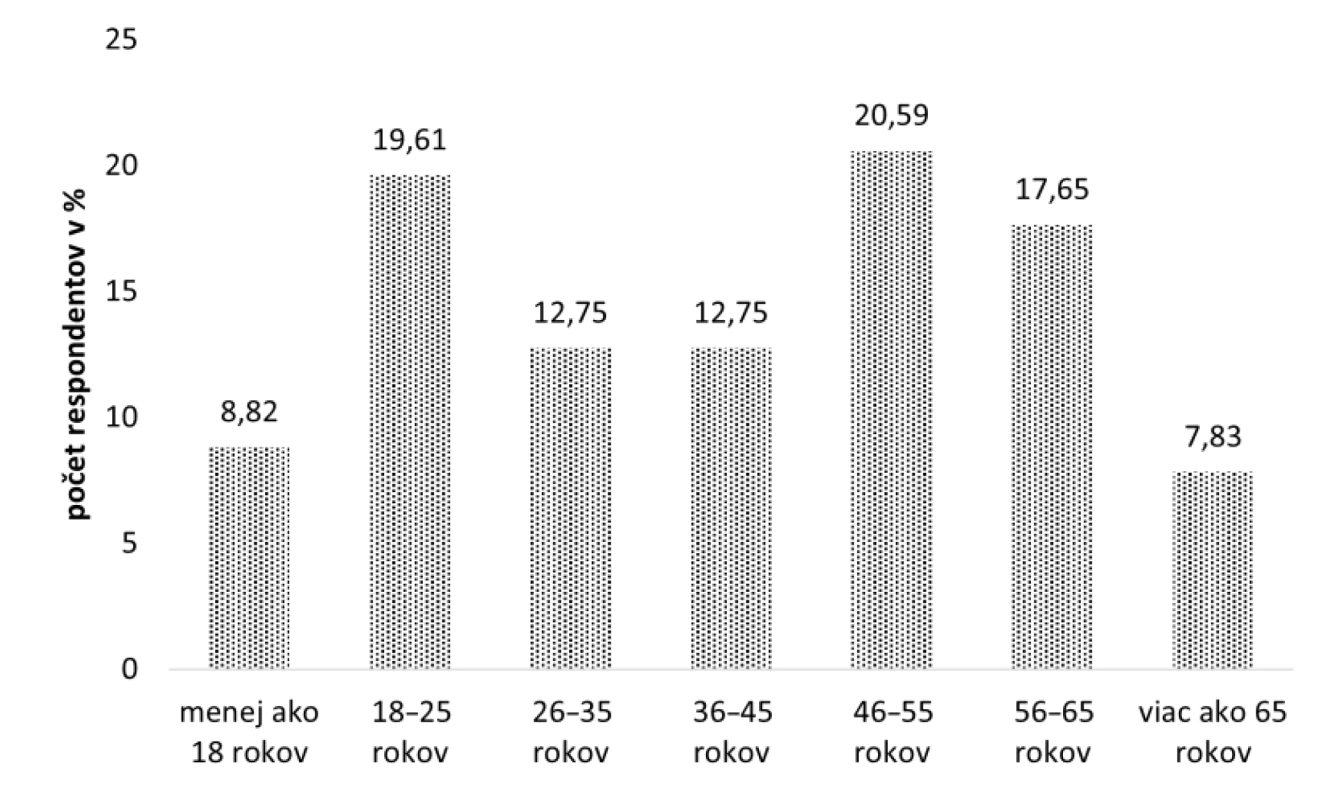
Čo sa týka vzdelania, až 41 (40,20 %) respondentov uviedlo ako najvyššie dosiahnuté vzdelanie stredoškolské s maturitou, 21 (20,59 %) opýtaných dosiahlo vysokoškolské vzdelanie II. stupňa, 17 (16,67 %) stredoškolské bez maturity a 16 (15,68 %) základné vzdelanie. Vysokoškolské vzdelanie I. stupňa dosiahlo sedem (6,86 %) pacientov (obr. 2).
Image 2. Rozdelenie respondentov podľa vzdelania 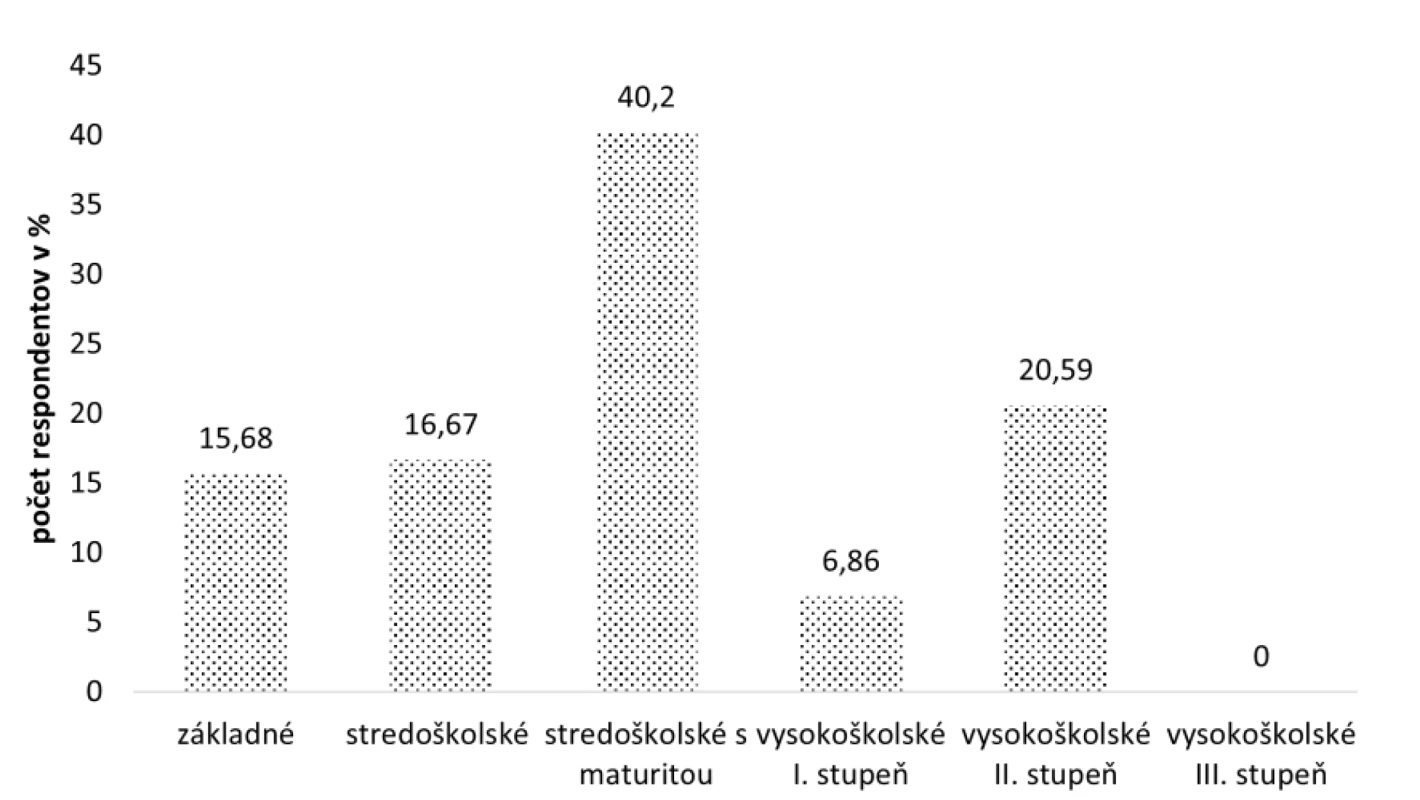
Prevažnú väčšinu, konkrétne 64 (62,75 %) respondentov dotazníkového prieskumu tvorili pacienti z Prešovského kraja. Šestnásť (15,69 %) pacientov pochádzalo z Bratislavského, jedenásť (10,78 %) pacientov z Nitrianskeho, štyri (3,92 %) z Trenčianskeho a zhodne štyri (3,92 %) respondenti z Košického kraja. Najmenšiu skupinu tvorili respondenti z Trnavského, Žilinského a Banskobystrického kraja, a to len po 0,98 % (jeden respondent) (obr. 3).
Image 3. Rozdelenie respondentov podľa kraja 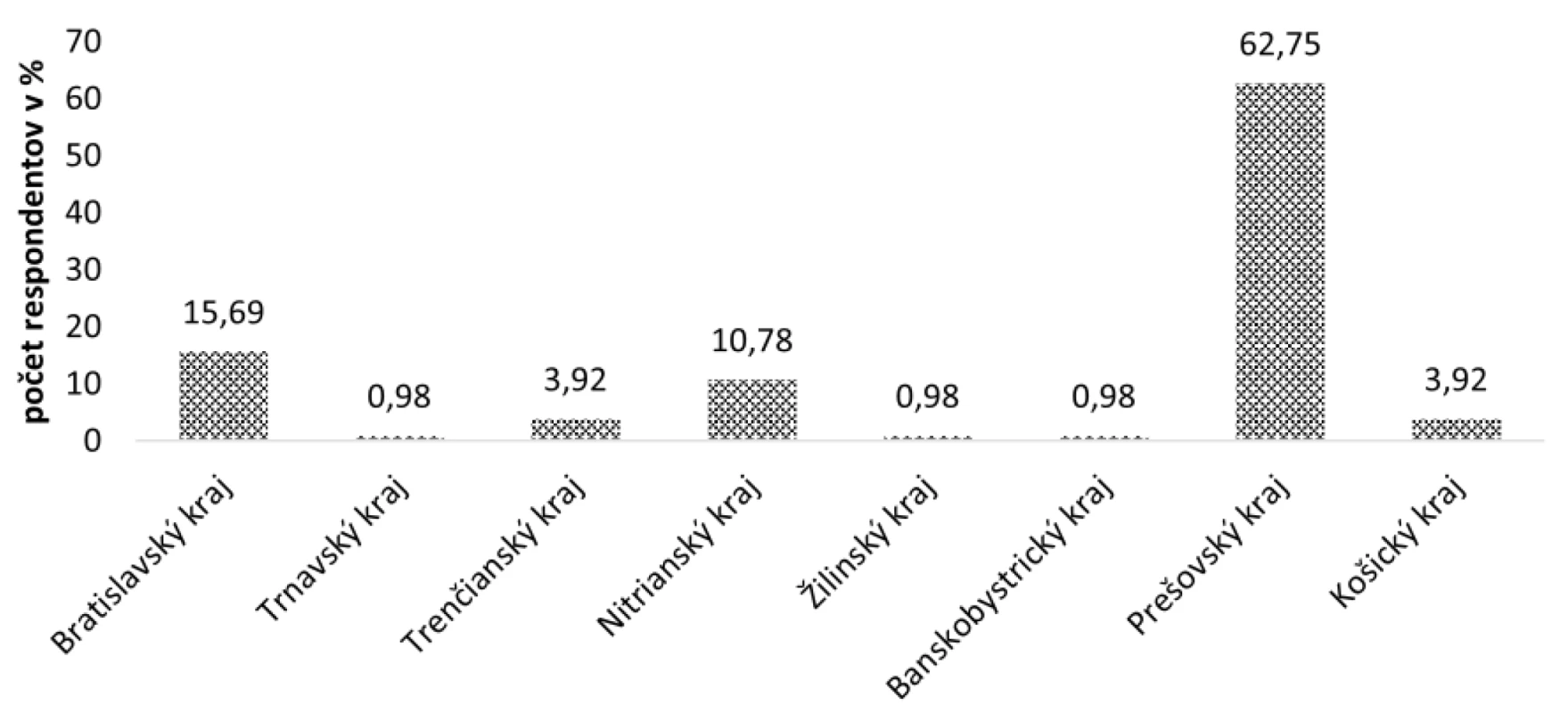
Vyhodnotenie a porovnanie odpovedí respondentov na vybrané otázky
Predložený dotazník obsahoval 18 otázok. Vo výsledkoch uvádzame vyhodnotenie najdôležitejších otázok.
Na otázku Akým respiračným ochorením trpíte? väčšina respondentov – až 85 (83,33 %) uviedla, že trpí prieduškovou (bronchiálnou) astmou a desať (9,80 %) pacientov chronickou obštrukčnou chorobou pľúc. Zvyšných sedem (6,87 %) opýtaných uviedlo poslednú možnosť „Iné“, kde doplnili ochorenia ako nešpecifikovaná astma, sarkoidóza pľúc či cystická fibróza (obr. 4).
Image 4. Typ respiračného ochorenia, ktorým trpeli respondenti 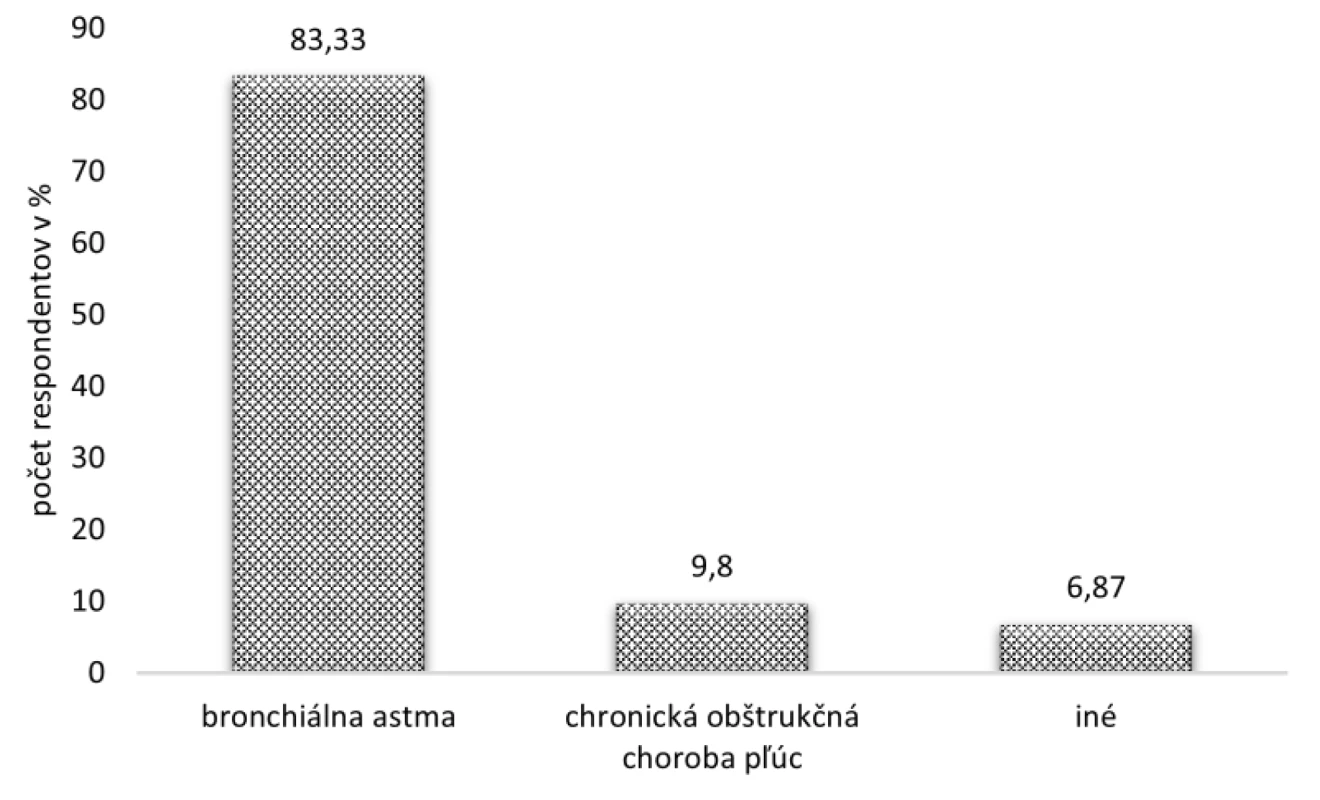
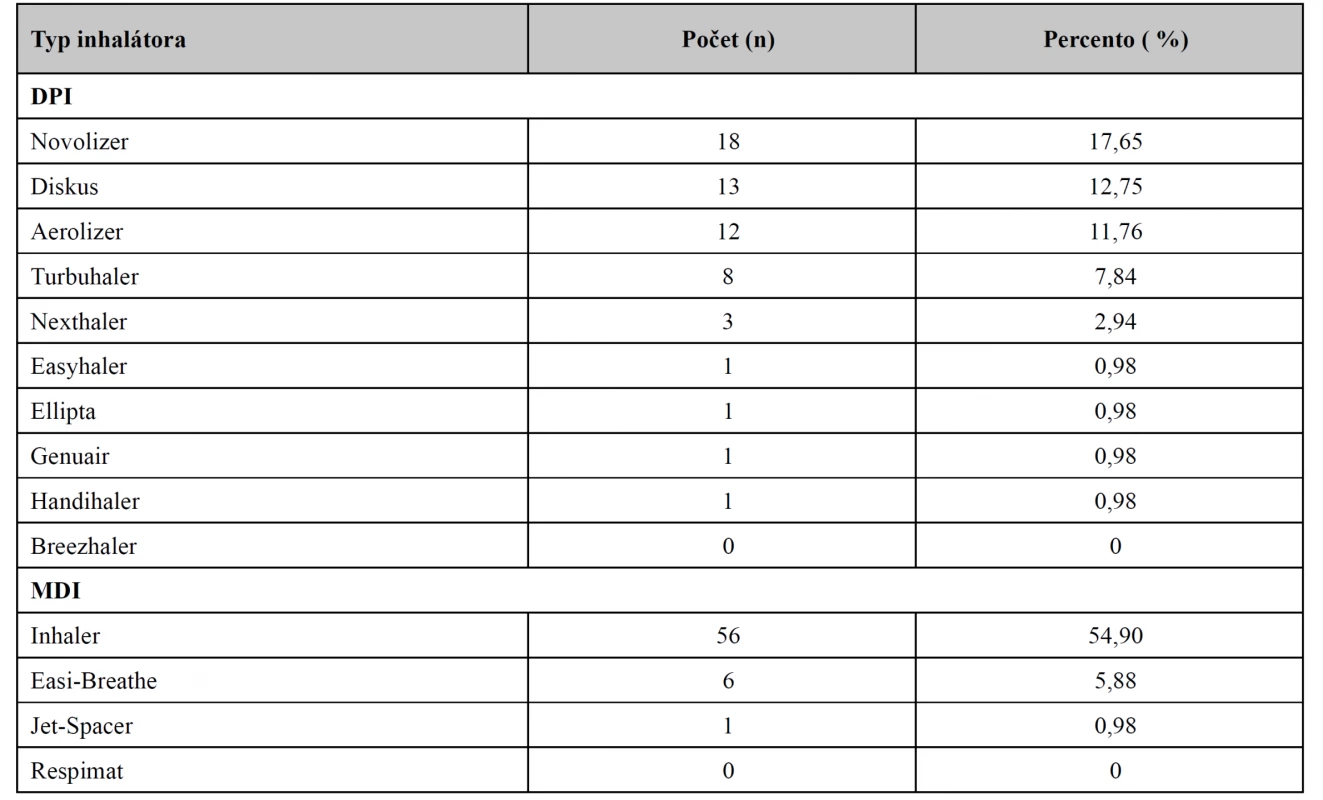
Ako ukazuje tabuľka 2 najčastejšie užívanými inhalačnými liekmi boli: Ventolin Inhaler N (16,53 %), Budelin Novolizer (13,22 %), Berodual N (9,92 %), Formovent (9,09 %), Seretide Diskus (8,26 %), Atrovent N (7,44 %) či Symbicort Turbuhaler (5,79 %). V menšej miere pacienti užívali Ecobec Easi-Breathe (4,96 %), Flutiform (4,13 %), Alvesco (3,31 %), Flixotide Inhaler N (3,31 %), Foster Nexthaler (2,48 %), Ventilastin Novolizer (1,65 %), Flixotide Diskus (1,65 %). Zhodne po 0,83 % opýtaných užívalo Formano, Serevent Diskus, Giona Easyhaler, Spiriva Handihaler, Pulmicort Turbuhaler, Bretaris Genuair, Fullhale, Seretide Inhaler, Relvar Ellipta a Budiair.
Table 2. Inhalačné lieky, ktoré pacienti užívali 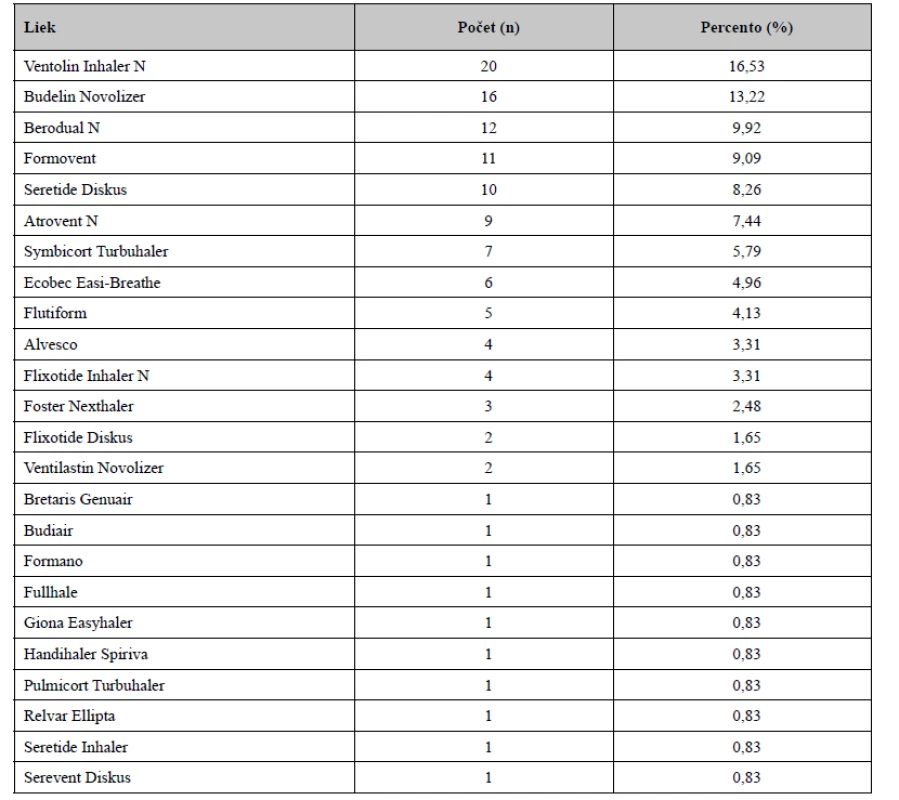
Čo sa týka dĺžky užívania inhalačných liekov, z tabuľky 3 vyplýva, že 31,37 % pacientov užívalo svoje inhalačné lieky kratšie ako 5 rokov, 28,43 % v rozmedzí 5–10 rokov a 40,20 % pacientov dlhšie ako 10 rokov.
Table 3. Doba užívania inhalačných liekov 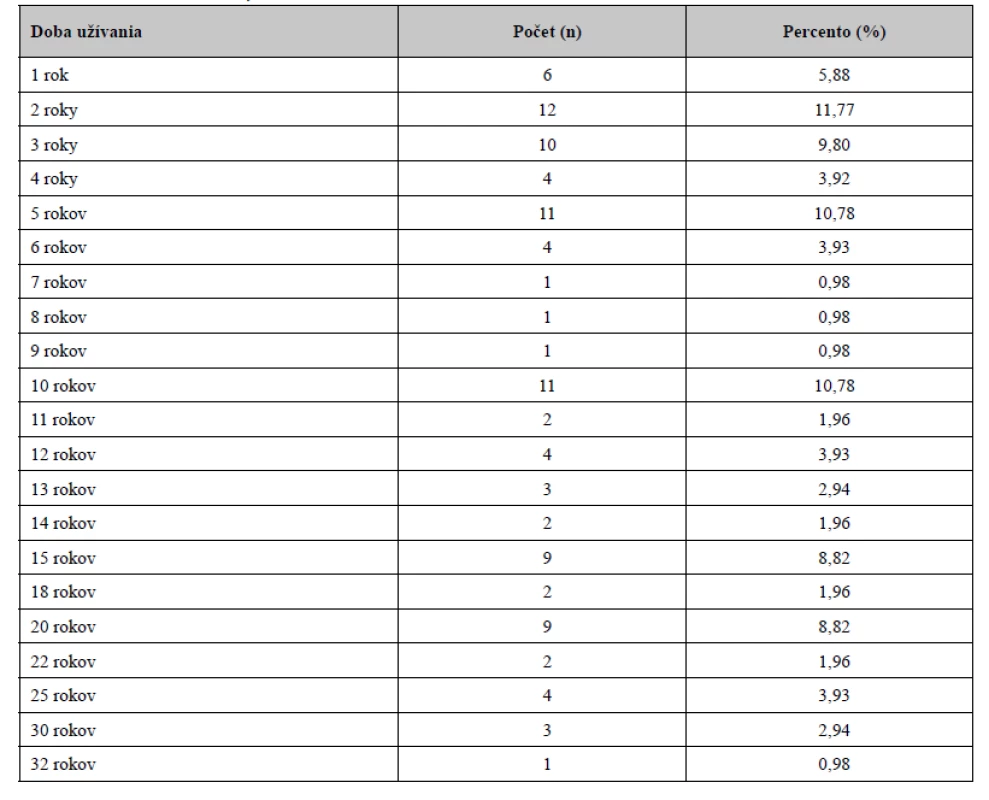
Na otázku Ako často užívajú pacienti svoje inhalačné lieky? rovných 50 % (51 respondentov) uviedlo možnosť 2-krát denne. Druhou najčastejšou odpoveďou, a to u 21 (20,59 %) respondentov bolo dávkovanie 1-krát denne. Dvadsať (19,61 %) opýtaných užívalo inhalačné lieky len v prípade, ak si to jeho momentálny zdravotný stav vyžaduje. Menej frekventovaným dávkovaním bolo užívanie liekov 3-krát či 4-krát v priebehu dňa (obr. 5).
Image 5. Frekvencia užívania inhalačných liekov 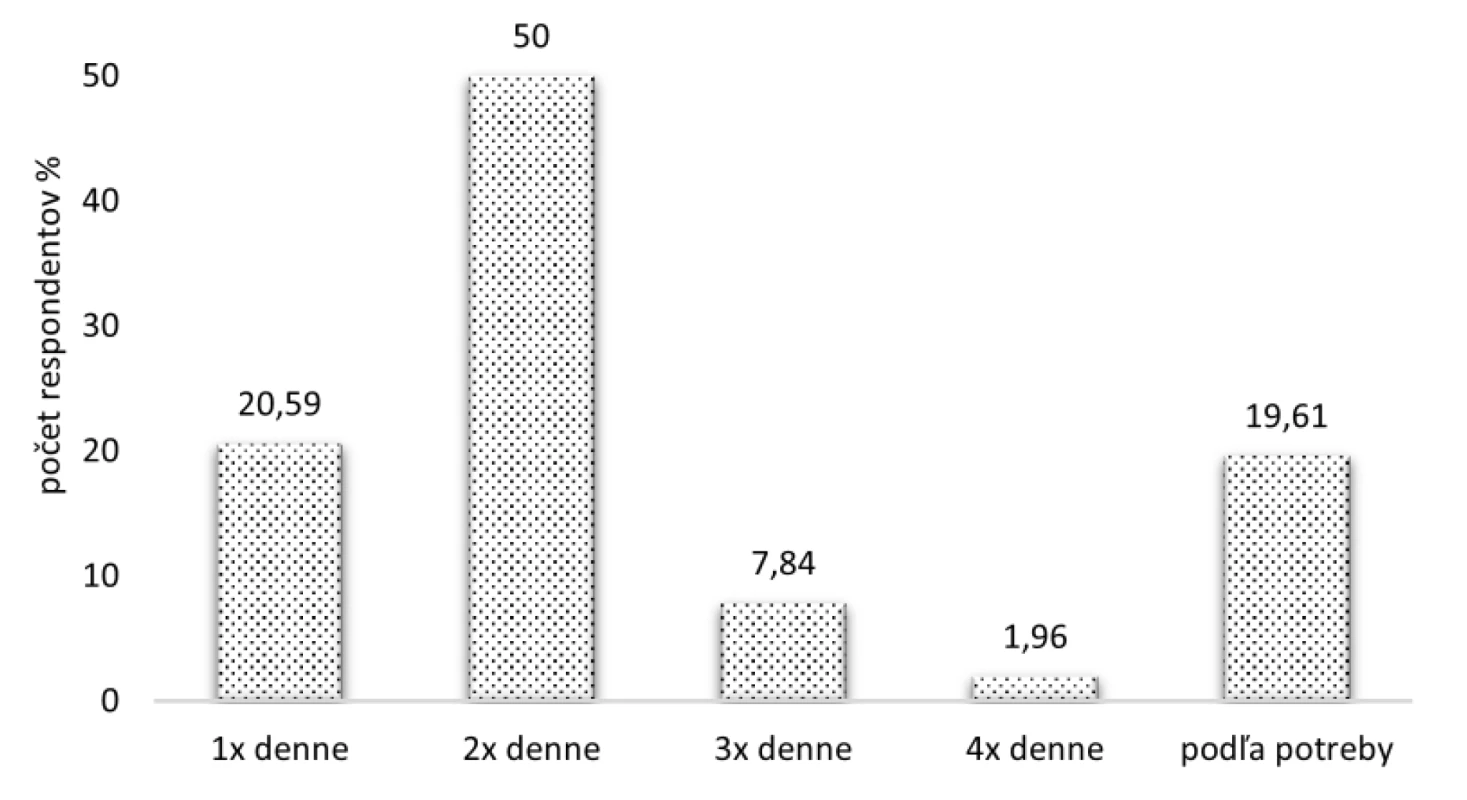
Viac ako polovica z opýtaných (55,89 %) bola poučená o správnej inhalačnej technike pri používaní inhalačných prípravkov pľúcnym lekárom, 26 (25,49 %) respondentov zaškolila zdravotná sestra, v piatich (4,90 %) prípadoch to bol všeobecný lekár a traja (2,94 %) pacienti boli poučení lekárnikom. Len jeden (0,98 %) respondent uviedol, že nebol vôbec poučený o tom, ako má užívať svoje inhalačné lieky. Okrem týchto variant, deväť respondentov označilo v možnosti „Iné“, že poučenie bolo vykonané alergológom/alergologičkou a v jednom prípade pacienta zaškolil rodič (obr. 6).
Image 6. Poučenie o správnej inhalačnej technike 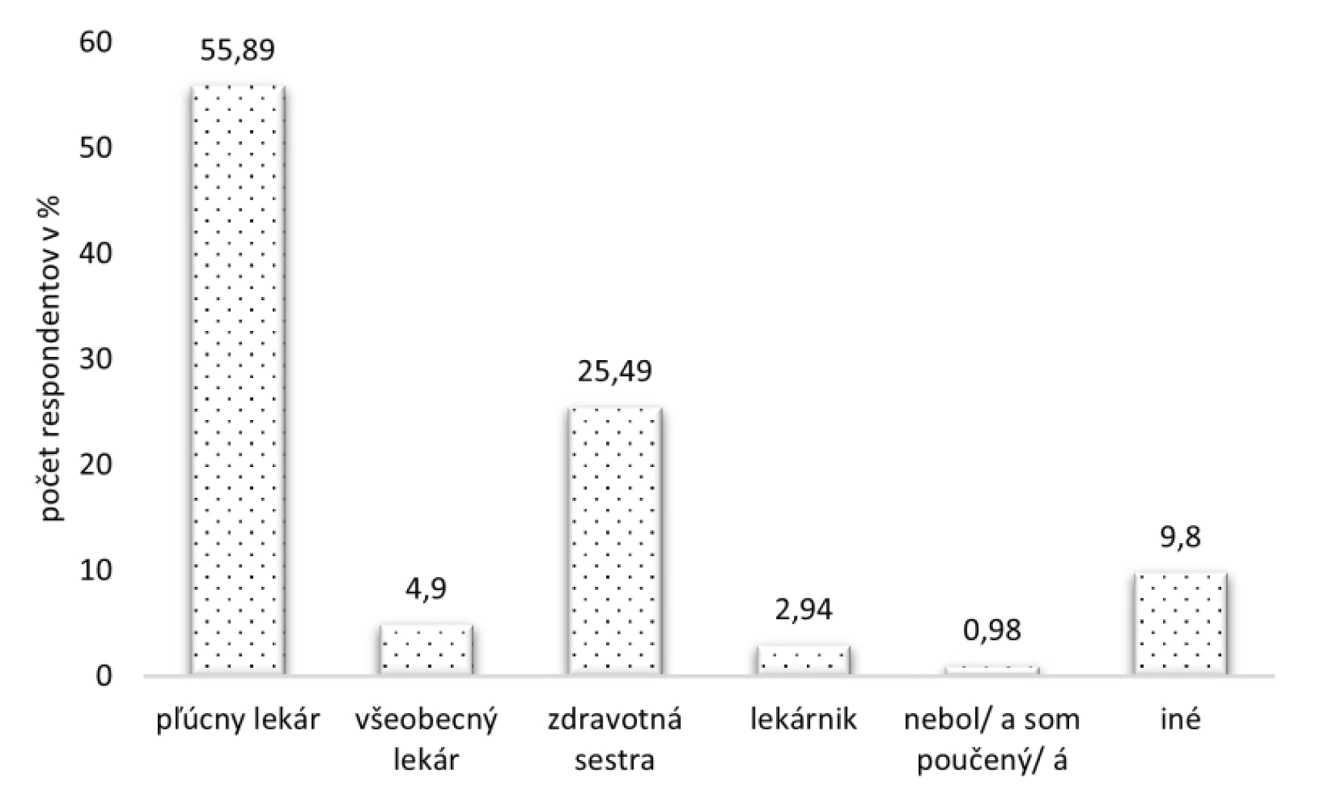
Pre poučenie pacientov, čo sa týka nácviku inhalačnej techniky, môžu byť využité rôzne metódy. Najpreferovanejším spôsobom v našom prieskume bola názorná ukážka, pomocou ktorej bola poučená nadpolovičná väčšina pacientov, konkrétne 53,47 % (54 respondentov). U 36 (35,64 %) respondentov bolo využité len teoretické vysvetlenie. Iba 11 (10,89 %) opýtaných si vyskúšalo nácvik inhalačnej techniky aj prakticky (obr. 7).
Image 7. Spôsob poučenia o inhalačnej technike 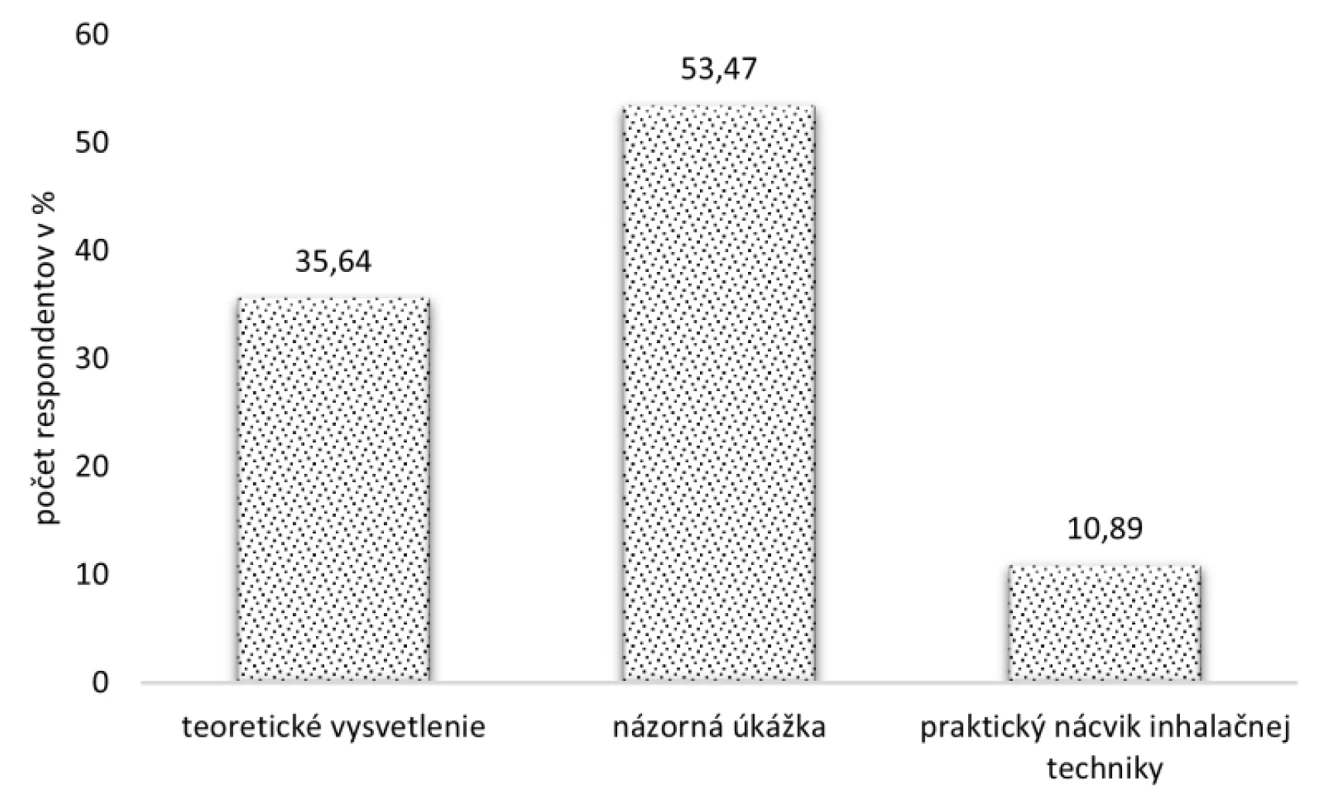
Až 76 (74,51 %) respondentov si myslelo (obr. 8), že svoj inhalátor používa správne, 23 (22,55 %) si nebolo úplne istých a tri (2,94 %) opýtaní nevedeli posúdiť, či správne inhalujú.
Image 8. Posúdenie správnosti používania inhalátora 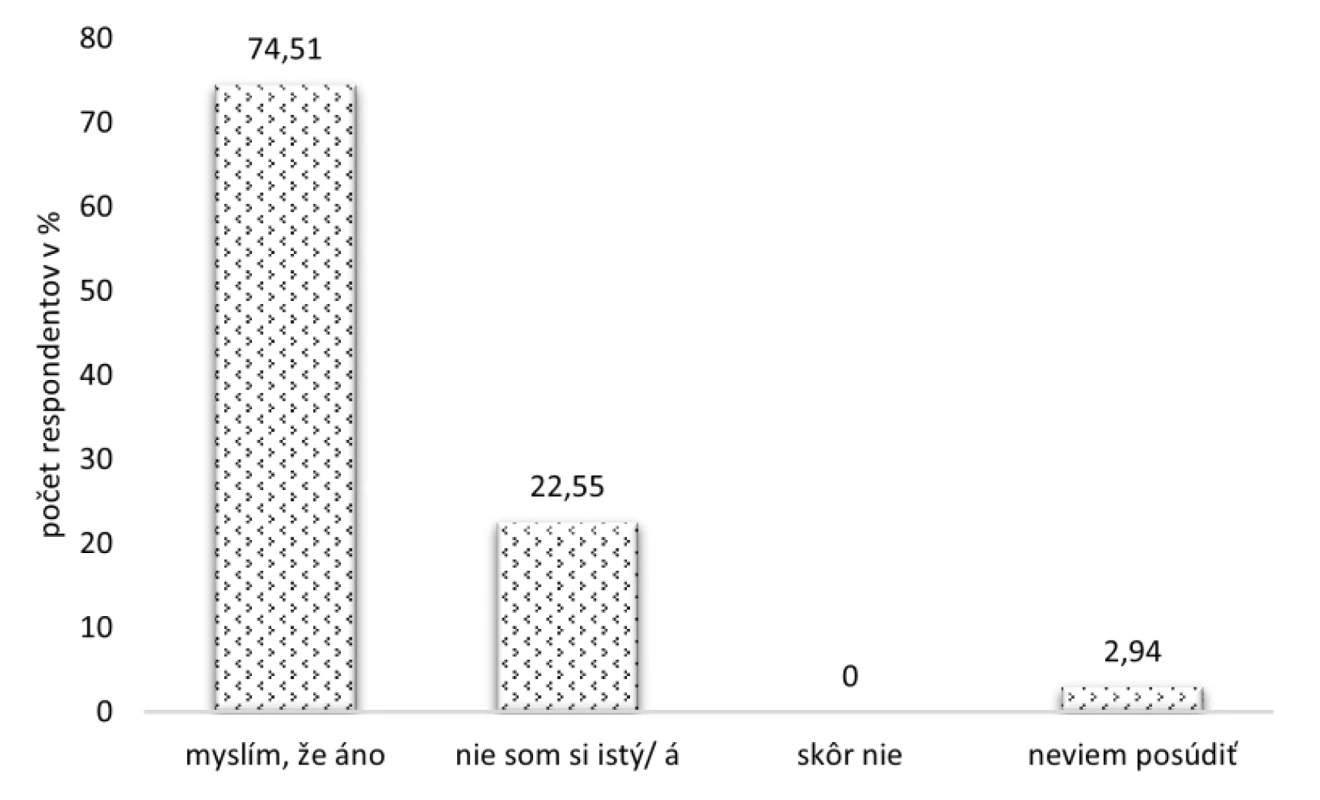
Respondenti mali na škále od 1 (najnižšia spokojnosť) po 5 (najvyššia spokojnosť) ohodnotiť spokojnosť so svojim inhalátorom z hľadiska jednoduchosti použitia; 48 (47,06 %) respondentov vyjadrilo najvyššiu spokojnosť, 25 (24,51 %) opýtaných na škále spokojnosti zvolilo stupeň 4, 22 (21,57 %) stupeň 3 a nízku spokojnosť stupňom 2 a 1 uviedlo spolu sedem (6,86 %) respondentov (obr. 9).
Image 9. Spokojnosť s inhalátorom 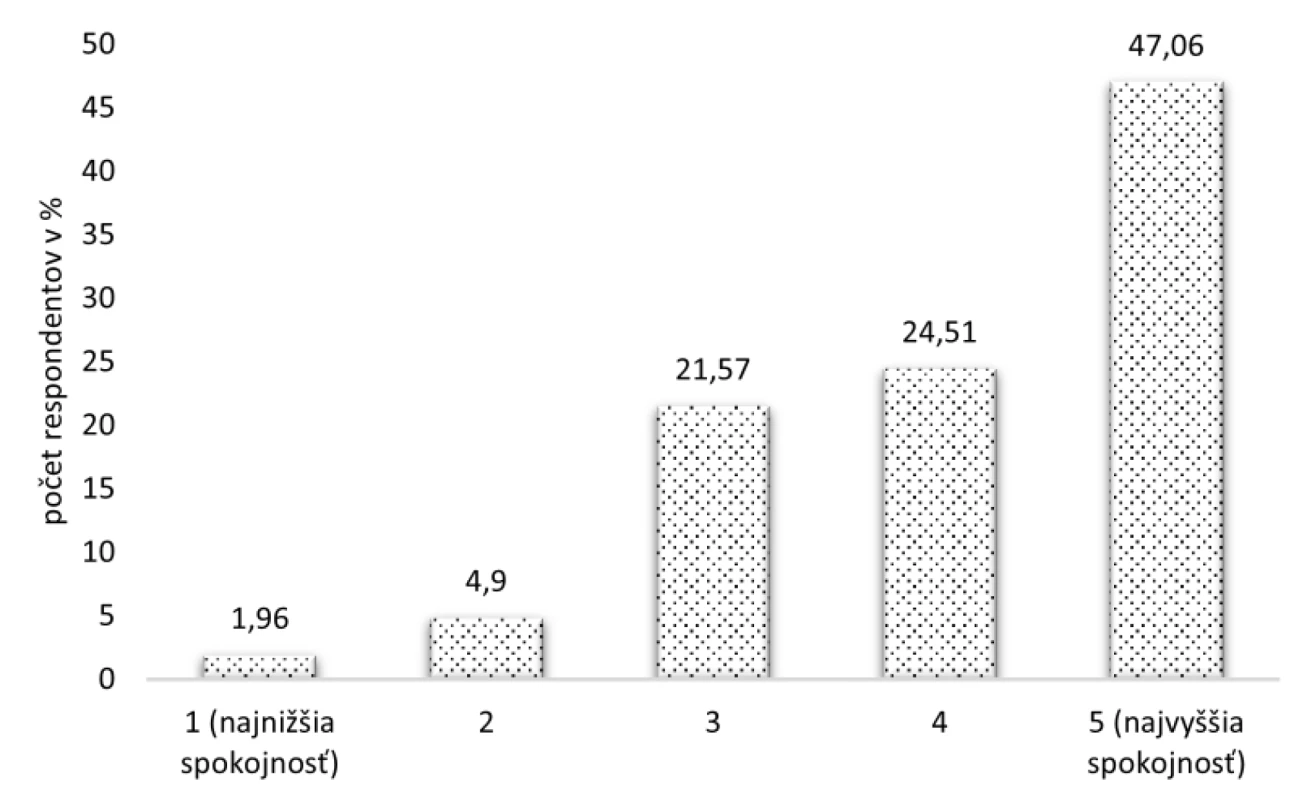
Z tabuľky 4 vyplýva, že najčastejšie používaným typom inhalátora z pomedzi všetkých inhalátorov, ale aj z pomedzi aerosólových dávkovačov (MDI), bol Inhaler, ktorý používalo 54,90 % pacientov. Čo sa týka inhalátorov pre práškovú formu liekov (DPI), medzi najviac využívané patrili Novolizer (17,65 %), Diskus (12,75 %) a Aerolizer (11,76 %).
Pri vyhodnotení všetkých dotazníkov až 64 pacientov (63 %) uviedlo nejakú chybu pri inhalácii svojich liekov. Všetkých 52 (100 %) opýtaných, ktorí používajú DPI, pred začiatkom inhalácie najprv vždy odstránia ochranný kryt z inhalátora. Trinásť (25 %) z nich používa jednotlivo dávkované inhalátory a 39 (75 %) respondentov viacdávkové inhalátory. V prípade pacientov užívajúcich jednotlivo dávkované inhalačné systémy (spolu trinásť respondentov), 46,15 % (šesť respondentov) pre perforovanie kapsuly stlačia tlačidlá len raz. Zostávajúcich 53,85 % (sedem respondentov) označilo možnosť „viackrát stlačím obe tlačidlá, aby som perforoval/a kapsulu“, čo je nesprávne. Štyridsaťtri (82,69 %) pacientov používajúcich DPI pred začatím inhalácie zhlboka vydýchne mimo inhalátor, a teda prevedie správne tento krok inhalácie, zatiaľ čo zvyšných deväť (17,31 %) opýtaných robí chybu v inhalačnej technike tým, že vydýchnu buď do inhalátora alebo pred inhaláciou lieku nevydýchnu vôbec. V ďalšom kroku inhalácie 49 (94,23 %) pacientov náustok inhalátora pevne zovrie perami, zostávajúcich 5,77 % (traja respondenti) robí chybu, pretože pri inhalácii buď majú ústa otvorené alebo do náustka zahryzávajú. Tridsaťpäť (67,31 %) respondentov pri použití DPI inhalátora sa nadýchne čo najrýchlejšie a najhlbšie. Až 32,69 % (17 respondentov) opýtaných robí pomalý a hlboký nádych, čo je v prípade DPI nežiaduce. U 18 (34,62 %) pacientov nasleduje zadržanie dychu len na menej ako 5 sekúnd, čo sa nepovažuje za dostatočné. Naopak 65,38 % (34 respondentov) z nich prevedie dostatočné zadržanie dychu v rozmedzí 5–10 sekúnd. Len 51,92 % (27 respondentov) opýtaných vydychuje po inhalácii ústami, zatiaľ čo 48,08 % (25 respondentov) nosom. Všetkých 52 (100 %) respondentov používajúcich inhalátory pre práškovú formu lieku (DPI) nezabúda nasadiť späť ochranný kryt na inhalátor po skončení inhalácie (tab. 5).
Table 5. Správna aplikácia inhalátorov pre práškovú formu lieku (DPI) 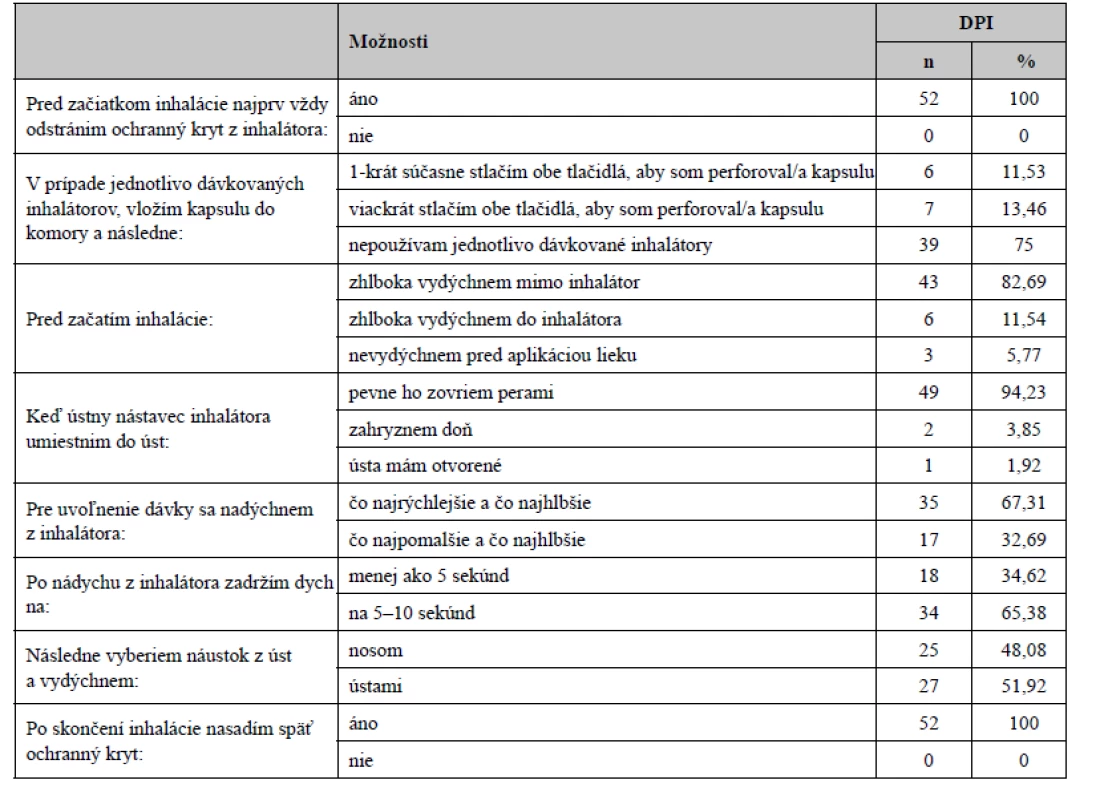
Podobne ako pri používaní inhalátorov pre práškovú formu lieku aj pri použití aerosólových dávkovačov 100 % (61) respondentov nezabúda odstrániť ochranný kryt z inhalátora pred začatím samotnej inhalácie. Pri používaní MDI bez HFA (hydrofluóralkán) je dôležité pred použitím inhalátor pretrepávať niekoľko sekúnd, čo v našom prieskume uskutočnilo 81,97 % (50 respondentov) pacientov užívajúcich tieto MDI bez HFA, 18,03 % (jedenásť respondentov) na tento krok správnej inhalácie zabúda a inhalátor nepretrepáva. Až 77,05 % (47 respondentov) opýtaných, ktorí používajú MDI, pred začiatkom inhalácie vydýchne mimo inhalátor. Zvyšných 22,95 % (14 respondentov) nepostupuje v tomto kroku inhalácie správne, pretože vydychujú do inhalátora alebo neuskutočnia výdych pred aplikáciou lieku. V ďalšom kroku označilo 56 (91,80 %) respondentov správnu možnosť, a to, že po umiestnení inhalátora do úst náustok pevne zovrú perami, zatiaľ čo 8,20 % (päť respondentov) opýtaných do náustka zahryzáva a nepostupuje tak správne. V prípade MDI (Inhaler, Jet-Spacer, Respimat) veľmi dôležitým krokom inhalácie je zosúladenie stlačenia a nádychu z inhalátora, čo v našom prípade uskutočnilo 56 (91,80 %) pacientov používajúcich tieto MDI. Päť respondentov (8,20 %) najprv stlačí dno nádobky inhalátora a až potom sa pomaly a hlboko nadýchne. Zadržanie dychu na menej ako 5 sekúnd uskutočňuje v prípade MDI 25 (40,98 %) respondentov. Viac ako polovica, konkrétne 59,02 % (36 respondentov), po nádychu z inhalátora zadrží dych na 5–10 sekúnd, čím prevedie správny krok inhalácie. Pri použití MDI 55,74 % (34 respondentov) pacientov pri inhalácii lieku vydychuje ústami a 44,26 % (27 respondentov) nosom. Všetci pacienti používajúci aerosólové dávkovače (MDI) po skončení inhalácie nasadia späť ochranný kryt (tab. 6).
Table 6. Správna aplikácia aerosólových dávkovačov (MDI) 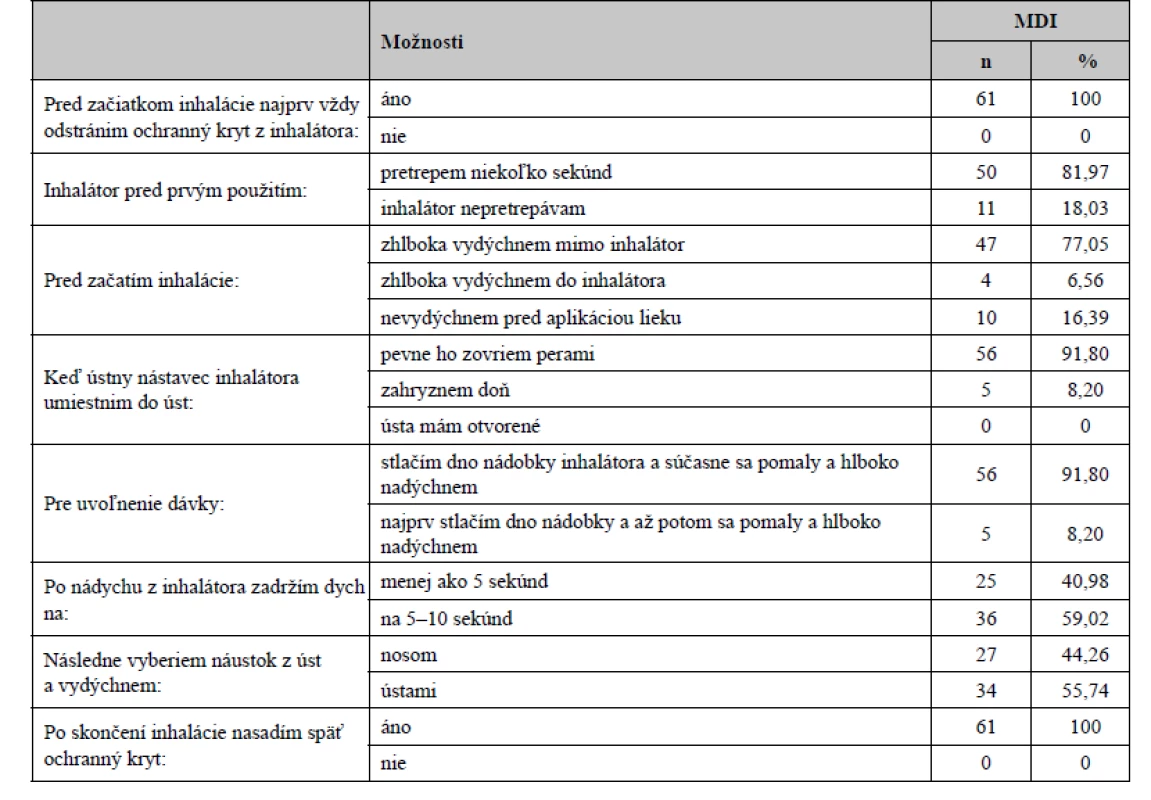
Až 70 (68,63 %) respondentov odpovedalo na poslednú otázku kladne, a teda ocenili by kontrolu zvládania inhalačnej techniky pri vyzdvihnutí svojho lieku v lekárni (obr. 10). Zvyšných 32 (31,37 %) pacientov by takúto možnosť neuvítalo.
Image 10. Kontrola inhalačnej techniky lekárnikom 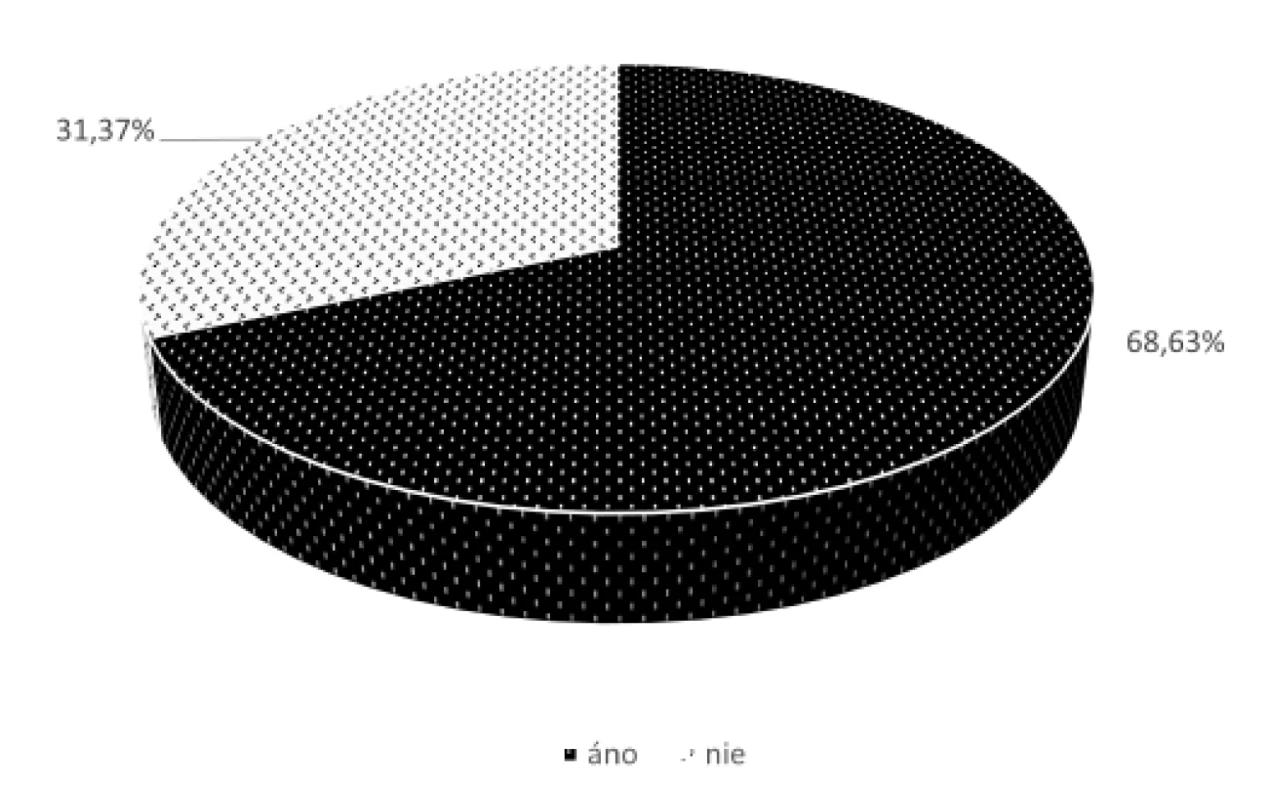
Hlavnú úlohu pri liečbe astmy a chronickej obštrukčnej choroby pľúc (CHOCHP) zohráva inhalačná liečba. Prináša vysokú lokálnu koncentráciu liečiva priamo do respiračného traktu, dosahuje rýchle farmakologické účinky a znižuje systémové vedľajšie účinky. Každému pacientovi je potrebné vybrať vhodný liek, vhodnú dávku aj vhodný liečebný režim, ale tiež vybrať aj vhodný inhalačný systém, s ktorým je nutné pacienta a často aj jeho sociálne okolie naučiť zaobchádzať a opakovane kontrolovať správnu inhalačnú techniku. Správnu inhalačnú techniku by mal vedieť pacientovi na inhalačnom systéme s placebom predviesť lekár, ktorý inhalačný systém predpisuje, ale tiež lekárnik, ktorý inhalačný systém, respektíve inhalačný liek, vydáva. Úlohou lekárnika je v rámci dispenzačného minima poskytnúť pacientovi informácie nielen o dávkovaní, ale aj o správnej aplikácii lieku prostredníctvom inhalačného systému. Nesprávna inhalačná technika a nevhodne zvolený inhalačný systém môžu byť príčinou liečebných neúspechov. Nesprávne použitie inhalátorov môže znížiť adherenciu pacienta, zvýšiť dávkovanie liekov a vyvolať nežiaduce účinky inhalačných liekov16).
Cieľom výskumu bolo zistiť, aké percento pacientov postupuje pri aplikácii svojich liekov správne, aké inhalačné systémy sú preferované pri liečbe spomínaných respiračných ochorení, aké najčastejšie chyby v inhalačnej technike robia pacienti pri používaní inhalátorov a aký je postoj pacientov k možnosti edukácie zo strany verejného lekárnika.
Pre získanie potrebných dát bol zvolený dotazníkový prieskum, ktorého sa zúčastnilo 102 respondentov rôzneho pohlavia, veku, vzdelania a kraja. Získané údaje preukázali, že 83,33 % zúčastnených respondentov trpí prieduškovou astmou a 9,80 % chronickou obštrukčnou chorobou pľúc. Zatiaľ, čo sa astma vyskytla u pacientov všetkých vekových kategórií, pacienti trpiaci CHOCHP tvorili vekovú skupinu od 36 rokov, čím sa preukázalo, že toto ochorenie postihuje hlavne ľudí vyššieho veku, okolo 40. roku života11). Prieskumu za zúčastnilo 70,59 % žien a 29,41 % mužov. Astmatickými pacientmi boli prevažne ženy, naopak CHOCHP sa vyskytovala častejšie u mužov. Tento fakt potvrdzujú aj štatistické údaje Národného centra zdravotníckych informácií z roku 2018. Prevažná väčšina našich respondentov pochádzala z Prešovského kraja. Práve táto oblasť Slovenska sa podľa údajov NCZI vyznačuje najvyšším počtom dispenzarizovaných pacientov so spomínanými chronickými respiračnými ochoreniami dolných dýchacích ciest4).
V dnešnej dobe existuje na trhu mnoho typov inhalátorov a je len na vzájomnej konzultácii lekára a pacienta, aký typ inhalačného systému lekár pre daného pacienta zvolí22). V tomto prieskumu najčastejšie používaným inhalátorom zo všetkých typov a tiež z pomedzi aerosólových dávkovačov medzi pacientmi bol Inhaler. Používala ho nadpolovičná väčšina respondentov, konkrétne 54,9 %. Z inhalátorov pre práškovú formu liekov boli najviac používanými Novolizer (17,65 %), Diskus (12,75 %) a Aerolizer (11,76 %). Na základe toho, aký typ inhalátora pacienti označili, sa tiež podarilo zistiť, že 41 (40,20 %) respondentov používa len inhalátor pre práškovú formu lieku (DPI), jedenásť (10,78 %) má predpísanú kombináciu DPI a MDI a takmer polovica (49,02 %) pacientov používa len aerosólový dávkovač (MDI). Dôležitým aspektom v prípade inhalátorov je jednoduchosť ich použitia. Čím je inhalátor jednoduchší na použitie, tým sa eliminuje výskyt chýb pri inhalácii lieku a samozrejme sa zlepšuje aj compliance pacienta. V našom dotazníkovom prieskume až 47,06 % opýtaných na stupnici od 1 (najnižšia spokojnosť) po 5 (najvyššia spokojnosť) vyjadrilo najvyššiu spokojnosť s inhalátorom, ktorý v súčasnosti používajú. Ďalších 24,51 % opýtaných na škále spokojnosti zvolilo stupeň 4.
Pre dosiahnutie úplného terapeutického účinku u pacientov s astmou a CHOCHP je veľmi dôležité správne prevedenie inhalácie21). Chyby v inhalačnej technike sa vyskytujú u oboch typov inhalátorov, u MDI aj DPI, avšak identifikácia konkrétnych chýb môže viesť k zlepšeniu výsledkov, pretože, ako bolo preukázané, inhalačné chyby možno napraviť zvýšeným tréningom8). Ukázalo sa, že pacienti častejšie robia chyby pri inhalácii lieku v prípade použitia DPI inhalátora ako pri použití MDI, a to aj napriek tomu, že prieskumy poukazujú na vyššiu chybovosť pri aerosólových dávkovačoch23, 24). Najčastejšou chybou pri inhalácii u oboch typov inhalátorov je zadržanie dychu na nedostatočne dlhý čas (menej ako 5 sekúnd), čím sa nezabezpečí dobrá depozícia liečiva v pľúcach. V prípade MDI medzi časté chyby patrí aj výdych do inhalátora/nevydýchnutie pred samotnou inhaláciou (22,95 %) či nepretrepanie inhalátora na úvod inhalácie (18,03 %), týka sa to starších typov inhalátorov bez HFA roztokov. Zlá koordinácia medzi stlačením a nádychom z inhalátora, ktorá je podľa viacerých zdrojov16, 25) najproblémovejším krokom inhalácie pri MDI, sa v prieskume vyskytla len u 8,20 % respondentov. Na základe pozorovacej štúdie realizovanej v Japonsku najčastejšie sa vyskytujúcou chybou u DPI inhalátora je neprevedie rýchleho a hlbokého nádychu, ktorý je pre tento typ charakteristický16). V uskutočnenom prieskume v tomto kroku inhalácie zlyháva 32,69 % pacientov. Čo sa týka pacientov používajúcich jednotlivo dávkované DPI inhalátory, až 53,85 % z nich pred začatím inhalácie nepostupuje správne, pretože viackrát stláčajú tlačidlá pre perforovanie kapsuly. V štúdii v Portugalsku medzi najčastejšie chyby patrili zlá koordinácia medzi stláčaním a nádychom z inhalátora (43,8 %), neprevedenie hlbokého nádychu a výdychu pred samotnou inhaláciou (50 %) a nezadržanie dychu po inhalácii (62,5 %). Častou chybou pri pacientoch užívajúcich kortikoidy bolo aj nevypláchnutie si úst vodou po inhalácii (60,7 %)26). Podľa Kašákovej a Kašáka pacienti robia okrem predpokladaných chýb aj tzv. raritné chyby, ako je neodstránenie ochranného krytu z náustku14), čo sa však v dotazníkovom prieskume nepotvrdilo. V našom prieskume len 51,92 % (27 respondentov) opýtaných, ktorí používajú DPI, označilo, že vydychuje po inhalácii ústami, zatiaľ čo 48,08 % (25 respondentov) nosom. Pri použití MDI 55,74 % (34 respondentov) pacientov pri inhalácii lieku vydychuje ústami a 44,26 % (27 respondentov) nosom. Informácie vo väčšine SPC inhalačných liekov neuvádzajú presne výdych nosom alebo ústami. Odporúča sa však skôr výdych ústami27).
Keďže takmer 70 % opýtaných užíva svoje inhalačné lieky dlhšie ako 5 rokov, predpokladali by sme, že budú vedieť inhalovať bez chýb. Po vyhodnotení všetkých dotazníkov z celkového počtu pacientov trpiacich respiračnými ochoreniami sa až u 63 % respondentov vyskytla nejaká chyba pri inhalácii svojich liekov. Podľa údajov Globálnej iniciatívy pre astmu je počet pacientov, ktorí nesprávne inhalujú svoje lieky, oveľa vyšší a z celosvetového hľadiska sa pohybuje až do 80 %19). Jednou z príčin môže byť to, že len okolo 10 % ľudí si pri poučení o správnej inhalácii lieku vyskúšalo praktický nácvik inhalačnej techniky a u ďalších 35,64 % bolo využité len teoretické vysvetlenie. K zlepšeniu by mohlo dopomôcť častejšie využívanie nácviku s trenažérom.
V konečnom dôsledku vplyv na dodržiavanie inhalačnej terapie a na zlepšenie inhalačnej techniky u pacientov majú podľa niekoľkoročnej štúdie verejní lekárnici21). Napriek tomu, že ich úloha v tejto oblasti nie je dostatočne uznaná, v tomto prieskume 68,63 % pacientov uviedlo, že by radi uvítali kontrolu zvládania ich inhalačnej techniky pri výdaji inhalačného lieku v lekárni, a to napriek tomu, že viac ako 70 % z nich si myslí, že svoj inhalátor dokáže používať správne. Navyše podľa pozorovanej štúdie uskutočnenej v kardiovaskulárnom a respiračnom centre v Japonsku viac ako 90 % pacientov, ktorí dostali pokyny od lekárnikov trikrát po sebe, dosiahli maximálne inhalačné schopnosti16).
Záver
Získané výsledky preukázali, že chyby v inhalačnej technike sú stále aktuálnym problémom pre nadpolovičnú väčšinu pacientov s respiračnými ochoreniami. Farmaceuti môžu zohrávať dôležitú úlohu v procese poučenia pacienta o správnej aplikácii inhalačných prípravkov a prinášať prospech pre zlepšovanie inhalačnej techniky a tým aj úspešnosti liečby pacientov s respiračnými ochoreniami.
Stret záujmov: žiadny.
PharmDr. Lucia Masaryková, PhD. () • P. Polaščíková
Katedra organizácie a riadenia farmácie
Farmaceutická fakulta, Univerzita Komenského v Bratislave
Odbojárov 10, 832 32 Bratislava, Slovenská republika
e–mail: masarykova@fpharm.uniba.sk
Sources
1. Global Initiative for Asthma. Global Strategy for Asthma Management and Prevention [online] 2020 [cit. 2020-09-14]. Dostupné na: https://ginasthma.org/wp-content/uploads/2020/04/GINA-2020-full-report_-final-_wms.pdf
2. Kašák V. Bronchiální astma. Medicína pro praxi [online] 2010; 7(8 a 9), 319–321 [cit. 2020-06-19]. Dostupné na: https://www.medicinapropraxi.cz
3. Xie M., et al. Trends in prevalence and incidence of chronic respiratory diseases from 1990 to 2017. Respir. Res. 2020; 21 (49). [cit. 2020-08-12] Dostupné na: https://respiratory-research.biomedcentral.com/articles/10.1186/s12931-020-1291-8
4. Národné centrum zdravotníckych informácií. Zdravotnícka ročenka SR 2018 [online] 2019 [cit. 2020-06-21]. Dostupné na: http://www.nczisk.sk/Documents/rocenky/2018/Zdravotnicka_rocenka_Slovenskej_republiky_2018.pdf
5. ZDRAVOTNICTVÍ ČR: Stručný přehled činností oboru pneumologie a ftizeologie za období 2007–2018. Ústav zdravotnických informací a statistiky ČR 2019 [cit. 2020-09-14]. Dostupné na: www.uzis.cz
6. Rang H. P., et al. Respiratory system. Rang & Dale’s Pharmacology. 7th Edition. Edinburgh: Churchill Livingstone 2012.
7. Teřl M., et al. Doporučený postup diagnostiky a léčby brochiálního astmatu [online]. Semily: Geum 2015 [cit. 2020-06-20]. Dostupné na: http://www.csaki.cz
8. Global Initiative for Chronic Obstructive Lung Disease (GOLD). Pocket Guide to COPD Diagnosis, Management and Prevention [online] 2020 [cit. 2020-09-14]. Dostupné na: https://goldcopd.org
9. Gray A. H., et al. Clinical Pharmacy Pocket Companion [online]. London: Pharmaceutical Press 2015 [cit. 2020-06-22], 2. vydanie. Dostupné na: http://ebookcentral.proquest.com
10. Drugdová M., et al. Chronická obštrukčná choroba pľúc. Národné smernice pre prevenciu a terapiu [online] 2011 [cit. 2020-06-21]. Dostupné na: http://www.copdplatform.com
11. Rozborilová E. Chronická obštrukčná choroba pľúc. Via practica [online] 2005; 2(2), 89–93 [cit. 2020-06-22]. Dostupné na: http://www.solen.sk
12. Vondra V., Vondrová I. Diferenciální diagnóza a terapie chronické obstruční plicní nemoci a astmatu. Interní Med. 2012; 14(10), 350–356.
13. Pauk N. Fenotyp překryvu CHOPN s astmatem (ACOS). Farmakoterapie 2014; 1 [cit. 2020-08-12]. Dostupné na: www.farmakoterapie.cz
14. Kašáková E., Kašák V. Inhalační systémy na českém trhu pro léčbu pacientů s chronickou obstrukcí průdušek. Praktické lékárenství [online] 2015; 11(1), 16–18 [cit. 2020-06-18]. Dostupné na: http://www.praktickelekarenstvi.cz
15. Rau J. L. The Inhalation of Drugs: Advantages and Problems. Respiratory Care [online] 2005; 50(3), 367–382 [cit. 2020-06-21]. Dostupné na: http://rc.rcjournal.com
16. Takaku Y., et al. How many instructions are required to correct inhalation errors in patients with asthma and chronic obstructive pulmonary disease? Respiratory Medicine [online] 2017; 123, 110–115 [cit. 2020-06-23]. Dostupné na: http://www.sciencedirect.com
17. Wu A. A Pharmacist’s Role in the Management of Chronic Obstructive Pulmonary Disease. US Pharmacist [online] 2016; 41(7), 42–46 [cit. 2020-06-22]. Dostupné na: https://www.uspharmacist.com
18. Kašák V. Nové inhalační systémy užívané v léčbě chronických nemocí dýchacího ústrojí s obstrukcí dýchacích cest. Remedia [online] 2007; 17(1), 26–38 [cit. 2020-06-26]. Dostupné na: http://www.remedia.cz
19. Pocket guide for asthma management and prevention (for adults and children older than 5 years. Global Initiative for Asthma [online] 2018 [cit. 2020-06-23]. Dostupné na: https://ginasthma.org
20. Terrie Y. C. Managing asthma: The pharmacist’s role. Pharmacy Times [online] 2014; 80(4), [cit. 2020-06-28]. Dostupné na: http://www.pharmacytimes.com
21. Hesso I., Gebara S. N., Kayyali R. Impact of community pharmacists in COPD management: Inhalation technique and medication adherence. Respiratory Medicine [online] 2016; 118, 22–30 [cit. 2020-06-17]. Dostupné na: http://www.sciencedirect.com
22. Snopková M., et al. Lekárenská prax. Bratislava: Univerzita Komenského v Bratislave 2017.
23. Price D. B., et al. Inhaler errors in the CRITIKAL study: Type, frequency, and association with asthma outcomes. The Journal of Allergy and Clinical Immunology: In Practice [online] 2017; 5(4), 1071–1081 [cit. 2020-5-21]. Dostupné na: https://search.proquest.com
24. Teřl M. Léčba astmatu – chyby a omyly každodenní praxe. Medicína pro praxi [online] 2013; 10(3), 97–103 [cit. 2020-5-25]. Dostupné na: https://www.solen.cz
25. Vondra V. Optimální inhalace antiastmatik a chyby při inhalování. Praktické lékárenství [online] 2009; 5(4), 179–181 [cit. 2020-5-26]. Dostupné na: https://www.praktickelekarenstvi.cz
26. Castel-Branco M. M., Fontes A., Figueiredo I. V. Identification of inhaler technique errors with a routine procedure in Portuguese community pharmacy. Pharmacy Practice [online] 2017; 15(4), Article number 1072 [cit. 2020-5-26]. Dostupné na: https://www.scopus.com
27. Correct inhalation. Deutche Atemwegsliga e.V. [cit. 2020-09-14]. Dostupné na: https://www.atemwegsliga.de/en/index.html
Labels
Pharmacy Clinical pharmacology
Article was published inCzech and Slovak Pharmacy

-
All articles in this issue
- Vakcíny z pohledu farmaceuta
- Kolagen v kombinaci s kyselou formou karboxymethylcelulosy v podobě netkané textilie jako moderní krycí prostředek pro terapii ran – formulace, příprava a hodnocení
- Aplikácia inhalačných liekov z pohľadu lekárnika
- Současné stanovení amoxicilinu a klavulanátu draselného v kombinovaných lékových formách: přenos postupu z HPLC na UPLC
- Složení mastných kyselin v Centaurea cyanus (L.)
- Czech and Slovak Pharmacy
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Vakcíny z pohledu farmaceuta
- Aplikácia inhalačných liekov z pohľadu lekárnika
- Kolagen v kombinaci s kyselou formou karboxymethylcelulosy v podobě netkané textilie jako moderní krycí prostředek pro terapii ran – formulace, příprava a hodnocení
- Složení mastných kyselin v Centaurea cyanus (L.)
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career