-
Medical journals
- Career
TRANSPLANTACE AMNIOVÉ MEMBRÁNY NA OČNÍ KLINICE FAKULTNÍ NEMOCNICE BRNO
Authors: M. Zemanová 1; R. Pacasová 2; J. Šustáčková 1; E. Vlková 1
Authors‘ workplace: Oční klinika FN a LF MU, Brno 1; Transfuzní a tkáňové oddělení FN Brno 2
Published in: Čes. a slov. Oftal., 77, 2021, No. 2, p. 62-71
Category: Original Article
doi: https://doi.org/10.31348/2021/9Overview
Cíl: Cílem práce je pojednání o transplantacích amniové membrány na Oční klinice Fakultní nemocnice Brno a retrospektivní zhodnocení souboru pacientů za období 2014–2019, kteří byli operováni pro různé indikace.
Soubor a metodika: Retrospektivní vyhodnocení počtu a účinnosti jednotlivých druhů amniové membrány na souboru pacientů po transplantaci amniové membrány (AMT) pro různé indikace. Do sledovaného souboru bylo zařazeno celkem 134 pacientů, z toho 68 mužů a 66 žen. Medián věku byl 70 let. Celkový počet provedených transplantací amniové membrány během vybraných šesti let byl 139, přičemž rozložení v použití mražené (69 očí) a lyofilizované amniové membrány (70 očí) tvořilo polovinu. Technika AMT se volila na základě vstupního nálezu a diagnózy. Použitý typ amniové membrány (lyofilizovaná vs. mražená) závisel na urgentnosti výkonu.
Výsledky: Na souboru 134 pacientů (139 očí) byl vyhodnocen počet transplantací amniových membrán a demonstrována jejich účinnost u jednotlivých diagnóz. Ve sledovací době bylo provedeno více transplantací amniových membrán za hospitalizace než v ambulantním režimu, a to u obou typů membrán (mražená i lyofilizovaná). Transplantace amniové membrány za hospitalizace byla provedena u 89 očí, v ambulantním režimu u 50 očí. Mezi indikace provedených transplantací amniové membrány patřila nejčastěji mikroperforace a perforace rohovky (30 očí), nehojící se defekty rohovky (21 očí), descemetokéla (19 očí), neurotrofické defekty (16 očí), ablace pterygia (12 očí) a lýza rohovky (11 očí). Ostatní stavy (léze spojivky, rekonstrukce fornixů, poleptání, periferní ulcerózní keratitida, oční jizevnatý pemfigoid a keratektomie) byly zastoupeny v menším počtu. Přes velmi rozmanitou skupinu indikací a pokročilý věk pacientů byla zjištěna velmi dobrá účinnost provedených transplantací amniové membrány. Někteří pacienti v průběhu sledovacího období zemřeli, limitací práce je tedy krátká a nestejná sledovací doba.
Závěr: Úspěšnost AMT závisí nejen na správném načasování, indikaci a technice transplantace, ale i na compliance pacienta a dobře fungující spolupráci spádových očních lékařů.
Klíčová slova:
amniová membrána – transplantace amniové membrány – oční povrch – inlay technika – onlay technika
ÚVOD
Amniová membrána je zdrojem kmenových buněk a má skvělé regenerační vlastnosti. Transplantace amniové membrány je na poli oftalmologie používaná více než desetiletí. Jedná se o alogenní transplantaci. V dnešní době patří mezi velmi efektní a bezpečný typ oční operace k léčbě různých chorob očního povrchu, k obnově jinak nehojících se defektů rohovky a při rekonstrukcích očního povrchu. V klinické praxi se využívá k podpoře epitelizace rohovky, ke krytí ztrátových defektů po chirurgických excizích a ke zmírnění zánětlivých změn očního povrchu.
Cílem této práce je pojednání o transplantacích amniové membrány na Oční klinice Fakultní nemocnice Brno a retrospektivní zhodnocení souboru pacientů za 6leté období (rok 2014-2019), kteří byli operováni pro různé indikace.
AMNIOVÁ MEMBRÁNA
Historie, současnost a budoucnost
Lidská amniová membrána se v medicíně používá již více než sto let k hojení ran. Její role se v posledních desetiletích rozšířila do spousty medicínských oborů (oftalmologie, stomatologie, podologie, diabetologie, gynekologie, plastická chirurgie, neurochirurgie, urologie, břišní chirurgie a ortopedie). Napříč medicínskými obory se amniová membrána používá ke krytí a léčbě akutních i chronických ran, při rekonstrukčních operacích, k prevenci srůstů a podpoře hojení. První použití amniové membrány (dále jen AM) je zdokumentováno v publikaci Johns Hopkins z roku 1910, kde se Davis pokusil použít výstelku amniového vaku jako kožní štěp. Neprokázal sice příznivé výsledky, ale uznal, že materiál může být velmi užitečný a měl by být předmětem dalšího zkoumání a vývoje správné techniky použití. V roce 1913 dva samostatní lékaři při transplantaci kůže uvedli trochu odlišné techniky použití AM a jejich výsledky byly úspěšné („amnion je v podstatě embryonální odnož kůže“). Použití AM se pak rozšířilo napříč obory a AM se užívala jako matrix, na které může růst zdravá tkáň, nebo jako bariéra pro jizevnatou tkáň a adhezi [1]. Na poli oftalmologie byla živá fetální membrána zahrnující obě zárodečné vrstvy (amnion i chorion) poprvé použita De Rotthem v roce 1940 při rekonstrukci spojivky (pacienti se symblefaron a po chemickém poleptání). Úspěšnost tohoto zákroku byla však velmi nízká. Ve stejném roce použil Brown králičí pobřišnici jako dočasnou záplatu pro popáleniny očního povrchu. Myšlenku překrytí očního povrchu pak Sorsby v letech 1946 a 1947 modifikoval užitím lidské amniové membrány [2]. Sorsby úspěšně použil AM u pacientů po chemických popáleninách. Následně pak až do počátku 90. let zcela chybí publikace o použití AM v očním lékařství. Na výročním výzkumném setkání Bascom Palmer Eye Institute v roce 1992 představil oftalmolog Batlle výsledky použití AM jako alogenního transplantátu pro plastiku spojivky na souboru svých pacientů. Výhody použití této tkáně vyvolaly výzkumný zájem u Tsenga. Tseng v roce 1997 založil společnost Bio-Tissue, která vyrobila jediný kryo-konzervovaný přípravek amniové membrány (Prokera), který je upevněn ve speciálním prstenci. Jiné společnosti zase nabízejí lyofilizované AM, které se na rohovku aplikují pomocí kontaktní čočky. Vzhledem k metodám konzervace je možné tyto membrány skladovat roky. Výzkum a vývoj možností použití AM se stále rozvíjí [1]. Objevují se extrakty AM (AM extract – AME), oční kapky z AM extraktu (AME eye drops – AMEED) či cytokinového extraktu, které již byly úspěšně použity u pacientů se suchým okem či po chemickém poleptání [3]. Zatím však chybí dostatek klinických studií s těmito preparáty. Regenerative Network International uvedlo na trh kapky lidské plodové vody (human amniotic fluid – HAF) pro léčbu onemocnění suchého oka. Budoucnost AM v oftalmologii spočívá ve vývoji extraktů a očních kapek pro nemoci předního segmentu oka [1].
V České republice historie amniové membrány nesahá daleko. Použití AM se datuje do konce devadesátých let 20. století. Speciálně na Oční klinice Fakultní nemocnice Brno byla aminová membrána, vyrobená místní tkáňovou bankou, poprvé použita v roce 2002. Od roku 2003 je amniová membrána hrazena zdravotní pojišťovnou pod vlastním kódem.
Definice a histologie
Amniová membrána je lidského původu (alogenní). Po transplantaci je imunologicky inertní. Jedná se o nejvnitřnější vrstvu placenty, o tenkou průhlednou bezcévnou blánu obalující placentu a přecházející na plod, který tím chrání. Amniový vak obklopující plod je složen ze dvou hlavních vrstev: amnion (vnitřní vrstva omývaná plodovou vodou) a chorion (vnější vrstva v kontaktu s mateřskými buňkami). Amniová membrána je součástí amnionu a skládá se z jedné vrstvy epitelových buněk, silné bazální membrány a avaskulární stromální matrix s velkým množstvím kolagenu (Obrázek 1). Apikální povrch amniových buněk má mnoho mikroskopických výběžků (mikrovil), na bazální straně sahají výstupky buněk do bazální membrány. Spoje epitelových buněk k bazální membráně zprostředkovávají hemidesmosomy. Jádro je často velké a homogenní s intenzivním intercelulárním a transcelulárním transportem. Tloušťka AM je 0,02–0,5 mm. AM obsahuje pluripotentní buňky, vysoce organizovaný kolagen, laminin, antifibrotické a protizánětlivé buněčné signalizační proteiny (cytokiny), imunomodulátory, růstové faktory a matricové proteiny. AM má účinky protizánětlivé, antiangiogenní, imunomodulační, antibakteriální, angiomodulační a protijizvící. Účinky AM jsou zajištěny přítomností růstových faktorů podporujících hojení, které byly izolovány z epitelu a ze stromatu. Patří k nim epidermální růstový faktor (epidermal growth factor – EGF), růstový faktor hepatocytů (hepatocyte growth factor – HGF), základní růstový faktor fibroblastů (basic fibroblast growth factor – bFGF) a transformující růstový faktor (transforming growth factor – TGF). Strukturální proteiny (laminin, kolagen typu VII) v bazální membráně AM vysvětlují epitelo-trofické účinky. Kolagen typu I, III, IV a V jsou zdroje pro regeneraci rohovky. Díky vlastním neurotropním látkám je AM ideální pro rekonstrukci epitelu očního povrchu. Inhibice proteinu transformujícího růstového faktoru (TGF-ß) v rohovkových a spojivkových fibroblastech in vitro vysvětluje účinek při léčbě různých jizevnatých poruch povrchu oka. V oftalmologii se AM využívá k rekonstrukci očního povrchu po chirurgických zákrocích, k podpoře hojení či jako ochrana proti lýze (meltingu) rohovky. Protizánětlivé cytokiny (např. IL-10) jsou uvolňovány v epitelu a stromatu a modulují zánětlivé procesy. Díky tomu AM hraje roli při hojení akutních popálenin rohovky. AM má současně imunomodulační účinek, a proto je v klinické praxi velmi vzácně pozorováno odmítnutí (rejekce) tkáně při transplantaci [3,4,5].
Image 1. Transmisní elektronová mikroskopie amnionu [4].
Apikální hranice amniotických epiteliálních buněk obsahuje velké množství mikrovil. Cytoplazma obsahuje četné vezikuly. Výběžky bazálních buněk (pedikly) sahají do bazální membrány. Podložní pojivová tkáň má homogenní strukturu![Transmisní elektronová mikroskopie amnionu [4].<br>
Apikální hranice amniotických epiteliálních buněk obsahuje
velké množství mikrovil. Cytoplazma obsahuje četné vezikuly.
Výběžky bazálních buněk (pedikly) sahají do bazální membrány.
Podložní pojivová tkáň má homogenní strukturu](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/c94ea2eed2f369be2793e707bf95cb75.png)
Příprava, zpracování a skladování
Amniová membrána je opatřována aseptickým způsobem při porodu císařským řezem (sectio Cesarae), odběr je prováděn pouze v nekomplikovaných případech, obvykle při plánovaných sekcích. V případě souhlasu rodičky s darováním placenty po porodu pro léčebné účely či pro další výzkum, jsou před porodem odebrány vzorky krve matky k sérologickému vyšetření sledovaných krví přenosných infekcí (hepatitida B, C, infekce virem HIV, syfilis). Placenta je při chirurgickém porodu vybavena lékařem po vybavení dítěte. Po jejím vybavení je obvykle kontrolována stran celistvosti a poté je likvidována jako biologický odpad (jedná se o tkáň odejmutou z těla z jiných důvodů). Pokud rodička souhlasí s darováním placenty pro další zpracování a přípravu produktů k léčebným účelům nebo pro další výzkum, je placenta umístěna do sterilního obalu a ochranného transportního kontejneru a transportována do tkáňového zařízení k opracování (v Brně např. Národní centru tkání a buněk a.s., další zařízení tohoto typu např. v Jihlavě nebo v Praze). Transport probíhá při teplotě +2 až +8 °C, neprodleně po zabalení tak, aby placenta mohla být do 24 hodin po odběru zpracována. Zpracování se provádí v prostorách třídy čistoty A dle požadavků správné výrobní praxe (SVP). Z placenty se vypreparuje amniová membrána. Během zpracování jsou použity fyziologický roztok, antibiotika (gentamicin) a antiseptické barvivo (genciánová violeť). AM je umístěna na nosič (Sanatyl 20) a je konzervována. Finální produkt je balen a označen podle schválených specifikací. Placenta je získávána od žijících dárkyň v souladu s požadavky české legislativy, a to zákona č. 285/2002 Sb. (transplantační zákon), zákona č. 296/2008 Sb. (zákon o lidských tkáních a buňkách) a vyhlášky 422/2008 Sb. (o zajištění jakosti a bezpečnosti lidských tkání a buněk), všechny ve znění pozdějších předpisů. Z dárcovství jsou vyloučeny osoby, které představují zdravotní riziko pro příjemce tkáňového produktu (pacienta). U všech dárkyň je odebrán a vyšetřen vzorek krve k průkazu známek infekce HIV typu 1 a 2 (HIV 1 a 2 Ag/Ab), virem hepatitidy B (HBsAg, HBc total Ab), virem hepatitidy C (HCV Ab), HTLV typu I a II (HTVL 1 a 2 Ab) a Treponema pallidum (syfilis) a to v době odběru tkáně a opakovaně po uplynutí nejméně 180 dnů od odběru. Vyrobené produkty (amniové membrány) jsou uvolněny pro distribuci a použití pro pacienty pouze v případě negativních výsledků všech uvedených vyšetření z obou krevních vzorků. Mezi nežádoucí reakce patří i přes pečlivý výběr dárkyň a provedená laboratorní vyšetření přenos původců infekčních chorob. Dále lze očekávat místní imunitní reakci i přes snížení imunogenních vlastností tkáně jejím zpracováním. Možná je alergická reakce (na genciánovou violeť, stopové množství antibiotik a fyziologického roztoku). Hlášení nežádoucích reakcí a událostí provádí zdravotnický pracovník, který má podezření na nežádoucí reakci nebo zaznamená nežádoucí událost a má povinnost toto hlásit [6,7].
Druhy amniové membrány
Lyofilizovaná amniová membrána. Tento typ představuje amniovou membránu lidského původu, alogenní, sterilní, lyofilizovanou, umístěnou na nosiči (Sanatyl 20), přičemž amniová část amnia přiléhá k nosiči. Tkáň je po preparaci natažena na Sanatyl 20 a konzervována lyofilizací (vysušena mrazem), zbytková vlhkost je ≤ 6 %. Finální produkt amniové membrány je individuálně sterilně balen do hliníkového nebo papír-fóliového obalu, který je umístěn v sekundárním fóliovém obalu. Ten je označen finálním štítkem a poté vložen do papírového obalu. Lyofilizovanou amniovou membránu lze skladovat při pokojové teplotě na suchém místě po dobu 5 let od data zpracování tkáně (exspirace je uvedena na finálním štítku produktu) [6].
Mražená amniová membrána. Tento typ představuje amniovou membránu lidského původu, alogenní, sterilní, hluboce zmraženou. Při zpracování je amniová membrána odpreparována, očištěna a natažena na nosič. Štěp je tvořen plátkem amniové membrány na nosiči, který je vložen do roztoku 50% glycerolu a 50 g/l lidského albuminu v poměru 1 : 1, ve skleněné lahvičce uzavřené zátkou (primární obal). Lahvička se štěpem je zabalena společně s příbalovým letákem, návratkou a zprávou o pooperačních komplikacích do krabičky označené finálním štítkem a zmražena při teplotě -80 °C. Amniová membrána zmražená obsahuje rezidua antibiotik gentamicinu. Zmraženou amniovou membránu lze skladovat při teplotě -20 °C a nižší po dobu 1 měsíce nebo do při teplotě -80 °C a nižší po dobu 2 let od data zpracování tkáně (exspirace je uvedena na finálním štítku produktu) [7].
Příprava tkáně k použití
Tkáň se vyjme s průvodní dokumentací z přepravního termoboxu, odstraní se vnější ochranný obal a zkontroluje se neporušenost obalů. V případě amniové membrány zmražené je nutné štěp po vyjmutí z krabičky a kontrole neporušenosti obalů ponechat rozmrznout při pokojové teplotě po dobu 15–20 minut. Při neporušení obalu se otevře sekundární obal a tkáň v primárním obalu se umístí asepticky na sterilní pole. Další manipulace se provádí jen sterilně. Otevře se primární obal, vyjme se tkáň a přiloží se na ránu. Lékař sterilně odstraní nosič a touto stranou aplikuje tkáň do defektu. Tkáň je možné před aplikací hydratovat. Není-li tkáň použita do dvou hodin od rozbalení, musí se zajistit její sterilita a hydratace ve fyziologickém roztoku a uchovat při teplotě +2 až +8 ˚C. Hydratovaná tkáň se musí použít během 24 hodin nebo ji zlikvidovat. Rozbalenou tkáň již není možné znovu zabalit, zmrazit ani skladovat [6,7].
INDIKACE k transplantaci amniové membrány
Amniová membrána se používá k terapii očního povrchu. Indikace k transplantaci amniové membrány (AMT) zahrnují stavy, u kterých existuje riziko jizvení rohovky, onemocnění omezující regeneraci nervů (např. neurotrofická keratitida), těžké formy syndromu suchého oka, kde selhává konzervativní terapie a další choroby očního povrchu [1]. Před samotnou transplantací je důležité vybrat vhodného pacienta a správně jej (z hlediska časového, diagnostického a terapeutického) k operaci indikovat. Amniová membrána se používá buď jako vrstva k překrytí očního povrchu (zde je hlavní úlohou reepitelizace povrchu) či jako štěp (graft), který má potenciál integrovat se do očního povrchu. Před samotným zákrokem je nezbytné provést kultivační vyšetření na bakteriologii, provést odběr na PCR diagnostiku virů a provést kultivační vyšetření na kvasinky a plísně a případně vyšetření na chlamydie. Až tehdy, pokud jsou stěry sterilní, je správné indikovat AMT. V případě hrozící či již jisté perforace rohovky se na výsledky stěrů nečeká a defekty jsou přešité co nejdříve. Jedná se o indikaci k akutnímu přešití amnia do defektu (Tabulka 1).
Table 1. Amnion do defektu [8] ![Amnion do defektu [8]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/c8cac23f87e457576740a208ab2f6329.png)
Rekonstrukce povrchu rohovky
Přetrvávající defekty epitelu a ulcerace jsou jednou z nejčastějších indikací AMT, zde je AM používána jako náhrada bazální membrány. Vícevrstvá technika se používá k léčbě hlubokých vředů rohovky, descemetokély a malých perforací rohovky. Indikace k rekonstrukci povrchu rohovky udává tabulka 2. Jako pooperační komplikace je někdy pozorována kalcifikace povrchu [8]. Příklad použití amniové membrány v případě nehojícího se defektu epitelu ukazuje obrázek 2.
Table 2. Indikace k rekonstrukci povrchu rohovky [8] ![Indikace k rekonstrukci povrchu rohovky [8]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/c886911e04a09fed575e3ab97a453117.png)
Image 2. Použití amniové membrány v případě nehojícího defektu epitelu rohovky 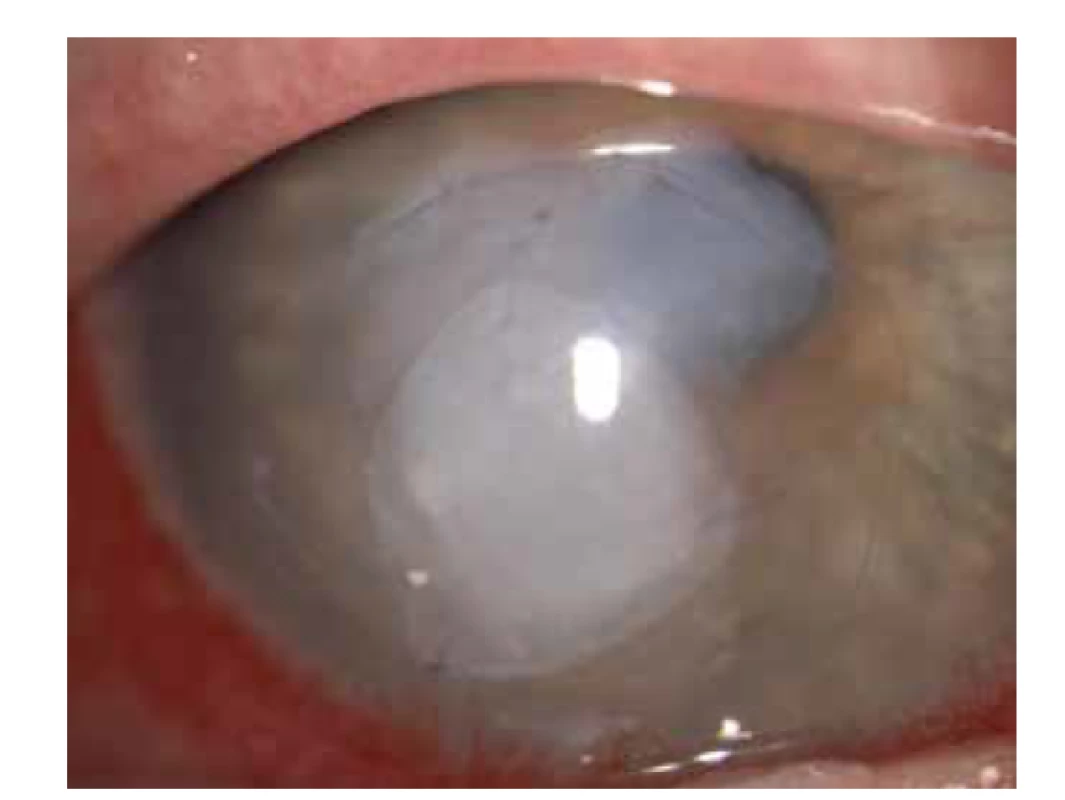
Akutní chemické úrazy oka
Chemické poleptání (či popálení) těžkého stupně vedou k úplné erozi rohovky, ischemii krevních cév v oblasti limbu a ve spojivce a k destrukci limbálních kmenových buněk. Úlohou AMT je předcházet nekróze a dosáhnout rychlé epitelizace rohovky. Včasná AMT zlepšuje funkční výsledky a snižuje tvorbu a progresi symblefar [8]. Použití amniové membrány při akutním poleptání dokumentuje obrázek 3.
Image 3. Použití amniové membrány při akutním poleptání 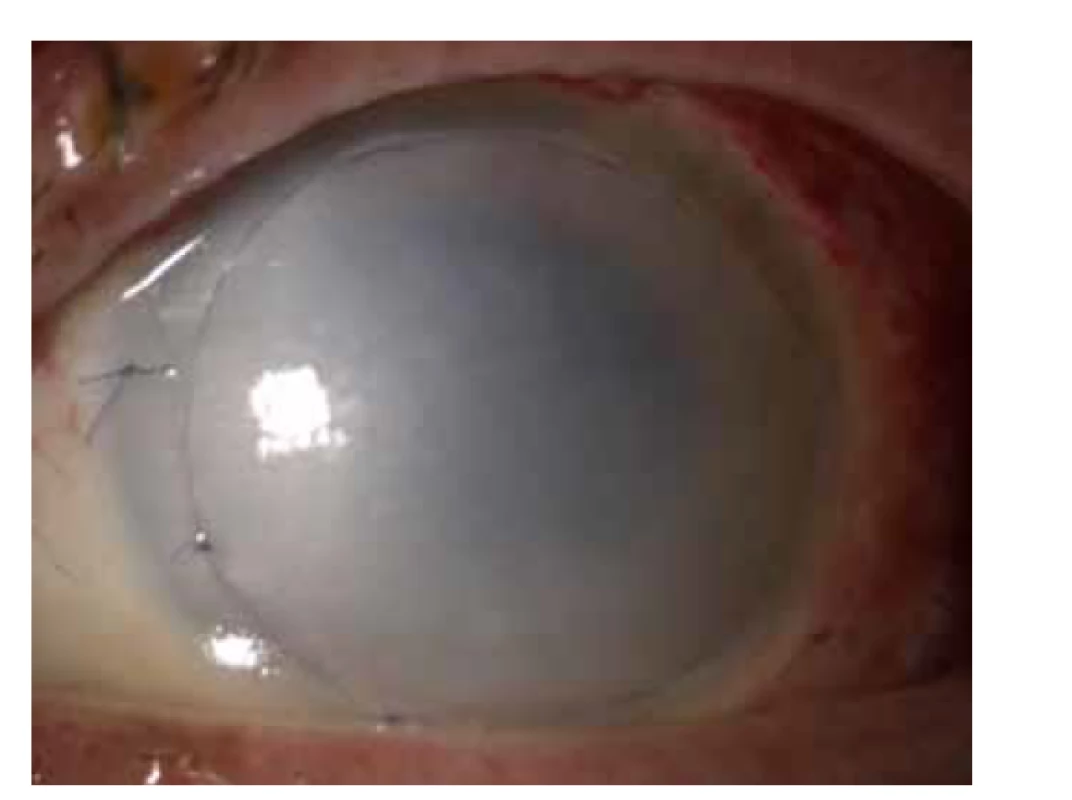
Náhrada limbálního epitelu
Deficit limbálních kmenových buněk je charakterizován tvorbou fibrovaskulární tkáně (pannus) na povrchu rohovky, zvýšenou citlivostí na oslnění (fotofobií) a ztrátou zraku [8]. Ztráta limbálních buněk vzniká po chemických a termických poraněních, při keratopatii u dlouhodobých nositelů kontaktních čoček, po četných chirurgických zákrocích, po kryoterapii v oblasti limbu či při Stevensově-Johnsonově syndromu. Deficit limbálních kmenových buněk je charakteristický při neurotrofické keratopatii, aniridii, bulózní keratopatii, chronické limbitidě, periferní ulcerativní keratitidě a při keratitidě asociované s endokrinními poruchami.
Rekonstrukce spojivkového povrchu
Amniovou membránou mohou být překryty velké povrchové defekty po kompletní excizi tumorů, jizev či rozsáhlých pterygií v oblasti spojivky. AM zde funguje jako náhrada bazální membrány a podporuje migraci sousedních epiteliálních buněk spojivky příjemce. AMT je kosmeticky přijatelnější než jiné metody (např. transplantace bukální sliznice). Indikace k rekonstrukci spojivky ukazuje tabulka 3.
Table 3. Indikace k rekonstrukci povrchu spojivky [8] ![Indikace k rekonstrukci povrchu spojivky [8]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/39e251f80d75b3d5a6749b40df7327af.png)
Amniová membrána se v oftalmologii rozšiřuje i do oblasti vitreoretinální chirurgie, kdy se zkouší její účinnost u makulopatie při jamce terče zrakového nervu [9] či k uzavření makulární díry a retinálních trhlin [10].
Relativní kontraindikací použití amniové membrány je alergie na gentamicin a genciánovou violeť. Absolutní kontraindikace nejsou známy.
TECHNIKY transplantace amniové membrány
Inlay (graft) technika
Při této technice „vystlání“ či „vyskládání“ se štěp amniové membrány používá jako trvalá náhrada bazální membrány. Hlavními indikacemi jsou přetrvávající defekty epitelu, ulcerace rohovky nebo defekty po excizi spojivkových patologií. AM je po očištění (debridementu) rány přišita (pokračovacím či jednotlivým stehem) stranou epitelu/bazální membrány směrem ven, takže sousední epiteliální buňky příjemce po ní migrují a rána se tak uzavře. U hlubokých defektů a ulcerací se použije více vrstev AM. Epitelizace amniové membrány integruje do hostitelské tkáně a AM zůstává detekovatelná měsíce, někdy roky. U defektů rohovky je dokonce kolonizována místními keratocyty [8].
Onlay (patch, overlay) technika
Při této technice je velká amniová membrána dočasně umístěna na povrch oka jako tzv. „náplast“. AM se obvykle po jednom až dvou týdnech od povrchu rohovky oddělí. Indikace zahrnují stavy opožděného či defektního hojení kam patří akutní popáleniny, akutní herpetická keratitida nebo akutní stadium Stevensova-Johnsonova syndromu. V těchto indikacích se využívají zejména protizánětlivé mechanismy účinku. Orientace amniové membrány při tomto chirurgickém zákroku hraje pouze malou roli [8].
Inlay a onlay technika
Tato technika, také nazývaná sendvičová technika, je kombinací výše popsaných dvou. Používá se při závažných poruchách očního povrchu (hluboká a rozsáhlá ulcerace rohovky, mikroperforace). Hlavním účelem je ochrana inlaye a podpora její epitelizace. Tato kombinovaná metoda má vysokou úspěšnost (65 % až 80 %) a nízkou míru recidivy (přibližně 20 % až 35 %) [8]. Kombinovanou techniku znázorňuje obrázek 4.
Image 4. Inlay a onlay technika 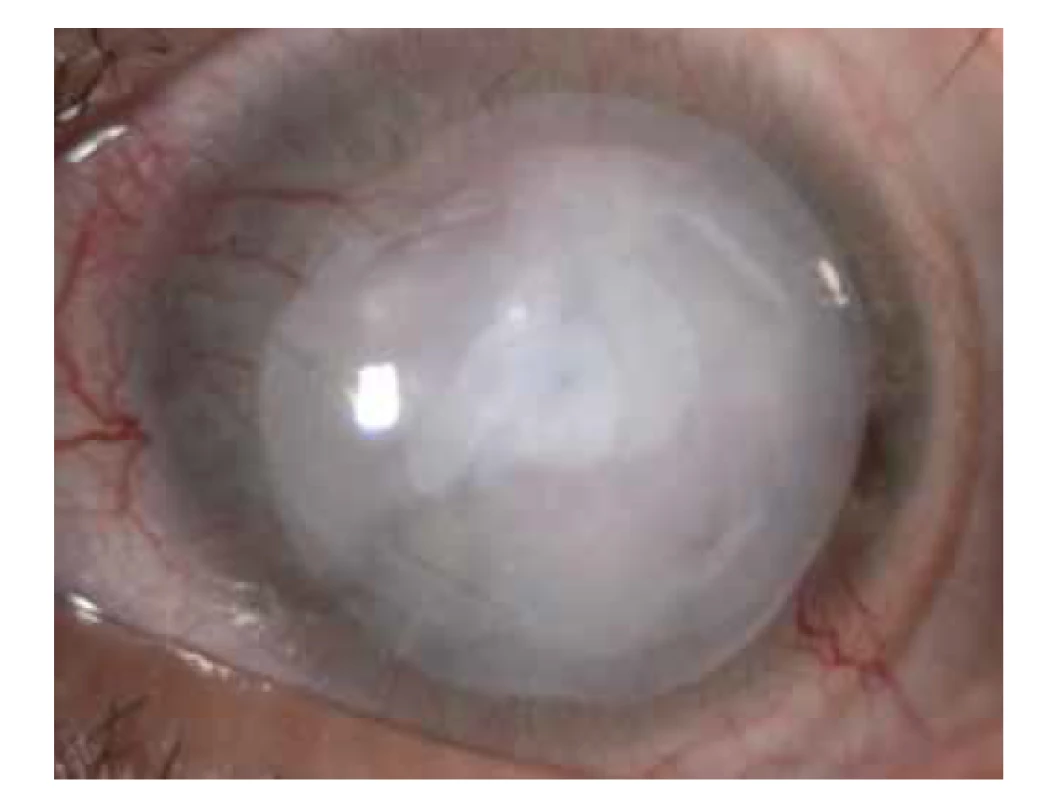
Amniová membrána jako kultivační substrát a nosič
Amniová membrána je při této technice umístěna na povrch oka společně s kultivovanými buňkami a funguje jako biomatrix. Používá se k léčbě deficitu limbálních kmenových buněk či při rekonstrukci povrchových defektů očního povrchu [8].
Vícevrstvá technika se používá k léčbě hluboké ulcerace rohovky, descemetokély a malých perforací rohovky [8].
SOUBOR A METODIKA
Vyhodnocení počtu a účinnosti jednotlivých druhů amniové membrány na souboru pacientů, kteří byli operováni na Oční klinice FN Brno v letech 2014–2019 (konkrétně v době od 1. 1. 2014 do 30. 12. 2019) pro různé indikace. Jedná se o retrospektivní sledování pacientů po transplantaci amniové membrány (AMT). Do sledovaného souboru bylo zařazeno celkem 134 pacientů, z toho 68 mužů a 66 žen. Medián věku byl 70 let (nejmladší pacient měl 22 let, nejstarší pacientka měla 91 let). Celkový počet provedených transplantací amniové membrány během vybraných šesti let byl 139. Jednalo se o 139 očí u 134 pacientů (1 pacientka měla operované obě oči, 4 pacienti byli operováni dvakrát po sobě), přičemž rozložení v použití mražené (v celkovém počtu 69 očí) a lyofilizované amniové membrány (v celkovém počtu 70 očí) tvořilo polovinu indikací. Všichni pacienti byli vstupně komplexně vyšetřeni (stanovení nekorigované a nejlépe korigované zrakové ostrosti, provedení autorefraktometru, změření nitrooční tenze – jen pokud nebyla vstupně mikroperforace rohovky, vyšetření na štěrbinové lampě, barvení rohovky fluoresceinem), byla provedena fotodokumentace předního segmentu oka a provedeny klinické testy (Schirmerův test, break-up time test). U všech testovaných se před indikovaným zákrokem provedly stěry ze spojivkového vaku na bakteriologii (kultivace a citlivost na antibiotika), PCR diagnostiku virů, parazitologické a mykologické vyšetření. U pacientů přijatých k hospitalizaci byl současně proveden screening systémových chorob při nálezu periferní ulcerózní keratitidy (PUK), v indikovaných případech bylo provedeno vyšetření na oční jizevnatý pemfigoid (OCP), kožní vyšetření a revmatologie. Lokálně byla všem pacientům před výkonem nasazena širokospektrá antibiotika. Výkon vždy probíhal v lokální anestezii (ze souboru byly vyloučeny výkony v celkové anestezii). Pacienti byli operováni pěti různými mikrochirurgy, jejichž postup operace byl podobný. Technika AMT (inlay, onlay, kombinace obou technik či přešití amnia v několika vrstvách) se volila vždy na základě vstupního nálezu a diagnózy. Rozhodnutí o použití druhu amniové membrány (lyofilizovaná vs. mražená) záviselo na urgentnosti výkonu. Na konci výkonu byla vždy aplikována měkká krycí kontaktní čočka, která byla ponechána in situ vždy individuálně dle indikace a schopnosti hojení. Po výkonu se lokálně aplikovala širokospektrá antibiotika v sestupné frekvenci do úplné epitelizace amniové membrány, umělé slzy bez konzervačních látek minimálně pětkrát denně a v indikovaných případech přechodně slabé steroidy. Pacienti byli v pooperační období kontrolováni na naší klinice včetně pravidelné fotodokumentace, pokud jim to dovolila dojezdová vzdálenost a celkový zdravotní stav.
VÝSLEDKY
Na souboru 134 pacientů v celkovém počtu 139 očí byl vyhodnocen počet transplantací amniových membrán a demonstrována účinnost transplantace amniové membrány u jednotlivých diagnóz. U jednoho pacienta se operovali obě oči najednou. U 4 pacientů byla operace postiženého oka provedena dvakrát po sobě (retransplantace) v určitém časovém odstupu pro selhání první transplantace. V prvním případě se jednalo o ženu (91 let) s descemetokélou na podkladě recidivujících herpetických keratitid. V druhém případě se jednalo o muže (50 let) s metaherpetickou keratitidou a lýzou rohovkového transplantátu, u něhož druhá transplantace byla provedena mraženou amniovou membránou a ta již patřičně stabilizovala lokální nález. U třetího pacienta (muž 23 let), u kterého došlo k těžkému úrazu oka způsobené petardou, byly dvakrát po sobě (v průběhu dvou měsíců) rekonstruovány oba fornixy mraženou aminovou membránou a překryt nehojící se povrch rohovky a spojivky (Obrázek 5), bohužel pro pokračující progresi jizvení fornixů pak byla, při třetím operačním zákroku, provedena plastická úprava pomocí štěpu bukální sliznice. Čtvrtý pacient (muž 79 let) po starém poleptání oka se zbytky světlocitu a progresí descemetokély na podkladě recidivujících herpetických keratitid byl operován v průběhu jednoho roku dvakrát, kdy se přešívala mražená amniová membrána přes celou rohovku, následně se pro neúspěch provedlo přešití slepého bulbu spojivkou.
Image 5. Rekonstrukce fornixů mraženou amniovou membránou a překrytí nehojícího se povrchu rohovky a spojivky 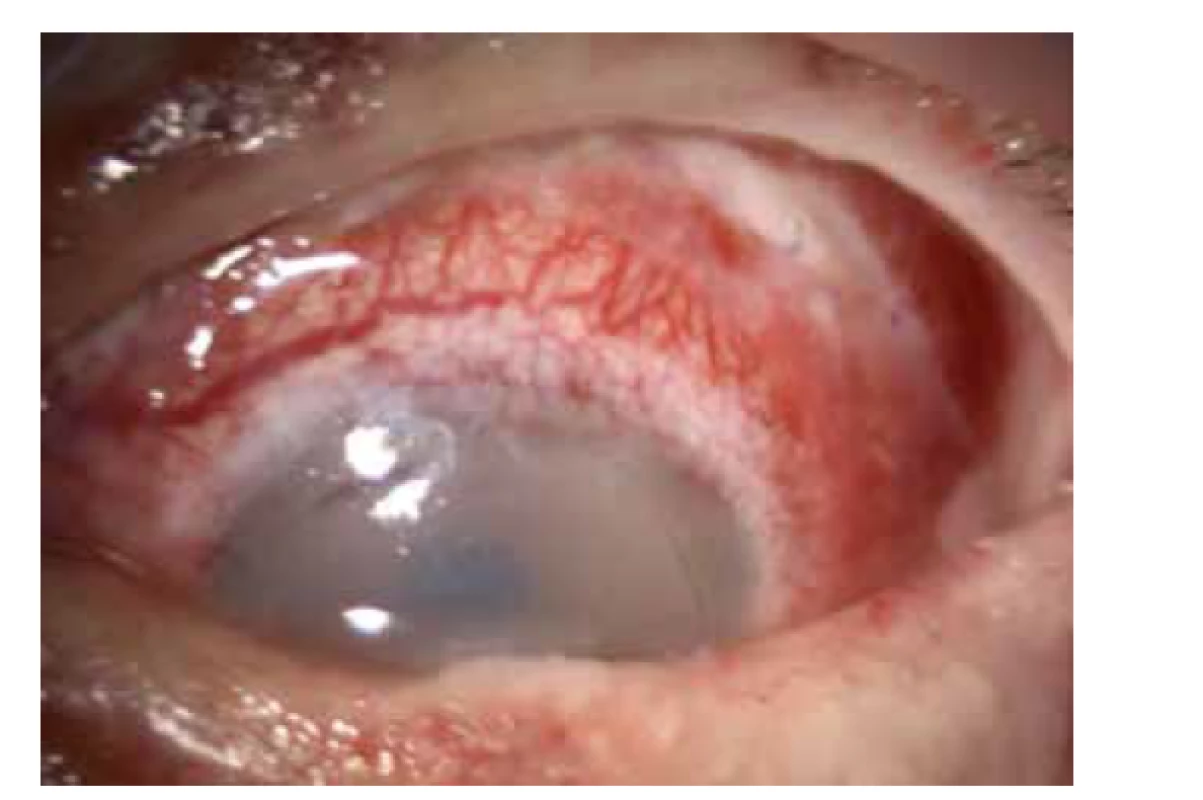
Jak uvádí tabulka 4, více bylo ve sledovací době provedeno transplantací amniových membrán za hospitalizace než v ambulantním režimu, a to u obou typů membrán (mražená i lyofilizovaná). Transplantace amniové membrány za hospitalizace byla provedena celkem u 89 očí, v ambulantním režimu byla amniová membrána použita u 50 očí. Závislost použitého typu a velikosti amniové membrány na diagnóze ukazuje graf 1. Mezi indikace provedených transplantací amniové membrány na naší klinice patřila ve sledovacím období nejčastěji mikroperforace a perforace rohovky (v celkovém počtu 30 očí) – tato nejpočetnější skupina AMT zahrnovala spontánní (mikro)perforace při bakteriálních keratitidách (u 10 očí), po opakovaných herpetických keratitidách (16 očí), při těžkém průběhu acne rosacea (3 oči) a Moorenův vřed (1 oko). Mezi další indikace patřily nehojící se defekty rohovky (v počtu 21 očí), descemetokéla (u celkem 19 očí), neurotrofické defekty (u 16 očí), ablace pterygia (12 očí) a lýza rohovky (11 očí). Ostatní stavy (léze spojivky, rekonstrukce fornixů, poleptání, periferní ulcerózní keratitida, oční jizevnatý pemfigoid a keratektomie) jsou zastoupeny v menším počtu. Z celkového počtu 134 pacientů mělo 22 z nich keratoconjunctivitis sicca. Ve skupině keratektomií (5 očí) jsou uvedeny oči po excizi rohovkových lézí. Přesný počet AMT dle použité amniové membrány v jednotlivých indikacích uvádí tabulka 5, procentuální zastoupení jednotlivých diagnóz k celkovému počtu provedených AMT zobrazuje graf 2.
Table 4. Počet provedených transplantací amniové membrány na Oční klinice FN Brno v letech 2014-2019 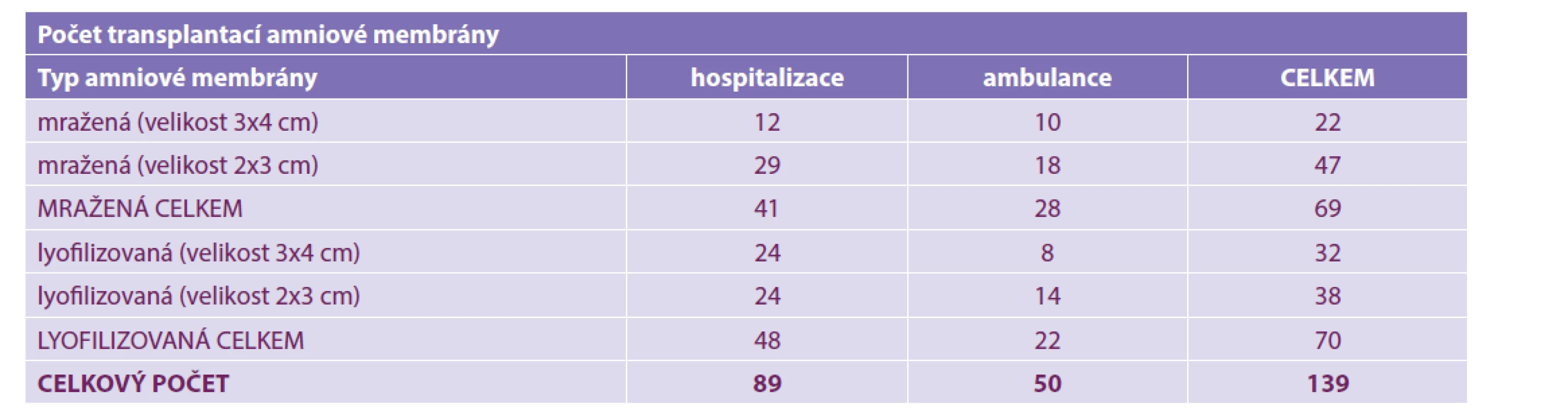
Graph 1. Počty a typy použité amniové membrány v závislosti na diagnóze 
Table 5. Počet provedených transplantací amniové membrány dle indikace na Oční klinice FN Brno v letech 2014–2019 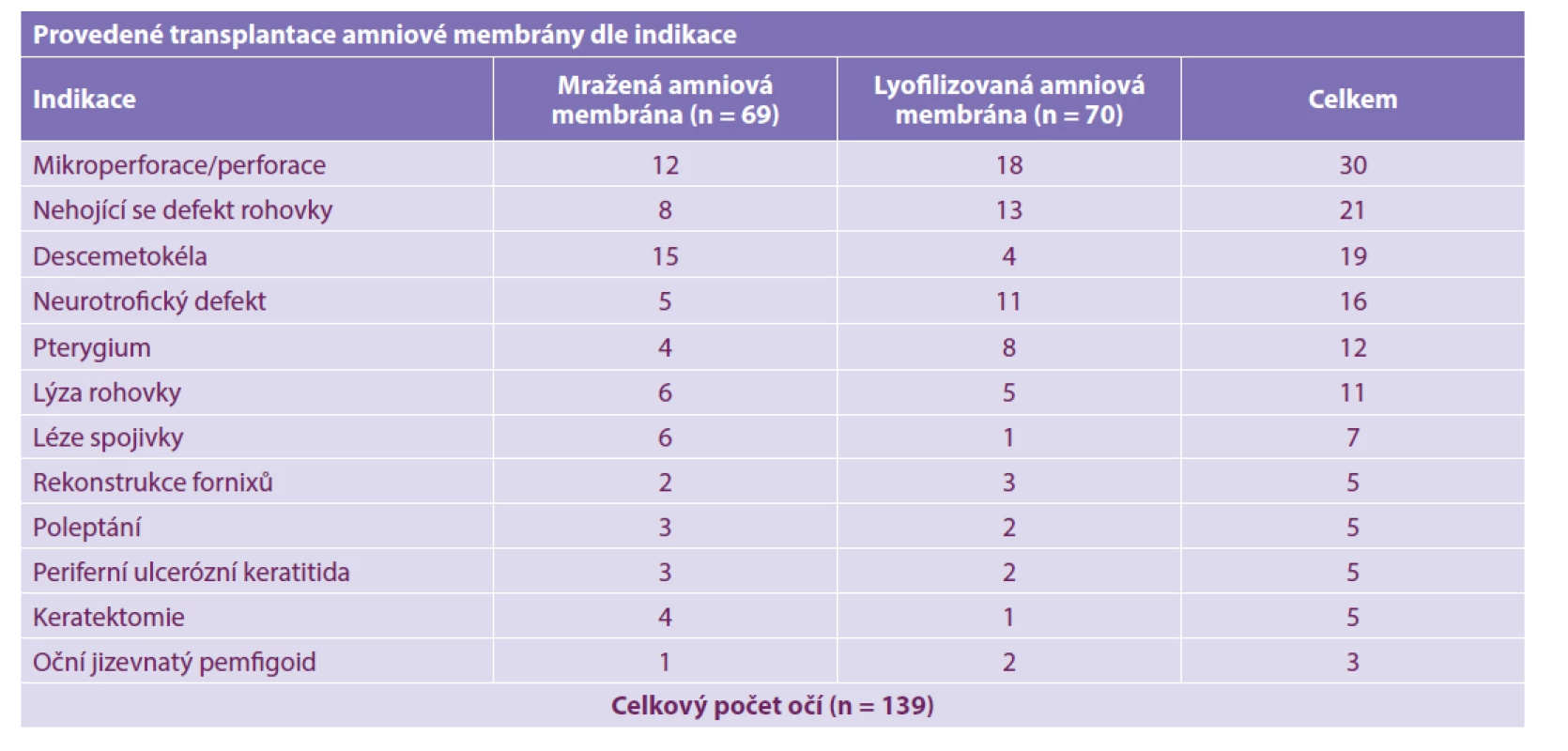
Graph 2. Procentuální zastoupení jednotlivých diagnóz k celkovému počtu provedených transplantací amniové membrány 
Přes velmi rozmanitou skupinu indikací a pokročilý věk pacientů (medián věku 70 let) byla retrospektivně zjištěna velmi dobrá účinnost provedených transplantací amniové membrány. Někteří pacienti v průběhu sledovacího období bohužel zemřeli, limitací práce je tedy krátká a nestejná sledovací doba.
Stoprocentní úspěšnost transplantací amniové membrány vykazovala ze skupiny rekonstrukcí povrchu rohovky keratektomie, nehojící se defekty rohovky, periferní ulcerózní keratitida a mikroperforace rohovky. Ze skupiny rekonstrukcí spojivky amniová membrána plnila trvale svou funkci u ablace pterygia a po excizích spojivkových lézí. U těchto očí (v celkovém počtu 69) nebyla, po provedené transplantaci amniové membrány, nutnost dalšího chirurgického zákroku. U všech těchto pacientů došlo ke kompletní epitelizaci očního povrchu.
U skupiny neurotrofických keratitid (celkem 16 očí) došlo ke kompletnímu zhojení rohovky u 14 očí (87,5 % úspěšnost AMT). U jednoho oka přetrvával i po dobře provedené transplantaci malý defekt. U jednoho pacienta (73 letý muž po opakované radioterapii lymfomu očnice) s neurotrofickou keratitidou a chybným postavením víček ve smyslu postradiační entropizace obou víček, u kterého se v roce 2018 provedla AMT mraženou membránou v několika vrstvách (Obrázek 6), se nakonec v roce 2020 provedla enukleace dolorózního slepého bulbu na výslovné přání pacienta.
Image 6. Použití mražené amniové membrány u neurotrofické keratitidy 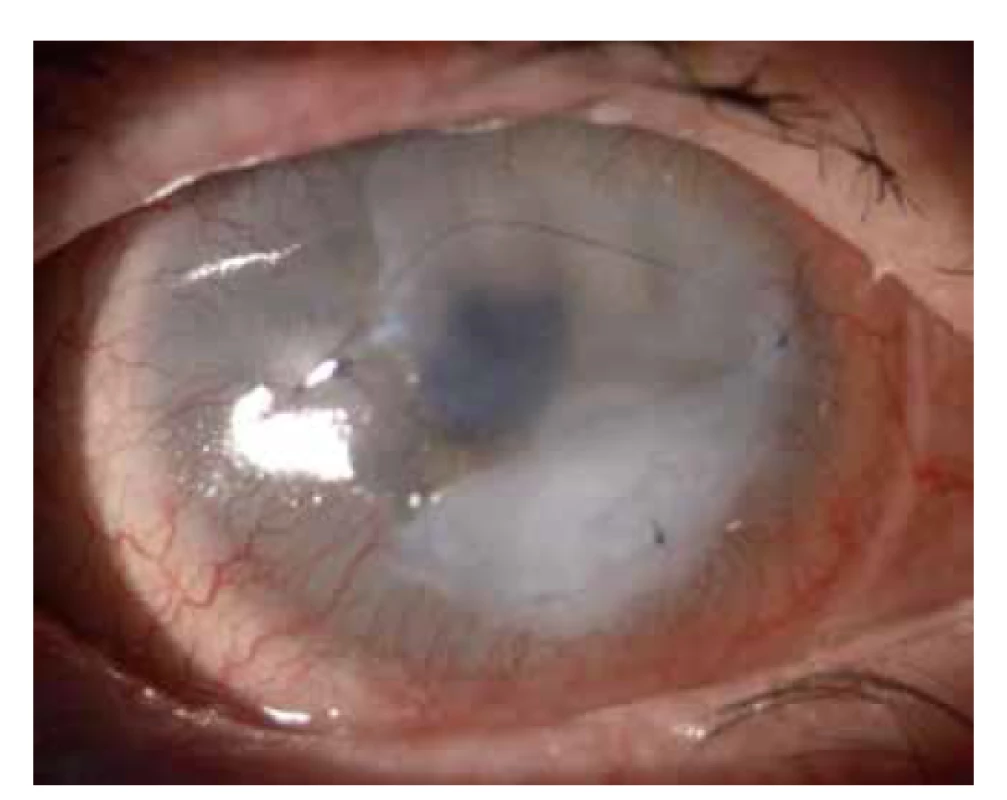
U zbývající skupiny očí (v celkovém počtu 54 očí) došlo v jednotlivých indikacích (oční jizevnatý pemfigoid, lýza rohovky, descemetokéla, poleptání, rekonstrukce fornixů a perforace rohovky) v pooperačním období ke komplikacím či reoperacím jen u jednotlivců. U výše zmíněných 4 pacientů byly provedeny opakované (dvě) transplantace amniové membrány po sobě v určitém časovém období. Nejhorší výsledky vykazovali pacienti se spontánní perforací rohovky po recidivující herpetických keratitidách s těžkými změnami rohovky. Ve skupině perforací rohovky (celkem 11 očí) byla u 8 očí následně provedena transplantace rohovky (perforující keratoplastika), výkon se indikoval vždy až po stabilizaci nálezu, vyjma jednoho případu při těžkém průběhu acne rosacea se spontánní perforací rohovky u mladé pacientky (24 let). Rychlou progresi spontánní perforace rohovky (i přes prvotní dobře provedenou transplantaci mraženou amniovou membránou) jsme zaznamenali i u mladého pacienta (31 let) s výrazně protenčenou rohovkou na podkladě recidivujících herpetických keratitid a dlouhodobé terapie lokálními steroidy, u tohoto pacienta bohužel byla hlavním důvodem selhání léčby non-compliance. Ve skupině descemetokél (19 očí) byli prokázané dobré výsledky v pooperačním období (Obrázek 7) vyjma pacienta zmíněného viz výše (následné přešití rohovky spojivkou), tři pacienti se však úplně ztratili ze sledování. Ve skupině lýzy rohovky či rohovkového transplantátu (celkem 11 očí) se stabilizace nálezu prokázala u 7 očí, u 4 očí se v určitém časovém odstupu provedla perforující (re)keratoplastika. U očí po poleptání (5 očí) je úspěšnost AMT v našem souboru 60 %, zhojeny jsou 3 oči, u jednoho pacienta po těžkém poleptání rohovky se nyní čeká na přenos limbálních kmenových buněk, druhý pacient čeká na transplantaci rohovky pro leukom rohovky. Ze skupiny rekonstrukce fornixů (5 očí) byl jeden pacient zmíněn již výše (rekonstrukce fornixů – viz obrázek 5 - se po neúspěchu amnia provedla bukálním štěpem), 3 oči zahrnovaly pacienty s plastickou úpravou očního důlku, 1 oko 1 pacienta po úpravě symblefara a fornixu po starém poleptání oka. Skupina očí s jizevnatým pemfigoidem (celkem 3 oči 2 pacientek, jedna pacientka měla operované obě oči) vykazuje nejhorší výsledky – obě pacientky trvale nosí měkkou krycí kontaktní čočku i přes prvotně dobře provedenou transplantaci amniové membrány.
Image 7. Použití mražené amniové membrány u descemetokély 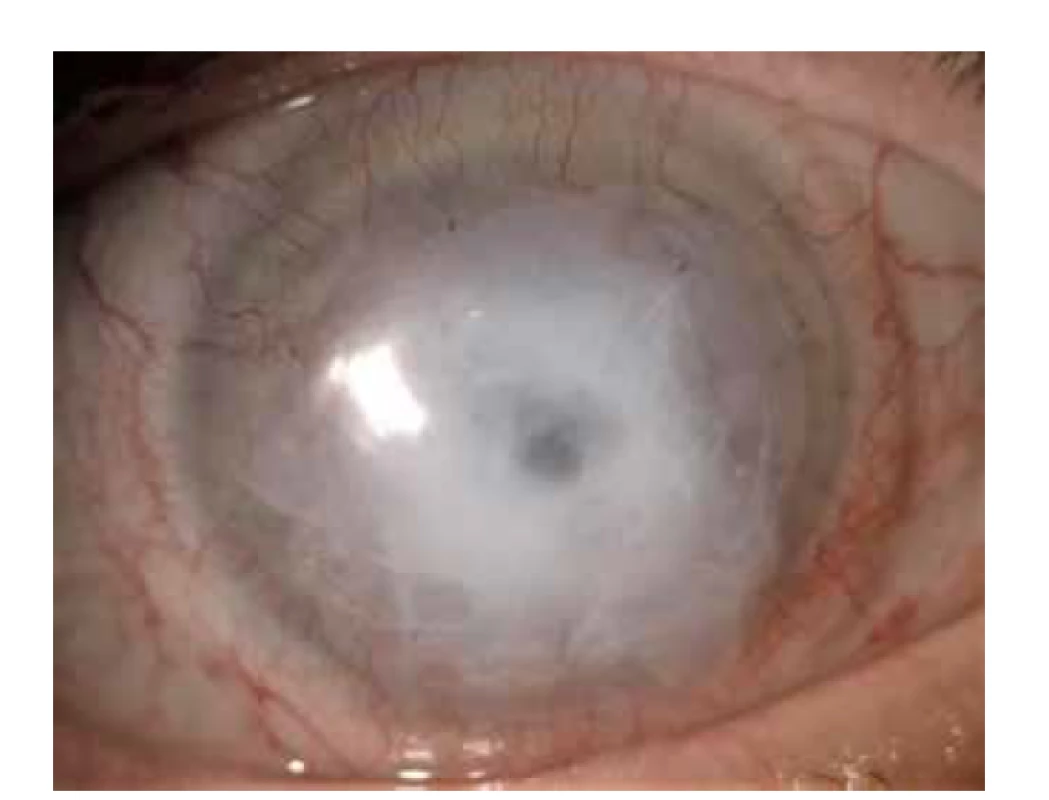
Mírně lepší výsledky dlouhodobě vykazuje transplantace mraženou než lyofilizovanou amniovou membránou. Ve Fakultní nemocnici Brno je lyofilizovaná amniová membrána ihned k dispozici (její skladování při pokojové teplotě umožňuje okamžité použití), mražená amniová membrána se musí z tkáňové banky objednávat dopředu (jeden den). Je-li tedy indikace k použití mražené amniové membrány, která je pružnější a pevnější (peroperační manipulace s ní je však obtížnější než s lyofilizovanou membránou), a výkon snese odkladu, pacient se k zákroku připraví (ev. se hospitalizuje) a zákrok se naplánuje po objednání membrány.
Výsledky jsou obecně horší u pacientů s přidruženými autoimunitami, deficitem imunity, systémovými chorobami a samozřejmě u non-compliance pacienta. V léčbě je nutno vždy těsně spolupracovat s odborníky jiných oborů medicíny kam patří revmatologové, dermatovenerologové či imunologové.
DISKUZE
V článku slovenských autorů z Bratislavy z roku 2016 o zkušenostech s amniovou membránou je retrospektivně vyhodnocen soubor 71 pacientů (88 očí), u kterých byla provedena transplantace amniové membrány za tří leté období (rok 2013-2015) [11]. Náš soubor retrospektivně hodnotí delší časové období (6 let) s početnějším souborem transplantací (139 očí u 134 pacientů). Četnost výkonů je v obou souborech adekvátně srovnatelná. Slovenští autoři vyhodnocují indikace, úspěšnost a selhání AMT, a počet retransplantací. Nejčastější indikací AMT byl u slovenských autorů rohovkový vřed nejisté etiologie (27 očí) [11]. V našem souboru pacientů patřily mezi nejčastější indikace AMT nehojící se defekty rohovky (21 očí) a descemetokéla (19 očí). Slovenští autoři mají na druhém místě v počtu indikací uvedenou bulózní keratopatii (10 očí) [11]. V našem souboru se tato indikace neobjevuje, vzhledem k tomu, že na našem pracovišti při bulózní keratopatii upřednostňujeme provedení transplantace rohovky (zadní lamelární či perforující keratoplastiku). Na třetím místě v počtu provedených AMT udávají slovenští autoři vředy rohovky při herpetické keratitidě (8 očí) [11], v našem souboru je četnost herpetických keratitid srovnatelná (16 očí). Stavy po úrazech v souboru slovenských autorů tvoří 6 očí [11], v našem souboru je to 5 očí. Naše výsledky ukazují častější provedení AMT u neurotrofických defektů rohovky (16 očí) a u ablací pterygií (12 očí), než je tomu u slovenských autorů, kteří použití amniové membrány po ablaci pterygia uvedenou v souboru vůbec nemají. Slovenští autoři nerozlišují typ použité amniové membrány (mražená vs. lyofilizovaná) ani podmínky transplantace (ambulantní/hospitalizační režim), na které jsme se v našem souboru zaměřili, protože nás zajímala statistika a případné rozdíly u jednotlivých druhů membrán. Vzhledem k rozmanitosti našeho souboru a faktu, že někteří pacienti již zemřeli či se po provedené transplantaci nedostavili na kontrolu (i přes snahu o jejich kontaktování), nelze spolehlivě zhodnotit případné selhání léčby (tento údaj nebyl pro náš soubor prioritní). Slovenští autoři udávají selhání transplantátu u 17 očí (tedy u 19,32 % případů) [11]. Náš soubor uvádí 4 retransplantace amniové membrány v průběhu sledovacího období. Stoprocentní úspěšnost AMT jsme prokázali u 115 očí.
ZÁVĚR
Transplantace amniové membrány podporuje epitelizaci a diferenciaci epitelu očního povrchu, má proangiogenní a protizánětlivé účinky, potlačuje jizvení, infekci a zmírňuje bolest. Transplantací amniové membrány se v řadě případů zcela vyhneme či alespoň oddálíme nutnost provedení perforující keratoplastiky rohovky (popřípadě si díky AMT připravíme „terén“ pro další transplantace). Výsledky transplantace amniové membrány závisí především na správné indikaci, správném načasování operace a na technice prováděného výkonu. Metoda dobře stabilizuje nehojící se rohovkové defekty u pacientů s imunologicky podmíněnými záněty (pacienti s revmatoidní artritidou, acne rosacea) a komplikacemi suchého oka. Dobré výsledky přináší transplantace amniové membrány i u pacientů s porušenou trofikou rohovky (pacienti po parézách n. trigeminus či po recidivujících herpetických keratitidách). Transplantace amniové membrány patří mezi výkony, které neporušují integritu očního bulbu a díky tomu je velmi bezpečnou metodou léčby.
V rámci sledovací doby (2014–2019) bylo na naší klinice provedeno více transplantací amniových membrán za hospitalizace než v ambulantním režimu, a to u obou typů membrán (mražená i lyofilizovaná). Transplantace amniové membrány za hospitalizace byla provedena celkem u 89 očí, v ambulantním režimu byla amniová membrána použita u 50 očí. Rozložení v počtu použité mražené (69 očí) a lyofilizované amniové membrány (70 očí) tvořilo prakticky polovinu. Nejčastějšími indikacemi AMT byly mikroperforace a perforace rohovky, nehojící se defekty rohovky, descemetokély, neurotrofické defekty, ablace pterygií a lýza rohovky. Na našem souboru pacientů byla prokázána 100% úspešnost zákroku u pacientů s nehojícími se defekty rohovky, periferní ulcerozní keratitidou, u mikroperforací, po keratektomiích, po ablacích pterygia či po excizích spojivkových lézí. U ostatních indikací byla, až na výjimky, patrná vysoká úspěšnost transplantace. Lepší účinnost v dlouhodobém sledování vykazuje mražená amniová membrána. Lyofilizovaná membrána je, na rozdíl od mražené, na našem pracovišti k dispozici ihned, proto počty akutních přešití rohovky amniovou membránou jsou vyšší v této skupině. Úspěšnost zákroku závisí nejen na správném načasování, indikaci a technice transplantace, ale i na compliance pacienta a dobře fungující spolupráci spádových očních lékařů.
Autoři práce prohlašují, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmů a není podpořeno žádnou farmaceutickou firmou. Práce nebyla zadána jinému časopisu ani jinde otištěna.
Do redakce doručeno dne: 28. 10. 2020
Přijato k publikaci dne: 16. 1. 2021
MUDr. Markéta Zemanová, Ph.D.
Oční klinika Fakultní nemocnice a Lékařské fakulty Masarykovy Univerzity Brno
Jihlavská 20
625 00 Brno
E-mail: zem.marketa@centrum.cz
Sources
1. Moy AM. The History and Future of Amniotic Membrane Use in Medicine. J Dry Eye Dis. 2019;2 : 7-9. doi: 10.22374/jded.v2i1.9
2. Cason JB. Amniotic membrane transplant. 2020. Available from: https://eyewiki.aao.org/Amniotic_Membrane_Transplant
3. Murri MS, Moshirfar M, Birdsong OC, et al. Amniotic membrane extract and eye drops: a review of literature and clinical application. Clin Ophthalmol. 2018;12 : 1105-1112. doi: 10.2147/OPTH.S165553
4. Dua HS, Azuara-Blanco A. Amniotic membrane transplantation. Br J Ophthalmol. 1999;83(6):748-752. doi: 10.1136/bjo.83.6.748
5. Azuara-Blanco A, Pillai CT, Dua HS. Amniotic membrane transplantation for ocular surface reconstruction. Br J Ophthalmol. 1999;83(4):399-402. doi: 10.1136/bjo.83.4.399
6. Národní tkáňové centrum. Amniová membrána lyofilizovaná. Příbalový leták. Available from: www.natic.cz/docs_files/TD.132.CZ-Pribalovy-letak-amniova-membrana-lyofilizovana.pdf
7. Národní tkáňové centrum. Amniová membrána zmrazená. Příbalový leták. Available from: www.natic.cz/docs_files/tkanove-transplantaty-narodni-tkanove-centrum-amniova-membrana-zmrazena.pdf
8. Meller D, Pauklin M, Thomasen H, Westekemper H, Steuhl KP. Amniotic membrane transplantation in the human eye. Dtsch Arztebl Int. 2011;108(14):243-248. doi: 10.3238/arztebl.2011.0243
9. Rizzo S, Caporossi T, Pacini B et al. Management of Optic Disk Pit-associated Macular Detachment with Human Amniotic Membrane Patch. Retina: 2020; Jan 10. doi: 10.1097/IAE.0000000000002753
10. Rizzo S, Caporossi T, Tartaro R et al. Human Amniotic Membrane Plug to Promote Retinal Breaks Repair and Recurrent Macular Hole Closure. Retina. 2019;39(1):95-103. doi: 10.1097/IAE.0000000000002320
11. Krčová I, Stanislavová M, Peško K, Furdová A, Koller J. Možnosti použitia amniovej membrány – naše skúsenosti [Amniotic membrane aplications-our experience]. Cesk Slov Oftalmol. 2016;72(6):204-208. Slovak.
Labels
Ophthalmology
Article was published inCzech and Slovak Ophthalmology

2021 Issue 2-
All articles in this issue
- Nestor slovenskej oftalmológie, emeritný profesor prof. MUDr. Zoltán Oláh, DrSc. sa dožíva 90. rokov
-
Životní jubileum
prof. MUDr. Blanky Brůnové, DrSc. - NEUROTRANSMISE VE ZRAKOVÉM ANALYZÁTORU A BIONICKÉ OKO. PŘEHLED
- TRANSPLANTACE AMNIOVÉ MEMBRÁNY NA OČNÍ KLINICE FAKULTNÍ NEMOCNICE BRNO
- KOREKCE ENTROPIA A EKTROPIA TECHNIKOU LATERÁLNÍHO KANTÁLNÍHO ZÁVĚSU
- DIAGNOSTIKA DRÚZOVÉ PAPILY U DĚTÍ POMOCÍ SWEPT SOURCE OCT
- PORANĚNÍ OBOU OČÍ SPOLU S OBOUSTRANNOU ZLOMENINOU SPODINY OČNICE ZPŮSOBENÉ VYSOKOTLAKÝM PROUDEM VODY Z POŽÁRNÍ HADICE U 16LETÉ DÍVKY – HASIČKY. KAZUISTIKA
-
UVEÁLNÍ MELANOM U 15LETÉ DÍVKY.
KAZUISTIKA
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- TRANSPLANTACE AMNIOVÉ MEMBRÁNY NA OČNÍ KLINICE FAKULTNÍ NEMOCNICE BRNO
- KOREKCE ENTROPIA A EKTROPIA TECHNIKOU LATERÁLNÍHO KANTÁLNÍHO ZÁVĚSU
-
UVEÁLNÍ MELANOM U 15LETÉ DÍVKY.
KAZUISTIKA - DIAGNOSTIKA DRÚZOVÉ PAPILY U DĚTÍ POMOCÍ SWEPT SOURCE OCT
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


