-
Medical journals
- Career
Benigní maskující syndromy v diferenciální diagnostice uveitid
Authors: P. Svozílková 1; E. Říhová 1; prof. MUDr. Jarmila Heissigerová, Ph.D., MBA 1; M. Brichová 1; D. Jeníčková 1; J. Šach 2
Authors‘ workplace: Oční klinika VFN a 1. LF UK Praha, přednostka doc. MUDr. B. Kalvodová, CSc. 1; Ústav patologie FNKV a 3. LF UK Praha, přednosta prof. MUDr. V. Mandys, CSc. 2
Published in: Čes. a slov. Oftal., 64, 2008, No. 5, p. 175-184
Overview
Cíl:
Prezentovat vlastní zkušenosti s diagnózou benigních maskujících syndromů, zhodnocení prevalence, klinického obrazu a vyšetřovacích postupů.Metodika:
Retrospektivní studie 42 pacientů s benigním maskujícím syndromem sledovaných v Centru pro diagnostiku a léčbu uveitid VFN a 1. LF UK v Praze v letech 1996–2006.Výsledky:
Maskující syndrom byl diagnostikován u 79 pacientů (7,1 %) ze souboru 1112 pacientů s uveitidou. Maligní maskující syndrom byl zjištěn u 37 pacientů (19 žen, 18 mužů, průměrný věk 55 let), benigní maskující syndrom u 42 pacientů (23 žen, 19 mužů, průměrný věk 33,7 let). Nejčastější příčinou benigního onemocnění byly cévní anomálie (22 pacientů). U většiny pacientů byla primární diagnózou infekční nebo idiopatická uveitida. U klinicky nejasných případů významně přispěly ke stanovení diagnózy fluorescenční angiografie a vyšetření vzorků nitroočních tekutin.Závěr:
Diagnózu maskujícího syndromu je třeba zvažovat u pacientů s idiopatickou chronickou uveitidou, která nedostatečně reaguje na léčbu kortikosteroidy. Včasná diagnóza a léčba může zlepšit prognózu onemocnění.Klíčová slova:
benigní maskující syndromy, uveitida, diagnostická pars plana vitrektomieÚVOD
Maskující syndromy (MS) jsou nezánětlivá oční onemocnění manifestující se pod klinickým obrazem uveitidy. Pojem MS byl poprvé v oftalmologii použit v roce 1967, kdy byl popsán karcinom spojivky projevující se chronickou konjunktivitidou [20]. Klinické příznaky MS se shodují s projevy akutní nebo chronické uveitidy, ale buněčné elementy a opacity přítomné v přední komoře a ve sklivci jsou nezánětlivého původu (např. pigmentové buňky, erytrocyty, maligní elementy). Obecně se MS dělí na maligní a benigní. Maligní MS jsou závažná, nejen zrak, ale i život ohrožující onemocnění, a proto je na ně třeba v diferenciální diagnóze uveitid myslet. Maligní infiltrace předního segmentu oka se projevuje přítomností buněk v přední komoře, u většiny hematologických chorob bývá infiltrován i sklivec a zadní segment oka (non-Hodgkinský lymfom, leukémie).
Tato práce je zaměřena na zhodnocení klinického obrazu a diagnostických postupů v řešení problematiky benigních MS. Do této klinické jednotky patří cévní anomálie, cizí nitrooční těleso, dlouhotrvající odchlípení sítnice (Schwartzův syndrom), degenerace a dystrofie sítnice, syndrom pigmentové disperze, polékové a postvakcinační reakce, oční ischemický syndrom, juvenilní xantogranulom a osteom [16, 23]. Nussenblatt et al. řadí mezi benigní MS i chronické pooperační infekce [14].
Pacienti bývají často léčeni kortikosteroidy z důvodu idiopatické uveitidy. Terapeutická odpověď je však jen přechodná nebo nedostatečná a naopak může dojít ke zhoršení některých očních projevů. Častou komplikací léčby bývá sekundární glaukom a katarakta, kortikosteroidy mohou rovněž negativně ovlivnit výsledky vyšetření nitroočních tekutin.
PACIENTI A METODIKA
Retrospektivní studie 42 pacientů s diagnózou benigního MS sledovaných v letech 1996–2006 v Centru pro diagnostiku a léčbu uveitid VFN a 1. LF UK v Praze. Pacienti podstoupili rutinní oftalmologické vyšetření zahrnující odebrání anamnézy, stanovení zrakové ostrosti, biomikroskopické vyšetření předního i zadního segmentu oka, nepřímou oftalmoskopii a aplanační tonometrii. V indikovaných případech byla tato vyšetření doplněna o perimetrii, ultrasonografii bulbu, fluorescenční angiografii, angiografii s indocyaninovou zelení a optickou koherentní tomografii. Pro potvrzení diagnózy bylo potřeba provést u některých pacientů cytologické vyšetření vzorků nitroočních tekutin, genetické vyšetření, elektrofyziologická vyšetření, u jednoho z pacientů byla diagnóza verifikována histopatologickým vyšetřením enukleovaného bulbu.
VÝSLEDKY
Maskující syndrom byl diagnostikován u 79 pacientů (7,1%) ze souboru 1112 pacientů s uveitidou. U většiny byla důvodem konzultace na našem pracovišti uveitida nedostatečně reagující na zavedenou protizánětlivou léčbu. Maligní MS byl zjištěn u 37 pacientů (19 žen, 18 mužů, průměrný věk 55 let), benigní MS u 42 pacientů (23 žen, 19 mužů, průměrný věk 33,7 let; tab. 1). Mezi příčinami benigních onemocnění jednoznačně převažovaly cévní anomálie (tab. 2). Benigní MS se manifestovaly převážně jako zadní uveitida, ale u 4 pacientů jsme se setkali s projevy zánětu pouze na předním segmentu oka, 4 pacienti měli příznaky panuveitidy a u 2 pacientů se benigní MS projevil jako endoftalmitida (tab. 3). U 31 pacientů se jednalo o jednostranný nález, 11 pacientů mělo projevy onemocnění na obou očích. Nejčastější primární diagnózou, s níž byli pacienti odesláni ke konzultaci, byla infekční chorioretinitida toxoplazmové či toxokarové etiologie (18 pacientů) nebo idiopatická uveitida (13 pacientů). Zvažované diagnózy u dalších pacientů byly vaskulitida, intermediální uveitida, vitritida, tumor cévnatky, u jednoho z pacientů se jednalo o náhodný nález vatovitých ložisek na sítnici při léčbě interferonem alfa pro chronickou hepatitidu C. Interval mezi začátkem symptomů a stanovením diagnózy se pohyboval od 1 do 26 měsíců (medián 15 měsíců), pouze u jedné z pacientek byla diagnóza stanovena až po 26 letech od vzniku očních obtíží. Častou komplikací základního onemocnění byl sekundární glaukom, komplikovaná katarakta, exsudativní amoce a cystoidní makulární edém.
Table 1. Charakteristika pacientů s MS 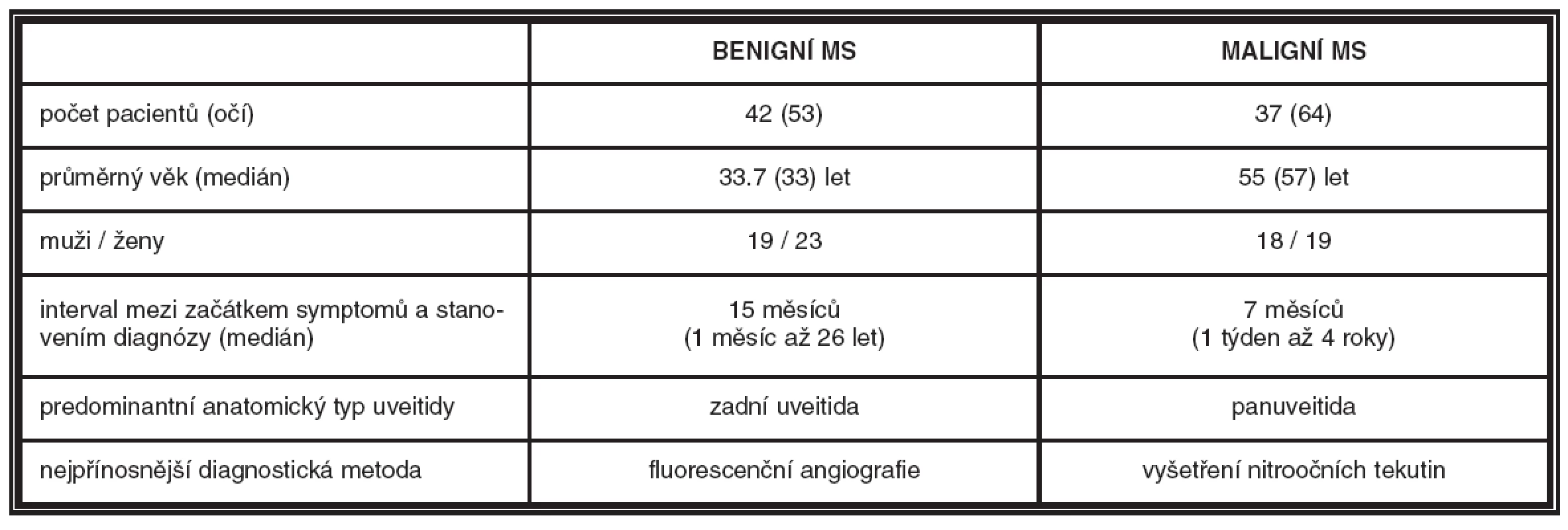
Table 2. Konečná diagnóza benigních MS 
Table 3. Oční manifestace a komplikace benigních MS 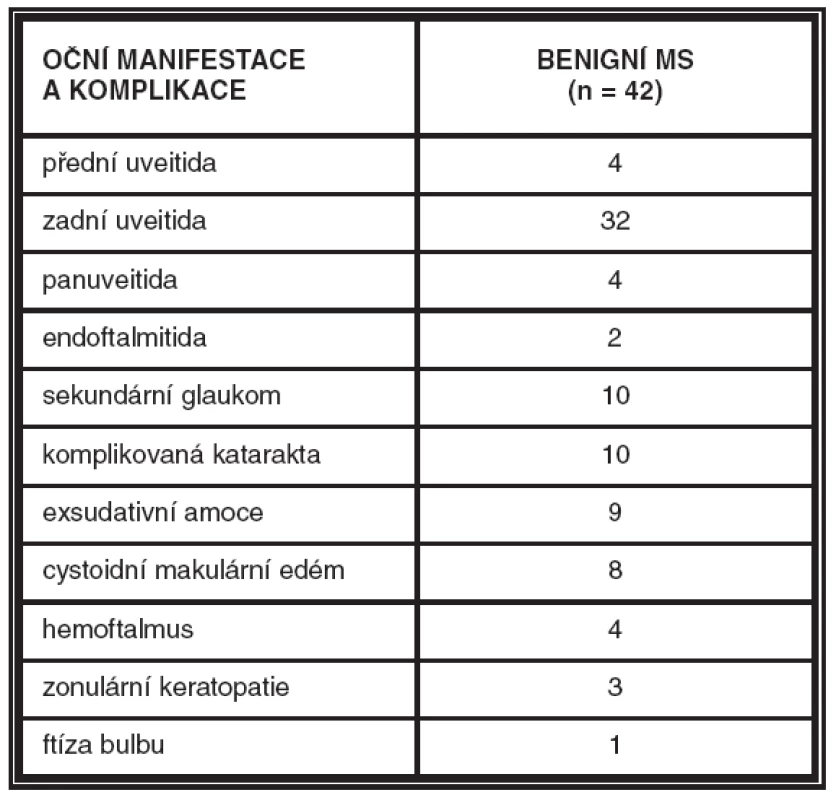
V tabulce 4 je uvedeno spektrum provedených vyšetření. Zatímco pro stanovení diagnózy maligních MS bylo nejpřínosnější metodou vyšetření vzorků nitroočních tekutin, u benigních MS k diagnóze nejvíce přispěla především fluorescenční angiografie (tab. 1).
Table 4. Oční vyšetření provedená u pacientů s benigním MS 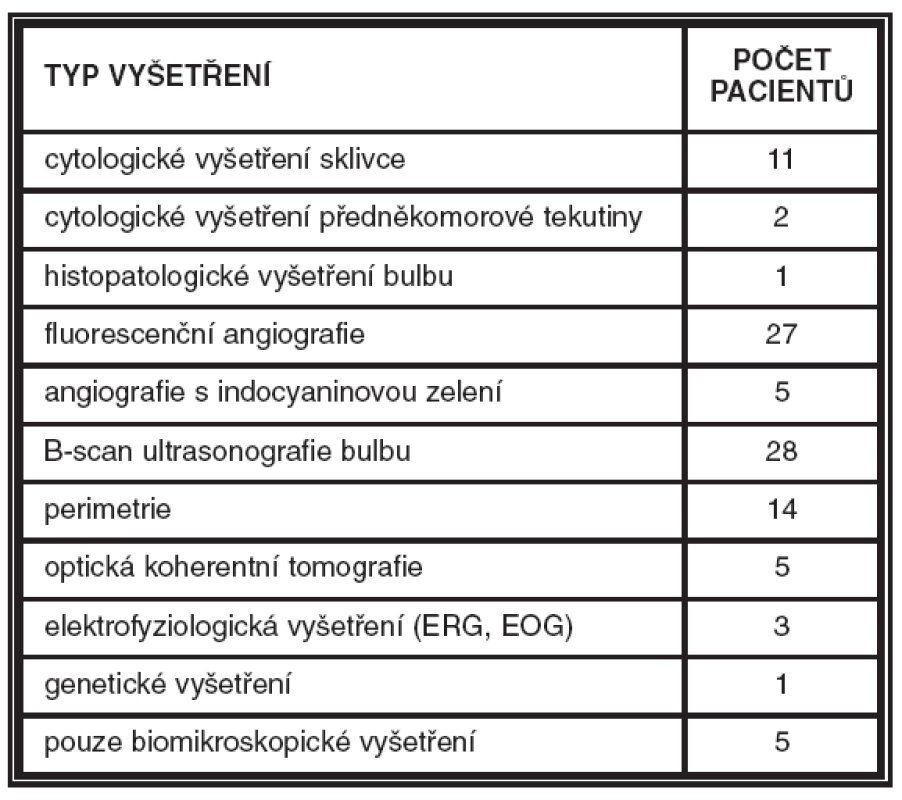
U 11 pacientů s benigním MS (cévní anomálie, Schwartzův syndrom) byla provedena diagnosticko-terapeutická pars plana vitrektomie s odběry vzorků sklivce k cytologickému a eventuálně i mikrobiologickému či parazitárnímu vyšetření. Výsledky vyšetření významně podpořily diagnózu MS u 10 pacientů, vzorek sklivce u jednoho pacienta nebyl cytologicky hodnotitelný, veškeré elementy byly rozpadlé. U 2 pacientů byla odebrána k vyšetření tekutina z přední komory s cílem vyloučit infekční příčinu; známky infekce nebyly prokázány ani u jednoho z nich. U jedné pacientky byla diagnóza stanovena až po 26 letech od vzniku očních obtíží na základě histopatologického vyšetření bulbu enukleovaného na jiném pracovišti z důvodu dolorózního sekundárního glaukomu. Jednalo se o atypickou manifestaci Coatsovy nemoci, v periferii sítnice byl přítomen cystický útvar, nález se komplikoval cystoidním makulárním edémem (obr. 1). Pacientka byla původně léčena pro oční formu toxoplazmózy i toxokarózy. Coatsova nemoc ve své typické manifestaci mezi cévními anomáliemi převažovala, diagnostikována byla celkem u 9 pacientů (obr. 2). U dvou pacientů jsme stanovili diagnózu Hippelovy nemoci, u jednoho pacienta Sturgeův-Weberův syndrom (obr. 3, 4). U 9 pacientů nesplňovala cévní anomálie kritéria popsaných klinických jednotek.
Image 1. Coatsova nemoc manifestující se jako infekční chorioretinitida (toxokara, toxoplazma) u 37leté ženy. A) Cystoidní makulární edém a elevovaný žlutočervený útvar v periferii sítnice levého oka. Při fluorescenční angiografii patrné prosakování fluoresceinu v makule i elevovaném útvaru v periferii sítnice. B) Biomikroskopický ultrazvuk nepotvrdil zánětlivé změny. C) Histopatologické vyšetření enukleovaného pravého bulbu prokázalo exsudativní amoci, přítomnost cholesterolu a teleangiektatických cév s minimální zánětlivou reakcí 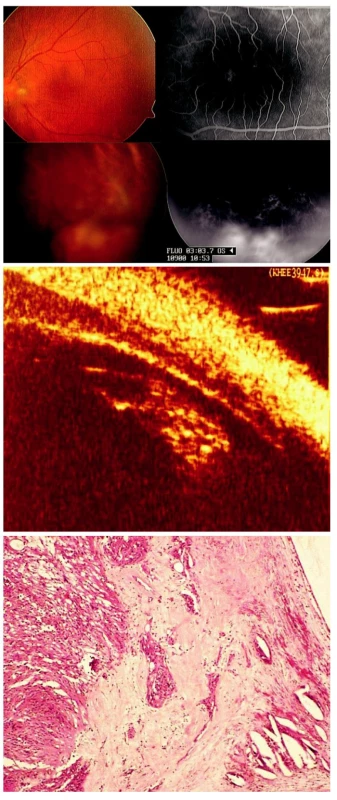
Image 2. Coatsova nemoc manifestující se jako zadní uveitida nejasné etiologie u 55leté ženy. A) Patrné žluté transudáty, nařasení sítnice v makule a cévy nepravidelného kalibru v periferii očního pozadí pravého oka. B) Cytologické vyšetření sklivce prokázalo směs erytrocytů s drobnými kulatojadernými buňkami původu gliového, eventuálně lymfocytárního. Nález odpovídá nezánětlivému očnímu onemocnění 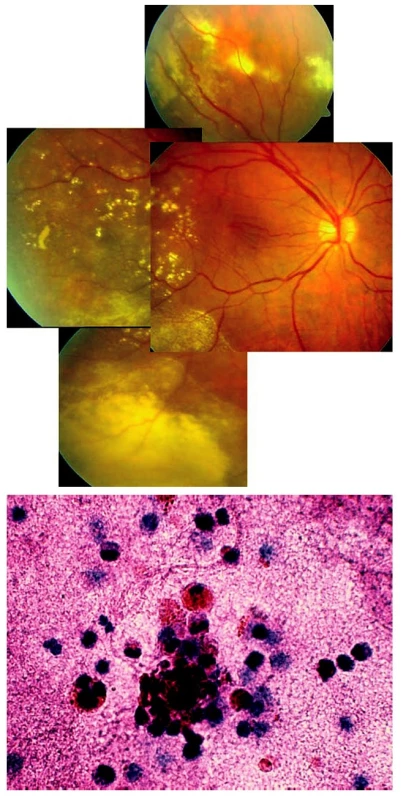
Image 3. Hippelova nemoc imitující toxokarovou chorioretinitidu u 14leté dívky. A) Za čočkou levého oka je patrná odchlípená sítnice. B) Vyšetření periferie sítnice pravého oka prokázalo elevovaný žlutočervený kapilární hemangiom vykazující hyperfluorescenci při fluorescenční angiografii 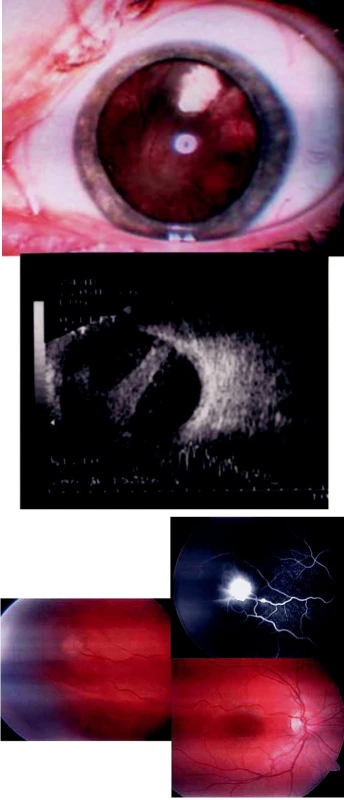
Image 4. Sturgeův-Weberův syndrom manifestující se jako toxokarová chorioretinitida u 18letého muže. A) Naevus flammeus. B) Dilatované episklerální cévy pravého oka. C) Tvrdá ložiska v makule a choroidální hemangiom v periferii pravého oka 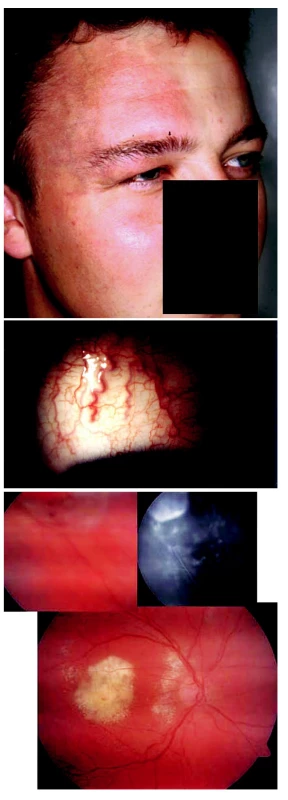
Schwartzův syndrom byl zjištěn u 5 pacientů, u všech byla amoce verifikována ultrazvukovým vyšetřením (obr. 5). U 72leté pacientky byl oční nález považován za pooperační endoftalmitidu, histopatologické vyšetření vlasovitého útvaru přítomného v předněkomorové tekutině prokázalo, že se jedná o řasu (obr. 6). U 13letého chlapce pomohla specializovaná oční (perimetr, fluorescenční angiografie) a elektrofyziologická (ERG) vyšetření objasnit nález na očním pozadí imitující změny po proběhlé zadní uveitidě. Nález byl součástí oční manifestace juvenilního xantogranulomu (obr. 7). Choroidální osteom se často projevuje jako juxtapapilární choroiditida, ultrazvukové vyšetření bulbu a CT vyšetření se zaměřením na orbitu zobrazí kalcifikovanou tkáň v cévnatce (obr. 8).
Image 5. Schwartzův syndrom projevující se jako vitritida u 53letého muže. A) Ultrazvukové vyšetření potvrdilo amoci na pravém oku. V periferii sítnice levého oka patrné degenerativní změny. B) Nález na pravém oku po operaci amoce s laserovou baráží periferních vitreoretinálních degenerací. C) Histopatologické vyšetření prokázalo fragment vitreoretinální proliferace, v jehož okolí jsou i jednotlivé pigmentofágy 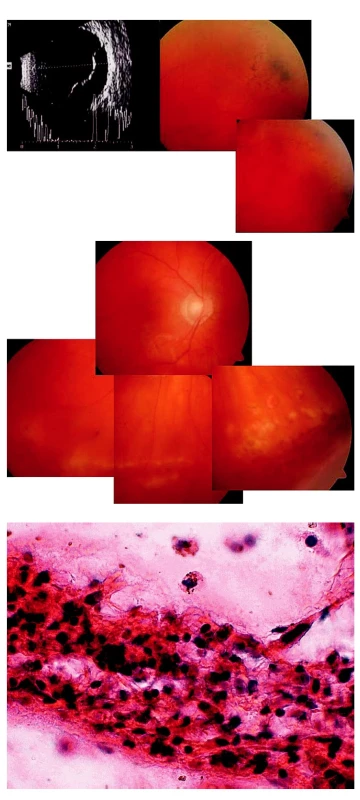
Image 6. Cizí nitrooční těleso imitující pooperační endoftalmitidu u 72leté pacientky. A) Špekovité precipitáty na endotelu rohovky a fibrin v přední komoře levého oka, nález 4 týdny po operaci katarakty. B) Histopatologické vyšetření vzorku tekutiny z přední komory a vlasovitého útvaru prokázalo, že se jedná o řasu 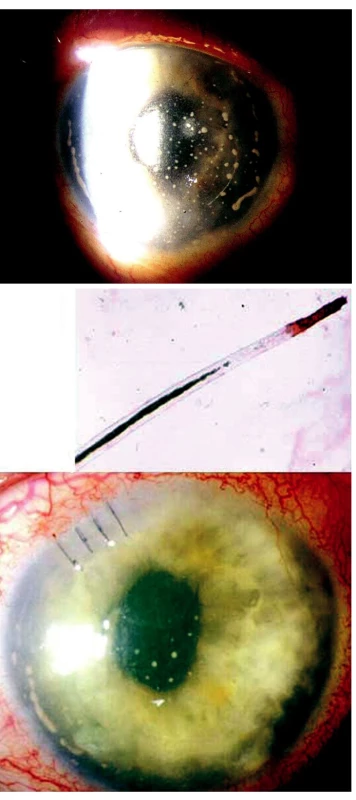
Image 7. Juvenilní xantogranulom manifestující se jako zadní uveitida u 13letého chlapce. A) Mnohočetné makuly a papuly na kůži. B) Histopatologické vyšetření kožních lézí prokázalo četné histiocyty. C) Na očním pozadí obou očí jsou přítomna ložiska atrofie retinálníhopigmentového epitelu ohraničená pigmentovanou linií. D) Při fluorescenční angiografii nedocházelo k patologické extravazaci fluoresceinu.Vyšetření zorného pole odhalilo skotomy, které byly v korelaci s ložisky atrofieretinálníhopigmentového epitelu 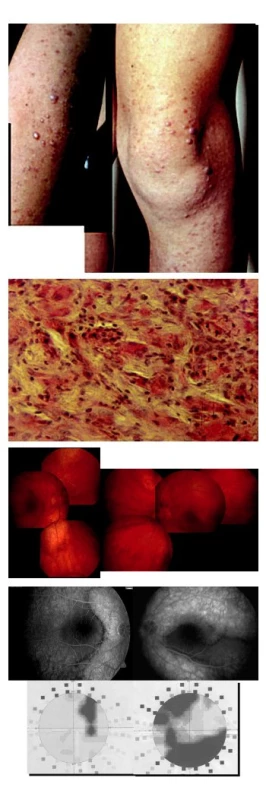
Image 8. Choroidální osteom manifestující se jako infekční juxtapapilární chorioretinitida (toxoplazma) u 28leté ženy. A) Žlutooranžová léze v blízkosti papily optického nervu vykazuje hyperfluorescenci při fluorescenční angiografii. B) Ultrasonografie bulbu a CT vyšetření detekují kalcifikovanou tkáň 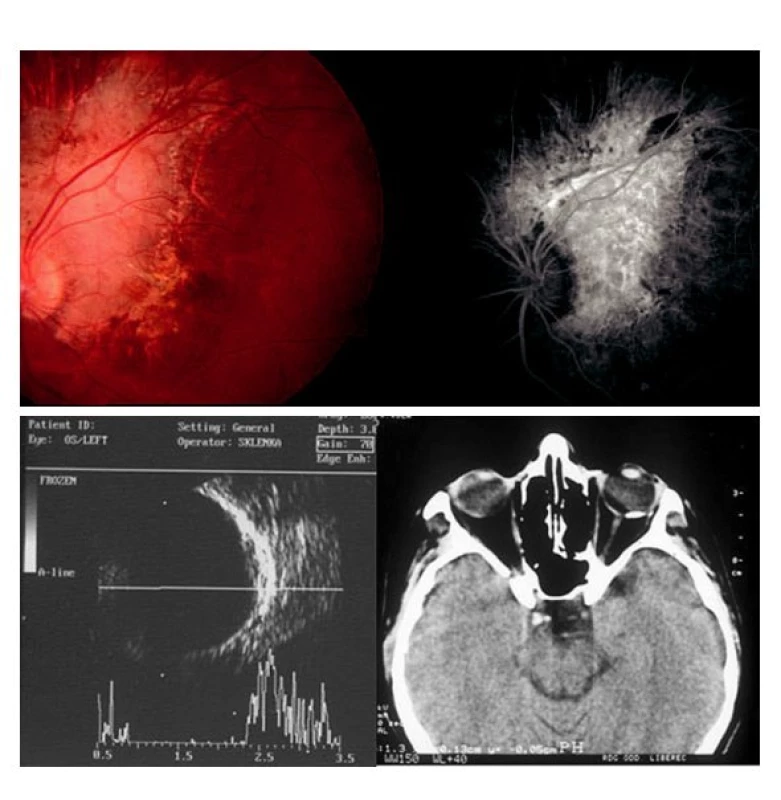
Tři pacientky se sítnicovou dystrofií měly na očním pozadí žlutobělavá ložiska imitující zánětlivé léze (fundus flavimaculatus – obr. 9, viteliformní dystrofie), ke stanovení diagnózy přispěla elektrofyziologická vyšetření (ERG, EOG) a fluorescenční angiografie.
Image 9. Fundus flavimaculatus projevující se jako zadní uveitida obou očí u 33leté pacientky. Koincidence s toxoplazmovou chorioretinitidou pravého oka. A) Žlutobělavá drobná ložiska na úrovni retinálního pigmentového epitelu obou očí. Na očním pozadí pravého oka patrná pigmentovaná chorioretinální jizva. B) Fluorescenční angiografie ukazuje hyperfluorescenci drobných ložisek na sítnici obou očí, nedochází však k patologickému prosakování fluoresceinu. C) Vyšetření zorného pole odhalilo centrální skotomna obou očích a další skotom v temporální periferii pravého oka korespondující s ložiskem, které se nachází nazálně od papilyzrakového nervu 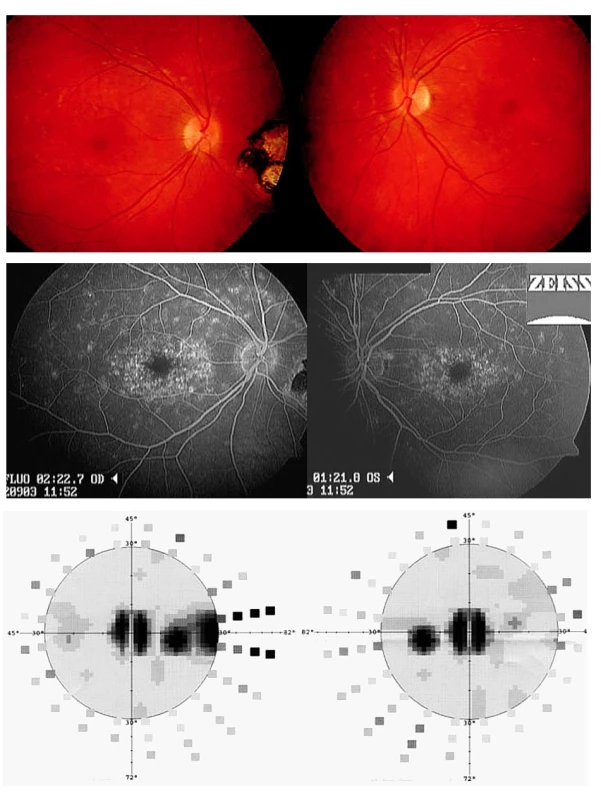
U 5 pacientů byla diagnóza určena pouze na základě anamnézy a biomikroskopického vyšetření (syndrom pigmentové disperze, uveitida indukovaná léčivy – obr. 10).
Image 10. Poléková uveitida imitující zadní uveitidu u 33leté ženy. Makulopatie jako nežádoucí účinek terapie interferonem alfa, kterým byla pacientka léčena z důvodu chronické hepatitidy C. Fluorescenční angiografie dokumentuje prosakování fluoresceinu v makule 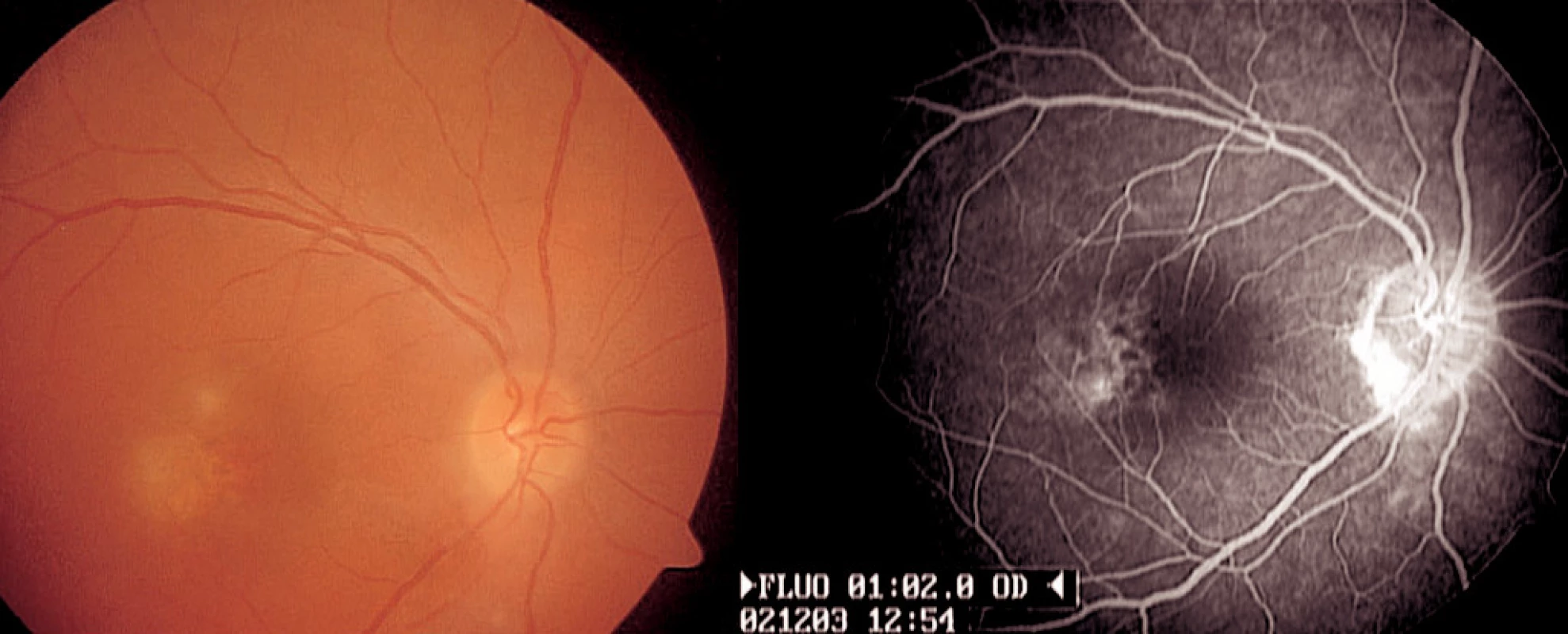
Z tabulky 5 je patrná srovnatelná CZO při vstupním vyšetření a na konci sledování s tím, že alespoň o 2 řádky Snellenových optotypů se zlepšilo 6 očí (6 pacientů), naopak zhoršilo se 9 očí (9 pacientů).
Table 5. Vizus u pacientů s benigním MS 
DISKUSE
V období 1996–2006jsme vyšetřili 1112 pacientů s uveitidou, u 42 z nich byl diagnostikován benigní MS, u 37 maligní MS. Pacienti s benigním MS byli mladší (průměrný věk 33,7 let) oproti pacientům s maligním MS (průměrný věk 55 let). Výskyt MS je v našem souboru pacientů obdobný u žen i mužů. Tyto údaje jsou ve shodě se světovými studiemi, které demonstrují vyšší věk u pacientů s maligním onemocněním a neprokazují častější výskyt u žen či mužů [16]. Rothová et al. ve své práci hodnotila soubor 828 pacientů s uveitidou, u 40 z nich (4,8 %) byla stanovena diagnóza MS. Z benigních MS se nejčastěji vyskytovaly cévní anomálie [16]. Podobně u našeho souboru 1112 pacientů s uveitidou jsme diagnostikovali MS u 7,1 %. Rovněž shodně prokazujeme, že nejčastější příčinou benigních MS jsou cévní anomálie.
Tato práce je zaměřena na zhodnocení klinického obrazu a diagnostických metod benigních MS. Klinické projevy benigních MS jsou rozmanité a stanovení správné diagnózy může být proto velmi obtížné a zdlouhavé, což ukazuje i časový interval od vzniku prvních očních příznaků ke stanovení diagnózy, který se v našem souboru pacientů pohyboval od 1 do 26 měsíců, u jedné z pacientek trvalo stanovení diagnózy 26 let.
Primárně nezánětlivá onemocnění jsou maskována příznaky nitroočního zánětu. Na předním i zadním segmentu oka mohou být přítomny obdobné změny, které nalézáme u akutní či chronické uveitidy, například precipitáty na endotelu rohovky, buňky v přední komoře a ve sklivci, retinální léze, vaskulopatie apod. Původ těchto změn je nezánětlivý. U cévních anomálií dochází k transudaci buněčných elementů z cév, což může imitovat zánětlivou exsudaci. U námi prezentovaných pacientů s cévními anomáliemi (morbus Coats, Hippelova nemoc, Sturgeův-Weberův syndrom) jsme se setkali se všemi výše uvedenými klinickými projevy. Častou komplikací očního onemocnění byl glaukom, katarakta, cystoidní makulární edém, hemoftalmus a exsudativní amoce [5, 8, 11, 18].
U inveterované amoce bývá přítomna mírná iridocyklitida s vitritidou jako projev sekundární zánětlivé reakce. Zaznamenali jsme ji i u našich pacientů. Primární diagnózou, se kterou byli odesláni na naše pracoviště ke konzultaci, byla idiopatická uveitida, vitritida či endoftalmitida. Pro Schwartzův syndrom je typický nález fotoreceptorů v předněkomorové tekutině, které mohou ucpat trabekulární trámčinu, což vede k elevaci nitroočního tlaku [13].
Přítomnost cizího tělesa v oku, u prezentované pacientky nález řasy v přední komoře, může imitovat mírný nitrooční zánět až endoftalmitidu [7]. Jsou však popsány případy, kdy řasa zůstala po operaci katarakty v přední komoře oka a nezpůsobila žádné subjektivní obtíže ani známky uveitidy ve čtyřletém sledování [9].
Odlišit ložiskové změny sítnice vzniklé na podkladě dystrofie od nitroočního zánětu bývá obtížné. Oba typy očního onemocnění mohou být provázeny přítomností žlutavých ložisek. Na rozdíl od uveitidy je klinický obraz u dystrofie většinou stranově symetrický a ve sklivci nenacházíme zánětlivé buňky. U jedné z našich pacientek jsme se setkali s koincidencí dystrofie sítnice (fundus flavimaculatus) a toxoplazmové chorioretinitidy. Ke stanovení diagnózy pomohla elektrofyziologická vyšetření, fluorescenční angiografie, vyšetření kontrastní citlivosti, barvocitu a zorného pole.
Známky nitroočního zánětu vyvolané aplikací některých léků jsou reverzibilní a ustoupí za několik týdnů po vysazení daného preparátu. Lokálně podávaný brimonidin vzácně způsobuje vznik precipitátů na endotelu rohovky[21], což jsme zaznamenali u 2 pacientů. Častější je klinický obraz vaskulopatie u pacientů léčených interferonem alfa [15, 17]. V našem souboru byli 2 pacienti léčeni interferonem alfa pro chronickou hepatitidu C, u jednoho z nich se jednalo o náhodný nález retinopatie při screeningovém vyšetření, druhá pacientka udávala pokles vízu, ke kterému došlo v důsledku makulárního edému.
Vodítkem ke stanovení diagnózy MS by měla být uveitida s atypickou manifestací a neadekvátní či žádnou terapeutickou odpovědí na protizánětlivou léčbu. Pokud nelze diagnózu jednoznačně stanovit na základě klinického obrazu, pomohou specializovaná vyšetření (zejména fluorescenční angiografie a vyšetření vzorků nitroočních tekutin) vyloučit zánět a potvrdit správnou diagnózu. V našem souboru 42 pacientů s benigním MS byla diagnóza stanovena pouze na základě anamnézy a biomikroskopického vyšetření u 5 pacientů. U 2 mužů se jednalo o syndrom pigmentové disperze, u 3 pacientů byla zjištěna uveitida indukovaná léčivy. U ostatních pacientů přispěla k diagnóze jedna či více specializovaných vyšetřovacích metod. U 13letého chlapce s juvenilním xantogranulomem nás anamnéza (kožní projevy potvrzené z několika nezávislých biopsií kůže) přivedla k objasnění očního nálezu, který byl původně uzavřen jako zadní uveitida. Provedená vyšetření zorného pole, fluorescenční angiografie a ERG prokázala, že se u pacienta nejedná o nitrooční zánět, ale o ložiska atrofie retinálního pigmentového epitelu v souvislosti se systémovým onemocněním [2, 22]. Klinická manifestace choroidálního osteomu často imituje juxtapapilární choroiditidu a teprve specializované vyšetření bulbu (ultrazvuk, CT) potvrdí diagnózu detekcí útvaru o stejné denzitě jako má kostní hmota [10].
Jako primární diagnóza převažovala v našem souboru pacientů infekční uveitida toxoplazmové či toxokarové etiologie. Jedním z nejpřínosnějších přístupů k potvrzení či vyloučení infekční etiologie nitroočního zánětu a k určení správné diagnózy se zdá být podle našich i zahraničních zkušeností vyšetření vzorků nitroočních tekutin – sklivce a/nebo předněkomorové tekutiny [1, 3, 4, 6, 12, 19]. V diferenciální diagnóze ne zcela typických nálezů jsou nejčastěji zvažovány tři klinické jednotky – infekční etiologie uveitidy, neoplazma a cévní anomálie. Pokud je v diferenciální diagnóze podezření na maligní nitrooční nádor, měl by být vzorek nitrooční tekutiny vyšetřen cytologicky. Při podezření na infekční příčinu je větším přínosem kultivace a PCR než pouze cytologické vyšetření [12]. V prezentovaném souboru benigních MS bylo vyšetření sklivce provedené u 10 pacientů v korelaci s diagnózou nezánětlivého očního onemocnění. Předněkomorová tekutina byla odebrána u 2 pacientů, u obou byla vyloučena infekční příčina očního nálezu. Interpretace výsledků cytologického vyšetření nitroočních tekutin nemusí však být snadná a jednoznačná pro častou přítomnost buněk zánětlivé celulizace při sekundárním zánětu. Zánětlivé elementy byly v malé míře zachyceny ve sklivci u 4 našich pacientů, jednalo se však o nevýrazný cytologický nález korespondující s nezánětlivým očním onemocněním.
Léčba benigních MS je variabilní. Například u cévních anomálií lze terapeuticky (medikamentózně nebo chirurgicky) ovlivnit komplikace, jako jsou sekundární glaukom, katarakta, cystoidní makulární edém či amoce. U Schwartzova syndromu a cizího nitroočního tělesa je metodou volby operační zákrok, který odstraní vyvolávající příčinu MS. Syndrom pigmentové disperze léčit nelze, důležité je však monitorování nitroočního tlaku a eventuální včasné nasazení antiglaukomové terapie.
V našem souboru pacientů došlo během sledovací doby ke zlepšení CZO u 6 očí (6 pacientů) v důsledku provedeného operačního výkonu. Pět pacientů podstoupilo pars plana vitrektomii z důvodu amoce či hemoftalmu, u jedné z pacientek bylo laváží přední komory odstraněno cizí nitrooční těleso. Naopak zhoršení CZO nastalo během sledovací doby u 9 očí (9 pacientů), příčinou byly komplikace základního onemocnění. U 3 pacientů jsme prokázali epiretinální membránu v makule, u 3 pacientů exsudativní amoci, u 2 pacientů choroidální neovaskulární membránu. U 11letého chlapce se Schwartzovým syndromem byly 4 měsíce po operaci amoce zjištěny známky počínající atrofie bulbu.
Včasná diagnóza a cílená léčba příčiny či komplikací MS jsou nutné pro zachování zrakových funkcí pacienta.
ZÁVĚR
Benigní MS jsou nezánětlivá oční onemocnění, která se mohou projevovat jako přední a/nebo zadní uveitida. Diagnózu MS je třeba zvažovat, pokud uveitida nedostatečně reaguje na zavedenou protizánětlivou léčbu. Specifické vyšetřovací metody, vyšetření vzorků nitroočních tekutin a mezioborové konzilium mohou významným způsobem přispět k objasnění etiologie očního onemocnění zejména v těch případech, kde nelze diagnózu stanovit pouze na základě klinického obrazu.
PODĚKOVÁNÍ
Autoři děkují za spolupráci odborníkům z vitreoretinálního týmu Oční kliniky VFN a 1. LF UK. Dále děkujeme doc. MUDr. P. Adamovi, CSc., z Laboratoře pro likvorologii OKBHI Nemocnice Na Homolce za dlouholetou spolupráci a cytologické vyšetřování nitroočních tekutin.
Náklady na otištění barevné obrazové dokumentace hradí firma Novartis.
As. MUDr. Petra Svozílková, Ph.D.
Centrum pro diagnostiku a léčbu uveitid
Oční klinika VFN a 1. LF UK
U Nemocnice 2, 128 08 Praha 2
E-mail: psvoz@lf1.cuni.cz
Sources
1. Akpek, E.K., Ahmed, I., Hochberg, F.H. et al.: Intraocular – central nervous system lymphoma: clinical features, diagnosis and outcomes. Ophthalmology, 106, 1999 : 1805-1810.
2. deBarge, L.R., Chan, C.C., Greenberg, S.C. et al.: Chorioretinal, iris and ciliary body infiltration by juvenile xanthogranuloma masquerading as uveitis. Surv. Ophthalmol., 39, 1994 : 65-71.
3. deBoer, J.H., Verhagen, C., Bruinenberg, M. et al.: Serologic and polymerase chain reaction analysis of intraocular fluids in the diagnosis of infectious uveitis. Am. J. Ophthalmol., 121, 1996 : 650-658.
4. Bovey, E.H. and Herbort, C.P.: Vitrectomy in the management of uveitis. Ocul. Immunol. Inflamm., 8, 2000 : 285-291.
5. Char, D.H.: Coats syndrome: long term follow up. Br. J. Ophthalmol., 84, 2000 : 37-39.
6. Foster, C.S. and Vitale, A.T.: Diagnosis and treatment of uveitis. WB Saundres company, Philadelphia, 2002 : 1-868.
7. Galloway, G.D., Ang, G.S., Shenoy, R. et al.: Retained anterior chamber cilium causing endophthalmitis after phacoemulsification. J. Cataract Refract. Surg., 30, 2004 : 521-522.
8. Gündüz, K.: Transpupillary thermotherapy in the management of circumscribed choroidal hemangioma. Surv. Ophthalmol., 49, 2004 : 316-327.
9. Islam, N. and Dabbagh, A.: Inert intraocular eyelash foreign body following phacoemulsification cataract surgery. Acta Ophthalmol. Scand., 84, 2006 : 432-434.
10. Kadrmas, E.F. and Weiter, J.J.: Choroidal osteoma. Int. Ophthalmol. Clin., 37, 1997 : 171-182.
11. Kirath, H. and Eldem, B.: Management of moderate to advanced Coats disease. Ophthalmologica, 212, 1998 : 19-22.
12. Liu, K., Klintworth, G.K. and Dodd, L.G.: Cytologic findings in vitreous fluids. Acta Cytol., 43, 1999 : 201-206.
13. Matsuo T.: Photoreceptor outer segments in aqueous humor: key to understanding a new syndrome: Surv. Ophthalmol., 39, 1994 : 211-233.
14. Nussenblatt R.B., Whitcup S.M. and Palestine A.G.: Masquerade syndromes. In: Uveitis: Fundamentals and clinical practice. Mosby-Year Book, Inc., St. Louis, 1996 : 385-395.
15. Plskova, J., Greiner, K. and Forrester, J.V.: Interferon-alpha as an effective treatment for noninfectious posterior uveitis and panuveitis. Am. J. Ophthalmol., 144, 2007 : 55-61.
16. Rothova, A., Ooijman, F., Kerkhoff, F. et al.: Uveitis masquerade syndromes. Ophthalmology, 108, 2001 : 386-399.
17. Sauer, A., Lenoble, P., Bader, P. et al.: Ocular complications of hepatitis C treatment. J. Fr. Ophthalmol., 30, 2007: e20.
18. Shields, J.A., Shields, C.L., Honavar, S.G. et al.: Clinical variations and complications of Coats disease in 150 cases: The 2000 Sanford Gifford memorial lecture. Am. J. Ophthalmol., 131, 2001 : 561-571.
19. Stewart, J., Halliwell, T. and Gusta, R.K.: Cytodiagnosis of Coats disease from an ocular aspirate. Acta Cytol., 37, 1993 : 717-720.
20. Theodore, F.H.: Conjunctival carcinoma masquerading as chronic conjunctivitis. Eye Ear Nose Throat Mon., 46, 1967 : 1419-1420.
21. Velasque, L., Ducousso, F., Pernod, L. et al.: Anterior uveitis and topical brimonidine: a case report. J. Fr. Ophthalmol., 27, 2004 : 1150-1152.
22. Zamir, E., Wang, R.C., Krishnakumar, S. et al.: Juvenile xanthogranuloma masquerading as pediatric chronic uveitis: a clinicopathologic study. Surv. Ophthalmol., 46, 2001 : 164-171.
23. Zierhut , M.: Masquerade syndromes. In: Uveitis, differential diagnosis. AEP Press Science Publisher, the Netherlands, 1995 : 184-188.
Labels
Ophthalmology
Article was published inCzech and Slovak Ophthalmology

2008 Issue 5-
All articles in this issue
- Benigní maskující syndromy v diferenciální diagnostice uveitid
- Mikrobiologické vyšetření komorové tekutiny po implantaci nitrooční čočky CORNEAL
- 3D – trojrozmerná ultrazvuková diagnostika oka a očnice
- Opacity zadního pouzdra u pacientů s diabetes mellitus 2. typu
- Dlouhodobé výsledky chirurgické léčby chronické obrny n. VI u dětí a dospělých
- Oční komplikace po embolizaci v povodí arteria carotis interna – kazuistika
- Somatosenzorická protéza pro slepce
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Benigní maskující syndromy v diferenciální diagnostice uveitid
- Dlouhodobé výsledky chirurgické léčby chronické obrny n. VI u dětí a dospělých
- 3D – trojrozmerná ultrazvuková diagnostika oka a očnice
- Oční komplikace po embolizaci v povodí arteria carotis interna – kazuistika
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

