-
Medical journals
- Career
Léky navozená spánková endoskopie – odpovídá lokální nález v horních cestách dýchacích závažnosti syndromu spánkové apnoe?
Authors: J. Kalhous- 1 3; J. Kordík 2
Authors‘ workplace: Klinika ORL a chirurgie hlavy a krku, UJEP, Masarykova nemocnice o. z., Ústí nad Labem, Krajská zdravotní a. s. 1; Centrum pro poruchy dýchání ve, spánku, Masarykova nemocnice o. z., Ústí nad Labem, Krajská zdravotní a. s. 2; UK Hradec Králové 3
Published in: Cesk Slov Neurol N 2021; 84/117(2): 179-182
Category: Original Paper
doi: https://doi.org/10.48095/cccsnn2021179Overview
Cíl: Syndrom obstrukční spánkové apnoe (obstructive sleep apnea syndrome; OSAS) je v ČR běžné onemocnění, jehož metodami léčby jsou přetlaková ventilace nebo chirurgická léčba. Léky navozená spánková endoskopie (drug induced sleep endoscopy; DISE) je standardní součástí diagnostického protokolu OSAS a pomáhá chirurgovi určit místo obstrukce v horních cestách dýchacích (HCD). V naší práci se zabýváme souvislostí mezi závažností OSAS a lokálním nálezem v HCD. Materiál a metody: V této práci hodnotíme soubor 94 pacientů, kteří podstoupili DISE. Pacienti byli rozděleni do 3 skupin podle závažnosti OSAS. Skupina 1 – lehký OSAS (apnoe-hypopnoe index [AHI] 0–14,9), skupina 2 – středně závažný OSAS (AHI 15–29,9), skupina 3 – závažný OSAS (AHI ≥ 30). Lokální nález byl určen dle klasifikace VOTE, tedy zvlášť pro sublokality: měkké patro, orofarynx, kořen jazyka, epiglottis. Hodnotili jsme, zda míra obstrukce v HCD souvisí se závažností OSAS vyjádřenou AHI. Pro statistické zhodnocení jednotlivých sublokalit jsme využili chí-kvadrát test. Výsledky: Souvislost mezi mírou obstrukce a AHI byla prokázána v oblasti měkkého patra (Pearsonův chí-kvadrát: 25,1982; p = 0,000046), orofaryngu (Pearsonův chí-kvadrát: 58,2373; p = 0,000001) a v oblasti kořene jazyka (Pearsonův chí-kvadrát: 15,3935; p = 0,000455). V oblasti epiglottis souvislost mezi mírou obstrukce a AHI prokázána nebyla (Pearsonův chí-kvadrát: 2,74484; p = 0,601393). Závěr: DISE je pevnou součástí diagnostického protokolu OSAS. V naší práci jsme poukázali, že stupeň obstrukce u tří ze čtyř sublokalit (měkké patro, orofarynx, kořen jazyka) odpovídá závažnosti OSAS. Dle výše AHI lze proto predikovat i míru obstrukce v oblasti HCD kromě oblasti epiglottis.
Klíčová slova:
léky navozená spánková endoskopie – VOTE – NOHL – syndrom obstrukční spánkové apnoe
Úvod
Syndrom obstrukční spánkové apnoe (obstructive sleep apnea syndrome; OSAS) je v ČR poměrně rozšířené onemocnění. Prevalence se odhaduje na 24 % u mužů a 9 % u žen (apnoe-hypopnoe index [AHI] > 5), OSAS s excesivní denní spavostí má 3–7 % mužů a 2–5 % žen [1]. Častěji jsou postiženi muži, prevalence stoupá s věkem a indexem tělesné hmotnosti (body mass index; BMI). Závažnost OSAS se zpravidla zjišťuje celonoční spánkovou monitorací (limitovanou polygrafií, polysomnografií). Nejvýznamnějším výstupem této monitorace je AHI, tedy počet apnoí a hypopnoí za hodinu spánku. U dospělých pacientů je AHI 5–15 hodnocen jako lehký OSAS, 15–30 jako středně závažný a 30 a více jako závažný. U dospělých pacientů je obvyklou léčbou volby přetlaková ventilace (positive airway pressure [PAP] – continuous PAP [CPAP] nebo bilevel PAP [BPAP]), při jejím selhání či intoleranci pak léčba chirurgická. U lehké a středně závažné formy může být chirurgie indikována před léčbou PAP. Nejčastěji jsou prováděny výkony v oblasti měkkého patra a tonzil, dále pak v oblasti kořene jazyka a epiglottis. Pro správnou indikaci chirurgického výkonu je zásadní zjistit místo obstrukce v horních cestách dýchacích (HCD) ve spánku. První informaci může podat otorinolaryngologické (ORL) vyšetření či Müllerovy manévry, ty ale informují o stavu HCD při vědomí [2]. Pro přesnější informaci se využívá spánková endoskopie (drug induced sleep endoscopy; DISE). V naší práci hodnotíme, zda nález v jednotlivých sublokalitách HCD při DISE odpovídá závažnosti OSAS vyjádřené AHI, a zda lze dle výše AHI predikovat lokální nález v HCD.
Materiál a metody
Hodnotili jsme soubor 94 pacientů s různou závažností OSAS, kteří podstoupili DISE. Pacienty jsme rozdělili do tří skupin podle závažnosti OSAS. Závažnost jsme hodnotili podle AHI. Vyšetření spánku proběhlo limitovanou polygrafií (vícekanálovou monitorací). U většiny pacientů byla plánovaná chirurgická terapie.
Skupina 1 byli pacienti s AHI 0–14,9, tedy žádným nebo lehkým OSAS. Skupina 2 s AHI 15–29,9 odpovídala středně těžkému OSAS. Skupina 3 s AHI 30 a více odpovídala závažnému OSAS. V každé skupině jsme hodnotili 4 sublokality – měkké patro, orofarynx, kořen jazyka a epiglottis. Volba sublokalit odpovídá standardně používané klasifikaci VOTE (V – velum, O – orofarynx, T – tongue, E – epiglottis) dle Kereziana et al [3].
Všichni pacienti podstoupili DISE. DISE vykováváme na operačním sále, sedaci podává anesteziolog, anestezie je provedena propofolem. Nosem zavádíme fibroskop s externím monitorem, pacient je v poloze na zádech. Míra sedace se monitoruje metodou bispektrálního indexu (BIS). Jedná se o EEG monitoring, signál se softwarově zpracovává a výsledkem je hodnota 0–100, kdy 100 znamená plné vědomí, hodnoty pod 40 kóma. Pro DISE je vhodná hodnota 60–80, tedy stav, kdy se sedace blíží přirozenému spánku. Pacient spí, dýchá a případně i chrápe. Vyšetření provádíme v poloze vleže s mírně zakloněnou hlavou. Během zákroku jsou monitorovány vitální funkce pacienta a sál je vybaven pro akutní zajištění dýchacích cest.
Hodnotili jsme míru obstrukce v oblasti HCD pomocí klasifikace VOTE. Míra obstrukce se hodnotí čísly 0, 1, 2 – tedy slovně žádná obstrukce, parciální obstrukce, úplná obstrukce. Dále se hodnotí i charakter obstrukce (cirkulární, latero-laterální, antero-posteriorní), ten jsme ale v této práci neberali v potaz.
Statistické zpracování dat
Z důvodu povahy dat jsme používali pro prokázání statisticky významných rozdílů Pearsonův chí-kvadrát test. Nulová hypotéza (H0) u tohoto testu je ve tvaru: percentuální podíly jsou si rovny. V našem případě jsme testovali alternativní hypotézu (Ha), kdy předpokládáme souvislost mezi mírou obstrukce v jednotlivých sublokalitách HCD a jednotlivými skupinami pacientů dle míry závažnosti OSAS. Každá sublokalita byla testována samostatně. Využívali jsme software Statistica 13.0 (StatSoft, Praha, ČR).
Výsledky
Do studie jsme zařadili 94 pacientů (71 mužů, 23 žen). Rozděleni byli následovně: 1. skupina s 34 pacienty (20 mužů, 14 žen, průměrný AHI 7,39, ä 3,88). Ve 2. skupině bylo 28 pacientů (24 mužů, 4 ženy, průměrný AHI 21,95, ä 7,64). Do 3. skupiny patřilo 32 pacientů (27 mužů, 5 žen, průměrný AHI 55,73, ä 21,65). Věk pacientů byl od 15 do 71 let (průměr 46,8, ä 12,9).
Tabulky 1–4 prezentují (nominálně i percentuálně) zastoupení jednotlivých nálezů (0–2 dle VOTE) ve skupinách pacientů dle závažnosti OSAS.
Table 1. Procentuální podíly u skupiny – měkké patro (V – velum). 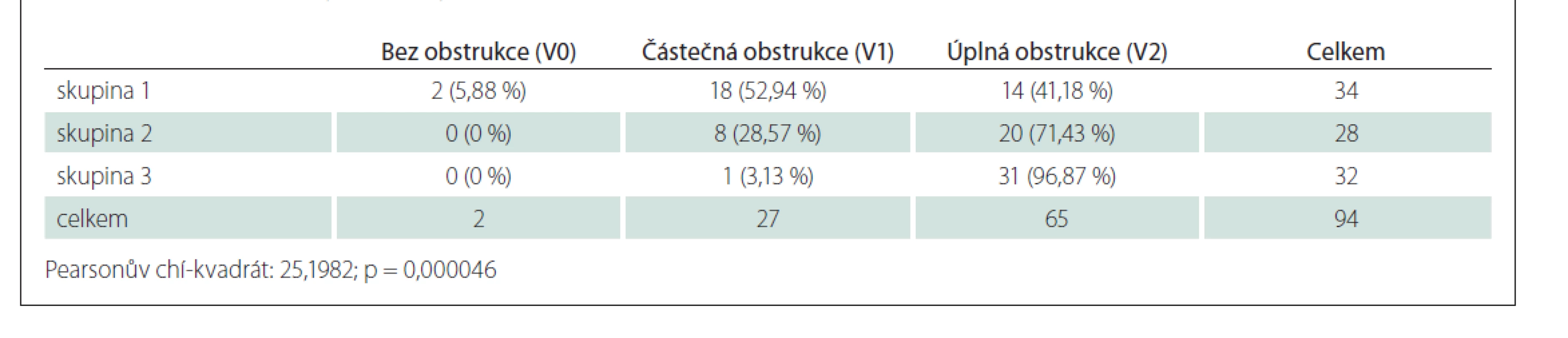
Table 2. Procentuální podíly u skupiny orofarynx (O – orofarynx). 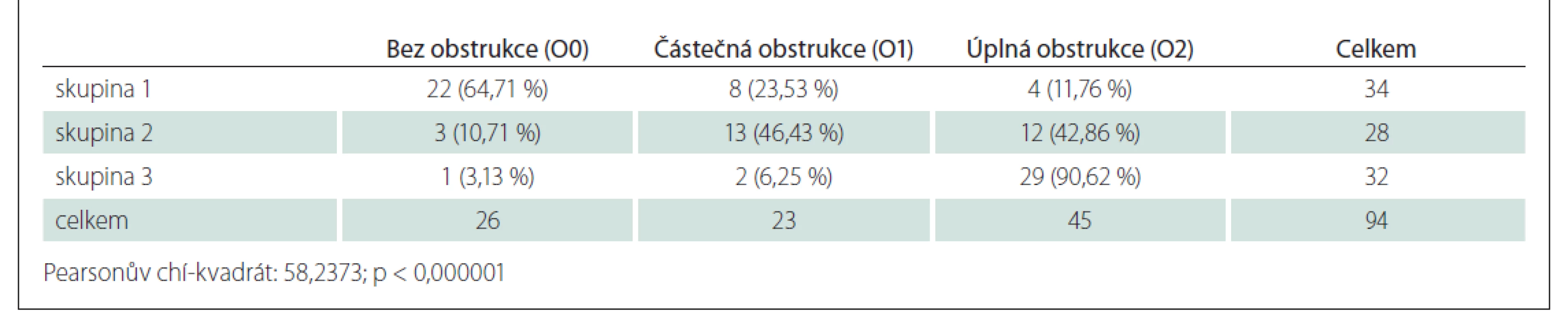
Table 3. Procentuální podíly u skupiny kořen jazyka (T – tongue). 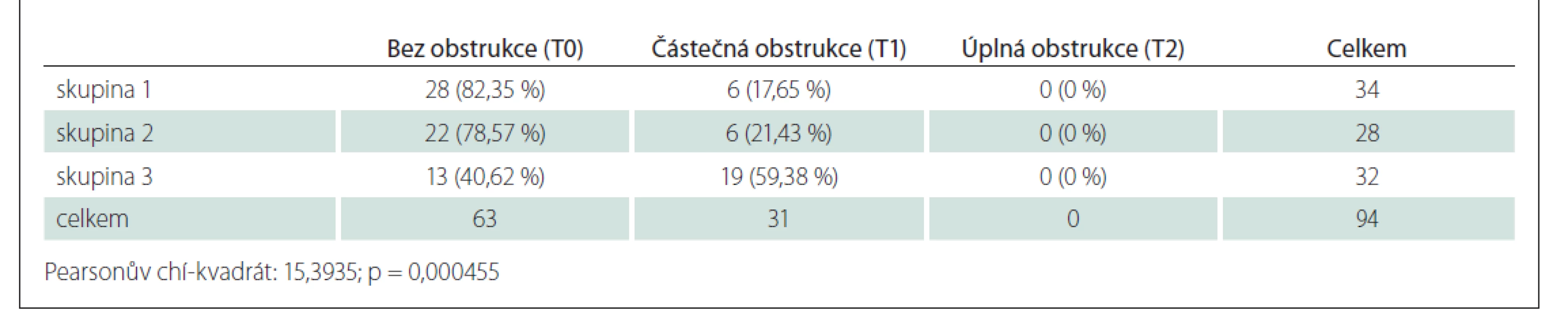
Table 4. Procentuální podíly u skupiny epiglottis (E). 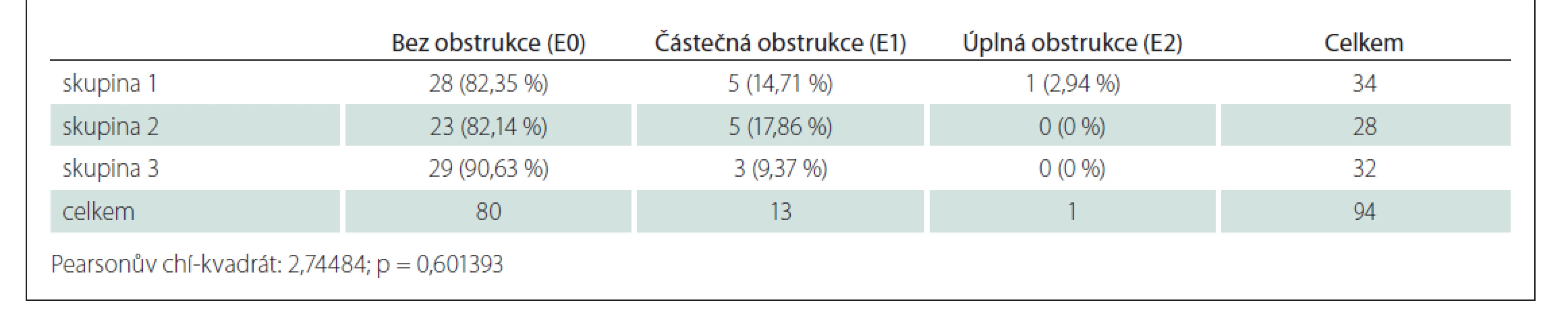
Statisticky významné rozdíly u jednotlivých skupin a tedy souvislost mezi mírou obstrukce v oblasti patra a závažností OSAS byly prokázány v oblastech měkkého patra, orofaryngu a kořene jazyka (Tab. 1–3). V oblasti epiglottis tato souvislost prokázána nebyla (Tab. 4).
Z toho je patrné, že lokální nález ve třech sublokalitách (měkké patro, orofarynx, kořen jazyka) koresponduje se závažností OSAS a se zvyšujícím se AHI lze očekávat výraznější lokální nález. Naopak u epiglottis to neplatí.
Diskuze
Metodou volby při léčbě těžkém OSAS je léčba CPAP či BPAP, nicméně chirurgická terapie má nezastupitelnou úlohu zejména u pacientů s intolerancí léčby či výrazným lokálním nálezem. U lehkého a středně závažného OSAS lze indikovat chirurgickou léčbu před léčbou PAP. Zahrnuje poměrně rozsáhlou škálu výkonů (chirurgie nosu, patra a orofaryngu, tonzil, chirurgii kořene jazyka, epiglottis, čelistní chirurgie). Současným trendem je individuální cílení typu výkonu u jednotlivých pacientů, ústup od radikality zákroků a tím i perioperační morbidity a „multilevel surgery“, tedy zákroků na více úrovních HCD.
Pro chirurga je zásadní předoperační vyšetření lokálního nálezu HCD ve spánku a určení místa obstrukce. DISE je dnes standardní součástí protokolu péče o pacienty s OSAS. Pro provedení DISE není zcela pevně stanovený protokol, u většiny autorů je však velmi podobný. Pro sedaci lze použít řadu látek, případně jejich kombinaci. Srovnáním jednotlivých postupů se zabývali Cho et al [4] a jako nejvýhodnější se jeví propofol, který se v našich podmínkách také používá nejčastěji. Druhým často používaným preparátem je midazolam [5]. DISE se většinou provádí v poloze na zádech, ale jsou možné i jiné (na boku, na zádech s otočenou hlavou). Při hodnocení je ale třeba srovnávat vyšetření ve stejné poloze, jinak bychom došli k rozdílným výsledkům [6–8]. Pro hodnocení lokálního nálezu se nejčastěji používá klasifikace VOTE [3]. Novější a o něco podrobnější je klasifikace NOHL (angl.; nose, oropharynx, hypopharynx, larynx) dle Viciniho et al [9]. Význam zařazení DISE do diagnostického algoritmu OSAS byl prokázána řadou prací [10–12]. Dle Eichlera et al je na základě DISE upravena chirurgická terapie asi ve 30 %, ať už ve smyslu rozsáhlejšího či naopak méně rozsáhlého výkonu [10]. Podobnou problematikou se v ČR zabývali i Hybášková et al, v souboru 66 pacientů došlo ke změně plánované chirurgické terapie u 66,7 % [13]. Moderním trendem je monitorace hloubky sedace např. metodou indexu BIS, který by měl být optimálně 60–80. Dle Honga et al míra sedace ovlivňuje i výsledky DISE a je tak třeba srovnávat výsledky při srovnatelné míře sedace [12].
Problematikou vztahu AHI a lokálního nálezu se zabývali i Vicini et al [14]. Pro hodnocení lokálního nálezu používali klasifikaci NOHL a prokázali statisticky významnou korelaci mezi AHI a lokálním nálezem v oblasti nosu a hypofaryngu. V oblasti orofaryngu a hrtanu ji neprokázali. Belgü et al prokázali vztah mezi AHI a obstrukcí v oblasti kořene jazyka, v ostatních lokalitách ne [15]. Obstrukce v oblasti E (epiglottis v klasifikaci VOTE), resp. L (larynx v klasifikaci NOHL) je vzácná [16]. Prokázat ji lze prakticky jen při DISE. Vicini et al v souboru neměli žádného pacienta s obstrukcí v oblasti L (hrtan). Prokázání souvislosti mezi mírou obstrukce a AHI v této lokalitě je tedy pravděpodobně ztíženo nízkou incidencí a měla by být předmětem dalšího zkoumání. V naší práci je alespoň parciální obstrukce v oblasti epiglottis jen u 14,9 % pacientů, ve srovnání s oblastí měkkého patra (97,8 %) a orofaryngu (72,3 %).
Závěr
DISE je pevnou součástí diagnostického protokolu OSAS zejména u pacientů, u kterých zvažujeme chirurgickou terapii. V naší práci jsme prokázali, že stupeň obstrukce u tří ze čtyř sublokalit (měkké patro, orofarynx, kořen jazyka) odpovídá závažnosti OSAS. Dle výše AHI lze proto predikovat i míru obstrukce v oblasti HCD kromě oblasti epiglottis.
Etické aspekty
Studie byla provedena ve shodě s Helsinskou deklaraci z roku 1975 (a jejími revizemi z let 2004 a 2008). Projekt byl schválen etickou komisí Krajské zdravotní a.s., Masarykovy nemocnice o.z., číslo jednací 294/9.
Konflikt zájmů
Autoři deklarují, že v souvislosti s předmětem studie nemají žádný konflikt zájmů.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
MUDr. Jiří Kalhous
Klinika ORL a chirurgie hlavy a krku UJEP
Masarykova nemocnice o.z.,
Krajská zdravotní a.s.
Sociální péče 3316
400 11 Ústí nad Labem
e-mail: jiri.kalhous@kzcr.eu
Přijato k recenzi: 31. 5. 2020
Přijato do tisku: 11. 3. 2021
Sources
1. Garvey JF, Pengo MF, Drakatos P et al. Epidemiological aspects of obstructive sleep apnea. J Thorac Dis 2015; 7(5): 920–929. doi: 10.3978/ j.issn.2072-1439.2015.04.52.
2. Cavaliere M, Russo F, Iemma M. Awake versus drug-induced sleep endoscopy: evaluation of airway obstruction in obstructive sleep apnea/ hypopnoea syndrome. Laryngoscope 2013; 123(9): 2315–2318. doi: 10.1002/ lary.23881. PMID: 24167821.
3. Kezirian EJ, Hohenhorst W, de Vries N. Drug-induced sleep endoscopy: the VOTE classification. Eur Arch Otorhinolaryngol 2011; 268(8): 1233–1236. doi: 10.1007/ s00405-011-1633-8.
4. Cho JS, Soh S, Kim EJ et al. Comparison of three sedation regimens for drug-induced sleep endoscopy. Sleep Breath 2015; 19(2): 711–717. doi: 10.1007/ s11325-015-1127-9.
5. Atkins JH, Mandel JE, Rosanova G. Safety and efficacy of drug-induced sleep endoscopy using a probability ramp propofol infusion system in patients with severe obstructive sleep apnea. Anesth Analg 2014; 119(4): 805–810. doi: 10.1213/ ANE.0000000000000229.
6. Lee CH, Kim DK, Kim SY et al. Changes in site of obstruction in obstructive sleep apnea patients according to sleep position: a DISE study. Laryngoscope 2015; 125(1): 248–254. doi: 10.1002/ lary.24825.
7. Safiruddin F, Koutsourelakis I, de Vries N. Upper airway collapse during drug induced sleep endoscopy: head rotation in supine position compared with lateral head and trunk position. Eur Arch Otorhinolaryngol 2015; 272(2): 485–488. doi: 10.1007/ s00405-014-3215-z.
8. Safiruddin F, Koutsourelakis I, de Vries N. Analysis of the influence of head rotation during drug-induced sleep endoscopy in obstructive sleep apnea. Laryngoscope 2014; 124(9): 2195–2199. doi: 10.1002/ lary.24598.
9. Vicini C, De Vito A, Benazzo M et al. The nose oropharynx hypopharynx and larynx (NOHL) classification: a new system of diagnostic standardized examination for OSAHS patients. Eur Arch Otorhinolaryngol 2012; 269(4): 1297–1300. doi: 10.1007/ s00405-012-1965-z.
10. Eichler C, Sommer JU, Stuck BA el al. Does drug-induced sleep endoscopy change the treatment concept of patients with snoring and obstructive sleep apnea? Sleep Breath 2013; 17(1): 63–68. doi: 10.1007/ s11325-012-0647-9.
11. Fernández-Julián E, García-Pérez MÁ, García--Callejo J et al. Surgical planning after sleep versus awake techniques in patients with obstructive sleep apnea. Laryngoscope 2014; 124(8): 1970–1974. doi: 10.1002/ lary.24577.
12. Hong SD, Dhong HJ, Kim HY et al. Change of obstruction level during drug-induced sleep endoscopy according to sedation depth in obstructive sleep apnea. Laryngoscope 2013; 123(11): 2896–2899. doi: 10.1002/ lary.24045.
13. Hybášková J, Jor O, Novák V et al. Využití spánkové endoskopie pro zvýšení efektivity léčby (operační i neoperační) u pacientů s obstrukční spánkovou apnoí. Cesk Slov Neurol N 2017; 80/ 113(4): 428–433. doi: 10.14735/ amcsnn2017428.
14. Vicini C, Colabianchi V, Giorgio Marrano G et al. Description of the relationship between NOHL classification in drug-induced sleep endoscopy and initial AHI in patients with moderate to severe OSAS, and evaluation of the results obtained with oral appliance therapy. Acta Otorhinolaryngol Ital 2020; 40(1): 50–56. doi: 10.14639/ 0392-100X-2290.
15. Belgü AU, Erdoğan B, San T et al. The relationship between AHI, Epworth scores and sleep endoscopy in patients with OSAS. Eur Arch Otorhinolaryngol 2015; 272(1): 241–245. doi: 10.1007/ s00405-014-3220-2.
16. Torre C, Camacho M, Liu SY et al. Epiglottis collapse in adult obstructive sleep apnea: a systematic review. Laryngoscope 2016; 126(2): 515–523. doi: 10.1002/lary.25589.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2021 Issue 2-
All articles in this issue
- Nemoc moyamoya
- Etiopatogeneze a diagnostika progresivní multifokální leukoencefalopatie u pacientů léčených natalizumabem
- Na dosah dolnímu fronto-okcipitalnímu fasciculu s pomocí disekce dle Klinglera a DTI traktografie
- Správná a chybná pojmenování obrázků pro náročnější test písemného Pojmenování obrázků a jejich vybavení (dveřní POBAV)
- Mechanická trombektomie u cévní mozkové příhody a dostupnost endovaskulárního týmu v době ústavní pohotovostní služby – teorie vs. realita
- Mortonova neuralgie, metatarzalgie
- Léky navozená spánková endoskopie – odpovídá lokální nález v horních cestách dýchacích závažnosti syndromu spánkové apnoe?
- Význam spánkové endoskopie při titraci přetlakové ventilace – první výsledky
- Výsledky endoskopicky asistované dekomprese nervus ulnaris v oblasti lokte
- Neurovývojová porucha s mentální retardací spojená s genem PPP2R5D – první případ v České republice
- Monozygotní dvojčata s Legius syndromem a diferenciální diagnostika Legius syndromu a neurofibromatózy typ 1
- Informace vedoucího redaktora
- Recenze monografie
- Střevní mikrobiota a poruchy autistického spektra
- Korelace mezi sebeúctou a soucitem vůči sobě u pacientů s roztroušenou sklerózou – průřezová studie
- Chirurgická léčba nádorů v oblasti foramen magnum – zkušenosti ze 20 případů
- Účinky takrolimu na kognitivní funkce v modelu cerebrálního vazospazmu u potkanů
- Anémie z nedostatku železa u pacientky s mozkovou žilní trombózou – příčina nebo souvislost?
- Primární difuzní velkobuněčný B-lymfom temenní kosti
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Mortonova neuralgie, metatarzalgie
- Nemoc moyamoya
- Správná a chybná pojmenování obrázků pro náročnější test písemného Pojmenování obrázků a jejich vybavení (dveřní POBAV)
- Etiopatogeneze a diagnostika progresivní multifokální leukoencefalopatie u pacientů léčených natalizumabem
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

