-
Medical journals
- Career
Farmakoepidemiologická studie souboru 427 pacientů léčených pro epilepsii
Authors: E. Tlustá 1; J. Zárubová 2; J. Šimko 3; H. Hojdíková 3; J. Vlček 1
Authors‘ workplace: Katedra sociální a klinické farmacie FaF UK Hradec Králové 1; Centrum pro epileptologii a epileptochirurgii, Fakultní Thomayerova nemocnice, Praha 2; Neurologická klinika LF UK a FN Hradec Králové 3
Published in: Cesk Slov Neurol N 2008; 71/104(6): 682-687
Category: Original Paper
Overview
Cíl:
Analyzovat soubor pacientů s epilepsií na dvou neurologických pracovištích v České republice. Sledovat typ, frekvenci a terapii epileptických záchvatů a práceschopnost pacientů.Metodika:
Do studie byli zahrnuti pacienti starší 16 let s diagnózou epilepsie, kteří pravidelně docházejí na Neurologickou kliniku v Hradci Králové nebo do Centra pro epilepileptologii a epileptochirurgii Fakultní Thomayerovy nemocnice v Praze (n = 427). Data byla získána retrospektivně z lékařské dokumentace v období 04/2005–06/2006. U všech pacientů jsme sledovali pohlaví, věk, typ a frekvenci záchvatů, předepsaná antiepileptika (AE), trvání onemocnění a práceschopnost.Výsledky:
V souboru pacientů s průměrným věkem 40,9 let převažovaly ženy (57,1 %). Téměř polovina pacientů byla rok a více let bez záchvatů; 24,8 % pacientů mělo více než jeden záchvat za měsíc. Častěji se vyskytovaly parciální záchvaty (70,7 %), 60 % pacientů užívalo dvě a více AE. Nejčastěji užívanými AE byly valproát (54,8 %), karbamazepin (37,0 %) a lamotrigin (36,3 %). Třetina pacientů pobírala částečný nebo plný invalidní důchod.Závěr:
Mezi nejužívanější AE ve sledovaném souboru patřil valproát, karbamazepin a lamotrigin. Starší klasická AE jako fenytoin a fenobarbital byla předepisována omezeně a spíše u starších pacientů. Z nových AE se v terapii nejčastěji vyskytovaly lamotrigin, levetiracetam a topiramát. Výběr AE koreluje se studiemi provedenými v dalších zemích a odpovídá současným poznatkům a doporučením pro terapii epileptických záchvatů. Převaha polyterapie nad monoterapií pravděpodobně souvisí s kumulací farmakorezistentních pacientů na neurologických pracovištích vyššího typu. Ve sledovaném souboru byla zjištěna vysoká invalidizace pacientů.Klíčová slova:
epilepsie – antiepileptika – terapieÚvod
Epilepsie je jedním z nejčastějších neurologických onemocnění postihujících všechny věkové kategorie. Prevalence epilepsie v Evropě u dětí a dospívajících je odhadována na 4,5–5,0/1 000, ve věkové skupině 20–64 let se pak pohybuje okolo 6/1 000 a ve věku nad 65 let narůstá na 7/1 000 [1,2].
Léčba epilepsie je především farmakologická. Iniciálně volíme monoterapii. Není‑li první lék účinný nebo není‑li tolerován, je doporučeným postupem alternativní monoterapie, případně polyterapie. Pomocí monoterapie nebo alternativní monoterapie je možno kompenzovat 60–70 % pacientů [3,4], přičemž přibližně u 50 % pacientů jsou záchvaty kompenzovány již po nasazení prvního AE [5,6]. U 30–40 % pacientů se však setkáváme s farmakorezistencí [7,8]. Pokud se do dvou let nepodaří kompenzovat onemocnění pomocí farmakoterapie, má být zvážena indikace invazivních metod léčby epilepsie. Cílem terapie je nejen potlačit epileptické záchvaty a zmírnit jejich závažnost, ale i udržet optimální kvalitu života nemocného [9].
Od roku 1989 byla v České republice uvedena na trh řada nových antiepileptik (AE) a výběr léčiv k terapii epilepsie se tak výrazně rozšířil. Nesporným přínosem nových antiepileptik v porovnání s klasickými antiepileptiky je jejich všeobecně lepší snášenlivost a menší množství lékových interakcí. Vyšší účinnost nových AE při léčbě epilepsie doposud prokázána nebyla [10–12]. Výhodou klasických AE je dlouhodobá zkušenost s jejich používáním v klinické praxi a především nižší cena [13].
Cílem naší studie bylo popsat reálnou péči o soubor pacientů s epilepsií na dvou neurologických pracovištích, sledovat typ, frekvenci a terapii epileptických záchvatů a práceschopnost pacientů. Zjištěná data pak interpretovat v kontextu zásad a doporučení moderní farmakoterapie epilepsie.
Metodika
Soubor pacientů a sběr dat
Data byla sbírána v období duben 2005–červen 2006 v Poradně pro léčbu epilepsie Neurologické kliniky Fakultní nemocnice v Hradci Králové (FN HK) a v Centru pro epileptologii a epileptochirurgii Fakultní Thomayerovy nemocnice v Praze (CEE FTN).
Do studie byli zahrnuti pacienti starší 16 let s potvrzenou diagnózou epilepsie. Pacienti po epileptochirurgické léčbě, pacienti diagnostikovaní v průběhu studie a pacienti, u kterých byla AE terapie vysazena, byli ze studie vyloučeni. Pro analýzu pak byla použita data 427 pacientů s AE terapií, 97 pocházelo z CEE FTN a 330 z FN HK.
Data získaná z lékařské dokumentace zahrnovala: pohlaví, věk, zaměstnanost, datum diagnózy, provedená vyšetření, typ a frekvenci záchvatů (za poslední dva roky), další onemocnění a užívaná antiepileptika. Z diagnostických vyšetření jsme sledovali základní tři – EEG, CT a MR.
Údaje u každého pacienta byly zaneseny do hodnotící databáze pod číselným kódem, aby nebylo možno určit identitu pacienta. Studie byla schválena etickými komisemi obou participujících nemocnic.
Podle frekvence záchvatů byli pacienti rozděleni do čtyř skupin: 1. plně kompenzovaný – dva a více let bez záchvatů, 2. kompenzovaný – alespoň jeden rok bez záchvatů, 3. částečně/neúplně kompenzovaný – méně než 12 záchvatů za poslední rok (obvykle méně než jeden záchvat za měsíc), 4. nekompenzovaný – více než 12 záchvatů za poslední rok (obvykle častěji než jeden záchvat za měsíc). Základem pro rozdělení pacientů byla kritéria kompenzovanosti vypracovaná EpiStop a akceptovaná Českou ligou proti epilepsii [14]. Pro zařazení pacientů do skupin podle kompenzovanosti byla posuzována zejména frekvence záchvatů za měsíc (resp. rok). Individuálně pak bylo přihlédnuto i k závažnosti záchvatů, případně k slovnímu hodnocení lékařem v dokumentaci (kritérium frekvence záchvatů pak nemuselo být striktně dodrženo). Záchvaty byly klasifikovány podle Mezinárodní klasifikace epileptických záchvatů [15].
Statistická analýza
Analýza dat byla provedena pomocí statistického softwaru SPSS (verze 14.0). Statisticky významné rozdíly jsme hodnotili pomocí chí-kvadrát a Mann‑Whitney testu (podle charakteru sledovaných proměnných) na hladině významnosti p < 0,05 (resp. p < 0,01 a 0,001).
Výsledky
Demografická data
Soubor zahrnoval pacienty ve věkovém rozmezí od 17–88 let s průměrným věkem 40,9 let (± 15,41). Mezi pacienty převažovaly ženy (57,1 %). Průměrný věk výskytu prvního záchvatu činil 21,3 ± 16,3 (n = 418). Pacienti byli léčeni pro epilepsii různě dlouhou dobu v rozmezí 1–65 let, v průměru 19 let (± 14,69; n = 418). Více než polovina pacientů spadala do skupiny pracujících či studujících, zhruba třetina pacientů pobírala částečný nebo plný invalidní důchod. Souhrn demografických údajů uvádí tab. 1.
Table 1. Charakteristika souboru pacientů s epilepsií (427). 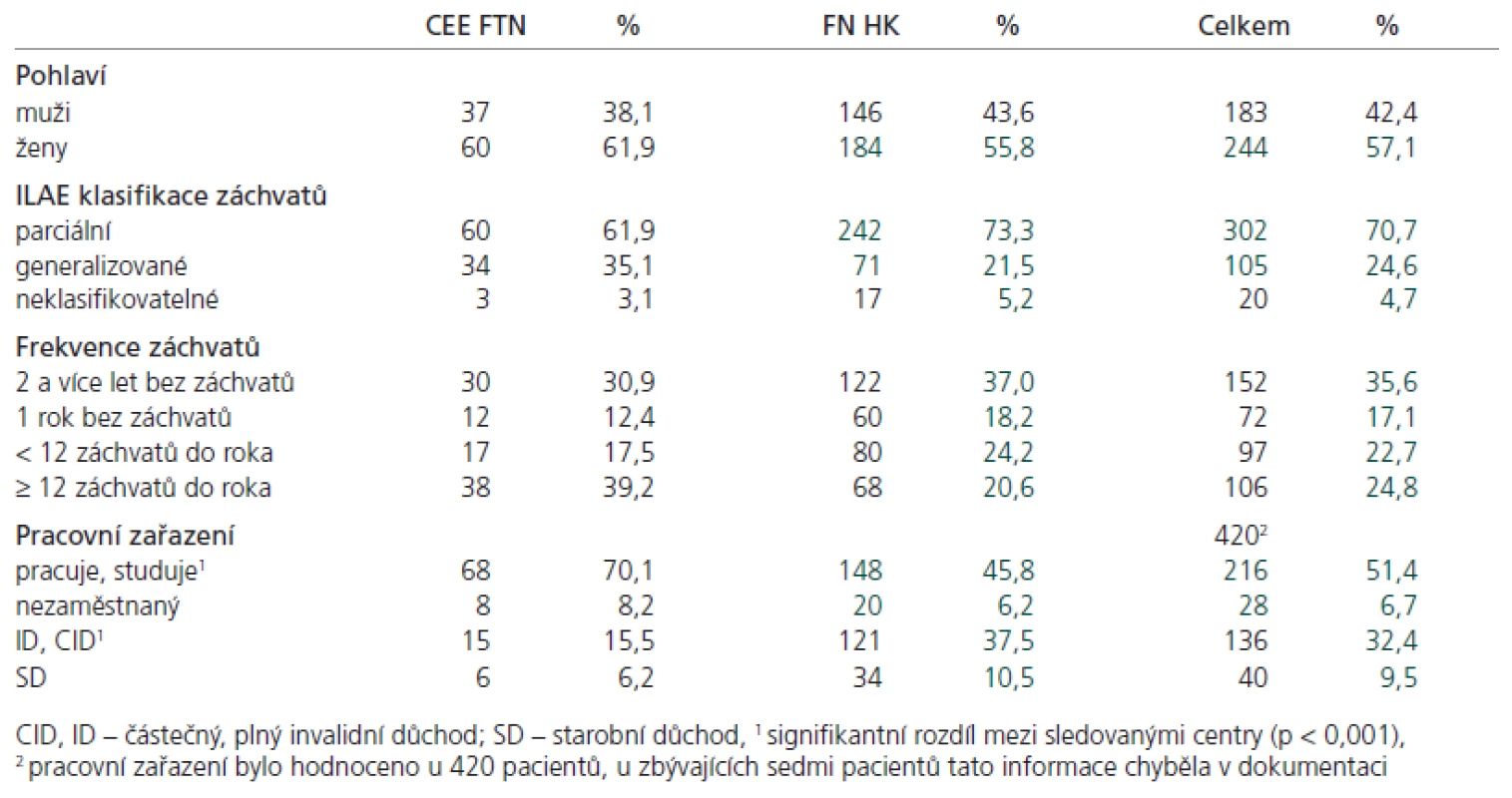
Polovina pacientů (50,6 %) měla kromě epileptických záchvatů ještě další diagnózu. Zejména sem patřila různá psychiatrická (19,2 %), neurologická (21,3 %) a kardiovaskulární (7,2 %) onemocnění.
Elektroencefalografie byla provedena u všech pacientů, CT pak u 85,2 % pacientů (v CEE FTN u 51,5 %; ve FN HK u 95,2 % pacientů) a MR u 59,7 % pacientů (v CEE FTN u 95,9 %; ve FN HK u 49,1 % pacientů). Značná část pacientů pražského souboru (60,8 %) byla před odesláním do CEE FTN diagnostikována nebo léčena na jiném pracovišti. Ve FN HK bylo toto procento nižší (39,1 %).
Frekvence a typ záchvatů
Rozdělení pacientů podle typu a frekvence záchvatů je shrnuto v tab. 1. V našem souboru převažovali pacienti s parciálními záchvaty (70,7 %). Téměř polovina pacientů byla rok a více let bez záchvatů, u 24,8 % se záchvaty objevovaly častěji než jednou za měsíc. Ve skupině pacientů s parciálními záchvaty byl signifikantně vyšší podíl nekompenzovaných nebo jen částečně kompenzovaných pacientů a také pacientů na polyterapii AE (p < 0,01), tab. 2. Kompenzovanost záchvatů významně ovlivňovala práceschopnost pacientů (p < 0,001). Zhruba 65 % plně kompenzovaných a kompenzovaných pacientů pracovalo nebo studovalo, zatímco ze skupiny nekompenzovaných pracovalo/studovalo jen 30 %, ze souboru částečně kompenzovaných 45 %.
Table 2. Frekvence záchvatů a počet užívaných antiepileptik ve vztahu k typu záchvatů. 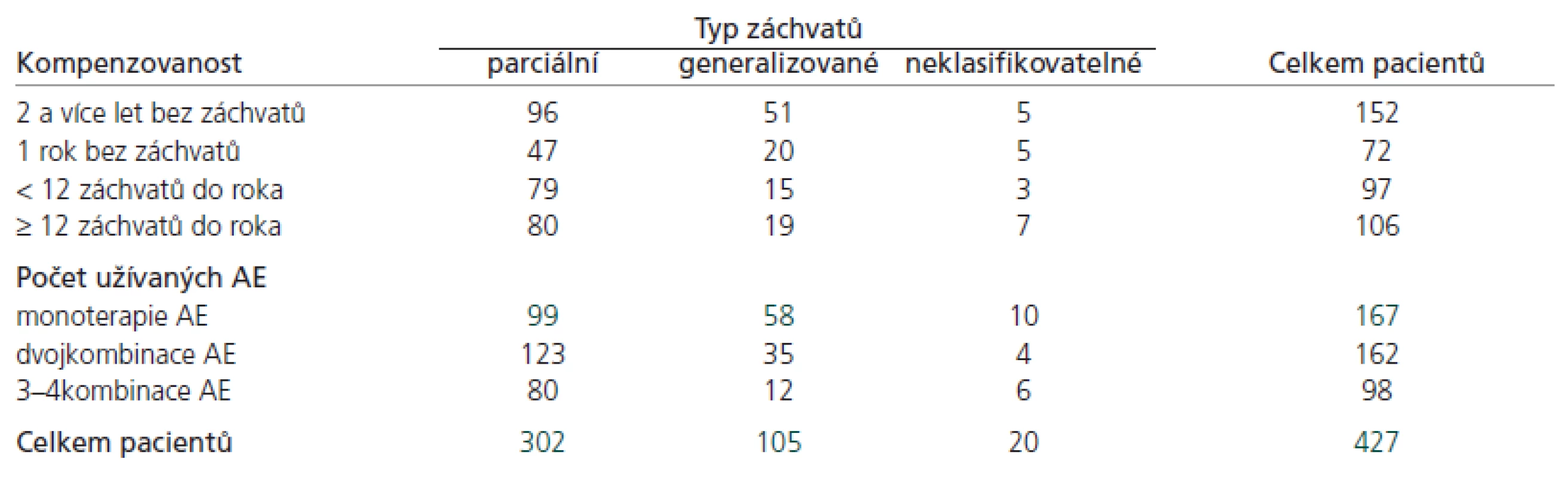
Farmakoterapie
V době sledování bylo na monoterapii AE 39,1 % pacientů (40,3 % pacientů ve FN HK, 35,1 % pacientů v CEE FTN), zhruba 60 % pacientů užívalo dvě a více AE (tab. 3). Průměrně připadalo 1,88 AE na pacienta.
Table 3. Počet (%) pacientů léčených monoterapií nebo kombinací antiepileptik a frekvence epileptických záchvatů. 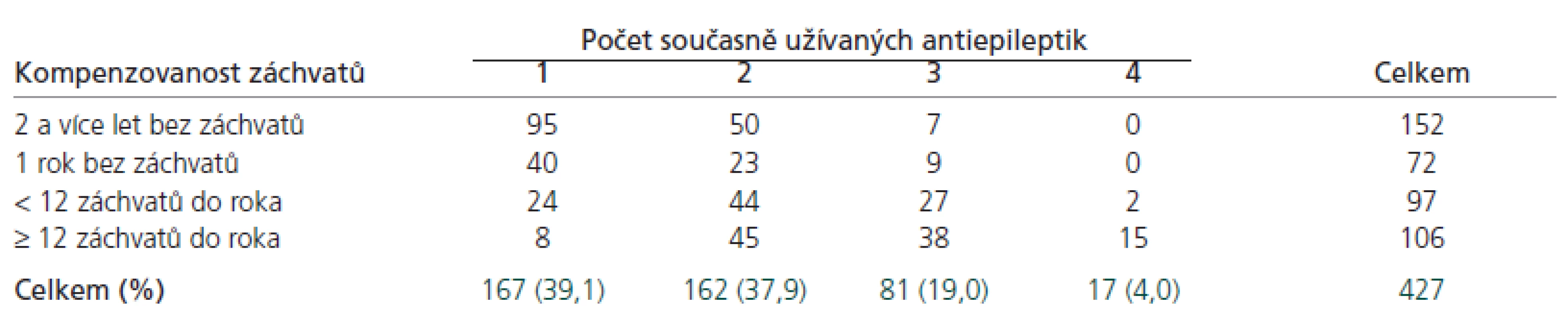
Bez ohledu na monoterapii nebo polyterapii, nejvíce užívaným AE byl valproát (54,8 % všech pacientů), následoval karbamazepin (37,0 %) a lamotrigin (36,3 %). Zastoupení jednotlivých AE uvádí tab. 4. Ve FN HK byly častěji předepisovány valproát a primidon, v CEE FTN byla více užívána některá nová AE, zejména topiramát, levetiracetam a pregabalin (tab. 4). V monoterapii pacienti nejčastěji užívali valproát (41,3 % ze všech pacientů na monoterapii, n = 167), dále pak lamotrigin (20,4 %) a karbamazepin (21,0 %). Pacienti s parciálními záchvaty v monoterapii (n = 99) užívali nejčastěji valproát (35 pacientů), karbamazepin (22 pacientů) nebo lamotrigin (20 pacientů). U pacientů s primárně generalizovanými záchvaty v monoterapii (n = 58) převažoval valproát (31 pacientů). Z dvojkombinací (n = 162 pacientů) se vyskytovaly zejména valproát + lamotrigin (24,1 %) a valproát + karbamazepin (19,8 %).
Table 4. Zastoupení jednotlivých AE v terapii epileptických záchvatů. 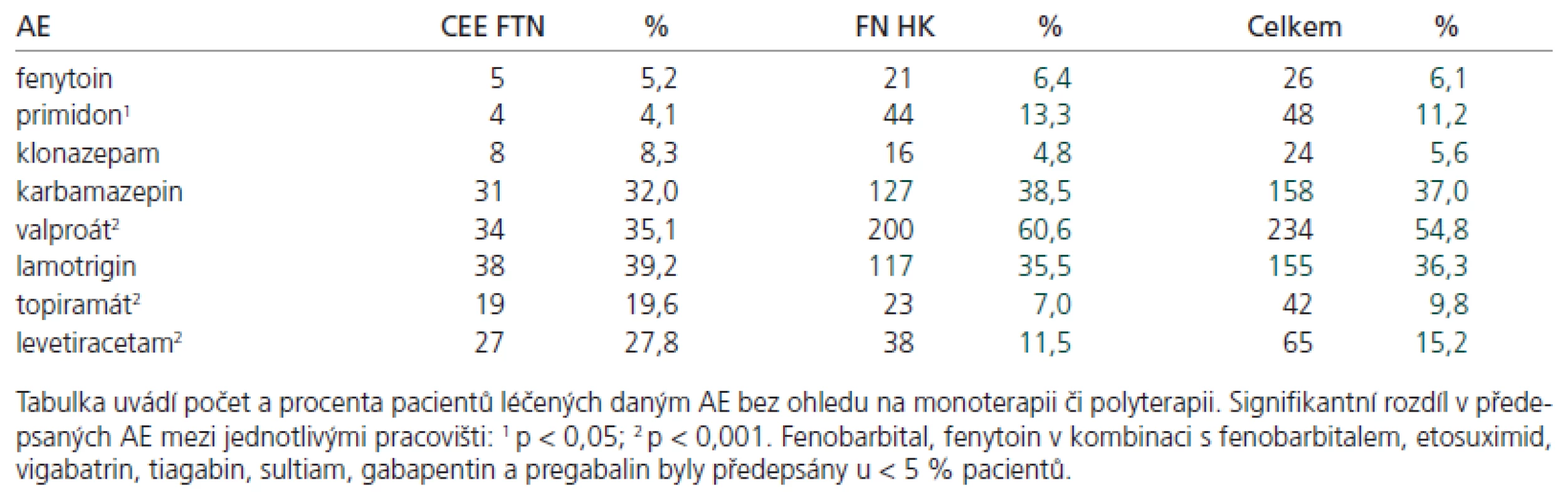
Analyzovali jsme výběr antiepileptik ve vztahu k pohlaví (chí-kvadrát test) a věku pacientů (Mann‑Whitney test). Věkový průměr pacientů užívajících fenytoin (54,5 let; p < 0,01), primidon (49,0 let; p < 0,01) a fenobarbital (56,5 let; p < 0,05) byl signifikantně vyšší. Průměrná doba terapie epilepsie u pacientů užívajících tato AE dosahovala 32 let. Lamotrigin užívali častěji mladší pacienti (věkový průměr 36,2; p < 0,01) a průměrná doba léčby epilepsie u těchto pacientů se pohybovala okolo 18 let. Zaznamenali jsme preferenci lamotriginu u žen (41,0 % žen vs 30,1 % mužů; p < 0,05). Naopak muži častěji užívali primidon (14,8 % mužů vs 8,6 % žen; p < 0,05), valproát (68,3 % mužů vs 44,7 % žen; p < 0,001) a levetiracetam (20,2 % mužů vs 11,5 % žen; p < 0,01).
Diskuze
Ve studii jsme analyzovali skupinu 427 pacientů s epilepsií léčených na dvou neurologických pracovištích v České republice (ve FN v Hradci Králové, v CEE FTN v Praze). Získaná data poskytují informace o aktuální farmakoterapii u pacientů s epilepsií na pracovištích vyššího typu.
Rozložení jednotlivých typů záchvatů v našem souboru bylo srovnatelné s údaji dalších epidemiologických studií. Jednoznačně převažovaly parciální záchvaty (70,7 %) nad generalizovanými (24,6 %). Ve studiích analyzujících soubory epileptiků obdobného věkového složení byl zaznamenán podíl parciálních záchvatů 55–83 %, podíl primárně generalizovaných záchvatů 6–32 % a neklasifikovatelné záchvaty mělo 8–20 % pacientů [16–19].
Téměř 60 % pacientů v našem souboru užívalo více než jedno AE. Na jednoho pacienta připadalo v průměru 1,88 AE. Uvádí se, že nasazení prvního AE bývá efektivní u 44–79 % pacientů [6,20,21]. Vyšší podíl pacientů na polyterapii v našem souboru souvisí s typem sledovaných pracovišť, která představují sekundární a terciární úroveň péče o pacienty s epilepsií a v analyzovaném souboru lze tedy předpokládat vyšší zastoupení obtížně léčitelných, resp. farmakorezistentních nemocných. Výsledky jsou v souladu i s epidemiologickou studií Deckerse, kde v nemocničních zařízeních bylo polyterapií AE léčeno 32–53 % (průměrně 40 % pacientů s polyterapií) a ve specializovaném epileptologickém centru to bylo až 65 % pacientů [20]. Otázkou zůstává, zda prospěch z užívání tří a více AE převyšuje rizika této terapie. Jak vyplývá z tab. 3, zhruba 30 % pacientů užívajících tři nebo čtyři AE (n = 98) bylo jen částečně kompenzovaných, 54 % pacientů bylo nekompenzovaných s více než 12 záchvaty za rok. Polyterapie často vede k nadužívání AE, jsou užívány celkově vyšší dávky AE a stupňuje se riziko výskytu nežádoucích účinků.
Nejčastěji užívanými AE jak v monoterapii, tak v kombinaci byly valproát, karbamazepin a lamotrigin. Jak vyplynulo z předešlých studií, spotřeba AE typu hydantoinátů a barbiturátů v České republice značně poklesla [23,24]. V naší studii se vyskytoval ve větší míře primidon, ostatní AE z této skupiny byla předepisována omezeně. Stále více jsou předepisována nová AE, především lamotrigin, topiramát a levetiracetam.
Celkově lze říci, že výběr AE ve sledovaném souboru odpovídá současným doporučením a poznatkům o účinnosti a bezpečnosti jednotlivých AE. Účinnost jmenovaných AE v terapii epileptických záchvatů je podle provedených studií srovnatelná. Výběr konkrétního AE závisí u daného pacienta kromě typu záchvatu na řadě dalších faktorů (polymorbidita, komedikace, věk, fertilní období u žen, těhotenství, kognitivní funkce, konkrétní epileptický syndrom, etiologie epilepsie).
Při výběru AE u žen fertilního věku zohledňujeme především možný vliv AE na reprodukci, interakce s hormonální kontracepcí a riziko teratogenity. Podle dosavadních poznatků je riziko malformací plodu matek epileptiček nižší u monoterapie a relativně nízké u karbamazepinu (2–3 %) a lamotriginu (3 %). U valproátu se dokládá riziko vyšší (7 %), avšak závislé na denní dávce [27]. Podobně jako ve studii provedené v Belgii [28] byl ženám v našem souboru častěji předepisován lamotrigin, valproát naopak více užívali muži.
Kromě žen fertilního věku jsou nová antiepileptika dle literatury preferována v první volbě též u jiných skupin nemocných: senioři, nemocní s komorbiditou deprese (lamotrigin), s onemocněním ledvin (lamotrigin), jater (levetiracetam, lamotrigin, gabapentin, pregabalin), HIV pozitivní (lamotrigin, levetiracetam), terén polypragmazie (lamotrigin, levetiracetam, gabapentin) [19–32]. Nová AE, která mají méně lékových interakcí, jsou pro tyto pacienty vhodnější. Řada klasických AE patří do skupiny enzymových induktorů či inhibitorů a mohou tak ovlivňovat účinnost a bezpečnost jiných léčiv [10,33,34]. V našem souboru měla polovina pacientů kromě epilepsie ještě jiné onemocnění a tito pacienti užívali další léčiva. My jsme však až na lamotrigin nenašli souvislost mezi přítomností dalšího onemocnění a výběrem antiepileptika. Významně častěji byli léčeni lamotriginem (45,8 %) pacienti s psychiatrickým onemocněním oproti 34,0 % pacientům bez psychiatrické komorbidity (p < 0,05). Pro sledování vlivu dalšího onemocnění na výběr AE by bylo vhodnější prospektivní sledování s přesným zaznamenáním diagnóz pacientů a všech užívaných léčiv.
Ve stáří jsou dle posledních doporučení vhodnou volbou pro iniciální terapii parciálních záchvatů lamotrigin a gabapentin, které jsou lépe tolerovány [25]. Naopak barbituráty a fenytoin nejsou u starších pacientů příliš vhodné zejména díky vyššímu výskytu kognitivních nežádoucích účinků a nevýhodnému farmakokinetickému profilu fenytoinu [35]. Karbamazepin vykazuje srovnatelnou účinnost jako lamotrigin a gabapentin, ale nežádoucí účinky jsou častější [36]. V naší studii ale byly fenytoin, primidon a fenobarbital užívány více staršími pacienty. Zřejmě to bude způsobeno tím, že počátek epilepsie těchto starších nemocných je v koincidenci s obdobím dostupnosti pouze výše uvedených klasických AE, ze kterých pak již nebyli převedeni.
Mezi sledovanými neurologickými pracovišti byly patrné významné rozdíly ve výběru léčiv a v použitých diagnostických metodách. V CEE FTN bylo MR vyšetření provedeno téměř u všech pacientů. Ve FN HK toto vyšetření absolvovali přednostně hůře kompenzovaní pacienti. MR hraje v diagnostice epileptických záchvatů velmi důležitou roli, a zejména u pacientů s parciálními záchvaty může být zásadní pro odhalení přítomnosti a lokalizace strukturální mozkové léze. Podle současných doporučení pro diagnostiku a léčbu epilepsie by MR vyšetření mělo být provedeno u všech pacientů s podezřením na epileptické záchvaty [37,38].
Zjištěná data poukazují na vysokou invalidizaci pacientů s epilepsií v našem souboru, která může souviset jak s obtížnou kompenzovaností onemocnění, tak s problémy v pracovním uplatnění těchto pacientů. Ze 136 pacientů s částečným nebo plným invalidním důchodem byla většina jen částečně kompenzovaných (27,9 %) nebo nekompenzovaných (44,9 %). V České republice pobírá částečný nebo plný invalidní důchod zhruba 0,5 milionu lidí [39]. Podíl pacientů s částečným nebo plným invalidním důchodem v našem souboru byl oproti ostatní populaci značně vyšší (32 %). Pro diskrepanci mezi počtem invalidizovaných a počtem nekompenzovaných pacientů u jednotlivých pracovišť (více nekompenzovaných v CEE FTN, ale více invalidních ve FN HK) nemáme jasné vysvětlení. Tato oblast vyžaduje provedení dalších analýz, zejména se zaměřením na pracovní uplatnění pacientů s epilepsií a problémy s tím související. Jedním z možných důvodů je, že v Hradci Králové mají pacienti méně pracovních možností než v Praze. V CEE FTN navíc pracuje několik let sociální pracovnice zaměřená na problematiku lidí s epilepsií.
Jedním z limitů této studie je její retrospektivní charakter. Data byla získávána zpětně z lékařské dokumentace. V době sběru dat byla terapie u řady pacientů upravována, což může vést k nadhodnocení polyterapie v našem souboru. Způsob zadávání údajů o pacientech do nemocničních databází nebyl strukturovaný a jeho podoba často závisela na ošetřujícím lékaři. Některé údaje mohou chybět. CEE FTN a Poradna pro léčbu epilepsie FN HK představují vyšší úroveň péče o pacienty s epilepsií. Výsledky studie nelze jednoduše zobecnit na celou populaci epileptiků v České republice.
Výběr AE na sledovaných pracovištích koreluje se studiemi provedenými v dalších zemích a odpovídá současným poznatkům a doporučením pro terapii epileptických záchvatů. Relativně vysoký podíl pacientů s polyterapií pravděpodobně souvisí s typem sledovaných pracovišť. Mezi jednotlivými centry byly zaznamenány určité rozdíly ve výběru AE a také v použitých diagnostických metodách. Zajímavé by bylo srovnání s úrovní péče v neurologických ambulancích, které by poskytlo širší pohled na kvalitu péče o pacienty s epilepsií v České republice. Neméně zajímavé a důležité by pak bylo sledovat ekonomické ukazatele a vliv správné diagnózy a terapie na práceschopnost a kvalitu života lidí s epilepsií.
Mgr. Eva Tlustá
Katedra sociální a klinické farmacie
Farmaceutická fakulta UK
Heyrovského 1203
500 05 Hradec Králové
email: eva.tlusta@faf.cuni.cz
Přijato k recenzi: 31. 1. 2008
Přijato do tisku: 10. 8. 2008
Sources
1. Forsgren L, Beghi E, Oun A, Sillanpää M. The epidemiology of epilepsy in Europe – a systematic review. Eur J Neurol 2005; 12(4): 245–253.
2. Sander JW, Shorvon SD. Epidemiology of the epilepsies. J Neurol Neurosurg Psychiatry 1996; 61(5): 433–443.
3. Collaborative Group for the Study of Epilepsy. Prognosis of epilepsy in newly referred patients: a multicenter prospective study of the effects of monotherapy on the long‑term course of epilepsy. Epilepsia 1992; 33(1): 45–51.
4. Stephen LJ, Kelly K, Mohanraj R, Brodie MJ. Pharmacological outcomes in older people with newly diagnosed epilepsy. Epilepsy Behav 2006; 8(2): 434–437.
5. Mohanraj R, Brodie MJ. Pharmacological outcomes in newly diagnosed epilepsy. Epilepsy Behav 2005; 6(3): 382–387.
6. Kwan P, Brodie MJ. Effectiveness of first antiepileptic drug. Epilepsia 2001; 42(10): 1255–1260.
7. French JA. Refractory epilepsy: clinical overview. Epilepsia 2007; 48 (Suppl 1): 3–7.
8. Kwan P, Sander JW. The natural history of epilepsy: an epidemiological view. J Neurol Neurosurg Psychiatry 2004; 75(10): 1376–1381.
9. Hovorka J, Herman E, Nežádal T. Epilepsie a základy antiepileptické léčby – část 1.Diagnostika a léčba. Psychiat pro praxi 2004; 3 : 123–130.
10. Bialer M. The pharmacokinetics and interactions of new antiepileptic drugs: an overview. Ther Drug Monit 2005; 27(6): 722–726.
11. LaRoche SM, Helmers SL. The new antiepileptic drugs: scientific review. JAMA 2004; 291(5): 605–614.
12. Kwan P, Brodie MJ. Clinical trials of antiepileptic medications in newly diagnosed patients with epilepsy. Neurology 2003; 60 (11 Suppl 4): S2–12.
13. Rektor I. Stará a nová antiepileptika u dospělých. Neurologie pro praxi 2002; 2(3): 76–81.
14. Epistop, Mediforum. Soubor minimálních diagnostických a terapeutických standardů u pacientů s epilepsií I–VIII. Praha: Maxdorf 2004.
15. Commission on Classification and Terminology of the International League Against Epilepsy. Proposal for revised clinical and electroencephalographic classification of epileptic seizures. Epilepsia 1981; 22(4): 489–501.
16. Keränen T, Riekkinen PJ, Sillanpää M. Incidence and prevalence of epilepsy in adults in eastern Finland. Epilepsia 1989; 30(4): 413–421.
17. Forsgren L. Prevalence of epilepsy in adults in northern Sweden. Epilepsia 1992; 33(3): 450–458.
18. de la Court A, Breteler MM, Meinardi H,Hauser WA, Hofman A. Prevalence of epilepsy in the elderly: the Rotterdam Study. Epilepsia 1996; 37(2): 141–147.
19. Oun A, Haldre S, Mägi M. Prevalence of adult epilepsy in Estonia. Epilepsy Res 2003; 52(3): 233–242.
20. Deckers CL. Overtreatment in adults with epilepsy. Epilepsy Res 2002; 52(1): 43–52.
21. Lhatoo SD, Sander JW, Shorvon SD. The dynamics of drug treatment in epilepsy: an observational study in an unselected population based cohort with newly diagnosed epilepsy followed up prospectively over 11–14 years. J Neurol Neurosurg Psychiatry 2001; 71(5): 632–637.
22. Perucca E, Kwan P. Overtreatment in epilepsy: how it occurs and how it can be avoided. CNS Drugs 2005; 19(11): 897–908.
23. Kořístkova B, Grundmann M. Spotřeba antiepileptik v letech 1993–2004 s využitím různých přístupů. Ceska Slov Farm 2006; 55(1): 18–23.
24. Tlustá E, Ulmanová D, Vitásek Z, Vlček J.Sledování spotřeby starších a nových antiepileptik v České republice v období 1999–2004. Ceska Slov Farm 2007; 56(1): 37–41.
25. Glauser T, Ben-Menachem E, Bourgeois B, Cnaan A, Chadwick D, Guerreiro C et al. ILAE treatment guidelines: evidence‑based analysis of antiepileptic drug efficacy and effectiveness as initial monotherapy for epileptic seizures and syndromes. Epilepsia 2006; 47(7): 1094–1120.
26. French JA, Kanner AM, Bautista J, Abou-Khalil B, Browne T, Harden CL et al. Efficacy and tolerability of the new antiepileptic drugs, II: Treatment of refractory epilepsy: report of the TTA and QSS Subcommittees of the American Academy of Neurology and the American Epilepsy Society. Epilepsia 2004; 45(4): 410–423.
27. Beghi E, Annegers JF, Collaborative Group for the Pregnancy Registries in Epilepsy. Pregnancy registries in epilepsy. Epilepsia 2001; 42(11): 1422–1425.
28. Legros B, Boon P, Dejonghe P, Sadzot B,Van Rijckevorsel K, Schmedding E. Opinion of Belgian neurologists on antiepileptic drugs: Belgian Study on Epilepsy Treatment (BESET). Acta Neurol Scand 2007; 115(2): 97–103.
29. Karceski S, Morrell MJ, Carpenter D. Treatment of epilepsy in adults: expert opinion, 2005. Epilepsy Behav 2005; 7 (Suppl 1):S1–64; quiz S65–67.
30. Sajatovic M, Ramsay E, Nanry K, Thompson T. Lamotrigine therapy in elderly patients with epilepsy, bipolar disorder or dementia. Int J Geriatr Psychiatry 2007; 22(10): 945–950.
31. Lacerda G, Krummel T, Sabourdy C, Ryvlin P, Hirsch E. Optimizing therapy of seizures in patients with renal or hepatic dysfunction. Neurology 2006; 67 (12 Suppl 4):S28–S33.
32. Simpson DM, McArthur JC, Olney R, Clifford D, So Y, Ross D et al. Lamotrigine for HIV‑associated painful sensory neuropathies: a placebo–controlled trial. Neurology 2003; 60(9): 1508–1514.
33. Patsalos PN, Fröscher W, Pisani F, van Rijn CM. The importance of drug interactions in epilepsy therapy. Epilepsia 2002; 43(4): 365–385.
34. Kwan P, Brodie MJ. Combination therapy in epilepsy: when and what to use. Drugs 2006; 66(14): 1817–1829.
35. Pugh MJ, Cramer J, Knoefel J, Charbonneau A, Mandell A, Kazis L et al. Potentially inappropriate antiepileptic drugs for elderly patients with epilepsy. J Am Geriatr Soc 2004; 52(3): 417–422.
36. Leppik IE. Epilepsy in the elderly. Epilepsia 2006; 47 (Suppl 1): 65–70.
37. Trost LF jr, Wender RC, Suter CC, Rosenberg JH, Brixner DI, Von Worley AM et al. Management of epilepsy in adults. Diagnosis guidelines. Postgrad Med 2005; 118(8): 22–26.
38. Kuzniecky RI. Neuroimaging of epilepsy: therapeutic implications. NeuroRx 2005; (2): 384–393.
39. Český statistický úřad. Starobní a invalidní důchodci podle průměrné výše důchodu (v Kč), 31. 12. 2006 (Zdroj MPSV ČR). [online] 2007 [cited 2008 Jan 2]. Available from: http://www.czso.cz/csu/cizinci.nsf/tab/69002C93AB.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2008 Issue 6-
All articles in this issue
- Spánková apnoe dospělého věku
- Monitorování mozkové oxygenace
- Roztroušená skleróza mozkomíšní a magnetická rezonance: současnost a nové trendy
- Vztah atrofie amygdaly a dalších vybraných mozkových struktur k emocionální agnozii u Alzheimerovy nemoci
- Farmakoepidemiologická studie souboru 427 pacientů léčených pro epilepsii
- Vyšetřování proteinu 14-3-3 v mozkomíšním moku – klinicko‑patologická korelace
- Syndrom kubitálního kanálu. Srovnání operačních technik prosté dekomprese a přední transpozice ulnárního nervu
- Endonazální endoskopická transsfenoidální resekce selárních lézí
- Přední krční mikroforaminotomie v řešení unilaterální monosegmentální radikulopatie (prospektivně vedená pilotní studie – 15 pacientů)
- Extraoperativní mapování pomocí kortikálního gridu před resekcí difuzního oligodendrogliomu v řečově dominantní hemisféře – alternativa „awake kraniotomie“ – kazuistika
- Status absencí u geriatrického pacienta s recentní diagnózou idiopatické generalizované epilepsie – kazuistika
- Subakutně probíhající reverzibilní hypertenzní leukoencefalopatie – kazuistika
- Rozdíly v počtu CAG opakování mezi pohlavími a jejich korelace s klinickým obrazem u Huntingtonovy choroby
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Roztroušená skleróza mozkomíšní a magnetická rezonance: současnost a nové trendy
- Spánková apnoe dospělého věku
- Subakutně probíhající reverzibilní hypertenzní leukoencefalopatie – kazuistika
- Vyšetřování proteinu 14-3-3 v mozkomíšním moku – klinicko‑patologická korelace
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

