-
Medical journals
- Career
Praktické aspekty terapie CAR-T lymfocyty
Authors: Mihályová Jana 1,2; Jelínek Tomáš 1,2; Kaščák Michal 1,2; Benková Kateřina 1,2; Uraš Juraj 1,2; Demel Ivo 1; Kořístek Zdeněk 1,2; Hájek Roman 1,2
Authors‘ workplace: Klinika hematoonkologie FN Ostrava 1; Klinika hematoonkologie LF OU 2
Published in: Klin Onkol 2022; 35(1): 44-54
Category: Reviews
doi: https://doi.org/10.48095/ccko202244Overview
Východiska: Imunoterapie pomocí T lymfocytů s chimérickým antigenním receptorem (CAR-T lymfocyty) si postupně buduje své postavení v léčbě hematoonkologických onemocnění. V ČR jsou k únoru 2022 schváleny tři léčivé přípravky vyráběné z autologních lymfocytů pacientů a obsahující anti-CD19 CAR-T lymfocyty určené k léčbě relapsu vybraných non-hodgkinských B lymfomů a akutní B-lymfoblastické leukemie. V klinických studiích se již testují CAR-T lymfocyty zaměřené na další cíle a v brzké budoucnosti lze předpokládat využití této léčby i u dalších hematoonkologických onemocnění. Výroba a její logistika se optimalizovaly. V oblasti řešení časných nežádoucích účinků byly získány cenné zkušenosti, což se odrazilo ve znění aktuálních doporučení European Society for Blood and Marrow Transplantation a American Society for Transplantation and Cellular Therapy. Nevyřešenou otázkou zatím zůstává pozdní toxicita. Je důležité, aby pacienti, kteří podstupují tuto vysoce specifickou terapii, zůstali v dispenzarizaci specialistů několik desítek let. Stále probíhá intenzivní výzkum a vývoj, který je zaměřen na efektivitu výroby a na modifikace CAR konstruktů s cílem zvýšit jejich účinnost a současně snížit toxicitu. Významné zlepšení dostupnosti této jinak velmi nákladné léčby se očekává od vývoje univerzálních alogenních T lymfocytů, které budou exprimovat CAR podle typu cílového onemocnění. Cíl: Tento souhrnný článek se věnuje zásadám přípravy a podání autologních CAR-T lymfocytů.
Klíčová slova:
imunoterapie – chimérický antigenní receptor – T lymfocyty s chimérickým antigenním receptorem
Úvod
Léčba vybraných hematologických malignit pomocí aplikace geneticky modifikovaných autologních T lymfocytů vybavených chimérickým antigenním receptorem (CAR-T lymfocyty) patří mezi nejmodernější buněčnou léčbu. Díky expresi CAR jsou T lymfocyty schopny rozeznávat konkrétní nádorový antigen nezávisle na molekule lidského leukocytárního antigenu (human leukocyte antigen – HLA) [1–3].
Komplex CAR je složený z extracelulární části, transmembránové domény a intracelulární části. Extracelulární část je nejčastěji tvořená fragmentem scFv (single chain variable fragment), pomocí kterého lymfocyt rozeznává a váže cílový antigen nádorové buňky (tzv. target). Transmembránová doména spojuje extra - a intracelulární část. Intracelulární část obsahuje CD3 zeta řetězec (část T-buněčného koreceptoru) a jednu nebo více kostimulačních domén (CD28, 4-1BB, CD27, OX40, ICOS a jiné) [4] (obr. 1). Po vazbě CAR na cílový antigen se aktivují intracelulární signalizační kaskády a spouští reakce podobné přirozené aktivaci cytotoxického T lymfocytu. Výsledkem je lýza nádorové buňky [5]. Novější typy CAR navíc ve své intracelulární části obsahují molekuly, které řídí např. expresi cytokinů nebo aktivují JAK-STAT signalizační dráhu a dále stimulují lymfocyt k proliferaci a přežívání [6,7]. Novější typy autologních CAR-T lymfocytů mohou obsahovat dva různé CAR (AUTO3 – anti-CD19/22 CAR-T lymfocyty) [8] nebo se lišit ve stavbě extracelulární části CAR a jsou schopné vázat dva a více antigenů [9]. Z alogenních lymfocytů je možné připravit univerzální neboli off-the-shelf CAR-T lymfocyty, které nerozeznávají alogenní antigeny, a konečné produkty tak mohou být aplikovány různým nemocným [10,11].
Image 1. Struktura chimérického antigenního receptoru. 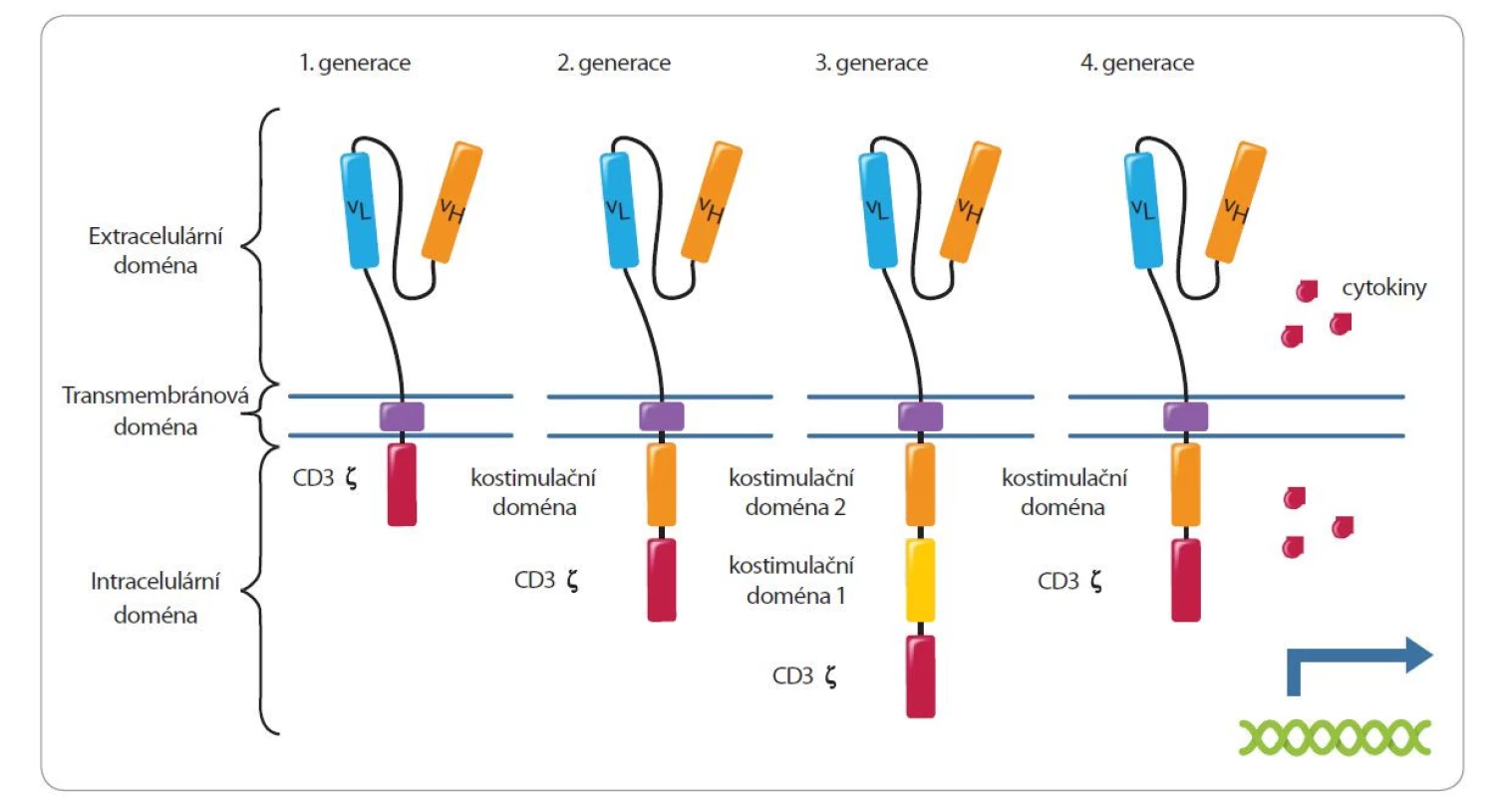
Chimérický antigenní receptor (CAR) je složený z extracelulární části, transmembránové domény a intracelulární části. Extracelulární část je nejčastěji tvořená fragmentem scFv (single chain variable fragment). Transmembránová doména spojuje intracelulární a extracelulární část receptoru. Intracelulární část je složená z CD3 zeta řetězce a kostimulační domény. Jednotlivé generace CAR-T lymfocytů se liší počtem kostimulačních domén (1. generace – bez kostimulační domény, 2. generace – jedna kostimulační doména, 3. generace – dvě kostimulační domény, 4. a mladší generace – jedna kostimulační doména). Mladší generace navíc obsahují geny nebo vektory, které ovlivňují produkci cytokinů a jiných molekul. Tento souhrnný článek se věnuje přípravě a podání autologních CAR-T lymfocytů. Uvádí stručný přehled nejčastějších nežádoucích účinků a management jejich léčby vycházející z doporučení European Society for Blood and Marrow Transplantation z roku 2020 [12] a American Society for Transplantation and Cellular Therapy z roku 2019 [13].
Indikace CAR-T lymfocytů v léčbě hematoonkologických onemocnění
Americký úřad pro kontrolu potravin a léčiv (Food and Drug Administration – FDA) dosud schválil tři komerční přípravky s anti-CD19 CAR-T lymfocyty. Kymriah (tisagenlecleucelum; Novartis) je indikován u pacientů s difuzním velkobuněčným B lymfomem (diffuse large B cell lymphoma – DLBCL) po selhání 2. linie léčby [14] a u pacientů do 25 let s relabovanou a/nebo refrakterní (RR) akutní B-lymfoblastickou leukemií (B-ALL) [15]. Yescarta (axicabtagenum ciloleucelum; Gilead Sciences) je určena pro nemocné s DLBCL vč. transformovaného folikulárního lymfomu (FL) a primárního mediastinálního B lymfomu po selhání 2. linie léčby [16]. V červenci 2020 schválila FDA přípravek Tecartus (brexucabtagene autoleucel; Gilead Sciences), tj. anti-CD19 CAR-T lymfocyty pro léčbu relabovaného/refrakterního lymfomu z plášťových buněk [17]. V roce 2021 FDA schválila přípravek Abecma (idecabtagen vicleucelu; Ide-cel; bb2121; Bristol Myer Squibb), anti-BCMA CAR-T lymfocyty, pro léčbu mnohočetného myelomu po selhání 3. linie léčby a v únoru 2022 bude projednávat schválení ciltacabtagen autoleucelu (Cilta-cel; JNJ-68284528; Janssen/ Legend Biotech), anti-BCMA CAR-T lymfocytů ve stejné indikaci. Ve vývoji jsou další typy CAR-T lymfocytů namířených proti různým antigenům. V ČR jsou aktuálně (leden 2022) schváleny přípravky Kyriah, Yescarta a Tecartus. V tab. 1 je uvedený seznam klinických, laboratorních a zobrazovacích vyšetření v rámci screeningu pacientů vhodných k terapii CAR-T lymfocyty.
Table 1. Minimální rozsah vyšetření v průběhu léčby CAR-T lymfocyty [12]. ![Minimální rozsah vyšetření v průběhu léčby CAR-T lymfocyty [12].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/79c7c4a51d3c18e186b582a20c1c699b.jpg)
ALL – akutní lymfoblastická leukemie, ALT – alaninaminotransferáza, APLy – absolutní počet lymfocytů, APN – absolutní počet neutrofilů, AST – aspartátaminotransferáza, ATIII – antitrombin III, B2-MG – beta-2 mikroglobulin, CrCl – clearance kreatininu, CRP – C reaktivní protein, DD – D dimery, diff – diferenciální rozpočet bílých krvinek, ECOG PS – Eastern Cooperative Oncology Group performance status, EFLK – ejekční frakce levé komory, Hb – hemoglobin, HBV – virus hepatitidy B, HCG – lidský choriový gonadotropin, Hct – hemtokrit, HCV – virus hepatitidy C, HIV – lidský virus imunodeficience, IFCM – imunoflowcytometrie, LDH – laktátdehydrogenáza, WBC – absolutní počet leukocytů, Plt – trombocyty, TPHA – Treponema Pallidum hemaglutinace Příprava a aplikace CAR-T lymfocytů
Sběr koncentrátu autologních lymfocytů pomocí leukaferézy
Leukaferéza je prvním krokem v přípravě konečného produktu. Slouží ke sběru suroviny pro výrobu CAR-T lymfocytů, kterou je koncentrát autologních mononukleárních buněk získávaných z periferní krve pacienta (peripheral blood – mononuclear cells – PBMCs). Tento koncentrát musí obsahovat dostatečný počet T lymfocytů pro výrobu léčivého přípravku. Doporučená hodnota koncentrace lymfocytů v krvi v době leukaferézy je > 0,2×109/l. Při nižší koncentraci lymfocytů v krvi je menší pravděpodobnost výroby kvalitního buněčného koncentrátu a naopak, koncentrace lymfocytů v krvi > 0,5×109/l v době sběru významně zvyšuje pravděpodobnost úspěšného sběru a výroby buněčného koncentrátu. Kumulativní dávky chemoterapeutik nebo radioterapie nepříznivě ovlivňují kvalitu cirkulujících T lymfocytů. V případě záchranné terapie podané před leukaferézou je proto potřeba počítat s časovým oknem (wash-out perioda), které minimalizuje cytotoxický vliv léčby na cirkulující lymfocyty (tab. 2). Aby byl zajištěný bezpečný proces výroby, každý pacient absolvuje před sběrem sadu laboratorních vyšetření (tab. 1). Plánovaní leukaferézy je individuální a závisí na typu CAR-T lymfocytů. Farmaceutická společnost Novartis vyrábí přípravek Kymriah z kryokonzervovaných PBMCs, skladovaných max. 18 měsíců. Leukaferézu lze u části pacientů (primárně refrakterní, časná progrese po 1. linii léčby) provést před podáním 2. linie léčby, a snížit tak riziko nedostatečně výtěžného sběru. Společnost Gilead Sciences vyrábí přípravek Yescarta pouze z čerstvých, nekryokonzervovaných PMBCs. Datum leukaferézy se v případě Yescarty řídí plánovaným datem zahájení výroby CAR-T lymfocytů určeným výrobcem [12].
Table 2. Minimální časové okno mezi protinádorovou léčbou a leukaferézou [42,43]. ![Minimální časové okno mezi protinádorovou léčbou a leukaferézou [42,43].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/14f373d89aca10c64c92e2bb8150222f.jpg)
GCSF – faktor stimulující granulocyty Bridging terapie
Časové okno mezi leukaferézou a samotným převodem CAR-T lymfocytů se pohybuje mezi 3–4 týdny [20]. V tomto období může část pacientů (zejména s agresivním průběhem nemoci) vyžadovat léčbu. Cílem je udržet kontrolu nad nemocí. Výběr terapeutického režimu závisí na rozsahu onemocnění, senzitivitě na předchozí léčbu a farmakokinetických vlastnostech zvolených protinádorových léků. Imunologická či jakákoliv jiná léčba s protrahovaným účinkem (alemtuzumab, daratumumab, checkpoint inhibitory, brentuximab vedotin), která by mohla bránit přežívání a množení CAR-T lymfocytů, není vhodná. Vhodné nejsou ani myelosupresivní režimy s vysokým rizikem protrahované cytopenie a infekčních komplikací. Mezi léky, které lze použít k bridging terapii, patří rituximab, gemcitabin, oxaliplatina, bendamustin, pixantron, etoposid, prokarbazin, cyklofosfamid, lenalidomid, ibrutinib, kortikoidy (prednison, dexametazon, solumedrol) a radioterapie [12].
Lymfodepleční terapie (conditioning)
Lymfodepleční terapie díky svému komplexnímu účinku vytváří vhodné prostředí pro proliferaci a přežívání CAR-T lymfocytů. Navozuje lymfopenii (redukuje počet B lymfocytů, T lymfocytů i NK buněk), zabíjí nádorové buňky a částečně mění charakter nádorového mikroprostředí [21–23]. Pozitivní vliv na funkci a přežívaní transfundovaných CAR-T lymfocytů má potlačení imunosupresivního účinku regulačních T lymfocytů [22,23] a zvýšení hladiny některých cytokinů (IL-2, IL-15, IL-7) (obr. 2) [21–23]. Lymfodepleční terapie se zahajuje 3–5 dnů před převodem CAR-T lymfocytů. Nejčastěji používaným režimem je kombinace fludarabin-cyklofosfamid, alternativní možností je bendamustin, příp. pentostatin či celotělové ozáření. Individuální volba režimu u konkrétního pacienta závisí na dříve absolvované léčbě a dosažené léčebné odpovědi. Conditioning by měli absolvovat všichni nemocní bez ohledu na celkový počet leukocytů a lymfocytů (výjimku povoluje firma Novartis při aplikaci Kymriah – lymfodepleční terapii lze vynechat u pacientů s celkovým počtem leukocytů ≤ 1×109/l týden před aplikací CAR-T lymfocytů). Lymfodepleční terapii lze opakovat v případě odkladu aplikace CAR-T lymfocytů a nárůstu celkového počtu leukocytů > 1×109/l. Tab. 1 uvádí minimální rozsah vyšetření před zahájením conditioningu [12].
Image 2. Lymfodepleční terapie a její účinek. 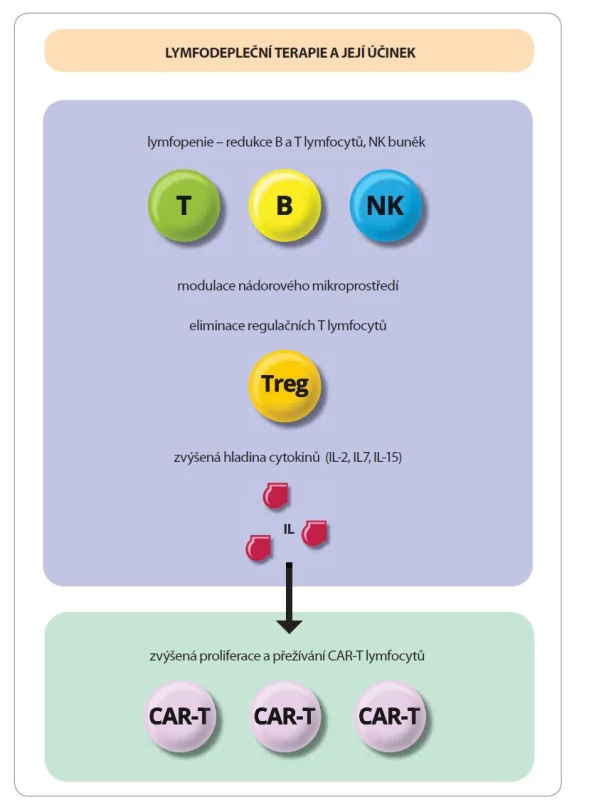
Cílem lymfodepleční terapie je vytvořit vhodné prostředí pro proliferaci a přežívaní transfundovaných CAR-T lymfocytů. Redukuje počet B a T lymfocytů i NK buněk, zabíjí nádorové buňky a částečně mění charakter nádorového mikroprostředí – potlačuje imunosupresivní účinek regulačních T lymfocytů a zvyšuje hladiny některých cytokinů (IL-2, IL-15, IL-7). Přijetí, rozmrazení a převod CAR-T lymfocytů
Buněčný koncentrát CAR-T lymfocytů se uchovává ve vaku s kryoprotektivním roztokem v zamražené formě až do dne převodu. Rozmražení obvykle probíhá přímo u lůžka pacienta ve vodní lázní při teplotě okolo 37 °C. Po rozmražení je vak aseptickým způsobem napojen na transfuzní set (transfuzní filtr 50–200 µm) a vlastní podání probíhá formou rychlé infuze nebo pomocí stříkačky (≤ 30 min po rozmražení) cestou centrálního žilního katetru. Převod CAR-T lymfocytů je ve většině případů dobře tolerovaný. K minimalizaci potenciální akutní reakce na infuzi se 30–60 min před převodem podává premedikace (paracetamol, antihistaminikum a kodein). Profylaktické podávání systémových kortikoidů je kontraindikované z důvodů jejich lymfotoxického účinku [12].
Nežádoucí účinky terapie CAR-T lymfocyty a sledování
Aplikace a období po podání CAR-T lymfocyty může být doprovázeno specifickou i nespecifickou toxicitou a vyžaduje dlouhodobé sledování [12].
Časné nežádoucí účinky (den 0 až +100)
Syndrom z uvolněných cytokinů
Syndrom z uvolněných cytokinů (cytokine release syndrom – CRS) je definován jako nadměrná fyziologická reakce organizmu na jakoukoliv imunoterapii, která vede k aktivaci endogenních nebo transfundovaných T lymfocytů a/nebo jiných efektorových buněk imunitního systému [13]. Tato vůbec nejčastější komplikace se vyskytuje u 30–100 % (1.–4. stupeň) nemocných po podání CAR-T lymfocytů, přičemž závažný syndrom z uvolněných cytokinů (3.–4. stupeň) je pozorován u 10–30 % pacientů [24]. Medián vzniku prvních příznaků je den +2 až +3 (den +1 až +14, léčba lymfomů a B-ALL) a den +6 až +8 (den +1 až +12, léčba mnohočetného myelomu) po infuzi CAR-T lymfocytů a odeznívá během 1–10 dnů [19,25,26]. Projevy se mohou objevovat postupně, ale od samotného začátku musí být doprovázeny horečkou (≥ 38 °C) s hypotenzí nebo bez ní a/nebo syndromem z kapilárního úniku, který může vést k hypoxii a orgánovému postižení [13]. Příznaky jsou různé, od mírných, podobných chřipce, po život ohrožující stav s multiorgánovým selháním [13,27]. Závažný CRS někdy napodobuje hemofagocytární syndrom (febrilie, vysoká hladina feritinu, multiorgánové postižení) [12]. Terapie závisí na závažnosti CRS. Lehké formy se řeší symptomaticky (hydratace, antipyretika, oxygenoterapie), těžší formy vyžadují specifickou terapii ve formě monoklonálních protilátek proti IL-6 (tocilizumab, siltuximab), příp. komplexní podpůrnou péči (katecholaminová podpora oběhu, neinvazivní nebo invazivní plicní ventilace) na jednotce intenzivní péče a podání kortikoidů. Kortikoidy mohou indukovat apoptózu CAR-T lymfocytů, proto nejsou vhodné u lehčích forem CRS. Hodnocení CRS a algoritmus léčby jsou uvedeny v tab. 3 a 4.
Table 3. Doporučení American Society for Transplantation and Cellular Therapy pro hodnocení CRS [13]. ![Doporučení American Society for Transplantation and Cellular Therapy pro hodnocení CRS [13].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/cc7f5491510efb5233c8d7a7240a43e4.jpg)
* Stupeň CRS se hodnotí podle nejzávažnějšího příznaku. Teplota se nevyužívá k určení grade CRS u pacientů, kteří dostali antipyretikum, anti-IL-6 terapii nebo kortikoidy. V takovém případě se grade CRS určuje dle tíže hypotenze a/nebo hypoxie.
** tělesná teplota ≥ 38 °C nevztahující se k jiné příčině
CRS – syndrom z uvolněných cytokinůTable 4. Algoritmus léčby syndromu z uvolněných cytokinů [12]. ![Algoritmus léčby syndromu z uvolněných cytokinů [12].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/eace6a401422059ea9826ea92a69f036.jpg)
Syndrom neurotoxicity vyvolané efektorovými buňkami imunitního systému
Neurologická toxicita, tj. syndrom neurotoxicity vyvolané efektorovými buňkami imunitního systému (immune effector cell-associated neurotoxicity syndrome – ICANS), je postižení centrální nervové soustavy způsobené imunoterapií [13]. Jedná se o druhou nejčastější toxicitu, která se objevuje u 21–64 % pacientů (1.–4. stupeň) po podání CAR-T lymfocytů. Závažný průběh ICANS má 12–28 % nemocných [15,16,28]. Medián vzniku prvních neurologických příznaků je den +6 (den +1 až +34) po převodu CAR-T lymfocytů. Ve většině případů neurologické potíže odeznívají do 2–9 dnů, ale mohou se objevit i jako pozdní komplikace [12]. První příznaky ICANS se rozvíjí buď současně s CRS, nebo se objeví až po odeznění CRS. Symptomy se ve většině případů rozvíjí postupně a často jsou nespecifické (bolesti hlavy, třes, svalové záškuby, halucinace) [12]. Mezi více charakteristické projevy patří afázie, poruchy vědomí a kognitivních funkcí, motorická slabost, parciální i generalizované epileptické záchvaty a otok mozku [13]. Rizikovým faktorem pro rozvoj ICANS je preexistující neurologické onemocnění, meningeální postižení nebo předchozí terapie CNS [12]. Závažnost ICANS koreluje s hloubkou lymfopenie, proliferací CAR-T lymfocytů, časným a klinicky závažným CRS (horečka do 36 hodin po podání CAR-T lymfocytů, hemodynamická nestabilita, hypoalbuminemie) [12]. Jakékoliv neurologické potíže po převodu CAR-T lymfocytů se do vyloučení jiné příčiny považují za nežádoucí účinek léčby. K rozeznání prvních příznaků ICANS mohu sloužit změny vědomí, jako je zmatenost a porucha jemné motoriky (psaní) [12]. Denní hodnocení rukopisu může pomoct při časném rozeznání symptomů a je doporučeno alespoň po dobu hospitalizace (prvních 14 dnů). Profylaktická antiepileptická terapie se doporučuje pacientům s pozitivní anamnézou epileptických záchvatů nebo onemocněním CNS. Základem léčby jsou kortikoidy, při současném výskytu ICANS a CRS pak kortikoidy s tocilizumabem [12]. Skórovací systém a algoritmus léčby ICANS jsou uvedeny v tab. 5–7.
Table 5. Doporučení American Society for Transplantation and Cellular Therapy pro hodnocení syndromu neurotoxicity vyvolané efektorovými buňkami imunitního systému [13]. ![Doporučení American Society for Transplantation and Cellular Therapy pro hodnocení syndromu neurotoxicity vyvolané
efektorovými buňkami imunitního systému [13].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/ef143afb60f806b5f77442352fa4933b.jpg)
1) Skóre ICE – skórovací systém hodnotící schopnosti pacienta odpovídat na jednoduché otázky a splnit jednoduché úkony (psát, počítat, pojmenovat předměty, vyhovět výzvě), skóre 0 může být hodnoceno jako stupeň 3 ICANS, když je pacient při vědomí s globální afázií; stupeň 4 ICANS je v případě, že pacient je neprobudný.
2) Snížená úroveň vědomí nevztahující se k jiné příčině.
3) Tremor a myoklonus asociovaný s buněčnou terapií se hodnotí dle obecných terminologických kritérií pro nežádoucí účinky a nemá vliv na hodnocení ICANS.
4) Intrakraniální krvácení s/bez souvisejícího otoku není hodnocené jako neurotoxicita a je vyloučené z hodnocení ICANS – hodnotí se dle obecných terminologických kritérií pro nežádoucí účinky.
ICANS – syndrom neurotoxicity vyvolané efektorovými buňkami imunitního systému, ICE – encefalopatie vyvolaná efektorovými buňkami imunitního systémuTable 6. Skórovací systém encefalopatie vyvolané efektorovými buňkami imunitního systému. 
Table 7. Algoritmus terapie syndromu neurotoxicity vyvolané efektorovými buňkami imunitního systému [12]. ![Algoritmus terapie syndromu neurotoxicity vyvolané efektorovými buňkami imunitního systému [12].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/87f1c32685f0227554117b54b07a0708.jpg)
ICANS + CRS ≥ 1 (febrilní pacient) : tocilizumab 8 mg/kg i.v. (max. 800 mg) a postupovat dle algoritmu pro CRS
CRS – syndrom z uvolněných cytokinů, ICANS – syndrom neurotoxicity vyvolané efektorovými buňkami imunitního systémuDoporučené sledování pacientů s CRS a ICANS
Pravidelné sledování krevního obrazu a biochemie vč. CRP a feritinu je indikováno u všech nemocných s CRS a ICANS nebo s podezřením na tyto komplikace. Monitorování hladiny IL-6 se aktuálně rutinně neprovádí, ale je možné. U febrilních pacientů je potřebné odlišit infekci od CRS (kultivační vyšetření, zobrazovací vyšetření dle kliniky) [12], což může být v praxi často obtížné až nemožné.
Infekce
Infekce jsou třetí nejčastější komplikací terapie CAR-T lymfocyty. Důvodem je protrahovaná neutropenie (30 % nemocných > 30 dnů, 20 % > 90 dnů), lymfopenie a sekundární hypogamaglobulinemie (46 % nemocných, den +90). Deficit CD19+ B lymfocytů může trvat i několik let po převodu anti-CD19 CAR-T lymfocytů [12,26]. Diferenciálně diagnostické potíže mohou nastat během prvních 2 týdnů, kdy infekci téměř nelze odlišit od CRS. V prvním měsíci jsou nejčastějším etiologickým agens bakterie, méně se objevují virové infekty. Invazivní mykózy jsou vzácné a postihují především pacienty s akutní lymfoblastickou leukemií po alogenní transplantaci kostní dřeně [29]. Od 2. měsíce začínají virové infekce převládat nad bakteriálními. Většinou se jedná o respirační virové infekty (cytomegalovirová (CMV) pneumonie, respirační syncytiální pneumonie), nárůst viremie vyvolané CMV, virem Epsteina-Barrové (EBV) a lidským herpes virem-6, ale může se objevit i virová encefalitida. Méně často se vyskytuje klostridiová enterokolitida nebo cholangoitida [12]. Porucha opsonizace bakterií zvyšuje riziko infekcí opouzdřenými bakteriálními kmeny. Širokospektrá antibiotika jsou v prvních týdnech po podání CAR-T lymfocytů indikována u všech nemocných, u kterých nelze infekci odlišit od CRS. Substituce intravenózních imunoglobulinů je doporučována pacientům s hypogamaglobulinemií a recidivujícími infekčními komplikacemi. Subkutánní aplikace imunoglobulinů je alternativou po 6 měsících léčby [12]. Tenofovir je povinnou profylaxí pro pacienty s prodělanou infekcí virové hepatitidy B [30] V tab. 8 je souhrn doporučení European Society for Blood and Marrow Transplantation týkajících se profylaktické a podpůrné protiinfekční terapie (antibiotické, antimykotické a antivirotické).
Table 8. Doporučená profylaktická protiinfekční terapie [12]. ![Doporučená profylaktická protiinfekční terapie [12].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/c224af7c54835af0d53939c59981c2d4.jpg)
APN – absolutní počet neutrofilů, CRS – syndrom z uvolněných cytokinů, GCSF – granulocyty stimulující faktor, ICANS syndrom neurotoxicity vyvolané efektorovými buňkami imunitního systému, IVIG – intravenózní imunoglobuliny Syndrom nádorového rozpadu
Syndrom nádorového rozpadu (tumor lysis syndrom – TLS) nepatří mezi typické nežádoucí účinky CAR-T lymfocytů. Pacienti s vyšším rizikem TLS (velká nádorová masa, zvýšená hladina kyseliny močové) mají v rámci profylaxe dostat alopurinol nebo rasburikázu a intenzivní hydrataci [12].
Reakce štěpu proti hostiteli
Reakce štěpu proti hostiteli je vzácnou komplikací spojenou s infuzí CAR-T lymfocytů. Téměř výhradně se objevuje u pacientů, kteří podstoupili alogenní transplantaci kostní dřeně [12].
Pozdní nežádoucí účinky (od dne +100) a dlouhodobé sledování
O pozdní toxicitě CAR-T lymfocytů zatím není dostatek informací. Část pacientů trpí prolongovanou cytopenií a hypogamaglobulinemií, což může mít za následek vyšší výskyt infekcí. Na teoretické úrovni se diskutuje o riziku sekundárních malignit a neurologických a autoimunitních komplikací. Všichni pacienti, kteří absolvují terapii CAR-T lymfocyty, mají zůstat v dispenzarizaci specialistů alespoň 15 let. Důležité je pravidelné monitorování a vyhodnocování: stavu nemoci (remise, progrese, relaps, zbytková nemoc, smrt), terapeutické strategie v případě progrese/relapsu, infekčních komplikací (vč. CMV, EBV, adenoviru), funkce imunitního systému (hladina imunoglobulinů, buněčné populace, přítomnost CAR-T lymfocytů), sekundárních malignit, autoimunitních onemocnění, funkce endokrinního a reprodukčního systému, neurologických komplikací (trvání/odeznění následků způsobených ICANS), psychologického stavu pacienta a kvality života, funkce kardiovaskulárního systému (echokardiografie) s intervencí rizikových faktorů metabolického syndromu (kouření, obezita), respirační soustavy, gastrointestinální soustavy [12]. Postavení očkování je v této chvíli nejasné a je třeba k němu přistupovat přísně individuálně (věk, předchozí infekční komplikace, stav buněčné a humorální imunity) [12,31].
Vývoj a budoucnost terapie CAR-T lymfocyty
Výzkum a vývoj léčby v oblasti terapie CAR-T lymfocyty postupuje velmi rychle. Základním rozdílem prvních tří generací CAR-T lymfocytů je počet kostimulačních domén intracelulární části, které pomáhají v aktivaci lymfocytu, jeho proliferaci a přežívání. Novější generace mohou v intracelulární části navíc obsahovat např. sebevražedné geny, které lze velmi rychle aktivovat v případě závažných nežádoucích účinků (pomocí antivirotik nebo jiné nenádorové terapie) [32]. Jiné typy označované jako TRUCKs (T cells redirected for universal cytokine killing) mají místo sebevražendých genů geny odpovědné za expresi cytokinů (IL-12, IL-18, IL-7, IL-15 a IL-23). Cytokiny se uvolňují po vazbě CAR na cílový antigen a přispívají k aktivaci TRUCKs i jiných buněk imunitního systému (NK buňky, makrofágy) [6]. Bispecifické CAR-T cells (AUTO3 – anti-CD19/22 CAR-T lymfocyty), které rozeznávají dva různé nádorové antigeny, jsou konstruovány za účelem zvýšení efektivity a snížení nádorové rezistence [8]. Z nádorových buněk se pomocí immune checkpoint molekul přenáší inhibiční signály, které mohou spustit předčasnou inaktivaci a apoptózu transfundovaných CAR-T lymfocytů. Aktivaci těchto signalizačních drah lze zabránit několika způsoby. Testují se CAR-T lymfocyty s modifikovaným immune checkpoint receptorem (down ‑ regulace receptoru, switch receptor, dominantně negativní receptor) [33–35] nebo CAR-T lymfocyty, které uvolňují checkpoint inhibitory [36].
Vývoj se posouvá i ve výrobě tzv. univerzálních CAR-T lymfocytů (off-the-shelf CAR-T lymfocyty). Jedná se o alogenní T lymfocyty, které jsou geneticky modifikovány tak, aby neexprimovaly T buněčný receptor a/nebo HLA molekulu I. třídy. Pozměněné T lymfocyty nerozeznávají alogenní antigeny, což zamezuje rozvoji reakce štěpu proti hostiteli a používají se k výrobě univerzálních CAR-T lymfocytů [37,38]. Struktura CAR (SUPRA CAR – split, universal and programmable; BBIR CAR – biotin-binding immune receptor) [39,40] je složitější než u dosud schválených preparátů. Očekává se, že takto konstruované CAR-T lymfocyty budou mít širší uplatnění, budou lépe kontrolovatelné a schopné vázat různé antigeny [39,40]. Terapie je ale teprve v začátcích. Do fáze klinického hodnocení vstoupilo jenom několik konstruktů (CTA101 – univerzální anti-CD19/22 CAR-T lymfocyty; ALLO-715 – univerzální anti-Bcma CAR-T lymfocyty; anti-CD52 ALLO-647 – univerzální anti-CD52 CAR-T lymfocyty [10,11].
Závěr
V současnosti jsou FDA schváleny tři anti-CD19 CAR-T lymfocyty pro léčbu relapsu difuzního velkobuněčného B lymfomu, akutní B-lymfoblatické leukemie a lymfomu z plášťových buněk [14–17]. V roce 2021 byl schválen první přípravek anti-BCMA CAR-T lymfocytů pro léčbu relapsu mnohočetného myelomu [18,19] a lze předpokládat rozšiřování indikací i u jiných hematoonkologických onemocnění. S rostoucím počtem zkušeností se postupně upravují doporučení pro řešení časných nežádoucích účinků. Aplikace tocilizumabu se posouvá do časnějších stadií CRS [12], dokonce se zkouší jeho profylaktické podání před samotným převodem CAR-T lymfocytů [41]. Kortikoidy zůstávají lékem volby pro izolovanou formu neurologické toxicity [12].
Nové konstrukty CAR-T lymfocytů se vyrábí za účelem zvýšení účinnosti a bezpečnosti léčby. Optimalizuje se struktura kostimulační domény CAR, vyrábí se CAR-T lymfocyty s geny odpovědnými za expresi cytokinů [6], CAR-T lymfocyty se sebevražednými geny [32] nebo CAR-T lymfocyty s univerzálním receptorem – SUPRA CAR [39]. Bispecifické nebo vícespecifické produkty [8], kombinace systémově podávaných checkpoint inhibitorů a CAR-T lymfocytů nebo CAR-T lymfocytů, které samy blokují aktivaci inhibičních signálů [33–36], mají zabránit vzniku časné rezistence na podanou léčbu.
Problémy (časová příprava, koncentrát PBMNCs s nízkým obsahem buněk), které jsou spojené s výrobou autologních produktů, by v budoucnosti mohla odbourat výroba univerzálních CAR-T lymfocytů z alogenních T lymfocytů. Léčba by se pak měla stát dostupnější pro větší skupinu pacientů. Je nesporné, že se tato forma buněčné terapie bude v příštích letech dále vyvíjet. Její definitivní postavení mezi jinými typy imunoterapie bude záviset na účinnosti, cenové dostupnosti i časové náročnosti.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE recommendation for biomedical papers.MUDr. Jana Mihályová
Klinika hematologie
LF OU a FN Ostrava
17. listopadu 1790
708 52 Ostrava-Poruba
e-mail: jana.mihalyova@fno.cz
Obdrženo/Submitted: 6. 4. 2021
Přijato/Accepted: 16. 6. 2021
Sources
1. Quesnel B. CAR T-cells: a John von Neumann legacy? Curr Res Transl Med 2018; 66 (2): 35–36. doi: 10.1016/j.retram.2018.04.002.
2. Cartellieri M, Bachmann M, Feldmann A et al. Chimeric antigen receptor-engineered T cells for immunotherapy of cancer. J Biomed Biotechnol 2010; 2010 : 956304. doi: 10.1155/2010/956304.
3. Maus MV, Grupp SA, Porter DL et al. Antibody-modified T cells: CARs take the front seat for hematologic malignancies. Blood 2014; 123 (17): 2625–2635. doi: 10.1182/blood-2013-11-492231.
4. Šmída M. Chimeric antigen receptor T-cells – gene therapy of the future for malignant diseases? Klin Onkol 2015; 28 (Suppl 4): 4S44–4S47. doi: 10.14735/amko20154s44.
5. Jena B, Moyes JS, Huls H et al. Driving CAR-based T-cell therapy to success. Curr Hematol Malig Rep 2014; 9 (1): 50–56. doi: 10.1007/s11899-013-0197-7.
6. Chmielewski M, Abken H. TRUCKS, the fourth-generation CAR T cells: current developments and clinical translation. Adv Cell Gene Ther 2020; 3 (3): e84. doi: 10.1002/acg2.84.
7. Kagoya Y, Tanaka S, Guo T et al. A novel chimeric antigen receptor containing a JAK–STAT signaling domain mediates superior antitumor effects. Nat Med 2018; 24 (3): 352–359. doi: 10.1038/nm.4478.
8. Ramakrishnan A, Ardeshna KM, Batlevi CL. Phase 1 Alexander study of AUTO3, the first CD19/22 dual targeting CAR T cell therapy, with pembrolizumab in patients with relapsed/refractory (r/r) DLBCL. J Clin Oncol 2020; 38 (Suppl 15): 8001. doi: 10.1200/JCO.2020.38.15_suppl.8001.
9. Ruella M, Barrett DM, Kenderian SS et al. Dual CD19 and CD123 targeting prevents antigen-loss relapses after CD19-directed immunotherapies. J Clin Invest 2016; 126 (10): 3814–3826. doi: 10.1172/JCI87366.
10. Yongxian H, Zhou Y, Zhang M et al. The safety and efficacy of a CRISPR/Cas9-engineered universal CAR-T cell product (CTA101) in patients with relapsed/refractory B-cell acute lymphoblastic leukemia. Blood 2020; 136 (Suppl 1): 52. doi: 10.1182/blood-2020-142262.
11. Mailankody S, Matous JV, Liedtke M et al. Universal: an allogeneic first-in-human study of the anti-bcma ALLO-715 and the anti-CD52 ALLO-647 in relapsed/refractory multiple myeloma. Blood 2020; 136 (Suppl 1): 24–25. doi: 10.1182/blood-2020-140641.
12. Yakoub-Agha I, Chabannon C, Bader P et al. Management of adults and children undergoing chimeric antigen receptor T-cell therapy: best practice recommendations of the European Society for Blood and Marrow Transplantation (EBMT) and the Joint Accreditation Committee of ISCT and EBMT (JACIE). Haematologica 2020; 105 (2): 297–316. doi: 10.3324/haematol.2019.229781.
13. Lee DW, Santomasso BD, Locke FL et al. ASTCT consensus grading for cytokine release syndrome and neurologic toxicity associated with immune effector cells. Biol Blood Marrow Transplant 2019; 25 (4): 625–638. doi: 10.1016/j.bbmt.2018.12.758.
14. Schuster SJ, Bishop MR, Tam CS et al. Primary analysis of Juliet: a global, pivotal, phase 2 trial of CTL019 in adult patients with relapsed or refractory diffuse large B-cell lymphoma. Blood 2017; 130 (1): 577–577. doi: 10.1182/blood.V130.Suppl_1.577.577.
15. Maude SL, Laetsch TW, Buechner J et al. Tisagenlecleucel in children and young adults with B-cell lymphoblastic leukemia. N Engl J Med 2018; 378 (5): 439–448. doi: 10.1056/NEJMoa1709866.
16. Neelapu SS, Locke FL, Bartlett NL et al. Axicabtagene ciloleucel CAR T-cell therapy in refractory large B-cell lymphoma. N Engl J Med 2017; 377 (26): 2531–2544. doi: 10.1056/NEJMoa1707447.
17. Wang M, Munoz J, Goy A et al. KTE-X19 CAR T-cell therapy in relapsed or refractory mantle-cell lymphoma. N Engl J Med 2020; 382 (14): 1331–1342. doi: 10.1056/NEJMoa1914347.
18. Lin Y, Noopur SR, Berdeja JG et al. Idecabtagene Vicleucel (ide-cel, bb2121), a BCMA-directed CAR T cell therapy, in patients with relapsed and refractory multiple myeloma: updated results from phase 1 CRB-401 study. Blood 2020; 136 (Suppl 1): 26–27. doi: 10.1182/blood-2020-134324.
19. Berdeja JG, Madduri D, Usmani SZ et al. Ciltacabtagene autoleucel, a B-cell maturation antigen-directed chimeric antigen receptor T-cell therapy in patients with relapsed or refractory multiple myeloma (CARTITUDE-1): a phase 1b/2 open-label study. Lancet 2021; 398 (10297): 314-324. doi: 10.1016/S0140-6736 (21) 00 933-8.
20. Tyagarajan S, Spencer T, Smith J. Optimizing CAR-T cell manufacturing processes during pivotal clinical trials. Mol Ther Methods Clin Dev 2019; 16 : 136–144. doi: 10.1016/ j.omtm.2019.11.018.
21. Gattinoni L, Finkelstein SE, Klebanoff CA et al. Removal of homeostatic cytokine sinks by lymphodepletion enhances the efficacy of adoptively transferred tumor-specific CD8+ T cells. J Exp Med 2005; 202 (7): 907–912. doi: 10.1084/jem.20050732.
22. Hirayama AV, Gauthier J, Hay KA et al. The response to lymphodepletion impacts PFS in patients with aggressive non-Hodgkin lymphoma treated with CD19 CAR T cells. Blood 2019; 133 (17): 1876–1887. doi: 10.1182/blood-2018-11-887067.
23. Neelapu SS. CAR-T efficacy: is conditioning the key? Blood 2019; 133 (17): 1799–1800. doi: 10.1182/blood-2019-03-900928.
24. Frey N, Porter D. Cytokine release syndrome with chimeric antigen receptor T cell therapy. Biol Blood Marrow Transplant 2019; 25 (4): e123–e127. doi: 10.1016/ j.bbmt.2018.12.756.
25. Gauthier J, Turtle CJ. Insights into cytokine release syndrome and neurotoxicity after CD19-specific CAR-T cell therapy. Curr Res Transl Med 2018; 66 (2): 50–52. doi: 10.1016/j.retram.2018.03.003.
26. Maude SL, Frey N, Shaw PA et al. Chimeric antigen receptor T cells for sustained remissions in leukemia. N Engl J Med 2014; 371 (16): 1507–1517. doi: 10.1056/ NEJMoa1407222.
27. Hay KA, Hanafi L-A, Li D et al. Kinetics and biomarkers of severe cytokine release syndrome after CD19 chimeric antigen receptor-modified T-cell therapy. Blood 2017; 130 (21): 2295–2306. doi: 10.1182/blood-2017-06-793141.
28. Schuster SJ, Bishop MR, Tam CS et al. Tisagenlecleucel in adult relapsed or refractory diffuse large B-cell lymphoma. N Engl J Med 2019; 380 (1): 45–56. doi: 10.1056/NEJMoa1804980.
29. Hill JA, Li D, Hay KA et al. Infectious complications of CD19-targeted chimeric antigen receptor-modified T-cell immunotherapy. Blood 2018; 131 (1): 121–130. doi: 10.1182/blood-2017-07-793760.
30. Strati P, Nastoupil LJ, Fayad LE et al. Safety of CAR T-cell therapy in patients with B-cell lymphoma and chronic hepatitis B or C virus infection. Blood 2019; 133 (26): 2800–2802. doi: 10.1182/blood.2019000888.
31. Majhail NS, Rizzo JD, Lee SJ et al. Recommended screening and preventive practices for long-term survivors after hematopoietic cell transplantation. Biol Blood Marrow Transplant 2012; 18 (3): 348–371. doi: 10.1016/j.bbmt.2011.12.519.
32. Minagawa K, Al-Obaidi M, Di Stasi A. Generation of suicide gene-modified chimeric antigen receptor-redirected T-cells for cancer immunotherapy. Methods Mol Biol 2019; 1895 : 57–73. doi: 10.1007/978-1-4939-89 22-5_5.
33. Cherkassky L, Morello A, Villena-Vargas J et al. Human CAR T cells with cell-intrinsic PD-1 checkpoint blockade resist tumor-mediated inhibition. J Clin Invest 2016; 126 (8): 3130–3144. doi: 10.1172/JCI83092.
34. Li S, Siriwon N, Zhang X et al. Enhanced cancer immunotherapy by chimeric antigen receptor-modified T cells engineered to secrete checkpoint inhibitors. Clin Cancer Res 2017; 23 (22): 6982–6992. doi: 10.1158/1078-0432.CCR-17-0867.
35. Liu X, Ranganathan R, Jiang S et al. A chimeric switch-receptor targeting PD1 augments the efficacy of second generation CAR T-cells in advanced solid tumors. Cancer Res 2016; 76 (6): 1578–1590. doi: 10.1158/0008-5472.CAN-15-2524.
36. Suarez ER, Chang DK, Sun J et al. Chimeric antigen receptor T cells secreting anti-PD-L1 antibodies more effectively regress renal cell carcinoma in a humanized mouse model. Oncotarget 2016; 7 (23): 34341–34355. doi: 10.18632/oncotarget.9114.
37. Georgiadis C, Preece R, Nickolay L et al. Long terminal repeat CRISPR-CAR-coupled “universal” T cells mediate potent anti-leukemic effects. Mol Ther 2018; 26 (5): 1215–1227. doi: 10.1016/j.ymthe.2018.02.025.
38. Torikai H, Reik A, Liu P-Q et al. A foundation for universal T-cell based immunotherapy: T cells engineered to express a CD19-specific chimeric-antigen-receptor and eliminate expression of endogenous TCR. Blood 2012; 119 (24): 5697–5705. doi: 10.1182/blood-2012-01-405365.
39. Cho JH, Collins JJ, Wong WW. Universal chimeric antigen receptors for multiplexed and logical control of T cell responses. Cell 2018; 173 (6): 1426–1438.e11. doi: 10.1016/j.cell.2018.03.038.
40. Urbanska K, Lanitis E, Poussin M et al. A universal strategy for adoptive immunotherapy of cancer through use of a novel T-cell antigen receptor. Cancer Res 2012; 72 (7): 1844–1852. doi: 10.1158/0008-5472.CAN-11-3890.
41. Caimi P, Sharma A, Rojas P et al. CAR-T therapy for lymphoma with prophylactic tocilizumab: decreased rates of severe cytokine release syndrome without excessive neurologic toxicity. Blood 2020; 136 (Suppl 1): 30–31. doi: 10.1182/blood-2020-143114.
42. Kansagra, AJ, Frey NV, Bar M et al. Clinical utilization of chimeric antigen receptor T-cells (CAR-T) in B-cell acute lymphoblastic leukemia (ALL) – an expert opinion from the European Society for Blood and Marrow Transplantation (EBMT) and the American Society for Blood and Marrow Transplantation (ASBMT). Bone Marrow Transplant 2019; 54 (11): 1868–1880. doi: 10.1038/s41409-019-0451-2.
43. Korell F, Laier S, Sauer S et al. Current challenges in providing good leukapheresis products for manufacturing of CAR-T cells for patients with relapsed/refractory NHL or ALL. Cells 2020; 19 (5): 1225. doi: 10.3390/cells9051225.
Labels
Paediatric clinical oncology Surgery Clinical oncology
Article was published inClinical Oncology

2022 Issue 1-
All articles in this issue
- Rakovina z kapky krve
- IgG4 immunoglobulin subclass and related pathological conditions or how to effectively imitate cancer disease
- Rehabilitation and physical activity of patients with lung cancer
- Capecitabine in the treatment of anal squamous cell carcinoma
- Practical aspects of CAR-T cell therapy
- The cytoreductive radical prostatectomy in metastatic prostate cancer
- Aktuality z odborného tisku
- Muž s dýmkou, prof. MUDr. Pavel Klener, DrSc., se v dubnu 2022 dožívá 85 let
- Poděkování recenzentům
- Informace z České onkologické společnosti
- A review on the most important management of keratocystic odontogenic tumor
- Primary peritoneal carcinoma and ovarian carcinoma – a ten-year comparative analysis
- Rapidly progressive squamous cell lung cancer with MET exon 14 skipping mutation metastasized to atypical bone sites – a case report
- Clinical Oncology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Practical aspects of CAR-T cell therapy
- Rehabilitation and physical activity of patients with lung cancer
- IgG4 immunoglobulin subclass and related pathological conditions or how to effectively imitate cancer disease
- A review on the most important management of keratocystic odontogenic tumor
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

