-
Medical journals
- Career
Aplikace poznatků psychoneuroimunologie v kontextu komplexní onkologické léčby karcinomu prsu
Authors: K. Skřivanová 1; J. Gregor 2; M. Bendová 3; Dagmar Brančíková 1,4; N. Elfmarkova 1,5; T. Sverak 6; H. Peterkova 1,7; L. Dušek 2
Authors‘ workplace: Ústav psychologie a psychosomatiky, LF MU, Brno 1; Institut biostatistiky a analýz, LF a PřF MU, Brno 2; Gynekologicko‑porodnická klinika LF MU a FN Brno 3; Interní hematologická a onkologická klinika LF MU a FN Brno 4; CEITEC – Středoevropský technologický institut, MU, Brno 5; Psychiatrická klinika LF MU a FN Brno7 Katedra psychologie FF UP v Olomouci 6
Published in: Klin Onkol 2014; 27(2): 103-107
Category: Reviews
Overview
Východiska:
Četné studie prokazují vztah mezi stresovými stavy organizmu a progresí či relapsem nádorového onemocnění, a naopak příznivé dopady psychologické a sociální podpory a intervencí na kvalitu života onkologických pacientů.Cíl:
Tento přehledový článek si klade za cíl poskytnout přehled recentních studií, které se zabývaly vlivem psychosociálních intervencí na zdraví a psychický stav žen s rakovinou prsu, a to na všech úrovních, od buněčné a imunitní odpovědi přes schopnost zvládat stresové stavy až po celkové přežití pacientek.Závěr:
Krátkodobé i dlouhodobé studie prokazují pozitivní vliv psychosociálních intervencí na úroveň stresových hormonů, buněčnou (imunitní) odpověď organizmu a obecně na kvalitu života pacientek. Naopak poznatky týkající se celkového přežití jsou rozporuplné a nelze z nich vyvozovat jednoznačné závěry.Klíčová slova:
psychoneuroimunologie – karcinom prsu – coping – stres – adaptaceÚvod
Psychoneuroimunologie (PNI) je v současnosti intenzivně se rozvíjejícím interdisciplinárním oborem s historií sahající do 80. let 20. století. Za zakladatele oboru bývá všeobecně považován psychiatr Robert Ader. PNI se zabývá oblastí studia vzájemných vztahů mezi činností centrální nervové soustavy a aktivitou imunitního systému. Jedná se o oboustrannou komunikaci mezi nervovým a neuroendokrinním systémem na jedné straně a imunitním systémem na straně druhé [1]. Tyto interakce se mohou uskutečnit přímo nebo nepřímo prostřednictvím systémů spojených jak s imunitním, tak centrálním nervovým systémem. Pod pojmem imunita rozumíme boj s infekcí a odstraňování cizorodých látek z organizmu. Rozlišujeme vrozené imunitní mechanizmy, které svou aktivitu předchozím setkáváním s cizorodým materiálem nezvyšují a mezi cizorodými látkami vcelku nerozlišují, a získanou imunitu, která je specificky zaměřena proti jednotlivým cizorodým činitelům podle jejich struktury. Ve druhém případě vyvolá cizorodá částice (antigen) tvorbu protilátek. Protilátky mohou být rozptýleny v plazmě (humorální imunita) nebo být navázány na povrchu buněk (celulární imunita). Právě celulární imunita se velkou měrou uplatňuje v boji proti nádorovým buňkám [2].
Základními regulátory imunitního systému jsou cytokiny – tkáňové hormony (proteiny) sekretované leukocyty a jinými buňkami, které působí prostřednictvím specifických receptorů na různé buňky imunitního systému i mimo něj [3]. V současné době byla určena struktura více než 120 různých cytokinů a lze předpokládat, že tento počet není konečný [4]. Existuje fyziologicky významný vzájemný regulační vztah mezi imunitním, nervovým a endokrinním systémem. Mnoho cytokinů aktivních v imunitním systému působí i na nervový systém (IL‑1, IL‑6, LIF, TNF) [4]. Existuje jasný vliv emocionálního stresu na imunitní systém (rychlost hojení ran, protiinfekční reakce, imunopatologické reakce, aktivita fagocytů a NK buněk). Většina těchto efektů je zřejmě způsobena vlivem uvolňovaných kortikosteroidů. Mezi proteiny akutní fáze, jež jsou markery zánětlivých procesů a současně produktem tvorby cytokinů, patří např. C - reaktivní protein (C - reactive protein – CRP).
Stres a nádorová onemocnění
Stres je v psychobiologické koncepci vymezen jako stav organizmu, jenž je obecnou odezvou na výrazně působící zátěž (stresor), která může být psychické či fyzikální povahy [5]. Tato odezva organizmu je především řízena vývojově starými mechanizmy, které umožňují adaptaci a přežití organizmu v situaci nebezpečí. Jedná se o výraznou aktivaci sympatiko‑adrenálního systému (výsledkem je vyšší produkce katecholaminů, jež mají imunoaktivační účinek) a hypotalamo - hypofyzárního systému (výsledkem je vyšší produkce glukokortikoidů – např. steroidního hormonu kortisolu, které mají imunosupresivní účinek) [6].
Stres je tedy spojován i s dysregulací imunitního systému. Dochází zejména ke snížené proliferaci lymfocytů a ke snížení cytotoxicity NK (natural killer) buněk. NK buňky hrají důležitou roli v našem imunitním systému. Podílejí se na obraně proti virovým infekcím a chrání tělo před nádorovými buňkami. Během snížení jejich cytotoxicity a oslabení organizmu může začít proces karcinogeneze [7]. Nádorová onemocnění mají velmi různorodou etiologii a zapojení imunitního systému se tedy značně liší dle typu karcinomu. Míra potlačení buněčné imunity je úzce spojena s výskytem konkrétního typu nádoru [8].
Četné studie publikované během posledního desetiletí prokazují vztah mezi stresovými stavy organizmu a progresí či relapsem nádorového onemocnění, a naopak příznivé dopady psychologické a sociální podpory a intervencí na kvalitu života onkologických pacientů [9]. Většina těchto studií cílila na výzkum snížené imunitní odpovědi vůči nádorovým buňkám vlivem stresu; recentní studie jsou zaměřeny také na stresem způsobenou imunitní modulaci lymfoidních a myeloidních buněk a na chronické záněty tkání způsobené cytokiny (např. interleukinem), které jsou prediktory pro progresi, vznik metastáz a relaps onemocnění [10]. To platí napříč celým spektrem onkologických diagnóz – nejvíce studií je zaměřeno na nádory prsu, vliv psychoneuroimunologických faktorů však byl zkoumán i u nádorů gynekologických [11 – 13], ledvin [14], plic [15], mozku [16] či leukemie [17].
Výzkumné studie zabývající se PNI a fyziologií stresu v rámci základního výzkumu oblasti diagnostiky a léčby pacientek s karcinomem prsu docházejí k následujícím závěrům: Andersen et al [18] zkoumali v příčné studii hypotézu, zda stres ovlivní buněčnou odpověď u pacientek s karcinomem prsu. Po operaci a před adjuvantní terapií vyplnilo 116 pacientek s karcinomem prsu dotazník ohledně stresu a byly měřeny odpovědi NK buněk a T lymfocytů v závislosti na různých podnětech. Autoři následně vytvářeli regresní modely pro vztah intenzity stresu a buněčné odpovědi. Dospěli k závěru, že intenzita prožívaného stresu významně ovlivňuje imunitní reakci. Dedert et al [19] zkoumali vztah mezi závislostí a stylem copingu (vyhýbavým chováním), narušením denních rytmů (poruchami spánku), aktivitou a odpočinkem a množstvím kortizolu v krvi u pacientek, které čekaly na operaci karcinomu prsu. Maladaptivní reakce na diagnózu znamenaly narušení cirkadiánních rytmů, což nepřímo negativně ovlivňovalo onkologickou léčbu.
Psychologické intervence u pacientek s nádory prsu
Další skupina výzkumných studií se zabývá vztahy mezi prožívaným stresem a imunitní odpovědí skrze působení zprostředkované proměnné – psychosociální intervence. Andersen et al [20] si ve své randomizované klinické studii navíc kladou otázku, zda psychologická intervence cílená na coping pacientek může zlepšit parametr délky přežití. Intervence vedená psychology v malých skupinách pacientek byla zaměřena na copingové strategie, zlepšení nálady, adherence a péče o zdraví. Byl vyhodnocen 11letý follow‑up a podle Coxova proporcionálního modelu bylo u žen s psychologickou podporou nižší riziko návratu nemoci (2,8 vs 2,2 roku), úmrtí v důsledku karcinomu prsu (6,1 vs 4,8 roku) a úmrtí obecně (6 vs 5 let). Pacientky s intervencí měly významný pokles intenzity stresu, redukce symptomů a toxicity léčby, stabilizovanou či zvyšující se blastogenezi T lymfocytů. Díky sníženému stresu jim tedy lépe fungovala imunita. Svoji roli sehrála i lepší kontrola zánětů, které se podílejí na karcinogenezi. Barbara Andersen a její tým se výzkumem vlivu psychologické intervence na celkové zlepšení zdraví a kvalitu imunitní odpovědi zabývá systematicky a dlouhodobě [21 – 23] a dochází ke konzistentním závěrům o jejím prokazatelně pozitivním působení. Naproti tomu Goodwin et al [24] docházejí k odlišným výsledkům. Autoři porovnávali 235 žen s metastázami karcinomu prsu v parametrech délky přežití a v kvalitě života – 158 pacientek, které se účastnily podpůrné intervence, a 77 pacientek, které intervenci odmítly, tvořily kontrolní skupinu. Docházejí k závěrům, že podpůrná psychologická intervence nepomáhá pacientkám v délce přežití (medián délky přežití intervenované skupiny byl 17,9 měsíce a kontrolní skupiny 17,6 měsíce). Pomáhá jim však ve zvládání bolesti, se snížením stresu a zlepšením celkové nálady. Tyto výsledky (mimo stanovenou délku života) potvrzuje také další studie [25]. Pacientkám s metastázami karcinomu prsu zde byla poskytnuta roční psychologická intervence, která se skládala ze skupinové terapie (90 minut týdně) a nácviku autohypnózy. K předchozím výše uvedeným výsledkům popsali u intervenovaných pacientek také snížení úzkosti, depresivity a únavy oproti kontrolní skupině. O několik let později pozorovali Spiegel et al [26] ve studii s podobným metodologickým i terapeutickým základem pozitivní vliv této intervence na délku života pacientek. Pacientky s psychologickou intervencí žily v průměru o 18 měsíců déle než pacientky bez intervence. Vlivem psychologické intervence na symptomy v souvislosti s markery zánětu a rozvojem deprese se zabývá studie Thorton et al [27]. Dle hypotézy mohou záněty přispívat k rozvoji deprese u onkologických pacientů. Do intervenční skupiny a do intervenční skupiny bez zásahu bylo rozděleno 45 pacientek s klinickou depresí a diagnostikovaným onkologickým onemocněním. Průběžné hodnocení probíhalo v čase 4, 8 a 12 měsíců po zásahu. Pacientky s intervencí vykazovaly méně vyčerpání, markerů zánětu (počtu bílých krvinek a neutrofilů), symptomů deprese.
Antoni et al [28] zkoumali ve své geneticky zaměřené studii dopady psychosociální intervence s akcentem na zvládání stresu (cognitive behavioral stress management – CBSM) na transkripční profily v leukocytech, neboť strach a úzkost podporují prozánětlivé transkripční profily. Studie nabízí hypotézy pro vysvětlení působení psychosociální intervence na imunitní systém a prozánětlivé procesy na molekulární úrovni. CBSM snižovala u pacientek s karcinomem prsu expresi 91 genů v leukocytech až o 50 %, včetně genů prozánětlivých a podporujících metastatický proces. Antoni et al [29] ve své studii o vlivu skupinové strukturované psychosociální intervenci zaměřené na zlepšení copingových dovedností pacientek s karcinomem prsu přinášejí výsledky potvrzující její efektivitu při redukci emočního distresu, anxiety pacientek spojené s onemocněním v průběhu onkologické léčby. Phillips et al [30] zkoumali vliv již zmíněné CBSM na měřené hladiny kortizolu coby ukazatele fyziologického stresu a úroveň schopnosti relaxovat u pacientek s karcinomem prsu. Studie jako první demonstruje redukci fyziologického stresu vlivem CBSM u pacientek s karcinomem prsu v průběhu a po absolvování onkologické léčby. Phillips et al [31] ve své pozdější studii navázali na studii předchozí [30] a u pacientek s karcinomem prsu v tomtéž vzorku zkoumali vliv CBSM na hladiny kortizolu o jeden rok později. Zlepšení copingových dovedností bylo asociováno s nižšími hladinami kortizolu. Zajímavou otázkou z našeho pohledu se pak zabývá studie Bower et al, která přímo zkoumá vztahy mezi psychickými stavy (úzkost, deprese) a zánětlivými procesy [32]. Testuje hypotézu, že zánětlivé procesy v těle podporují vznik symptomů častých u onkologické léčby, jako jsou únava, poruchy spánku a deprese. Výsledky cross - section studie indikují vztah mezi TNF α a stupněm únavy pacientek s karcinomem prsu po chemoterapii.
Vlivem psychologické intervence na parametry, jako jsou relaps nebo délka přežití, se zabývá řada studií s nejednoznačným závěrem. Andersen et al [33] testovali hypotézu, zda psychologická intervence sníží riziko návratu onemocnění. Pacientky s karcinomem prsu v prvozáchytu v klinické studii přijaly psychologickou intervenci a v čase 11 let od diagnózy (medián) u nich bylo prokázáno nižší riziko úmrtí po relapsu ve srovnání se skupinou bez přijetí psychologické intervence. U intervenční skupiny byla po jednom roce prokázána též příznivější imunitní odpověď (T buněčná proliferace, menší pokles NK buněčné cytotoxicity). Studie Thornton et al [34] v tomto kontextu přináší poznatky o možných prognostických faktorech, které bylo možno detekovat již rok před relapsem. Těmito prognostickými faktory jsou obecně vyšší počty bílých krvinek, neutrofilů, lymfocytů, NK buněk, vyšší hladina kortizolu, horší fyzická kondice, vyčerpání a nižší kvalita života. Odlišné výsledky však přinášejí studie jiné [24,35,36], v nichž se vliv psychosociální intervence či přímo psychoterapie na parametr délky přežití pacientek s karcinomem prsu signifikantně neprokázal.
Přehled nejdůležitějších studií a jejich poznatků o vlivu psychosociálních intervencí na kvalitu života a přežití žen s karcinomem prsu je k dispozici v tab. 1.
Table 1. Přehled studií zabývajících se vlivem podpůrných psychologických intervencí na imunitní odpověď, kvalitu života, dobu do návratu onemocnění a celkové přežití pacientek s karcinomem prsu. 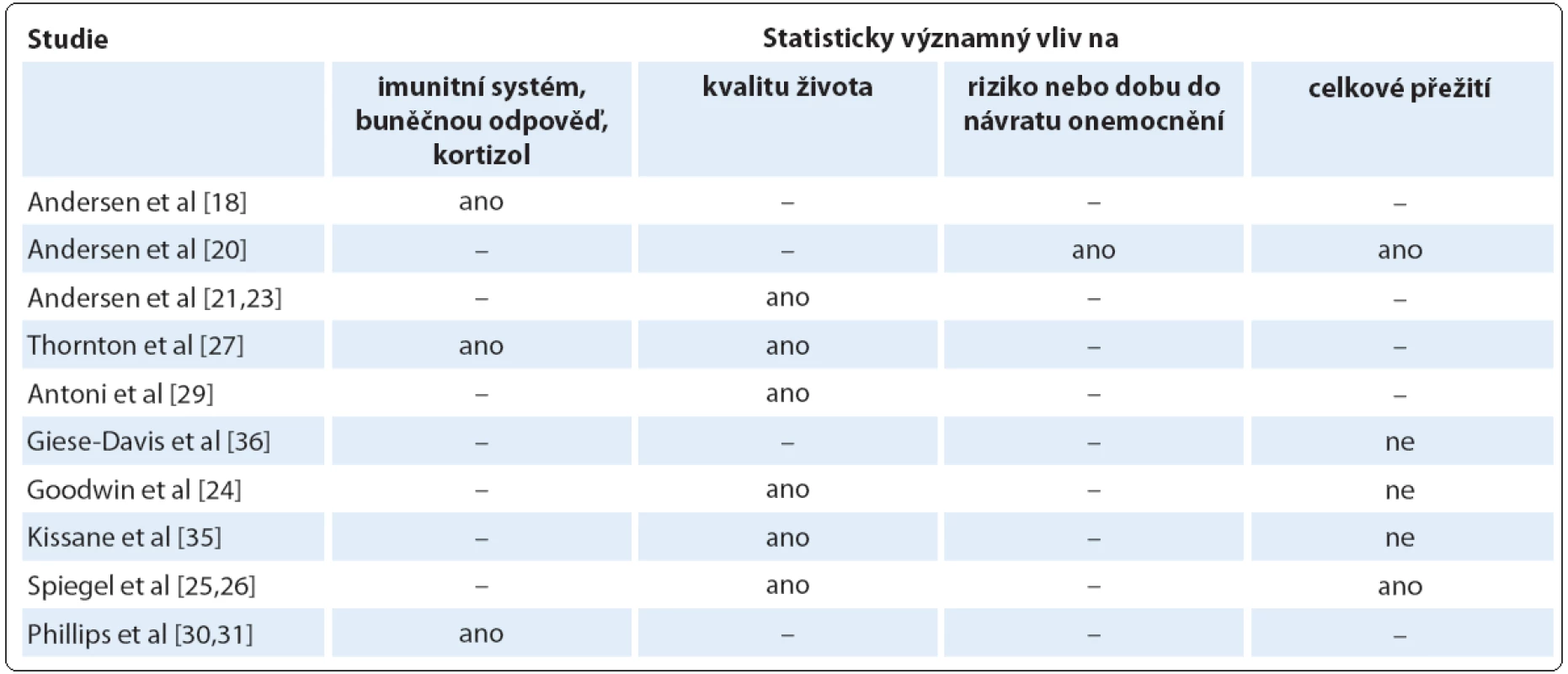
Pokud jde o psychopatologické symptomy, pozorujeme u pacientek po léčbě rakoviny prsu vyšší výskyt mírné až střední deprese s nižší kvalitou života ve všech oblastech mimo rodinné fungování [37]. Pacientky s depresivní symptomatikou a rakovinou prsu měly mírně, ale signifikantně vyšší riziko úmrtí v závislosti na stupni rakoviny a čase, kdy se deprese objevila. Deprese se považuje za negativní prognostický faktor při diagnóze [38].
Pro léčbu těžké deprese je primárně doporučena farmakologická léčba s léčbou psychologickou. Pro mírnější epizody, tzn. pro mírnou a střední depresi, je doporučena primárně intervence psychologická – psychoterapeutická. Onemocnění rakovinou prsu je závažné pro pacientky na všech rovinách fungování – jsou ohroženy na zdraví, na životě, očekávají zásah do nejviditelnějšího symbolu ženství. Psychologická intervence a pomoc je doporučena od prvních momentů sdělení diagnózy, stejně jako v průběhu léčby.
Psychologická péče o pacientky v ČR
V České republice je na velmi vysoké úrovni zaveden dobře fungující screening zhoubných nádorů prsu, který se společně se zavedením moderních léčebných postupů podílí na poklesu mortality za období 2000 – 2010 o téměř 10 %, přestože incidence ve stejné periodě vzrostla o více než 26 %. Pětileté přežití bez rozlišení stadií při diagnóze se v této době navýšilo přibližně o 9 % [39].
Na vysoké úrovni je i komplexní onkologická léčba pacientek s karcinomem prsu zahrnující psychologickou péči. Zejména pokročilá onemocnění jsou soustředěna do 13 komplexních onkologických center, jejichž součástí standardně bývají oddělení klinické psychologie. Psychologickou péči zahrnující psychologickou diagnostiku, psychoterapii, psychologické poradenství a psychosociální rehabilitaci poskytují kvalifikovaní kliničtí psychologové se zaměřením na psychoonkologii. Klinický psycholog spolupracuje s dalšími odborníky (psychiatr, onkolog, praktický lékař, sociální pracovník a další) a v případě zvážení na základě použití klinických a testových metod indikuje psychologickou intervenci nebo doporučí nasazení psychofarmak a odešle pacientku do návazné péče lékaře. Jako velmi žádoucí se často jeví paralelní péče a spolupráce více odborníků. Psychologická péče podléhá standardům správné klinické praxe, je vysoce individualizovaná, na pacienta zaměřená.
V rámci základního výzkumu aplikace poznatků psychoneuroimunologie v komplexní onkologické léčbě karcinomu prsu probíhá v současnosti v Ústavu psychologie a psychosomatiky LF MU, Brno a Gynekologicko‑porodnické klinice v úzké spolupráci s Interní hematologickou a onkologickou klinikou FN Brno mezioborový, psychologicko‑medicínský výzkum podpořený Grantovou agenturou ČR. Jedním z hlavních cílů projektu je prozkoumat vzájemné vztahy mezi psychopatologickými symptomy (úzkost, deprese) a imunitními parametry. Jako výstupy sledování imunitní odpovědi byly zvoleny jak klinické imunitní parametry (hojení pooperačních ran per secundam, výskyt viróz v definovaném čase po operaci), tak parametry biologické (C - reaktivní protein, podrobný krevní obraz) sledované v definovaných časech před zahájením léčby, po operaci a po ukončení základní onkologické léčby. Psychopatologické symptomy jsou zjišťovány za pomoci standardizovaných dotazníků a sebeposuzovacích škál. Stav projektu byl v roce 2013 prezentován na XX. jihočeských onkologických dnech v Českém Krumlově se zaměřením na léčbu karcinomu prsu [40]. Věříme, že výstupy z tohoto několikaletého projektu přispějí k dalšímu rozvoji velmi kvalitní psychologické péče poskytované onkologickým pacientkám s nádory prsu v ČR.
Jako největší přínos aplikace poznatků psychoneuroimunologie do klinické praxe se v současné době jeví celkové zefektivnění komplexní onkologické léčby při současném lepším porozumění molekulárně‑biologickým proměnným, které jsou součástí mechanizmů adaptace na diagnózu karcinomu prsu. Tím bude usnadněna i adaptace pacientek na značně náročný a zatěžující proces onkologické léčby a na existenciální změny v souvislosti se základním onemocněním.
Závěr
Cílem této přehledové práce je přiblížit význam interdisciplinárního oboru psychoneuroimunologie v kontextu moderní, na důkazech založené medicíny, s akcentem na oblast léčby karcinomu prsu. Incidence tohoto onemocnění v ČR stoupá, s ní samozřejmě i náklady na jeho léčbu. Na základě uvedených dosavadních výzkumných poznatků má rozvoj a podpora psychosociálních faktorů u pacientek s karcinomem prsu, jako jsou např. copingové strategie a zlepšení adherence, již v časném stadiu nemoci prokazatelně pozitivní vliv na imunitní reakce organizmu cestou molekulárně‑biologickou a zvyšuje tak pravděpodobnost úspěšnosti komplexní onkologické léčby.
Práce byla podpořena Grantovou agenturou ČR v rámci projektu P407/12/0607.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Mgr. et Mgr. Kateřina Skřivanová, Ph.D.
Ústav psychologie a psychosomatiky, LF MU
Kamenice 3
625 00 Brno
e-mail: kskrivan@med.muni.cz
Obdrženo: 4. 10. 2013
Přijato: 31. 10. 2013
Sources
1. Ader R, Cohen N. Behaviorally conditioned immunosupression. Psychosom Med 1975; 37(4): 4333 – 4340.
2. Wilhelm Z (ed.). Stručný přehled fyziologie člověka pro bakalářské studijní programy. Brno: Masarykova univerzita 2003.
3. Kiecolt ‑ Glaser JK, Glaser R. Methodological issues in behavior immunology research with humans. Brain Behav Immun 1988; 2(1): 67 – 78.
4. Hořejší V, Bartůňková J (eds). Základy imunologie. 2. vyd. Praha: Triton 2002.
5. Bovbjerg DH, Valdimarsdottir HB. Psychoneuroimmunology: implications for psycho ‑ oncology. In: Holland JC (ed.). Psycho ‑ oncology. New York: Oxford University Press 1998 : 125 – 134.
6. Šolcová I, Kebza V. Psychoneuroimunologie a zvládání stresu. Čs. psychologie 1998; 42(1): 32 – 41.
7. Zorrilla EP, Luborsky L, McKay JR et al. The relationship of depression and stressors to immunological assays: a meta‑analytic review. Brain Behav Immun 2001; 15(3): 199 – 226.
8. Kiecolt ‑ Glaser JK, Robles TF, Heffner KL et al. Psycho ‑ oncology and cancer: psychoneuroimmunology and cancer. Ann Oncol 2002; 13 (Suppl 4): 165 – 169.
9. Green McDonald P, O‘Connell M, Lutgendorf SK. Psychoneuroimmunology and cancer: a decade of discovery, paradigm shifts, and methodological innovations. Brain Behav Immun 2013; 30 (Suppl): S1 – S9.
10. Powell ND, Tarr AJ, Sheridan JF. Psychosocial stress and inflammation in cancer. Brain Behav Immun 2013; 30 (Suppl): S41 – S47.
11. Lutgendorf SK, Sood AK, Anderson B et al. Social support, distress, and natural killer cell activity in ovarian cancer patients. J Clin Oncol 2005; 23(28): 7106 – 7113.
12. Nelson EL, Wenzel LB, Osann K et al. Stress, immunity, and cervical cancer: biobehavioral outcomes of a randomized clinical trial corrected. Clin Cancer Res 2008; 14(7): 2111 – 2118.
13. Bendová M, Honzák R, Tesařík Z. Psychotherapy in patients with ovarian carcinoma. 3rd World Congress of Psycho ‑ Oncology. Psycho ‑ Oncology 1996; 5 (Suppl 3): 30.
14. Cohen L, Cole SW, Sood AK et al. Depressive symptoms and cortisol rhythmicity predict survival in patients with renal cell carcinoma: role of inflammatory signaling. PLoS One 2012; 7(8): e42324.
15. Sephton SE, Lush E, Dedert EA et al. Diurnal cortisol rhythm as a predictor of lung cancer survival. Brain Behav Immun 2013; 30 (Suppl): S163 – S170.
16. Starkweather AR, Sherwood P, Lyon DE et al. A biobehavioral perspective on depressive symptoms in patients with cerebral astrocytoma. J Neurosci Nurs 2011; 43(1): 17 – 28.
17. Lamkin DM, Sloan EK, Patel AJ et al. Chronic stress enhances progression of acute lymphoblastic leukemia via β‑adrenergic signaling. Brain Behav Immun 2012; 26(4): 635 – 641.
18. Andersen BL, Farrar WB, Golden ‑ Kreutz D et al. Stress and immune responses after surgical treatment for regional breast cancer. J Natl Cancer Inst 1998; 90(1): 30 – 36.
19. Dedert E, Lush E, Chagpar A et al. Stress, coping, and circadian disruption among women awaiting breast cancer surgery. Ann Behav Med 2012; 44(1): 10 – 20.
20. Andersen BL, Yang HC, Farrar WB et al. Psychologic intervention improves survival for breast cancer patients: a randomized clinical trial. Cancer 2008; 113(12): 3450 – 3458.
21. Andersen BL, Farrar WB, Golden ‑ Kreutz DM et al. Psychological, behavioral, and immune changes after a psychological intervention: a clinical trial. J Clin Oncol 2004; 22(17): 3570 – 3580.
22. Andersen BL, Shelby RA, Golden ‑ Kreutz DM et al. RCT of a psychological intervention for patients with cancer: I. Mechanisms of Change. J Consult Clin Psychol 2007; 75(6): 927 – 938.
23. Andersen BL, Farrar WB, Golden ‑ Kreutz D et al. Distress reduction from a psychological intervention contributes to improved health for cancer patients. Brain Behav Immun 2007; 21(7): 953 – 961.
24. Goodwin PJ, Leszcz M, Ennis M et al. The effect of group psychosocial support on survival in metastatic breast cancer. N Engl J Med 2001; 345(24): 1719 – 1726.
25. Spiegel D, Bloom JR. Group therapy and hypnosis reduce metastatic breast carcinoma pain. Psychosom Med 1983; 45(4): 333 – 339.
26. Spiegel D, Bloom JR, Kraemer HC et al. Effect of psychosocial treatment on survival of patients with metastatic breast cancer. Lancet 1989; 2(8668): 888 – 891.
27. Thornton LM, Andersen BL, Schuler TA et al. A psychological intervention reduces inflammatory markers by alleviating depressive symptoms: secondary analysis of a randomized controlled trial. Psychosom Med 2009; 71(7): 715 – 724.
28. Antoni MH, Lutgendorf SK, Blomberg B et al. Cognitive ‑ behavioral stress management reverses anxiety‑related leukocyte transcriptional dynamics. Biol Psychiatry 2012; 71(4): 366 – 372.
29. Antoni MH, Wimberly SR, Lechner SC et al. Reduction of cancer ‑ specific thought intrusions and anxiety symptoms with a stress management intervention among women undergoing treatment for breast cancer. Am J Psychiatry 2006; 163(10): 1791 – 1797.
30. Phillips KM, Antoni MH, Lechner SC et al. Stress management intervention reduces serum cortisol and increases relaxation during treatment for nonmetastatic breast cancer. Psychosom Med 2008, 70(9): 1044 – 1049.
31. Phillips KM, Antoni MH, Carver CS et al. Stress management skills and reduction in serum cortisol across the year after surgery for non‑metastatic breast cancer. Cogn Ther Res 2011; 35(6): 595 – 600.
32. Bower JE, Ganz PA, Irwin MR et al. Inflammation and behavioral symptoms after breast cancer treatment: do fatigue, depression, and sleep disturbance share a common underlying mechanism? J Clin Oncol 2011; 29(26): 3517 – 3522.
33. Andersen BL, Thornton LM, Shapiro CL et al. Biobehavioral, immune, and health benefits following recurrence for psychological intervention participants. Clin Cancer Res 2010; 16(12): 3270 – 3278.
34. Thornton LM, Andersen BL, Carson WE 3rd. Immune, endocrine, and behavioral precursors to breast cancer reccurence: a case control analysis. Cancer Immunol Immunother 2008; 57(10): 1471 – 1481.
35. Kissane DW, Grabsch B, Clarke DM et al. Supportive ‑ expressive group therapy for women with metastatic breast cancer: survival and psychosocial otcome from a randomised controlled trial. Psychooncology 2007; 16(4): 277 – 286.
36. Giese ‑ Davis J, Collie K, Rancourt KM et al. Decrease in depression symptoms is associated with longer survival in patients with metastatic breast cancer: a secondary analysis. J Clin Oncol 2011; 29(4): 413 – 420.
37. Reich M, Lesur A, Perdrizet ‑ Chevallier C. Depression, quality of life and breast cancer: a review of the literature. Breast Cancer Res Treat 2008; 110(1): 9 – 17.
38. Hjerl K, Andersen EW, Keiding N et al. Depression as a prognostic factor for breast cancer mortality. Psychosomatics 2003; 44(1): 24 – 30.
39. Dušek L, Májek O, Mužík J et al. Vývoj epidemiologie zhoubných nádorů prsu u žen dle nových dat Národního onkologického registru ČR a dalších datových zdrojů. Prakt Gyn 2013; 17(1): 31 – 39.
40. Skřivanová K, Brančíková D, Peterková H et al. Projekt Osobnost pacienta jako spoludeterminanta úspěšnosti onkologické léčby, současný stav a výhledy. In: XX. jihočeské onkologické dny. Český Krumlov, 17. – 19. 10. 2013.
Labels
Paediatric clinical oncology Surgery Clinical oncology
Article was published inClinical Oncology

2014 Issue 2-
All articles in this issue
- Zajímavé případy z nutriční péče v onkologii
- Role mikroRNA v molekulární patologii karcinomu jícnu a jejich potenciální využití v klinické onkologii
- Lobulární karcinom prsu u muže – kazuistika a přehled literatury
- Aplikace poznatků psychoneuroimunologie v kontextu komplexní onkologické léčby karcinomu prsu
- Léčba anakinrou u Schnitzler‑ syndromu – výsledky první retrospektivní multicentrické studie šesti pacientů z České republiky
- Význam standardizace v hodnocení populačního přežití onkologických pacientů v ČR – metodický koncept a výsledky analýzy dat Národního onkologického registru
- Další postupný ústup od axilární disekce u časného karcinomu prsu
- Mamografický screening u brazilských žen z hlediska socio‑ ekonomické stratifikace
- Adenokarcinóm rete testis – zriedkavý prípad testikulárnej malignity
- Renálny onkocytóm s histologickými črtami invázie – kazuistika
- Massive Cutaneous Metastasis of a Renal Cell Carcinoma
- Clinical Oncology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Aplikace poznatků psychoneuroimunologie v kontextu komplexní onkologické léčby karcinomu prsu
- Renálny onkocytóm s histologickými črtami invázie – kazuistika
- Další postupný ústup od axilární disekce u časného karcinomu prsu
- Lobulární karcinom prsu u muže – kazuistika a přehled literatury
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

