-
Medical journals
- Career
SGLT2 (glifloziny) antidiabetika, antihypertenziva nebo léky na srdeční selhání?
Authors: J. Špinar 1; J. Vítovec 2; L. Špinarová 2
Authors‘ workplace: Interní kardiologická klinika LF MU a FN Brno 1; I. interní-kardioangiologická klinika LF MU a FN u sv. Anny v Brně 2
Published in: Kardiol Rev Int Med 2017, 19(3): 195-200
Overview
Inhibitory SGLT2 – glifloziny byly do klinické praxe uvedeny jako perorální antidiabetika, která působí mechanizmem zvýšeného vylučování glukózy močí pomocí blokády kotransportéru SGLT2, čímž je zabráněno zpětnému vstřebání glukózy v ledvinách. První velká ukončená klinická studie EMPA-REG OUTCOME ovšem prokázala nejen efekt na diabetes mellitus, ale i efekt na snížení kardiovaskulárních příhod, především na snížení hospitalizací a mortality pro srdeční selhání. Současně se objevují informace, že inhibitory SGLT2 vedou i k redukci hmotnosti o 2 – 3 kg a snížení systolického krevního tlaku o 3 – 5 mm Hg. V roce 2017 prezentované výsledky studie CANVAS tyto informace potvrzují, současně však vyvolávají rozpaky pro zvýšený počet amputací dolních končetin v těchto studiích. Data z reálného života – tzv. CVD REAL průzkum však veškeré pochybnosti vyvrací a na více než 300 000 nemocných z celého světa potvrzují pozitivní výsledky z klinických studií. Rozsáhlý program probíhá s dapagliflozinem. Metaanalýza 21 studií potvrdila pozitivní trend na kardiovaskulární příhody a netrpělivě jsou očekávány výsledky studie DECLARE. V roce 2017 byla zahájena studie DAPA HF, která má za cíl prokázat pozitivní efekt dapagliflozinu u nemocných se srdečním selháním s diabetes mellitus i bez něj. V roce 2017 byly zahájeny i studie EMPEROR s empagliflozinem u systolického i diastolického srdečního selhání.
Klíčová slova:
SGLT2 – diabetes mellitus – srdeční selhání – dapagliflozin – empagliflozin
Podle epidemiologických údajů ÚZIS bylo v ČR k 31. 12. 2013 hlášeno celkem téměř 900 000 diabetiků, z nichž více než 800 000 (odhadem 91 %) je klasifikováno jako diabetes mellitus 2. typu (DM2). Znamená to, že DM2 se rozhodujícím způsobem podílí i na problémech spojených s komplikacemi provázejícími toto onemocnění. Podle statistických údajů došlo v průběhu posledních 30 – 35 let ke ztrojnásobení počtu registrovaných diabetiků v ČR. Absolutní počet diabetiků 2. typu narůstá a s ním se zvyšuje i počet cévních komplikací zahrnujících jak mikro-, tak makroangiopatii [1,2].
Za moderní přístup k léčbě diabetu určitě musíme považovat terapii, která bude účinná – zlepší hodnoty glykemie (hladiny krevního cukru), hodnoty glykovaného hemoglobinu (ukazatel kompenzace, který informuje o tom, jak je diabetes léčen), dále bude bezpečná (nezpůsobuje hypoglykemie, přibývání na váze a jiné problémy) a rovněž bude dobře tolerována pacientem.
Glifloziny přinesly do léčby DM2 převratný mechanizmus účinku, dlouho se totiž vůbec nevěřilo, že by bylo možné snižovat hladinu cukru v krvi cestou vylučování cukru močí.
SGLT2 inhibitory neboli glifloziny mají za sebou zajímavou historii. V roce 1835 Petersen izoloval florizin z kůry jabloně, který byl používán především jako antimalarikum. Co se týče diabetu, naopak převládalo mínění, že by mohly glifloziny diabetes způsobovat, protože se v moči nemocných vyskytoval cukr (glykosurie), což mělo být známkou hyperglykemie.
Mechanizmus účinku gliflozinů je jednoduchý. Glukóza se, jako cenný zdroj energie, kompletně vstřebává zpět do organizmu [3,4]. V ledvinách je za toto zpětné vstřebávání zodpovědný takzvaný kotransportér SGLT2, který „posílá“ zpět do oběhu 90 % glukózy. O vstřebání zbývajícího množství se stará jeho „kolega“, kotransportér SGLT 1, který je přítomen i v jiných částech těla, především ve střevech. Glifloziny jsou molekuly, které umí zablokovat účinek klíčového SGLT2. Praktickým důsledkem je vyloučení až 70 g glukózy močí za den, což představuje množství energie získané přibližně jedním hlavním jídlem. Při léčbě se pak kromě glykemie snižuje i hmotnost pacienta a laicky řečeno pacient nadbytečný cukr vymočí.
Glifloziny představují léčbu, která funguje zcela nezávisle na inzulinu nebo jeho receptorech, což je důležité v klinické praxi [5]. Z dosavadních zkušeností víme, že tyto léky snižují glykovaný hemoglobin průměrně o 6 – 8 mmol/ mol (nebo 0,6 – 0,8 %), to znamená přibližně stejně jako ostatní moderní typy léků. Glifloziny snižují zvýšenou hladinu cukrů v krvi (hyperglykemii), a druhotně tak příznivě ovlivňují betabuňky ve slinivce břišní, které produkují inzulin nezbytný ke zpracování cukrů v těle. Rovněž zprostředkovaně příznivě ovlivňují citlivost na inzulin a produkci cukrů játry. Tento účinek byl pozorován jak při léčbě samotným gliflozinem, tak i v kombinaci s jinými léky na cukrovku (antidiabetiky). Jejich obrovskou výhodou je možnost ovlivnění diabetu u pacientů s delším trváním diabetu, u nichž je v průběhu let stále náročnější dosáhnout žádané kompenzace cukrovky a kontroly glykemie. Kromě snížení glykemie na lačno, glykemie po jídle a snížení glykovaného hemoglobinu dosahují glifloziny též snížení hmotnosti pacientů, a to o 2 – 3 kg [5]. Důležité je, že se jedná skutečně o úbytek tukové tkáně a nikoli tekutin a úbytek hmotnosti přetrvává dlouhodobě. Doložen byl také vliv gliflozinů na krevní tlak (TK), dapagliflozin snižuje systolický krevní tlak o 3 – 5 mm Hg, diastolický pak o něco méně. Velmi důležitá je i bezpečnost, především riziko hypoglykemie, kdy u gliflozinů je toto riziko velmi nízké.
Nežádoucí účinky gliflozinů jsou předmětem diskuzí a především velkých klinických studií. Jde o riziko močových a urogenitálních infekcí. Uroinfekce však nejsou významně častější ve srovnání s placebem, více se vyskytují u žen, hlavně v počátku léčby, nicméně dobře reagují na léčbu. Některé práce naznačují, že riziko infekcí snižuje pravidelná a dostatečná hygiena.
Při léčbě glifloziny je třeba pamatovat na možnost atypického obrazu diabetické ketoacidózy. Diabetická ketoacidóza je závažnou komplikací diabetu, která je způsobena nízkou hladinou inzulinu v krvi a bývá obvykle provázena vysokou hladinou cukru v krvi. Vzácné případy tohoto stavu, vč. život ohrožujících, se objevily i u pacientů užívajících SGLT2 k léčbě DM2. Některé z popsaných případů probíhaly atypicky – hladina cukru byla zvýšena jen mírně.
Studie EMPA-REG OUTCOME byla prezentována na podzim 2015 a okamžitě vyvolala nadšení, ale i řadu diskuzí [6 – 9]. Dlouhodobé multicentrické, randomizované, dvojitě zaslepené, placebem kontrolované studie se zúčastnilo více než 7 000 pacientů ze 42 zemí světa s DM2 s vysokým kardiovaskulárním (KV) rizikem. Medián doby sledování činil 3,1 roku. Pacienti užívali v kombinaci se standardní terapií 1× denně perorálně buď 10 mg, nebo 25 mg empagliflozinu, nebo placebo. Standardní terapie zahrnovala kromě léčiv snižujících glykemii i antihypertenziva a hypolipidemika. Primárním sledovaným cílem byl výskyt úmrtí v důsledku KV onemocnění a dále výskyt nefatálního infarktu myokardu (IM) nebo nefatální cévní mozkové příhody (CMP). Z celkového počtu zúčastněných dokončilo studii více než 97 % pacientů.
Empagliflozin v kombinaci se standardní terapií snížil výskyt úmrtí v důsledku KV onemocnění a výskyt nefatálního IM nebo nefatální CMP o 14 %. Během terapie došlo ke snížení mortality na KV choroby o 38 % (obr. 1). Užívání empagliflozinu také vedlo ke snížení celkové mortality o 32 % a k redukci hospitalizací pro srdeční selhání (SS) o 35 % (graf 1). Celkový bezpečnostní profil léku byl v souladu s předchozími studiemi. Nebyl pozorován rozdíl mezi placebem a empagliflozinem v incidenci diabetické ketoacidózy a zlomenin. Empagliflozin prokázal signifikantní snížení KV rizika a mortality u diabetiků 2. typu s vysokým KV rizikem.
Image 1. Primární cíl ve studii EMPA-REG outcome. 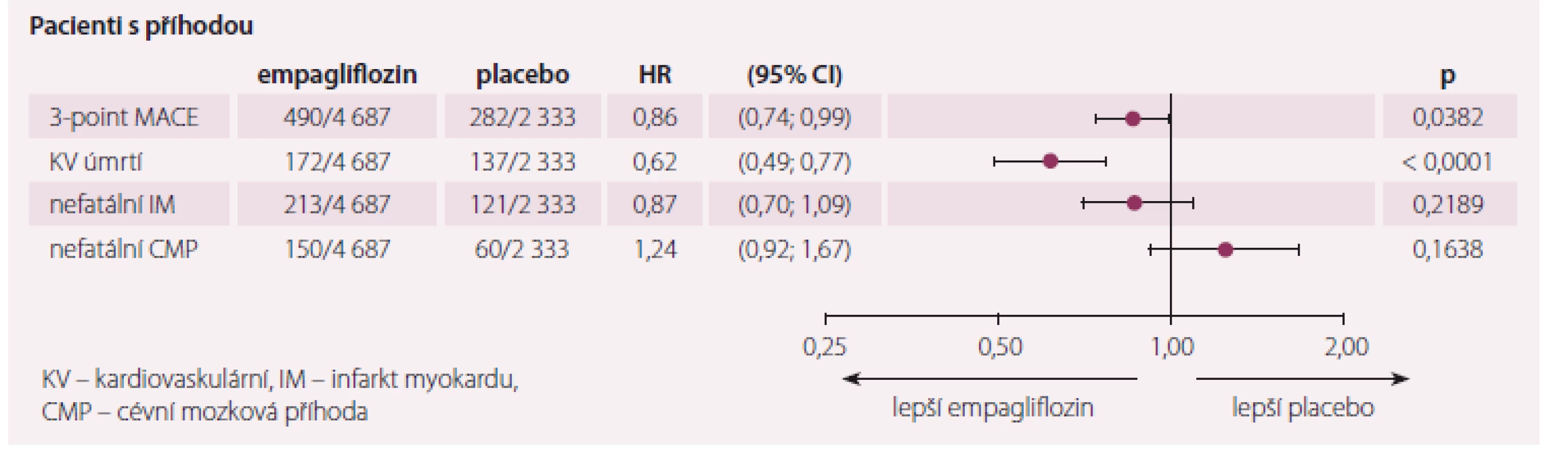
Graph 1. Hospitalizace pro srdeční selhání ve studii EMPA-REG OUTCOME. 
Z obecného hlediska je na základě výsledků studie EMPA-REG OUTCOME možné uvažovat i o tom, že velké množství diabetiků má nepoznanou kongesci a že včasné odvodnění, bez ohledu na hypoglykemický efekt. Jak uvádí přehledný referát publikovaný v JACC v letošním roce, je možné očekávat prospěšný účinek na snížení výskytu SS i celkové KV mortality [10].
Dapagliflozin je vysoce selektivní inhibitor SGLT2, který snižuje hyperglykemii zvýšením glykosurie [11 – 13]. Účinkuje tedy nezávisle na funkci betabuněk a doplňuje mechanizmy účinku antidiabetik závislé na inzulinu s minimálním rizikem hypoglykemie [8,14]. V klinických studiích, ve kterých byl dapagliflozin hodnocen jak v monoterapii, tak v kombinaci s metforminem, derivátem sulfonylurey, pioglitazonem či inzulinem, bylo prokázáno, že účinně snižuje nejen hodnotu glykovaného hemoglobinu, ale také tělesnou hmotnost a TK. Riziko hypoglykemií bylo ve většině studií podobné jako u placeba; mírně častěji byly zaznamenány močové infekce a infekce genitálu, popřípadě bolesti zad, polyurie či mírné zhoršení dyslipidemie. Dapagliflozin je nové, perspektivní antidiabetikum s komplexním působením a malým rizikem nežádoucích účinků, jež nepochybně významně zvýší kvalitu antidiabetické léčby.
V roce 2016 publikoval rozsáhlou metaanalýzu Sonesson et al [15]. Analýza byla provedena na údajích pacientů s DM2, a to jak v celkové populaci, tak i u pacientů s různým stupněm KV rizika, vč. KV onemocněni (KVO) v anamnéze, věku a jiných KV rizikových faktorů. V další analýze bylo porovnáváno KV riziko pacientů, u nichž se vyskytla epizoda hypoglykemie před hlavními srdečními příhodami (Major Adverse Cardiac Events – MACE), a pacientů bez těchto epizod. Při porovnání dapagliflozinu s kontrolní látkou vycházely analýzy z doby do první epizody a prováděly se pomocí Coxova modelu proporčních rizik stratifikovaných podle studie. Analýza byla provedena na údajích pacientů s DM2, a to jak v celkové populaci, tak i u pacientů s různým stupněm KV rizika, vč. KVO v anamnéze. V další analýze se porovnávalo KV riziko pacientů, u nichž se vyskytla epizoda hypoglykemie před MACE, a pacientů bez této epizody. Při porovnání dapagliflozinu s kontrolní látkou vycházely analýzy z doby do první epizody a prováděly se pomocí Coxova modelu proporčních rizik stratifikovaných podle studie.
Do uvedené metaanalýzy bylo zahrnuto celkem 9 339 pacientů; 5 936 užívalo dapagliflozin v dávkách 2,5 – 10 mg (6 668 pacientoroků) a 3 403 kontrolní látku (3 882 pacientoroků). Dapagliflozin není spojen se zvýšeným KV rizikem a výsledky dále naznačují možný příznivý účinek jak v celkové populaci (poměr rizik HR 0,77; 95% CI 0,54 – 1,10 pro MACE), tak u pacientů s KVO v anamnéze (HR 0,80; 95% CI 0,53 – 1,22) (graf 2). Tyto nálezy se shodně opakovaly u pacientů s různými stupni KV rizika vč. věku, počtu a typu příhod spojených s KVO v anamnéze i podle počtu přítomných faktorů KV rizika. U pacientů, kteří prodělali epizodu hypoglykemie, nebylo rovněž prokázáno zvýšení rizika výskytu MACE oproti těm, u nichž nebyla taková epizoda zaznamenána.
Graph 2. Primární cíl v metaanalýze studiie s dapagliflozinem. 
Upraveno dle [15]. Na základě výsledků lze předpokládat možnost příznivého účinku na KV systém, který odpovídá multifaktorovému příznivému ovlivnění KV rizikových faktorů, jež bylo popsáno v souvislosti s inhibitory SGLT2 [16].
V letošním roce byly publikovány výsledky studie CVD REAL [17]. Jednalo se o sběr dat z medicínských záznamů a národních registrů v šesti zemích světa – Spojené státy americké, Norsko, Dánsko, Švédsko, Německo a Velká Británie. Pro statistické zpracování bylo použito „propensity score“. Jako primární cíl byly sledovány hospitalizace pro SS a mortalita (mortalita nebyla uvedena v datech z Německa). Celkově bylo zavzato 309 056 nemocných s novou léčbou DM2, z toho 154 528 na inhibitorech SGLT2 a stejný počet na jiných antidiabeticích. Z inhibitorů SGLT2 byl nejčastěji předepisován canagliflozin (53 %), dapagliflozin (42 %) a empagliflozin (5 %). Rozložení těchto léků podle zemí ukazuje graf 3. Z grafu je patrné, že v Evropě převládá dapagliflozin, v USA canagliflozin. Základní charakteristika obou skupin se nelišila – průměrný věk 57 let, 68 % tvořily ženy, potvrzené KVO mělo 20 % nemocných, antihypertenzní léčbu mělo 80 % nemocných a 79 % mělo v kombinaci metformin, 38 % sulfonylureu, 32 % DPP4 inhibitory, kolem 30 % GLP1 agonisty a 29 % inzulin – tedy velmi intenzivní léčba hypertenze i diabetes mellitus. Celkově se vyskytlo 961 hospitalizací pro SS, 1 334 úmrtí a 1 983 úmrtí nebo hospitalizací za celkem 190 164 pacientských let sledování. Hlavní výsledky ukazují obr. 2 a obr. 3. Z grafů je patrné, že oba primární cíle – hospitalizace pro SS i mortalita – byly nižší po inhibitorech SGLT2, než po jiných antidiabeticích. A protože výsledky mezi Evropou a USA jsou plně srovnatelné, můžeme konstatovat, že je to potvrzení především pro dapagliflozin (Evropa) a canagliflozin (USA).
Graph 3. Rozložení léků v průzkumu CVD REAL. 
Image 2. Hospitalizace pro srdeční selhání v průzkumu CVD REAL. 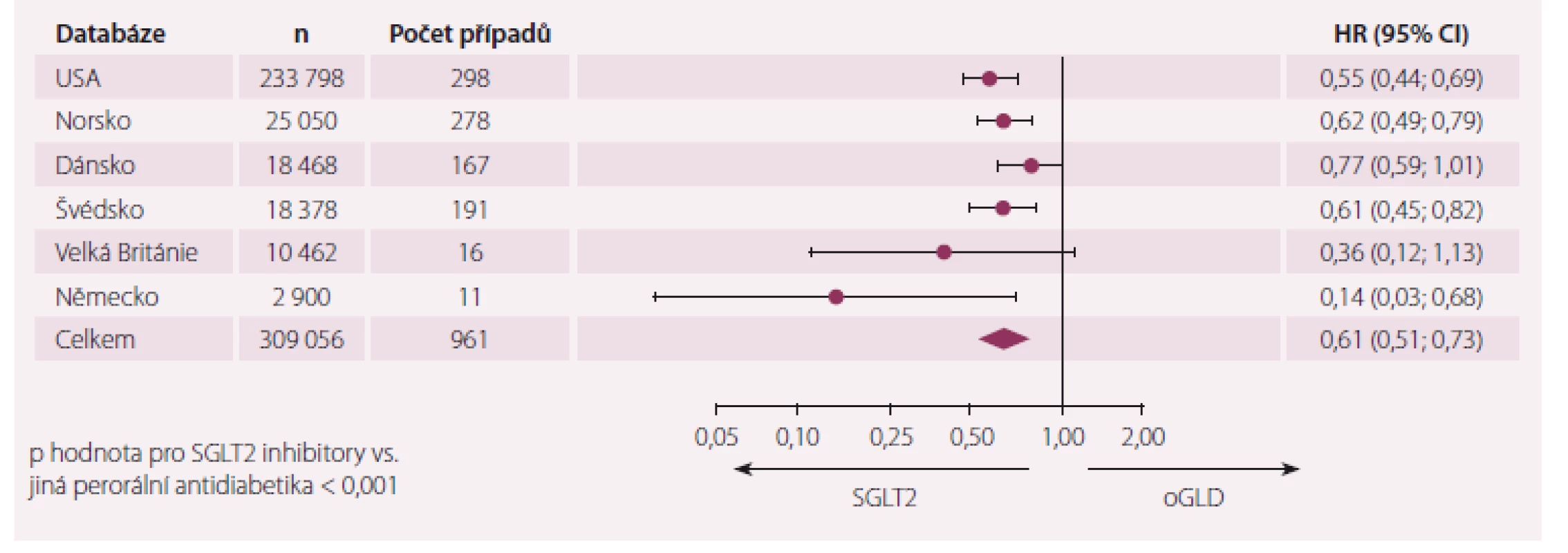
Image 3. Celková mortalita v průzkumu CVD REAL. 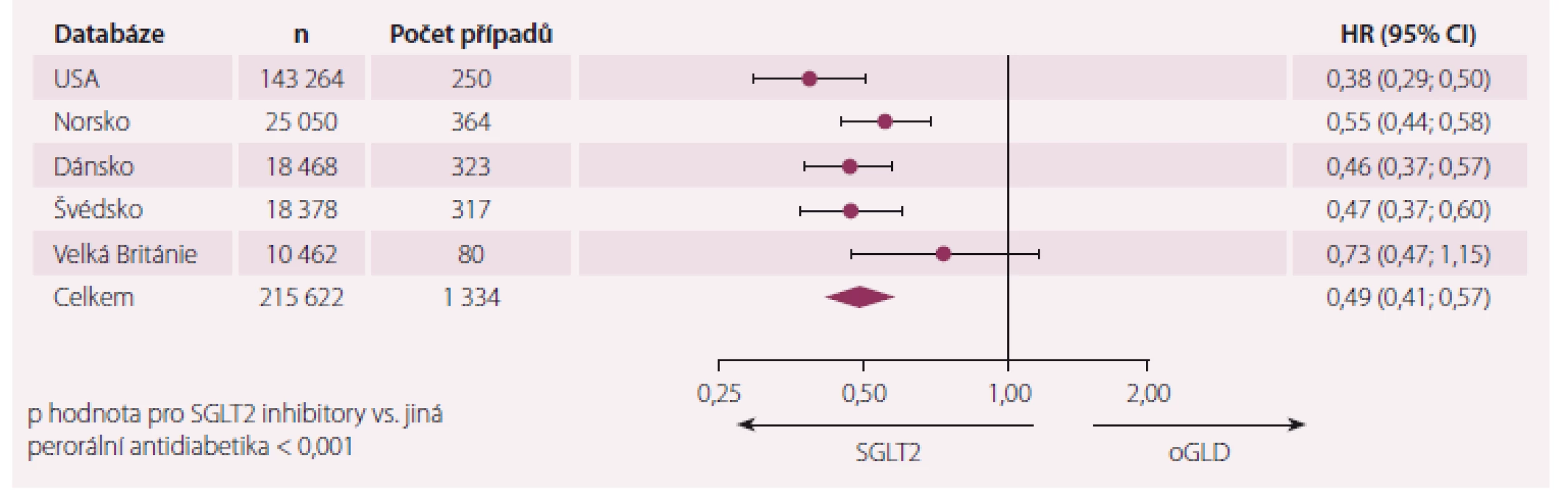
Na 77. kongresu Americké diabetologické společnosti v San Diegu v červnu 2017 byly prezentovány výsledky studií CANVAS a CANVAS R [18]. Obě studie zahrnuly 10 142 pacientů s DM2, průměrného věku 63 let, průměrného trvání diabetu 13,5 roku s glykovaným hemoglobinem 58 – 91 mmol/ mol. Jednalo se o méně KV rizikové pacienty než ve studii EMPA-REG, pouze zhruba dvě třetiny prodělaly KV příhodu. Glykovaný hemoglobin poklesl ve skupině léčené canagliflozinem o 0,58 %, hmotnost o 1,6 kg a systolický TK o 3,9 mm Hg. Canagliflozin snížil složený KV cíl (nefatální IM, nefatální CMP a KV úmrtí) o 14 % a ke snížení renální insuficience došlo u 40 %. Hospitalizace pro SS byly při léčbě canagliflozinem o 33 % sníženy (graf 4). Jako vedlejší nežádoucí výsledek byly amputace dolních končetin, které byly v placebové větvi 3,4 případů na 1 000 pacientských roku a v léčené větvi 6,3, tedy téměř dvojnásobné [18].
Graph 4. Studie CANVAS – hospitalizace pro srdeční selhání. 
Dapagliflozin je testován ve velké multicentrické mortalitní studii, kterou známe pod akronymem DECLARE-TIMI 58 – multicentrická, randomizovaná, dvojitě zaslepená, placebem kontrolovaná studie, která hodnotí účinek dapagliflozinu podávaného 1× denně v dávce 10 mg na výskyt úmrtí z KV příčin, IM nebo CMP u pacientů s DM2 [13]. Do studie bylo zahrnuto 17 276 pacientů a aktivně se účastní i ČR, kdy národními koordinátory jsou doc. MU Dr. Alena Šmahelová, Ph.D., a prof. MU Dr. Jindřich Špinar, CSc. Předpokládané ukončení studie je v roce 2018.
Protože se objevují stále nová pozitivní data u SS, byla zahájena studie DAPA HF (Study to Evaluate the Effect of Dapagliflozin on the Incidence of Worsening Heart Failure or Cardiovascular Death in Patients with Chronic Heart Failure with Reduced Ejection Fraction). I přes velký pokrok v léčbě je SS stále na prvním místě jako příčina úmrtí a hospitalizací ve vyspělém světě. SS trpí asi 38 milionů lidí [19] a v USA a Evropě je ročně hospitalizován asi 1 000 000 pacientů [20]. V ČR má SS asi 200 000 osob a počet hospitalizací je 33 000 za rok [2,21]. Ekonomické náklady představují více než 100 bilionů US dolarů a neustále rostou se stárnutím populace [22]. V roce 2016 byla publikována Evropská doporučení pro diagnostiku a léčbu SS, která v oblasti prevence poprvé uvádějí: „U pacientů s DM2 je nutno zvážit podáváni empagliflozinu s cílem zabránit rozvoji SS nebo jej oddálit a prodloužit život – třída IIa, úroveň B.“ [21,23].
Cílem studie DAPA HF je určit, zda je dapagliflozin superiorní oproti placebu u nemocných se SS se sníženou ejekční frakcí a se zvýšenými natriuretickými peptidy léčených základní – maximální léčbou SS na snížení KV úmrtí a hospitalizací pro SS. Předpokládá se zařazení asi 4 500 nemocných a doba sledování 2 – 3 roky. Národní koordinátor pro ČR je doc. MU Dr. Jan Bělohlávek, Ph.D., a nábor do studie byl zahájen na jaře 2017.
V roce 2017 byly zahájeny i studie EMPEROR (EMPagliflozin outcome tRial in patients with arOnic heaRt failure) s empagliflozinem u systolického a diastolického chronického SS u pacientů s DM2 i bez něj. Studie s diastolickým SS probíhá i v ČR, předpokládá se zařazení 4 126 nemocných. Národní koordinátor pro ČR je prof. MUDr. Jindřich Špinar, CSc., a nábor do studie byl zahájen v létě 2017.
Glifloziny pojišťovna hradí od srpna 2014 a roční zkušenost s touto terapií má nyní již více než 50 000 českých diabetiků, celosvětově glifloziny užívá více než milion pacientů.
V ČR jsou k dispozici přípravky FORXIGA (dapagliflozin), JARDIANCE (empagliflozin), INVOKANA (canagliflozin) a přípravky, které obsahují tyto účinné látky v kombinaci s metforminem: XIGDUO (metformin + dapagliflozin), VOKANAMET (metformin + canagliflozin)a SYNJARDY (metformin + empagliflozin).
Doručeno do redakce: 28. 7. 2017
Přijato po recenzi: 14. 8. 2017
prof. MU Dr. Jindřich Špinar, CSc., FESC
www.fnbrno.cz
spinar.jindrich@fnbrno.cz
Sources
1. Khaw KT, Wareham N, Bingham S et al. Association of hemoglobin A1c with cardiovascular disease and mortality in adults: the European prospective investigation into cancer in Norfolk. Ann Intern Med 2004; 141(6): 413 – 420.
2. Špinar J, Hradec J, Špinarová L et al. Summary of the 2016 ESC Guidelines on the diagnosis and treatment of acute and chronic heart failure. Prepared by the Czech Society of Cardiology. Cor Vasa 2016; 58 : 530 – 568. doi: 10.1016/ j.crvasa.2016.09.004.
3. Ferrannini E, Muscelli E, Frascerra S et al. Metabolic response to sodium-glucose contransporter 2 inhibition in type 2 diabetic patients. J Clin Invest 2014; 124(2): 499 – 508. doi: 10.1172/ JCI72227.
4. Hummel CS, Lu C, Loo DD et al. Glucose transport by human renal Na+/ D-glucose cotransporters SGLT1 and SGLT2. Am J Physiol Cell Physiol 2011; 300(1): C14 – C20. doi: 10.1152/ ajpcell.00388.2010.
5. Šoupal J, Prázný M. Postavení nových antidiabetik v klinické praxi: SGLT2 vs DPP4 inhibitory. Vnitř Lék 2015; 61(4): 291 – 294.
6. Kvapil M. EMPA REG OUTCOME. Důkaz, že populace pacientů s diabetem se mění. Remedia 2016; 26(1): 67 – 72.
7. McGill JB. The SGLT2 inhibitor empagliflozin for the treatment of type 2 diabetes mellitus: a bench to bedside review. Diabetes Ther 2014; 5(1): 43 – 63. doi: 10.1007/ s13300-014-0063-1.
8. Vítovec J, Špinar J, Špinarová L. Empagliflozin a srdeční selhání. Hypertenze a KV prevence 2016; 5(2): 19 – 23.
9. Zinman B, Wanner CH, Lachin JM et al. The EMPA-REG OUTCOME investigators: empagliflozin, cardiovascular outcomes, and mortality in type 2 diabetes. N Engl J Med 2015; 373(22): 2117 – 2128. doi: 10.1056/ NEJMoa1504720.
10. Sattar N, Petrie MC, Zinnad B et al. Novel diabetes drugs and the cardiovascular specialist. J Am Coll Cardiol 2017; 69(21): 2646 – 2656. doi: 10.1016/ j.jacc.2017.04.014.
11. Fioretto P, Giaccari A, Sesti G. Efficacy and safety of dapagliflozin, a sodium glucose cotransporter 2 (SGLT2) inhibitor, in diabetes mellitus. Cardiovasc Diabetol 2015; 14 : 142. doi: 10.1186/ s12933-015-0297-x.
12. Fioretto P, Stefansson BV, Johnsson E et al. Dapagliflozin reduces albuminuria over 2 years in diabetic patients with renal impairment. Diabetologia 2016; 59(9): 2036 – 2039. doi: 10.1007/ s00125-016-4017-1.
13. Špinar J, Lábrová R. Dapagliflozin a studie DECLARE – budoucnost léčby diabetes mellitus. Kardiol Rev Int Med 2016; 18(2): 119 – 124.
14. Goto A, Arah OA, Goto M et al. Severe hypoglycaemia and cardiovascular disease: systematic review and meta-analysis with bias analysis. BMJ 2013; 347: f4533.
15. Sonesson C, Johansson PA, Johnsson E et al. Cardiovascular effects of dapagliflozin in patients with type 2 diabetes and different risk categories: a meta-analysis. Cardiovasc Diabetol 2016; 15 : 37. doi: 10.1186/ s12933-016-0356-y.
16. Fabiánová J. Kardiovaskulární účinky dapagliflozinu u pacientů s diabetes mellitus 2. typu a různou úrovní rizika. Farmakoterapie 2016; 12(1): 1 – 200.
17. Kosiborod M, Cavender MA, Fu AZ et al. The CVD-REAL Investigators and Study Group. Lower risk of heart failure and death in patients initiated on SGLT-2 inhibitors versus other glucose-lowering drugs. Circulation 2017; 136(3): 249 – 259. doi: 10.1161/ CIRCULATIONAHA.117.029190.
18. Neal B, Perkovic V, Mahaffey KV. The CANVAS Program Collaborative Group. Canagliflozin and cardiovascular and renal events in type 2 diabetes. N Engl J Med 2017; 377(7): 644 – 657. doi: 10.1056/ NEJMoa1611925.
19. Braunwald E. The war against heart failure. Lancet 2015; 385(9970): 812 – 824. doi: 10.1016/ S0140-6736(14)61889-4.
20. Ambrosy AP, Fonarow GC, Butler Jet al. The global health and economic burden of hospitalizations for heart failure: lessons learned from hospitalized heart failure registries. J Am Coll Cardiol 2014; 63(12): 1123 – 1133. doi: 10.1016/ j.jacc.2013.11.053.
21. Vítovec J, Špinar J, Špinarová L. Diabetes s kardiovaskulárním onemocněním – co s tím? Acta Medicinae 2017; 2 : 76 – 78.
22. Cook C, Cole G, Asaria P et al. The annual global economic burden of heart failure. Int J Cardiol 2014; 171(3): 368 – 376. doi: 10.1016/ j.ijcard.2013.12.028.
23. Ponikowski P, Voors AA, Anker SD et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart silure. Eur Heart J 2016; 37(27): 2129 – 2200. doi: 10.1093/ eurheartj/ ehw128.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2017 Issue 3-
All articles in this issue
- Stratifikace kardiovaskulárního rizika a nové cílové hodnoty sérových lipidů
- Management dyslipidemií v definovaných skupinách pacientů
- Statinová intolerance a její praktická řešení
- Co nedělat a proč aneb kardiovaskulární prevence ve světle posledních doporučení
- Je srdcové zlyhávanie so zachovalou ejekčnou frakciou vážne ochorenie?
- Ularitid v léčbě akutně dekompenzovaného srdečního selhání – výsledky studie TRUE-AHF
- Infekční endokarditida
- Katetrizační ablace fibrilace síní a přímá antikoagulancia
- 30 let inhibice systému renin-angiotensin-aldosteron u srdečního selhání
- SGLT2 (glifloziny) antidiabetika, antihypertenziva nebo léky na srdeční selhání?
- Zoletorv – farmakologický profil
- Edukační činnost sester u pacientů po infarktu myokardu – přehledová studie
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- SGLT2 (glifloziny) antidiabetika, antihypertenziva nebo léky na srdeční selhání?
- Stratifikace kardiovaskulárního rizika a nové cílové hodnoty sérových lipidů
- Statinová intolerance a její praktická řešení
- Infekční endokarditida
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

