-
Medical journals
- Career
Podrobnější charakteristika pacientů a změny léčby nekontrolované arteriální hypertenze a/nebo dyslipidemie v reálné praxi specialistů: výsledky studie LipitenCliDec 2
Authors: Martin Šatný 1; Eva Tůmová 1; Michal Vrablík 1; Jana Mašková 2; Jiří Laštůvka 3
Authors‘ workplace: Centrum preventivní kardiologie, III. interní klinika – endokrinologie a metabolismu 1. LF UK a VFN v Praze 1; EMMES BIOPHARMA GLOBAL s. r. o., Praha 2; Interní oddělení, Masarykova nemocnice v Ústí nad Labem, o. z, Krajská zdravotní, a. s. 3
Published in: AtheroRev 2022; 7(1): 42-48
Category: Clinical Studies
Overview
Studie LipitenCliDec 2, obdobně jako první verze v ambulancích praktických lékařů (PL), přináší vhled do každodenní klinické praxe, tentokráte však ambulatních kardiologů a internistů. Sledování bylo opět koncipováno jako multicentrická observační studie pacientů s nekontrolovanou arteriální hypertenzí (AH) a/nebo dyslipidemií (DLP), u nichž byla vstupně zaznamenána jednak anamnestická data, jednak antropometrické údaje a laboratorní výsledky. Následovala ne-/farmakologická intervence; po 3–6 měsících byla reevaluována kontrola AH/DLP. Shodně s prvním sledováním i v LipitenCliDec 2 dokumentujeme lepší kontrolu rizikových faktorů (RF) i v relativně krátkém časovém horizontu od vstupní intervence, a to navíc v populaci daleko rizikovějších nemocných ve srovnání s PL. Oba RF byly po vstupní intervenci kontrolovány u několikanásobně vyššího počtu pacientů. Léčba AH představovala v této studii daleko menší problém než v ambulancích PL, pouze 29 % pacientů nemělo dobře kontrolovaný krevní tlak. Správně byla volena moderní kombinační léčba vycházející z aktuálních doporučení. U kontroly DLP byla situace obdobná jako u PL, více než 90 % nejrizikovějších nemocných nedosahuje cílových hodnot LDL-cholesterolu (LDL-C). K léčbě DLP byly sice správně indikovány moderní statiny (atorva - či rosuvastatin), avšak opět v relativně nízkých dávkách; k využití kombinační léčby bylo přistupováno spíše rezervovaně. Vysvětlení se nabízí celá řada a budou dále probrána v diskusi. I studie LipitenCliDec 2 poukazuje na dobrou implementaci doporučených postupů do praxe, správně je ordinována odpovídající kardioprotektivní léčba, avšak ta je často titrována s přílišnou opatrností či není dostatečně indikována léčba kombinační (zejména u léčby DLP). V předchozích číslech tohoto časopisu již byly publikovány výsledky studie LipitenCliDec 1: AtheroRev 2020; 5(1): 47–521/2020 a AtheroRev 2020; 5(2): 117–123 i srovnání základních výsledků obou studií: AtheroRev 2021; 6(3): 151–158. Cílem tohoto sdělení je podrobnější charakteristika zařazené populace a popis provedených změn farmakoterapie.
Klíčová slova:
dyslipidemie – arteriální hypertenze – kardiovaskulární onemocnění – kardiovaskulární riziko – kardiovaskulární prevence
Úvod
Navzdory všem léčebně preventivním počinům podmiňují kardiovaskulární onemocnění (KVO) takřka polovinu všech úmrtí v České republice [1]. Jakkoli je etiologie KVO multifaktoriální, nejčastěji se setkáváme s KVO souvisejícími s aterosklerózou (ASKVO), jež je determinována řadou ne-/ovlivnitelných rizikových faktorů (RF). Mezi ovlivnitelné faktory řadíme kouření, nedostatek fyzické aktivity či nevhodné dietní návyky, dále ale také arteriální hypertenzi (AH), diabetes mellitus (DM) či dyslipidemii (DLP). K neovlivnitelným RF pak patří věk, pohlaví, genetické pozadí jedince či pozitivní rodinná anamnéza předčasného výskytu ASKVO [2].
Problematika KV-prevence je stále častěji diskutována nejen odbornou, ale i laickou veřejností. K dispozici máme celou plejádu doporučení odborných společností a řadu dostupných léčebných modalit k ovlivnění dílčích RF. V České republice jsou aktuálně platná Doporučení pro diagnostiku a léčbu arteriální hypertenze vydané Českou společností pro hypertenzi v roce 2017 a Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu DLP z roku 2019 [2,3]. V každodenní klinické praxi se však často nedaří dosahovat kýžených a často velmi ambiciózních cílových hodnot diskutovaných RF. Vysvětlení je mnoho. Může se jednat o omezenou platnost výsledků klinických studií pro reálnou praxi, preference či osobní zkušenosti lékařů, svou roli sehrávají také socioekonomické aspekty, nedostatek času, špatné vyhodnocení KV-rizika či zdrženlivost v prosazování přísných cílových hodnot daných doporučeními. Nezanedbatelný je také postoj a přístup pacientů k navrhované či preskribované léčbě [4,5].
Pro zmapování charakteristiky pacientů s dekompenzovanou AH a/nebo DLP, identifikaci možných vysvětlení nedostatečné kompenzace těchto RF a vyhodnocení změn jejich kontroly s odstupem 3–6 měsíců od vstupní intervence v reálné klinické praxi v České republice byly uspořádány 2 ekvivalentní neintervenční studie, tj. LipitenCliDec 1 na pracovištích PL a LipitenCliDec 2 v ambulancích specialistů – kardiologů a internistů. V předchozích číslech tohoto časopisu již byly publikovány výsledky studie LipitenCliDec 1 [6,7] i srovnání základních výsledků obou studií [8]. Cílem tohoto sdělení je podrobnější charakteristika zařazené populace a popis provedených změn farmakoterapie.
Pacienti a metody
Hlavním cílem observační, prospektivní, multicentrické studie LipitenCliDec 2 byla charakteristika pacientů s nekontrolovanou AH (krevní tlak > 140/90 mm Hg) a/nebo nekontrolovanou DLP (nedosažení cílových hodnot LDL-C pro danou kategorii KV-rizika dle doporučení ČSAT 2019 [2]), identifikace možných vysvětlujících příčin nedobré kompenzace těchto RF, vyhodnocení změny jejich kontroly s odstupem 3–6 měsíců od vstupní intervence, selekce pacientů se suspektní familiární hypercholesterolemií (FH) a také zmapování schémat léčby AH a DLP v dané populaci pacientů v každodenní praxi.
Studie LipitenCliDec 2 probíhala ve specializovaných ambulancích kardiologů a internistů, a to na území celé České republiky, účast byla nabídnuta všem konsekutivním pacientům, kteří splnili kritéria. Známá diagnóza FH byla vyřazujícím kritériem. Data byla sbírána ze zdravotnické dokumentace během 2 návštěv (V1 a V2) v rozmezí 3–6 měsíců a zpracována metodami popisné statistiky. Výsledky laboratorních vyšetření nesměly být starší 3 měsíců od zařazení a rozestup mezi laboratorním vyšetřením na V1 a V2 musel být alespoň 8 týdnů. Studie byla schválena etickou komisí a pacienti podepisovali s účastí ve studii informovaný souhlas.
Výsledky
Základní charakteristika
Do studie LipitenCliDec 2 bylo celkem zařazeno 1 862 pacientů ze 190 pracovišť. Populace zaujímala 60,9 % mužů s mediánem věku 64 let a 39,1 % žen s mediánem věku 67 let, z nichž bylo 21,1 % aktivních kuřáků a 22,0 % kuřáků bývalých. Studie LipitenCliDec 2 probíhala od 29. října 2019 do 9. června 2021.
Nejvýznamnější parametry lipidového profilu, systolický a diastolický tlak, index tělesné hmotnosti (BMI – Body Mass Index), obvod pasu včetně distribuce v dílčích kategoriích KV-rizika podle Mach et al uvádí tab. 1 [9]. Opět dokumentujeme více než polovinu zařazených v katerogiích vysokého a velmi vysokého KV-rizika (30,2 %, resp. 33,9 %). Doporučení ESC/ EAS pro diagnostiku a léčbu DLP z roku 2019 nově zavedla kategorii extrémního KV-rizika (pacienti s rekurentní aterotrombotickou příhodou do 2 let po první události při zavedené léčbě), do které v populaci studie LipitenCliDec 2 spadalo 75 (4,1 %) pacientů [9].
Table 1. Hlavní faktory KV-rizika podle jednotlivých kategorií a celkem; průměr (směrodatná odchylka) u kontinuálních proměnných a počet (%) u kategorických proměnných 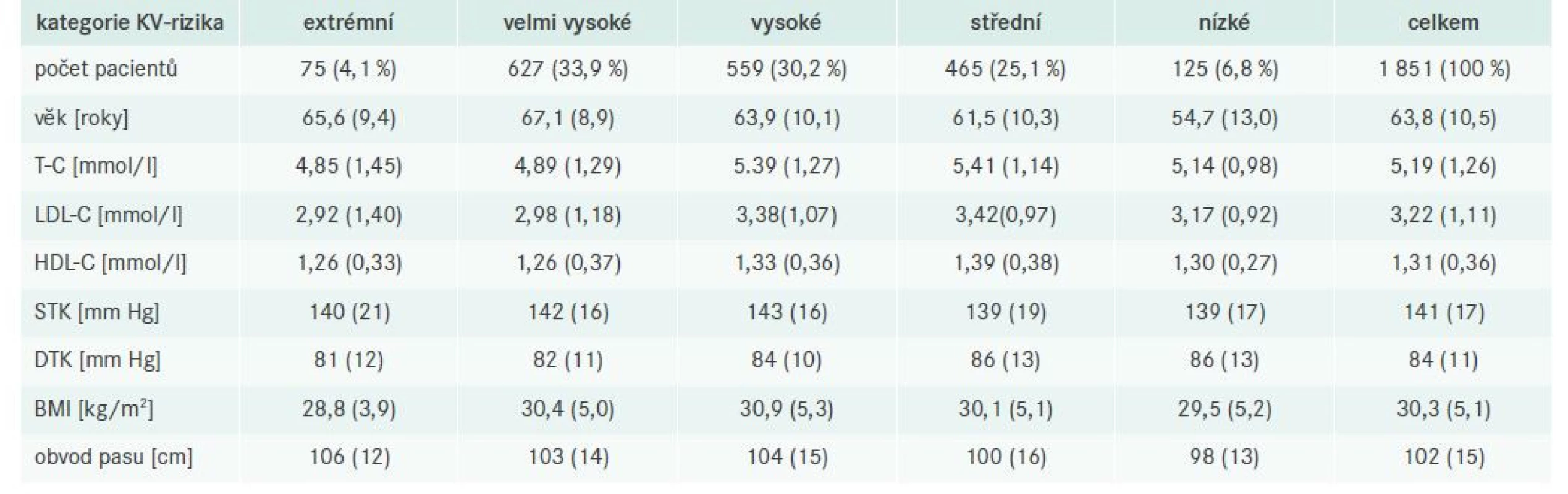
T-C – Total Cholesterol/celkový cholesterol STK – systolický tlak krve DTK – diastolický tlak krve Celkový cholesterol (LDL-C a HDL-C) byly nejvyšší ve skupině se středním KV-rizikem, dále s vysokým rizikem, nízkým rizikem a nakonec s velmi vysokým a extrémním rizikem. Tento údaj je však zavádějící, jelikož se jedná o kategorie se zcela odlišnými cílovými hodnotami krevních lipidů, tj. stále platí, že nejrizikovější nemocní mají DLP bohužel kontrolovanou nejhůře. U krevního tlaku a BMI jsou rozdíly mezi kategoriemi KV-rizika poměrně malé, byť u obvodu pasu pozorujeme postupné snižování hodnot v korelaci se snižováním míry KV-rizika.
Tab. 2 popisuje četnost pacientů dle kategorií KV-rizika a zařazovacích kritérií, tj. zda má pacient nekompenzovanou AH, LDL-C, nebo nonHDL-C, a navíc, zda lékař hodnotí pacienta jako obézního nebo s nadváhou.
Table 2. Četnost pacientů podle jednotlivých zařazovacích kritérií a obezity/nadváhy ve vztahu k jednotlivým kategoriím KV-rizika a celkem 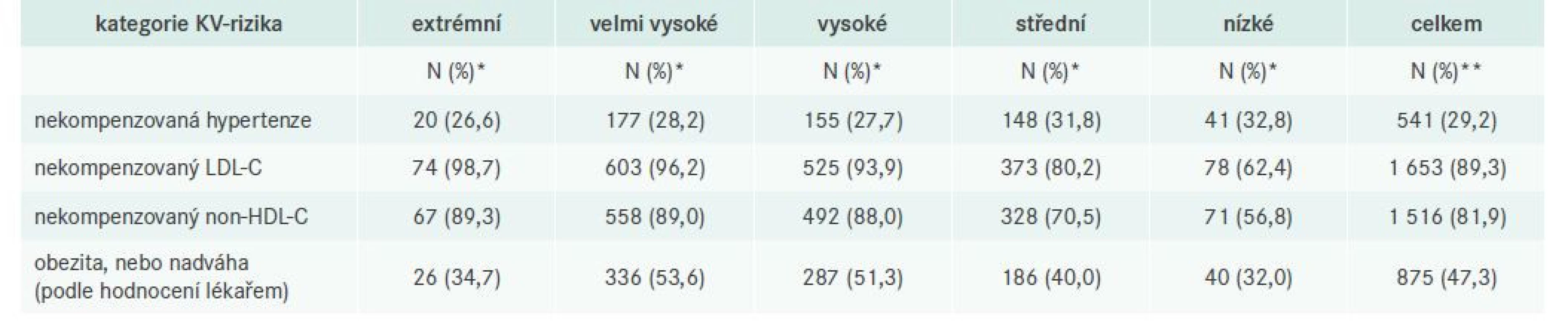
N – počet pacientů * – % z populace pacientů s uvedenou kategorií KV-rizika a známou hodnotou ** – % z celé populace V populaci zařazených pacientů velmi významně převažuje počet nemocných s neuspokojivou kontrolou DLP oproti pacientům s AH; v celé populaci má kontrolovanou DLP pouze 11 % pacientů (na rozdíl od 71 % pacientů s dobrou kontrolou TK). Četnosti nedostatečné kontroly LDL-C, nonHDL-C či přítomnost obezity jsou shodně nejvyšší v kategoriích s nejvyšším KV-rizikem (vyjma skupiny s extrémním KV-rizikem u obezity) a postupně se snižují se snižováním KV-rizika. U pacientů s extrémním rizikem a velmi vysokým rizikem dosahuje četnost pacientů s nekompenzovaným LDL-C až 98,7 %, resp. 96,2 %. V případě neuspokojivé kontroly AH je naopak četnost pacientů nejvyšší v kategorii s nízkým KV - -rizikem (32,8 %) a postupně se snižuje s narůstající mírou KV-rizika.
Tab. 3 podrobně popisuje četnost komorbidit a potvrzených KV-příhod u pacientů ze 3 kategorií s nejvyšším KV-rizikem. Nejvyšší počty prodělaných KV-příhod jsou podle očekávání v kategorii extrémního KV-rizika následované kategorií velmi vysokého KV-rizika. Např. výskyt akutního infarktu myokardu a perkutánní koronární intervence v podskupině extrémního rizika dosahuje až 30,7 %. Diabetes mellitus či renální postižení byly nejčastěji indentifikovány ve skupině s velmi vysokým KV-rizikem (44,3 %).
Table 3. Četnost komorbidit a prodělaných KV-příhod/zákroků ve 3 kategoriích s nejvyšším KV-rizikem 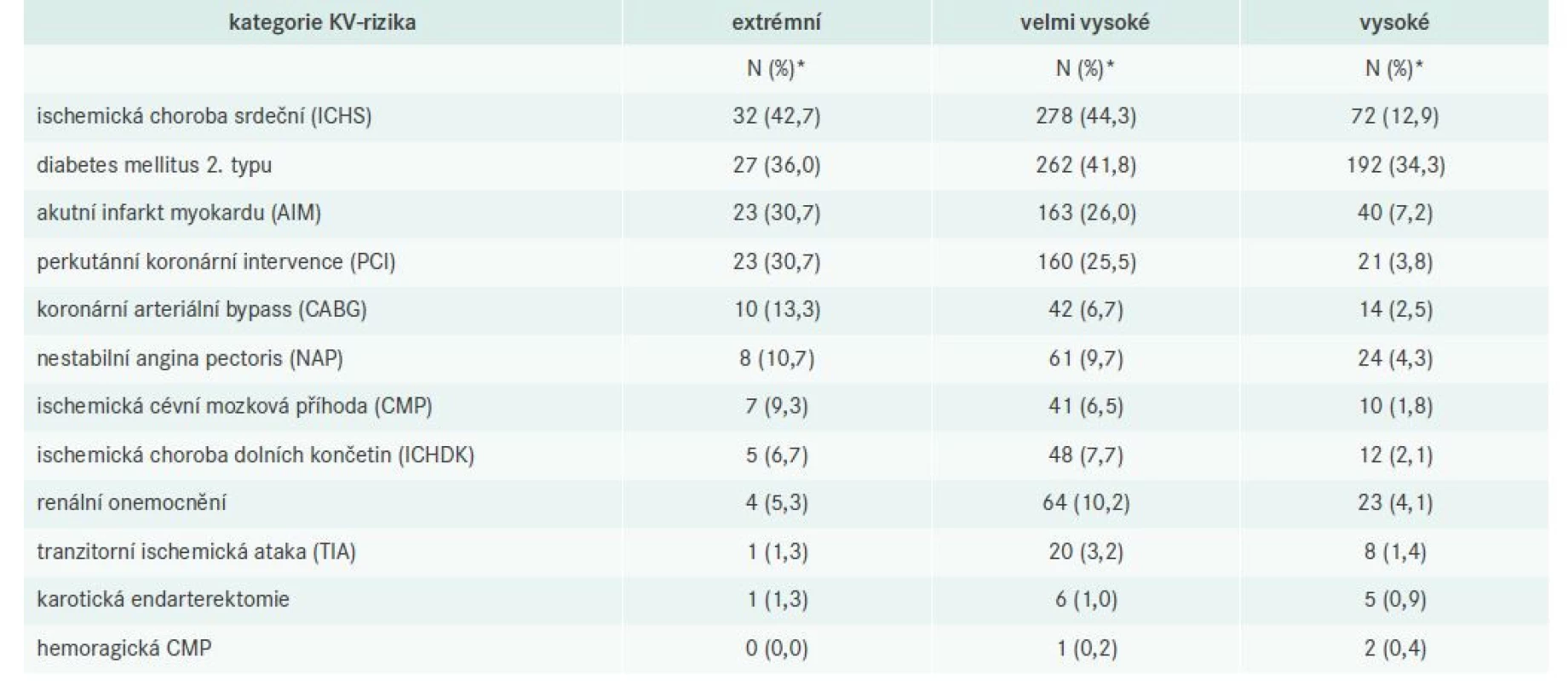
N – počet pacientů * – % z populace pacientů s uvedenou kategorií KV-rizika a známou hodnotou Dosažení kontroly a charakteristika léčby při zařazení
Pro důležitou orientaci v celém kontextu problematiky léčby pacientů s nekompenzovanou AH a/nebo DLP v reálné praxi v následujícím odstavci znovu opakujeme již publikované výsledky studie LipitenCliDec 2 [8].
Graf 1 uvádí přehled zastoupení pacientů podle dosažení cílových hodnot krevního tlaku a/nebo lipidů při zařazení (návštěva V1) a po ukončení sledování (po 3–6 měsících, návštěva V2). Již při zařazení je zřejmé, že převažují pacienti s kontrolovanou AH a nekontrolovanou DLP (64,4 %), ti jsou následováni skupinou s nekontrolovanou AH i DLP (26,8 %). Po vstupní intervenci byly největší změny pozorovány v nárůstu počtu pacientů ve skupině plně kompenzovaných (z 6,4 % při V1 na 23, 8 % při V2), dále vidíme podstatný úbytek počtu pacientů bez kontroly obou sledovaných RF (z 26,8 % při V1 na 9,3% při V2). Ve skupinách, v nichž byl jeden z RF kompenzovaný a druhý nekompenzovaný, došlo pouze k zanedbatelné změně o necelé 1 %.
Graph 1. Četnost pacientů podle dosažení kontroly krevního tlaku a/nebo lipidů při V1 a V2 
Během studie LipitenCliDec 2 se u každého pacienta při obou návstěvách (V1 i V2) zaznamenávala aktuální léčba, tj. užívaná hypolipidemika a antihypertenziva. Data z první návštěvy dokumentují terapii podávanou v době zařazení pacienta (před případnou změnou léčby, o které lékař rozhodl při V1). Z celkem 1 717 pacientů, u kterých lékař vyplnil údaje o předepisované léčbě, jich 1 439 (83,8 %) užívalo hypolipidemika a 1 402 (81,7 %) antihypertenziva. Tab. 4 uvádí přehled podávaných účinných látek ke kontrole AH a DLP [8]. U hypolipidemik je zřejmé, že převažuje monoterapie statinem (80,1 % pacientů), zatímco u antihypertenziv očekávaně léčba kombinační.
Table 4. Počet podávaných účinných látek při V1 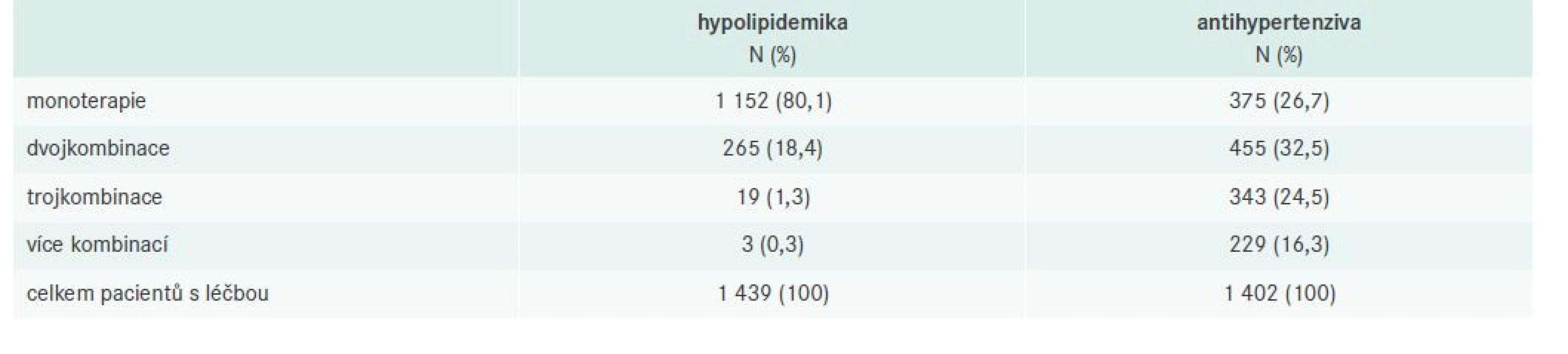
Provedené změny terapie podle ne/dosažení kontroly
V LipitenCliDec 2 byla při první návštěvě (V1) změněna hypolipidemická léčba u 961 pacientů a léčba AH u 613 pacientů. Vzhledem k tomu, že u jednoho pacienta bylo možné provést více než 1 změnu, bylo při V1 zaznamenáno celkem 1 071 změn hypolipidemik a 936 změn antihypertenziv.
Graf 2 uvádí počty změn hypolipidemik při V1 u skupin s nekompenzovanou DLP. Je zřejmé, že nejčastěji docházelo ke změně dávky (445 změn), ukončení podávání přípravku (364 změn) či zahájení podávání nové molekuly (207 změn).
Graph 2. Počet změn hypolipidemik provedených při V1 ve skupinách s nekompenzovanou DLP 
Graf 3 analogicky uvádí počty změn antihypertenziv při V1 ve skupinách s nekontrolovanou AH, nejčastěji bylo (překvapivě) pozorováno ukončení podávání léčiva (198 změn), následované změnou dávky (186 změn) či zahájením podávání nového preparátu (61 změn).
Graph 3. Počet změn antihypertenziv provedených při V1 ve skupinách s nekompenzovanou AH 
Protože výše uvedené grafy 2 a 3 nezohledňují počet pacientů v jednotlivých skupinách, ale pouze absolutní počet změn, a protože k poměrně vysokému počtu změn v terapii docházelo i u kompenzovaných pacientů, uvádíme tab. 5, která kromě počtu pacientů v dané podskupině a počtu změn dané léčby uvádí i přepočet průměrného počtu změn na 1 pacienta. Z tab. 5 vyplývá, že při porovnání počtu změn na 1 pacienta lékaři mnohem častěji mění antihypertenziva než hypolipidemika: 0,5 změny/pacient u hypolipidemik vs 0,81 změn/ pacient u antihypertenziv ve skupině bez kompenzace obou RF, a dokonce 0,65 změny/pacient u hypolipidemik vs 1,0 změny/ pacient u antihypertenziv ve skupinách, v nichž je příslušný RF nekompenzovaný a druhý RF kompenzovaný.
Table 5. Počet pacientů při V1 ve skupinách podle ne/dosažení kontroly AH/DLP s počty změn příslušné terapie a přepočet změn provedených na 1 pacienta. Tučně jsou vyznačené hodnoty ve skupinách s příslušným nekompenzovaným RF 
Provedené změny terapie podle účinné látky
Tab. 6 a tab. 7 níže uvádějí přehled změn hypolipidemik, respektive antihypertenziv provedených při V1 dle účinných látek s uvedením počtu a průměru podávaných dávek včetně počtu pacientů bez změny dané terapie při V1. Pro přehlednost jsou v následujících tabulkách uvedena jen nejčastěji zastoupená léčiva. Pouze u atorvastatinu, rosuvastatinu a simvastatinu byl počet pacientů se změnou vyšší než bez změny.
Table 6. Přehled změn hypolipidemik při V1 s uvedením počtu a průměru dávek u nejčastěji podávaných účinných látek 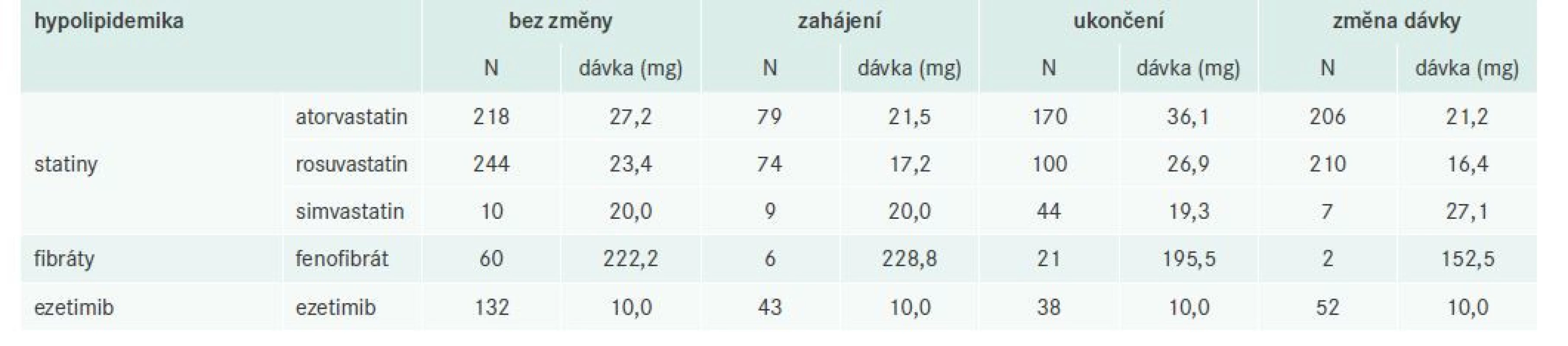
Table 7. Přehled změn antihypertenziv při V1 s uvedením počtu a průměru dávek u nejčastěji podávaných účinných látek 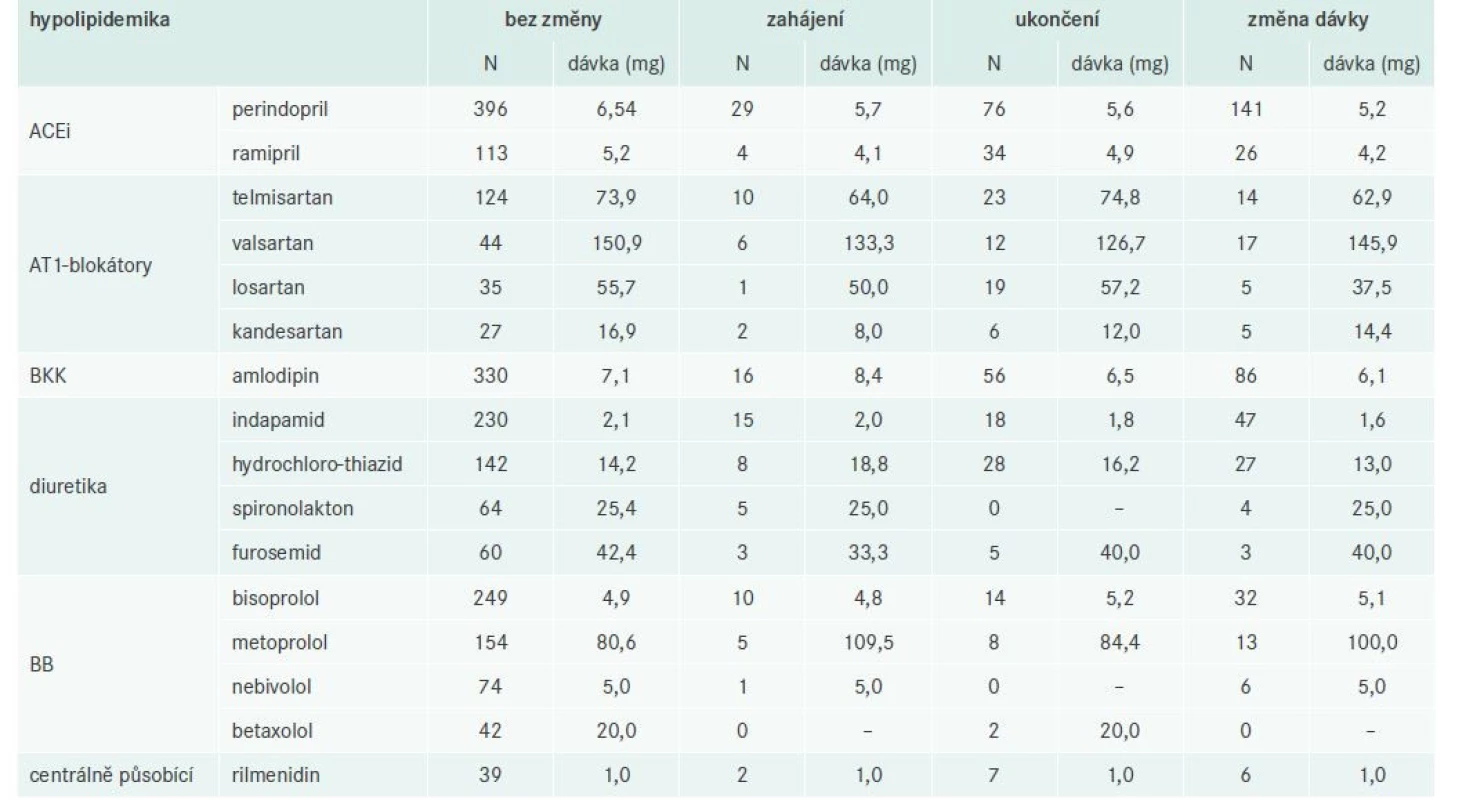
ACEi – ACE-inhibitory BB – betablokátory BKK – blokátory kalciových kanálů Důvody pro neprovedení změny
Kromě vlastní léčby a jejích změn byly ve studii LipitenCli - Dec 2 u pacientů bez provedené změny farmakoterapie zaznamenávány také vysvětlující důvody: při V1 bylo dokumentováno celkem 770 odpovědí. Z tab. 8 vyplývá, že nejčastěji se čekalo na plný efekt změny provedené dříve (80,8 %).
Table 8. Důvody pro neprovedení změny léčby při V1 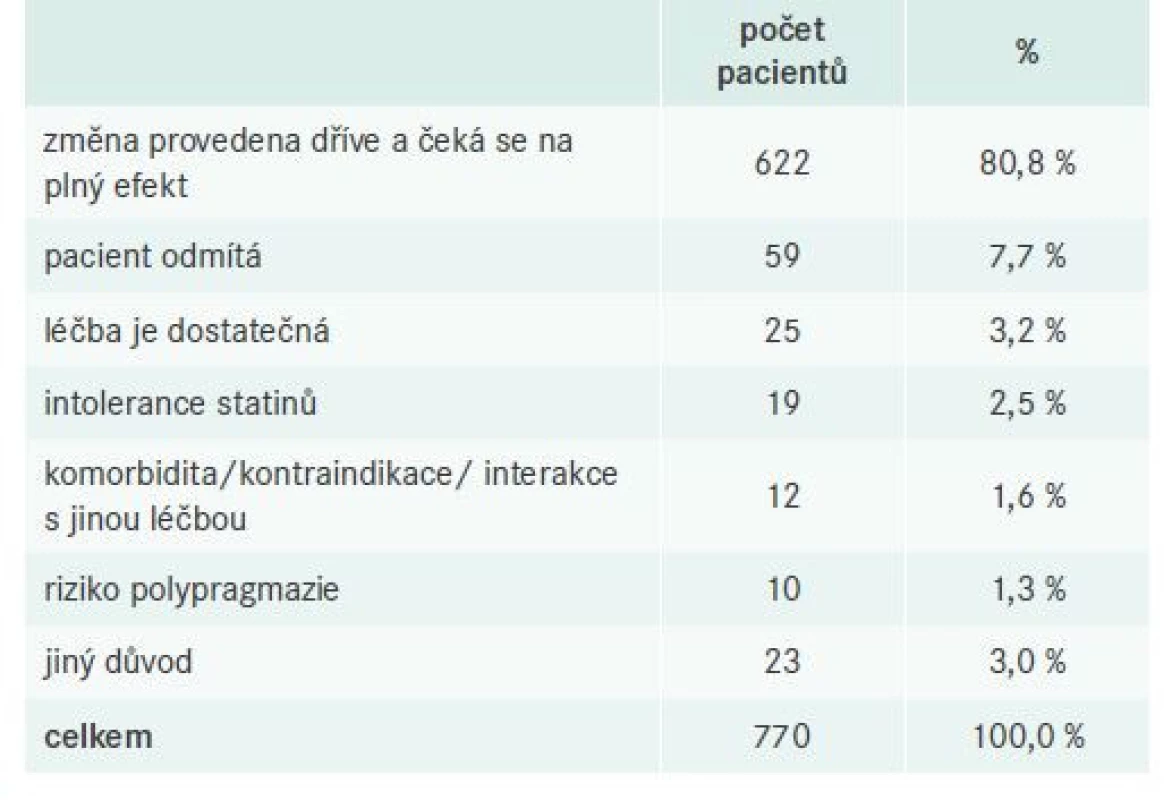
Diskuse
Výsledky průzkumu LipitenCliDec 2 a jejich srovnání s předcházejícím sledováním LipitenCliDec 1 jsme publikovali v minulém čísle AtheroReview [8] a podrobně jsme se věnovali rozboru charakteristik a rozdílů obou hodnocení. Podívejme se nyní stručně na nejzajímavější poselství z LipitenCliDec 2.
Nadále dokumentujeme delší dobu diskutovaný fakt, že v léčbě AH aplikujeme v praxi algoritmy vedoucí k rychlejší eskalaci terapie. Současně ani u výrazně rizikové populace, jaká byla sledována v LipitenCliDec 2, neváháme s použitím kombinačních antihypertenzivních režimů. Je to plně v souladu s posledními doporučenými postupy pro management AH, které mimo jiné zdůrazňují nejen nutnost dosažení cílového krevního tlaku, ale staví do popředí také časový rámec ke kontrole onemocnění určený na 3 měsíce od stanovení diagnózy. Vyšší celková rizikovost populace se promítla i do celkově aktivnějšího přístupu k volbě antihypertenzivní terapie i její eskalaci. Zejména srovnání těchto parametrů v oblasti hypolipidemické terapie naznačuje zásadně odlišný přístup, který byl patrný i ve sledování (podstatně celkově méně rizikové skupiny) LipitenCliDec 1. Hypolipidemickou terapii užívala drtivá většina zařazených, ale opět dokumentujeme minimální použití kombinačních hypolipidemických režimů, byť jejich penetrace do terapeutických režimů byla vyšší než ve sledování prvním. Důležité je, že opět můžeme doložit možnost zlepšení a prostor pro úpravu farmakoterapie, což odráží násobně vyšší zastoupení hypolipidemických kombinací při druhé kontrole v rámci sledování. Charakteristika souboru a rizikový profil zařazených zdůvodňují nutnost vysoce intenzivní hypolipidemické terapie prakticky u všech zařazených. Dosažení cílových hodnot v kategoriích od vysokého až po extrémní KV-riziko vyžaduje prakticky vždy kombinační hypolipidemické režimy. Ty v případě nutnosti snížení hladin LDL-C k cílům kolem 1 mmol/l prakticky vždy vyžadují kombinaci s inhibitory PCSK9, které v provedeném hodnocení nebyly prakticky zastoupeny. Důvodů jistě máme celou řadu: především úhradové podmínky, dostupnost této léčby pouze v režimu centrové terapie, krátký interval dostupnosti terapie v ČR a další.
Za zásadní výstup LipitenClidec 2 můžeme považovat analýzu důvodů, proč terapie nebyla měněna, ačkoli RF vykazovaly neuspokojivou kontrolu. Za dominantní důvod označili zařazení lékaři očekávání efektů změn léčby provedených před zařazením sledovaných pacientů do hodnocení. V takovém případě musíme rozlišit, zdali se jedná o správnou rozvahu a realistické očekávání možné změny, nebo o nevhodnou terapeutickou inercii. Ta se podle některých údajů podílí na nedostatečné kontrole RF KVO až ze 30 %. Očekávání efektu terapie nebo dosažení plného efektu terapie přitom dlouhodobě vede žebříčky důvodů pro rozhodnutí o odkladu intenzifikace terapie. Přitom v praxi může být obtížné odlišit správnou léčebnou nečinnost a škodlivou terapeutickou inercii. Zatímco první jmenovaný postup zabrání zbrklým úpravám terapie při zjištění každé hodnoty RF nad doporučenou cílovou hodnotou, druhá možnost vede k dlouhodobě nedostatečné kontrole rizika a v konečném důsledku vyústí ve snížení až absenci léčebného benefitu.
Při analýze důvodů pro ponechání terapie beze změny si ale všimněme také faktu, že ostatní důvody mají podstatně nižší četnost a součet všech těchto příčin nedosahuje ani jedné pětiny. Interpretace těchto nálezů pro každodenní praxi může být i taková, že bychom měli být v navrhování změn léčby aktivnější, protože odklad úpravy léčby a její intenzifikace většinou není zdůvodněn objektivními parametry (intolerance, lékové interakce, nežádoucí účinky apod).
Závěr
Výsledky studií LipitenCliDec jsou zrcadlem každodenní klinické praxe, ve které bohužel často dokumentujeme neuspokojivou kontrolu nejzásadnějších RF – AH a DLP, a to jak v ambulancích PL, tak i kardiologů a internistů. Pozitivním zjistěním obou sledování je fakt, že i v krátkém časovém horizontu od vstupní intervence (po 3–6 měsících) lze dosáhnout lepší kompenzace AH/DLP, neboť výsledky potvrzují, že bylo docíleno zdvojnásobení, resp. ztrojnásobení počtu pacientů s dobrou kontrolou těchto RF. Obdobně jako v sérii studií EUROASPIRE či LipiCONTROL je patrný trend lepší kontroly AH, protože byla správně volena moderní kombinační léčba vycházející z aktuálních doporučení [10,11]. U kontroly DLP byla situace obdobná jako u PL, více než 90 % nejrizikovějších nemocných nedosahuje cílových hodnot LDL-C. K léčbě DLP jsou sice správně indikovány moderní statiny (atorva - či rosuvastatin), avšak opět v relativně nízkých dávkách; k využítí kombinační léčby bylo přistupováno spíše rezervovaně. Studie LipideCliDec 2 sice poukazuje na dobrou implementaci doporučených postupů do praxe, odpovídající kardioprotektivní léčba je ordinována správně, avšak ta je často titrována s přílišnou opatrností či není dostatečně indikována léčba kombinační (zejména v případě DLP).
Děkujeme všem kolegyním a kolegům, kteří se na sběru dat v projektu LipitenCliDec podíleli.
Projekt LipitenCliDec probíhá pod záštitou České společnosti pro aterosklerózu. Podporu projektu poskytuje společnost KRKA ČR, s.r.o. Sběr dat a statistické zpracování zajišťovalaspolečnost EMMES BIOPHARMA GLOBAL s.r.o. (dříve Neox s.r.o.).
MUDr. Martin Šatný
www.vfn.cz
Doručeno do redakce | Doručené do redakcie | Received 31. 12. 2021
Přijato po recenzi | Prijaté po recenzii | Accepted 14. 1. 2022
Sources
1. Zemřelí 2018. Praha: ÚZIS ČR 2019. Dostupné z WWW: <https://www.uzis.cz/res/f/008309/demozem2018.pdf>.
2. Vrablík M, Piťha J, Bláha V et al. Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2019. AtheroRev 2019; 4(3): 126–137.
3. Widimský J jr, Filipovský J, Ceral J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2017. Doporučení České společnosti pro hypertenzi. Hypertenze KV Prevence 2018; 7(Suppl): 2–22.
4. Widimský J. Léčba hypertenze v každodenní praxi. Interní Med 2010; 12(5): 236–246.
5. Vrablík M, Piťha J, Blaha V et al. Stanovisko výboru ČSAT k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2016. AtheroRev 2017; 2(3): 185–193.
6. Šatný M, Mašková J, Tůmová E et al. Profil pacientů s nekontrolovanou arteriální hypertenzí a/nebo dyslipidemií v primární péči v Česku – studie LipitenCliDec: výsledky 1. fáze. Atherorev 2020, 5(1): 47–52.
7. Šatný M, Tůmová E, Vrablík M et al. Profil pacientů s nekontrolovanou arteriální hypertenzí a/nebo dyslipidemií v primární péči v Česku – studie LipitenCliDec: výsledky 2. fáze. AtheroRev 2020, 5(2): 117–123.
8. Šatný M, Tůmová E, Vrablík M et al. Srovnání profilu a léčby pacientů s nekontrolovanou arteriální hypertenzí a/nebo dyslipidemií v péči specialistů a v primární péči v Česku: srovnání výsledků studie LipitenCliDec 1 a LipitenCliDec 2. AtheroRev 2021; 6(3): 151–158.
9. Mach F, Baigent C, Catapano AL et al. [ESC Scientific Document Group]. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J 2020; 41(1): 111–188. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehz455>.
10. Kotseva K, Wood D, De Backer G et al. Cardiovascular prevention guidelines in daily practice: a comparison of EUROASPIRE I, II, and III surveys in eight European countries. Lancet 2009; 373(9667): 929–940. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(09)60330–5>.
11. Šatný M, Tůmová E, Vrablík M. LIPIcontrol: daří se zlepšovat úroveň kontroly hlavních rizikových faktorů kardiovaskulárních onemocnění v každodenní praxi? Hypertenze KV Prevence 2018; 7(1): 15–21.
Labels
Angiology Diabetology Internal medicine Cardiology General practitioner for adults
Article was published inAthero Review

2022 Issue 1-
All articles in this issue
- Editorialy
- Imunotrombóza, koagulopatie, plicní embolie a její diagnostika u COVID-19
- Koncept časné prevence kardiovaskulárních příhod – co nového a jak prakticky postupovat
- Ako zlepšiť manažment liečby dyslipidémií u pacientov po akútnom koronárnom syndróme s veľmi vysokým kardiovaskulárnym rizikom?
- Familiární dysbetalipoproteinemie: známá neznámá
- Vliv mechanických srdečních podpor na cévní systém
- Výsledky neintervenčního hodnocení z reálné praxe (EZRA): fixní kombinace rosuvastatinu s ezetimibem u pacientů s primární hypercholesterolemií
- Podrobnější charakteristika pacientů a změny léčby nekontrolované arteriální hypertenze a/nebo dyslipidemie v reálné praxi specialistů: výsledky studie LipitenCliDec 2
- Rešerše zajímavých článků ze zahraniční literatury
- Zajímavosti z Lipidové akademie 2021
- Athero Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Koncept časné prevence kardiovaskulárních příhod – co nového a jak prakticky postupovat
- Familiární dysbetalipoproteinemie: známá neznámá
- Imunotrombóza, koagulopatie, plicní embolie a její diagnostika u COVID-19
- Vliv mechanických srdečních podpor na cévní systém
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

