-
Medical journals
- Career
Perioperační diabetes insipidus
Authors: D. Astapenko 1; V.- Černý 1 5
Authors‘ workplace: Klinika anesteziologie, resuscitace a intenzivní medicíny, Univerzita Karlova v Praze, Lékařská fakulta v Hradci Králové, Fakultní nemocnice Hradec Králové 1; Centrum pro výzkum a vývoj, Fakultní nemocnice Hradec Králové 2; Klinika anesteziologie, perioperační a intenzivní medicíny, Univerzita J. E. Purkyně v Ústí nad Labem, Masarykova nemocnice v Ústí nad Labem 3; Department of Anesthesia, Pain Management and Perioperative Medicine, Dalhousie University, Halifax, Nova Scotia, Canada 4; Technická univerzita v Liberci 5
Published in: Anest. intenziv. Med., 32, 2021, č. 2, s. 111-112
Category: Clinical Physiology
Fyziologie antidiuretického hormonu – vazopresinu
Vazopresin/antidiuretický hormon (AVP/ADH) je neurohormon produkován v neurohypofýze, odkud je neuronálním přenosem transportován do jader hypotalamu a následně přestupuje do krevního oběhu. Vazopresin působí jako antidiuretický hormon na receptorech v ledvinách (aquaporin 2, AQP2) a přes receptory na vaskulárních endoteliálních buňkách zvyšuje krevní tlak. Společným jmenovatelem zvýšení sekrece AVP je ztráta bezsolutové vody vedoucí ke vzestupu osmolarity a možný pokles krevního tlaku. Detailní fyziologie AVP/ADH byla v naší rubrice již popsána [1].
Patofyziologie
Při poruše centrální sekrece (primární) nebo periferního účinku AVP/ ADH (sekundární/nefrogenní) vzniká diabetes insipidus (lidově žíznivka) (obr. 1). Tento stav je charakterizován polyurií, polydipsií a elektrolytovou dysbalancí. Patognomický nález je dále hyperosmolarita séra a hypoosmolarita moči.
Image 1. Znázornění dvou typů diabetes insipidus: 1 – centrální typ, 2 – periferní typ, AQP2 – aquaporin 2 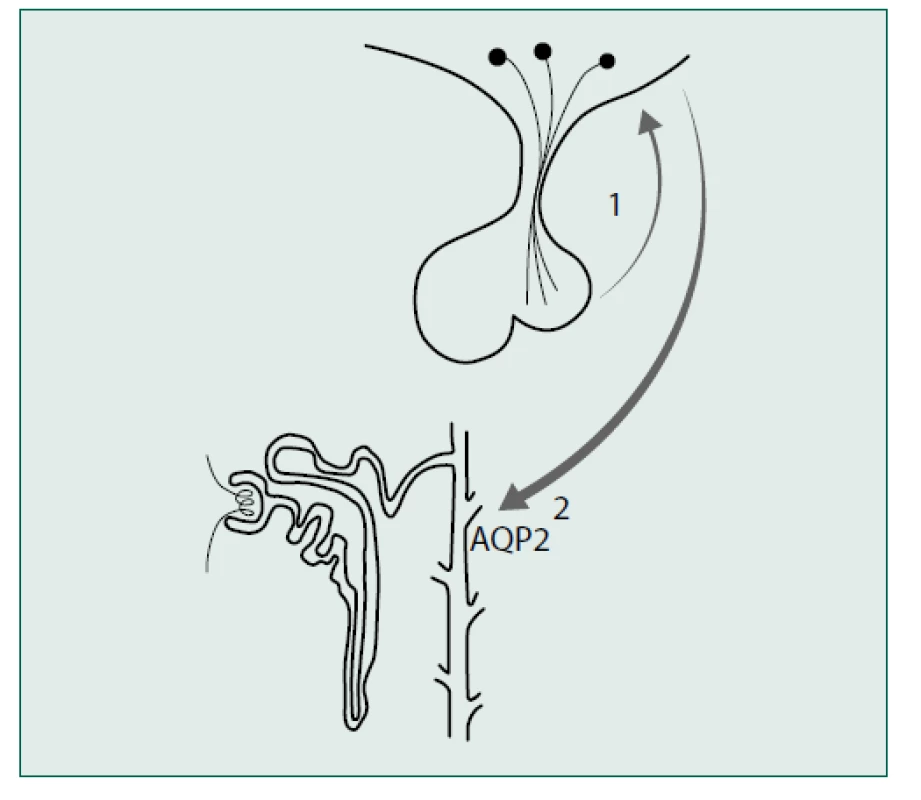
Etiologie zahrnuje jak příčiny centrální (nádory, autoimunitní postižení, traumata, centrální mozkové příhody, smrt mozku, genetické/ vrozené vady), tak periferní – poškození ledvin.
Perioperačně vzniklý diabetes insipidus
Perioperační diabetes insipidus (PDI) je dáván do souvislosti s chirurgickou manipulací mozku nebo podávanými anestetiky. Dosud bylo popsáno celkem 24 látek, které mohou syndrom PDI způsobit [2].
PDI se projevuje polyurií, ovšem ostatní symptomy jsou během anestezie/ sedace maskovány. Diagnostika PDI, pokud na něj myslíme, musí být postavena na laboratorním nálezu (hypernatremie, hyperosmolarita séra, hypoosmolarita moči) a vysoké míře klinického podezření, zejména u výkonů v blízkosti hypofýzy, hypothalamu a tureckého sedla. Změny v proporci tělesné vody mohou vést k sodíkové dysbalanci v míře, která, pokud není stav zavčas detekován, může ovlivnit klinický výsledek pacienta.
Látky, které byly dle přehledového článku Van Decar et al. nejčastěji asociovány s rozvojem PDI u celkem 29 pacientů byly: dexmedetomidin (u 73 %), ketamin (u 50 %), sevofluran (u 44 %), propofol (u 14 %), a opioidy (zejména remifentanil, u 27 % případů). U části pacientů došlo k normalizaci diurézy krátce po vysazení vyvolávající látky (remifentanil, dexmedetomidin), ale u více než poloviny pacientů trvaly symptomy déle než dva dny. Ve dvou případech bylo popsáno akutní selhání ledvin [2]. Dexmedetomidin (u psů a hlodavců) snižuje centrální vylučování a periferní senzitivitu k AVP a může vést k perioperačně vzniklé polyurii. Přestože tento efekt u lidí jednoznačně prokázán nebyl, předmětné kazuistiky existují [3–5]. Sevofluran přechodně snižuje citlivost aquaporinu 2 k AVP/ADH [6]. Dále nefrotoxicky působí anorganický fluor uvolňovaný ze sevofluranu při jeho minimálním metabolismu [7]. Sevofluran může být spojen s rozvojem PDI zejména při jeho prolongovaném podání v rámci sedace v intenzivní péči [8]. Ketamin jako antagonista glutamatergních NMDA receptorů snižuje uvolňování AVP/ADH z neurohypofýzy [9, 10]. Propofol je agonista receptorů kyseliny gama‑aminomáselné, u hlodavců bylo prokázáno, že snižuje uvolňování AVP/ADH z nucleus supraopticus hypotalamu [11]. U lidí tento mechanismus prokázán nebyl, nicméně výskyt PDI při použití propofolu v literatuře existuje [12]. Přestože byl zatím popsán jen jeden případ PDI při podání remifentanilu, u hlodavců opioidy prokazatelně snižují uvolňování AVP/ADH z neurohypofýzy přes kappa receptory [13].
Doba trvání PDI způsobeného anestetiky je obvykle přechodná a po ukončení podávání předmětných farmak polyurie mizí. Pokud PDI přetrvává a role anestetik již není klinicky pravděpodobná, je nutno pomýšlet na jiné příčiny. V případě operace hypofýzy nebo v jejím okolí s traumatizací hypofýzy je léčbou substituce hormonu.
Mechanismy vzniku PDI u jednotlivých látek jsou shrnuty v tabulce 1.
Table 1. Mechanismy vzniku perioperačního diabetes insipidus u jednotlivých látek 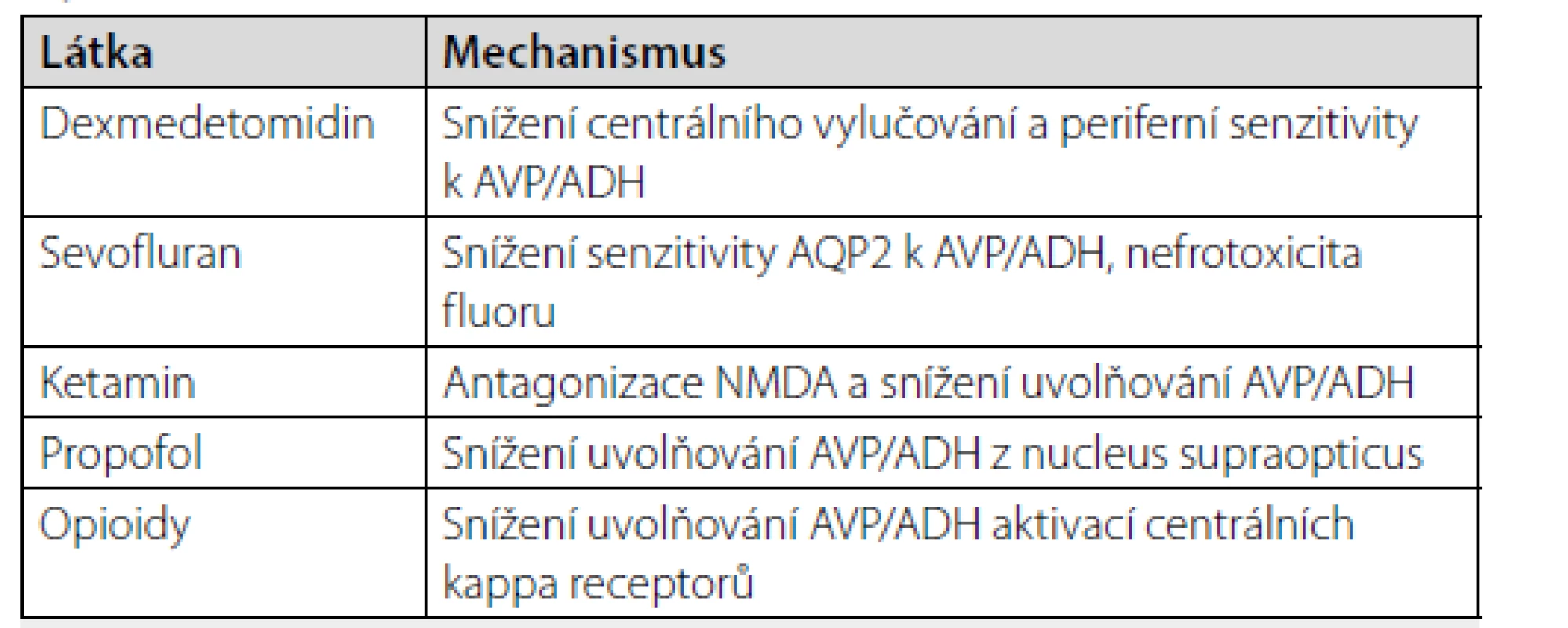
AVP/ADH – arginin‑vazopresin/ antidiuretický hormon, AQP2 – aquaporin 2,
NMDA – N‑methyl‑D- aspartátové receptoryZávěr
Výskyt polyurie v perioperačním období není častý, v případech jejího vzniku ale v rozvaze nad jejími možnými příčinami nesmí PDI chybět. Vysoká míra klinického podezření a laboratorní nález hyperosmolarity séra a hypoosmolarity moči tvoří základ diagnostiky.
Body k zapamatování
Peroperačně vzniklý diabetes insipidus (PDI) je vzácný.
Na vzniku PDI se mohou podílet některá anestetika, snižují jak uvolňování antidiuretického hormonu, tak senzitivitu jeho receptorů ve sběracích kanálcích nefronu.
Perioperační diabetes insipidus způsobený anestetiky má omezené trvání.
KORESPONDENČNÍ ADRESA AUTORA:
prof. MUDr. Vladimír Černý, Ph.D., FCCM
Cit. zkr: Anest intenziv Med. 2021; 32(2): 111–112
Sources
1. Astapenko D, Černý V. Klinická fyziologie vazopresinu. Anest intenziv Med 2017; 28(3): 191–192.
2. Van Decar LM, Reynolds EG, Sharpe EE, Harbell MW, Kosiorek HE, Kraus MB. Perioperative Diabetes Insipidus Caused by Anesthetic Medications: A Review of the Literature. Anesth Analg 2021. Epub ahead of print.
3. Kirschen GW, Kim E, Adsumelli RSN. Dexmedetomidine ‑ Induced Massive Diuresis in a Patient Undergoing Spinal Fusion Surgery: A Case Report and Synthesis of the Literature. A & A Pract NLM 2019; 12(4): 112–114.
4. Villela NR, Nascimento P Do, Carvalho LR De, Teixeira A. Effects of dexmedetomidine on renal system and on vasopressin plasma levels. Experimental study in dogs. Rev Bras Anestesiol Elsevier Editora Ltda 2005; 55(4): 429–440.
5. Rough AJ, Kudo LH. α2-Adrenergic‑mediated inhibition of water and urea permeability in the rat IMCD. Am J Physiol Am J Physiol 1996; 271.
6. Morita K, Otsuka F, Ogura T, Takeuchi M, Mizobuchi S, Yamauchi T, et al. Sevoflurane anaesthesia causes a transient decrease in aquaporin-2 and impairment of urine concentration. Br J Anaesth 1999 Nov; 83(5): 734–739.
7. Nishimori A, Tanaka K, Ueno K, Kitayama Y, Nakamura K, Hiranaka T, et al. Effects of sevoflurane anaesthesia on renal function. J Int Med Res. 1997 Mar‑Apr; 25(2): 87–91.
8. L’Heudé M, Poignant S, Elaroussi D, Espitalier F, Ferrandière M, Laffon M. Nephrogenic diabetes insipidus associated with prolonged sedation with sevoflurane in the intensive care unit. Br J Anaesth 2019 May; 122(5): e73–e75.
9. Gaffar S, Eskander JP, Beakley BD, McClure BP, Amenta P, Pierre N. A case of central diabetes insipidus after ketamine infusion during an external to internal carotid artery bypass. J Clin Anesth. 2017 Feb; 36 : 72–75.
10. Kataria V, Kang T, Bradley KM. Ketamine ‑ Induced Diabetes Insipidus. J Pain Palliat Care Pharmacother Taylor and Francis Ltd 2018; 32(2–3): 165–169.
11. Inoue Y, Shibuya I, Kabashima N, Noguchi J, Harayama N, Ueta Y, et al. The mechanism of inhibitory actions of propofol on rat supraoptic neurons. Anesthesiology 1999 Jul; 91(1): 167–178.
12. Soo J, Gray J, Manecke G. Propofol and diabetes insipidus. J Clin Anesth Elsevier Inc. 2014; 26(8): 679–683.
13. Mansour A, Fox CA, Akil H, Watson SJ. Opioid‑receptor mRNA expression in the rat CNS: anatomical and functional implications. Trends Neurosci 1995 Jan; 18(1): 22–29.
Labels
Anaesthesiology, Resuscitation and Inten Intensive Care Medicine
Article was published inAnaesthesiology and Intensive Care Medicine

2021 Issue 2-
All articles in this issue
- Premiéra akreditovaného kurzu Simulace kritických stavů proběhla v Brně
- Evaluation of the implementation of medical simulations into postgraduate training before completing anesthesiology and intensive care residency program
-
Diabetic neuropathy:
a risk factor for severe COVID-19? - Hemodynamic changes in prone position – a non‑invasive physiological study
-
One hundred and ninety years since discovery of chloroform –
history of inhalational anaesthetics. Part 2 - Our article after ten years: Intrathecal midazolam as supplementary analgesia for chronic lumbar pain – 15 years’experience
- Systematic review of cognitive impairment and brain insult after mechanical ventilation
- Blocks of cutaneous nerves and fascias layout of the thigh
-
Bartonella endocarditis as a cause of acute heart failure.
Importance of routine echocardiographic examination in acute respiratory failure in intensive care units - Co vše skrývá krevní obraz
- Perioperační diabetes insipidus
- Konsenzuální stanovisko: Univerzální definice a klasifikace srdečního selhání
- Léčba pacientů s onemocněním COVID-19
- Timing of surgery following SARS‑CoV- 2 infection: an international prospective cohort study.
- K článku: Odmítnutí převzetí pacienta z přednemocniční péče cílovým poskytovatelem akutní lůžkové péče
- Odpověď
-
Vyjádření k některým mediálním ohlasům na Stanovisko ČSARIM 13/2020
Rozhodování u pacientů v intenzivní péči v situaci nedostatku vzácných zdrojů - Odpověď
- Zajímavosti, tipy a triky, informace z jiných oborů
- Neinvazivní a invazivní monitorace hemodynamiky na jednotce intenzivní péče
- Point of care ultrazvuk u kritických stavů
- Anaesthesiology and Intensive Care Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Timing of surgery following SARS‑CoV- 2 infection: an international prospective cohort study.
- Blocks of cutaneous nerves and fascias layout of the thigh
- Neinvazivní a invazivní monitorace hemodynamiky na jednotce intenzivní péče
- Hemodynamic changes in prone position – a non‑invasive physiological study
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

