-
Medical journals
- Career
Poškodenie priedušnice ako následok punkčnej dilatačnej tracheostómie – kazuistiky a prehľad literatúry
: B. Uhliarová 1; P. Hanzel 2; A. Hajtman 2
: Anest. intenziv. Med., 27, 2016, č. 3, s. 162-169
: Intesive Care Medicine - Case Report
Punkčná dilatačná tracheostómia (PDT) sa v súčasnosti čoraz častejšie indikuje u kriticky chorých pacientov na anesteziologicko-resuscitačných oddeleniach a jednotkách intenzívnej starostlivosti. Opisujeme dve kazuistiky pacientov, u ktorých došlo k poškodeniu priedušnice po PDT. U jedného pacienta došlo ku skorému krvácaniu s nutnosťou chirurgickej revízie a následnej jednostrannej paréze nervus laryngeus recurrens a pretrvávaniu perforácie prednej steny trachey. U druhého pacienta vznikla závažná stenóza trachey po PDT. Diskutujeme o benefite a rizikách vykonania klasickej chirurgickej a punkčnej dilatačnej tracheostómie. Uvádzame možnosti liečby komplikácií tracheostómie – tracheokutánnej fistuly, tracheomalácie a stenózy trachey.
Kľúčové slová:
chirurgická tracheostómia – punkčná dilatačná tracheostómia – komplikácie – tracheokutánna fistula – tracheomalácia, stenóza tracheyÚVOD
Zaistenie dolných dýchacích ciest je možné vykonať dvomi spôsobmi. Pri prvom je zachovaná prirodzená anatómia dýchacích ciest a zaraďujeme sem orotracheálnu a nazotracheálnu intubáciu. Druhú skupinu tvoria výkony, pri ktorých je arteficiálne vytvorená komunikácia do hrtana (koniotómia), alebo priedušnice (tracheotómia, tracheopunkcia). Výsledný stav takto zaistených dýchacích orgánov sa nazýva laryngostómia (Pozn.: vykonáva sa iba výnimočne), alebo tracheostómia [1].
Indikácie na vykonanie tracheostómie rozdeľujeme na klasické a rozšírené. Klasické indikácie predstavuje obštrukcia dýchacích ciest v oblasti hrtana a hornej časti priedušnice. Takéto tracheostómie najčastejšie vykonáva ORL lekár. Rozšírené indikácie tvoria indikácie z dôvodu anesteziologicko-resuscitačnej a intenzívnej starostlivosti. U týchto pacientov je výkon indikovaný pri dlhodobej pľúcnej ventilácii a pri potrebe zabezpečenia dostatočnej toalety dolných dýchacích ciest. Rozšírené indikácie sú najčastejšie a tvoria približne 80 % zo všetkých indikácií na vykonanie tracheostómie [1, 2].
Tracheostómiu je možné vykonať štandardne chirurgicky, a to prostredníctvom tracheotómie (rezom na priedušnici), alebo tracheopunkciou, čiže vytvorením otvoru na priedušnici punkciou (prebodnutím) aj jeho následných rozšírením, tzv. punkčná (perkutánna) dilatačná tracheostómia (PDT) [1].
Punkčná dilatačná tracheostómia sa v súčasnosti čoraz častejšie indikuje u kriticky chorých pacientov na anesteziologicko-resuscitačných oddeleniach a jednotkách intenzívnej starostlivosti. V práci prezentujeme dva prípady pacientov s vážnymi komplikáciami, ktoré vznikli po vykonaní PDT. Diskutujeme o benefite a rizikách vykonania klasickej chirurgickej a punkčnej dilatačnej tracheostómie. Uvádzame možnosti liečby komplikácií tracheostómie – tracheokutánnej fistuly, tracheomalácie a stenózy trachey.
KAZUISTIKA 1
V auguste 2012 bol 57-ročný pacient po kraniocerebrálnej traume prijatý na oddelenie anesteziológie a intenzívnej medicíny v okresnej nemocnici, kde mu bola vykonaná PDT. Výkon bol komplikovaný arteriálnym krvácaním z tracheálneho prstenca s nutnosťou chirurgickej revízie. Po stabilizácii stavu bol v októbri 2012 dekanylovaný. Pre pretrvávanie tracheokutánnej fistuly a dysfónie bol vyšetrený ORL lekárom, ktorý diagnostikoval léziu návratného nervu vľavo, stenózu trachey v mieste po PDT a perzistenciu tracheostómie. Bol odoslaný na Kliniku otorinolaryngológie a chirurgie hlavy a krku Univerzity Komenského, Jesseniovej lekárskej fakulty a Univerzitnej nemocnice (UK JLF a UN) v Martine za účelom ďalšej liečby. V októbri 2013 bola pacientovi v celkovej anestézii vykonaná plastika tracheostómie. Peroperačne sme identifikovali perforáciu na prednej stene priedušnice veľkosti 3 x 1,5 cm lokalizovanej pod krikoidnou chrupkou (obr. 1). Defekt sme po vrstvách prekryli mäkkými tkanivami a páskovými svalmi. Včasný pooperačný priebeh bol primeraný. Na 1. pooperačný deň dochádza po kašli k vzniku rýchlo progredujúceho emfyzému na krku a tvári. Aplikovaná oxygenoterapia, antitusiká a kortikoidy. Pre pokles saturácie kyslíka a auskultačný nález na hrudníku suspektný z rozvoja pneumotoraxu bolo doplnené RTG hrudníka s nálezom obojstranného tenzného pneumotoraxu a pneumomediastína s kolapsom pľúc. Klinicky dochádza k progresívnemu zhoršovaniu respiračnej insuficiencie. Pacient bol neodkladne prevezený na operačné sály, kde mu bola hrudným chirurgom vykonaná drenáž obidvoch hemitoraxov. Následne bol pacient pomocou flexibilného fibroskopu zaintubovaný a v celkovej anestézii mu bola obnovená tracheostómia v mieste pôvodnej tracheostómie. Pacient bol preložený na Kliniku anesteziológie a intenzívnej medicíny UK JLF a UN v Martine, odkiaľ bol po 2 dňoch preložený na Kliniku hrudníkovej chirurgie UK JLF a UN v Martine. Po šiestich dňoch bol pacient preložený späť na naše pracovisko. Po stabilizácii stavu bol pacient prepustený do ambulantnej starostlivosti. Pri prepustení bola ponechaná tracheostomická kanyla (TSK).
Od februára 2014 mal pacient obturovanú TSK v priebehu dňa a noci. Kontrolné CT vyšetrenie krčnej oblasti opísalo postintubačnú stenózu v subglotickej oblasti. V apríli 2014 bol pacient opäť prijatý na naše pracovisko. V celkovej anestézii mu bola vykonaná laryngotracheoskópia – lúmen hrtana v oblasti prstienkovej chrupky bol fyziologického tvaru bez známok malácie, bez nálezu stenózy priedušnice. Chirurgickú intervenciu na priedušnici sme hodnotili ako možnú v zmysle rekonštrukčnej operácie na priedušnici po zaistení dýchania cez kaudálnejšie novovykonanú tracheostómiu. Následne sme vykonali tracheostómiu pod 4. prstencom priedušnice. V mieste pôvodnej tracheostómie sme defekt na prednej stene proximálnej časti priedušnice veľkosti 3 x 1,5 cm prekryli a fixovali chrupkovým štiepom, ktorý sme odobrali z tragu (obr. 1, 2, 3, 4). Pooperačné obdobie bolo bez komplikácií, hojenie primerané. Pacient bol v stabilizovanom stave prepustený do ambulantnej starostlivosti. Zaisťovacia tracheostómia bola ponechaná.
1. Kazuistika 1 – defekt prednej steny trachey 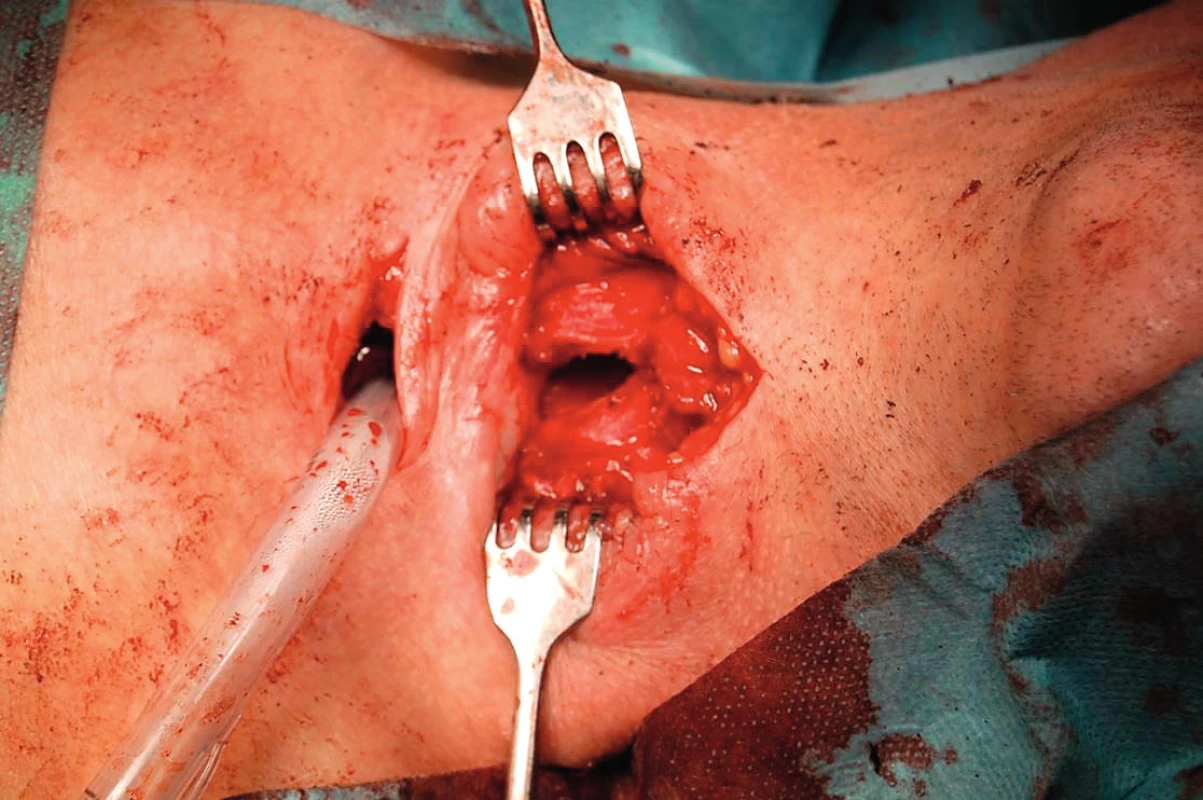
2. Kazuistika 1 – chrupkový štiep z tragu 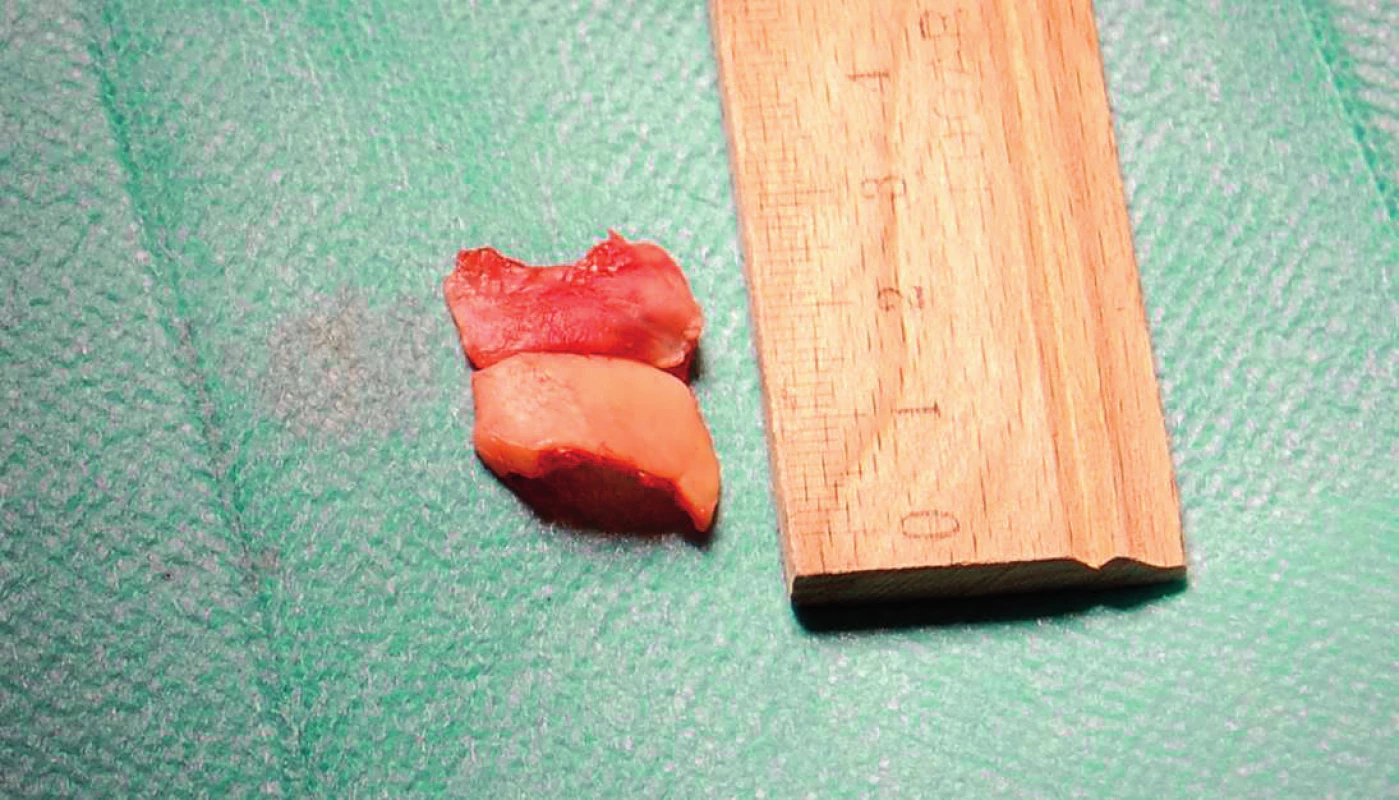
3. Kazuistika 1 – krytie defektu trachey štiepom 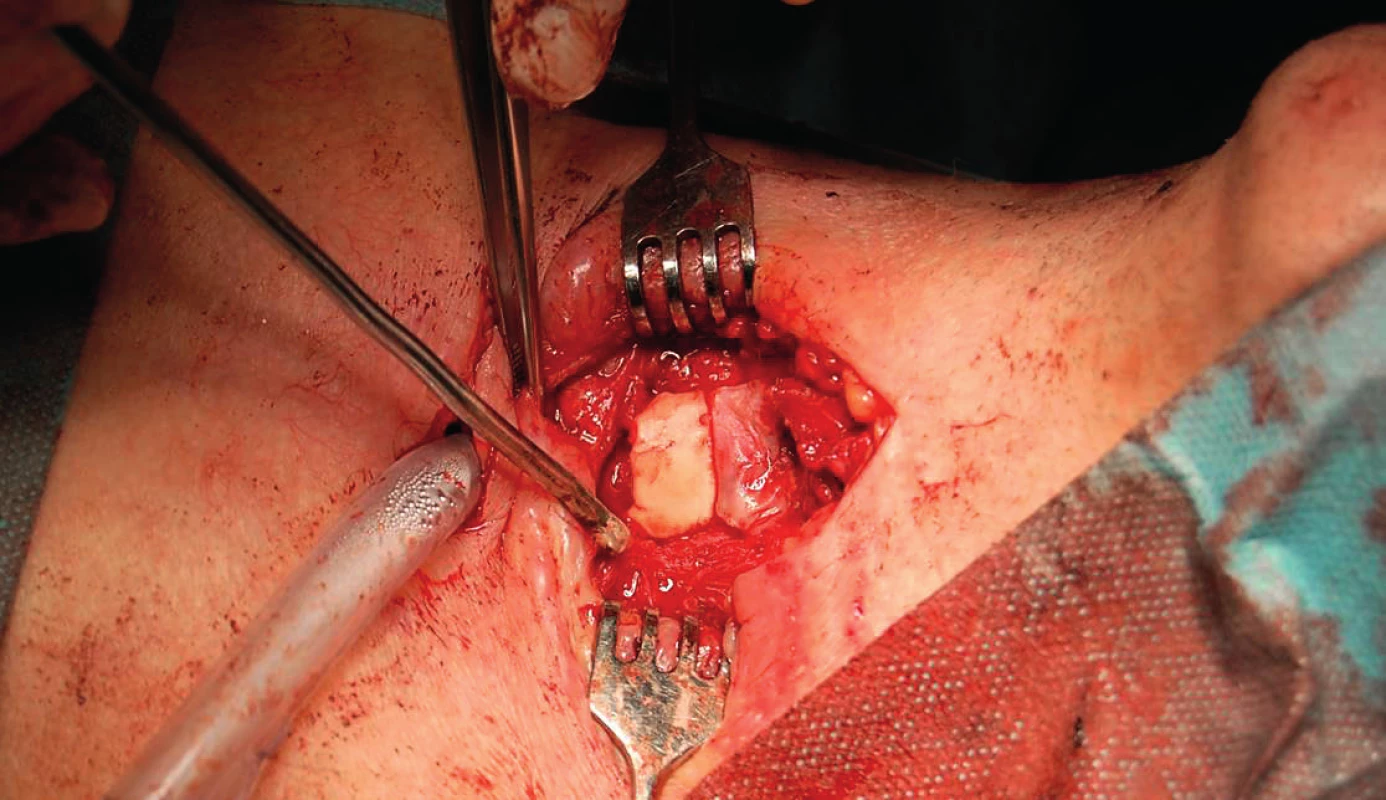
4. Kazuistika 1 – stav po operácii 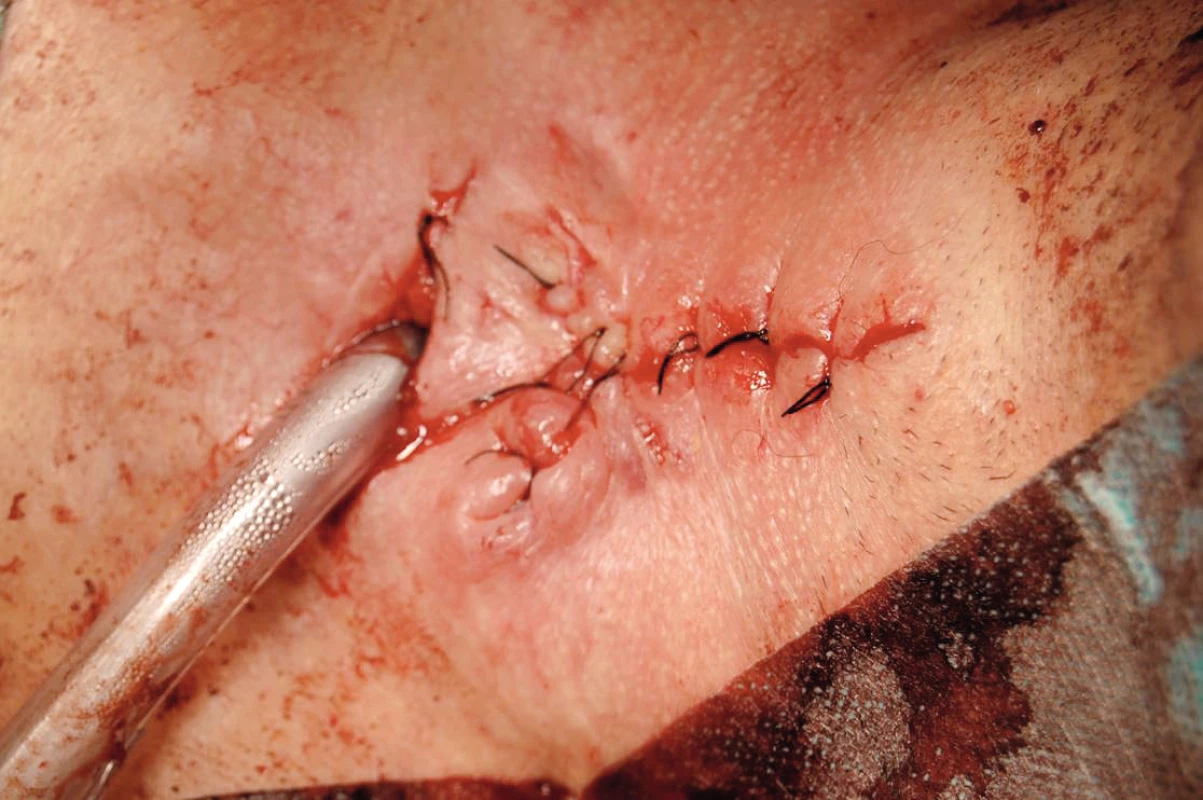
Od mája 2014 si pacient obturoval TSK. Lokálny nález v dýchacích orgánoch bol bez nálezu stenózy, plastika trachey bola zhojená per primam. V júni 2014 bol pacient dekanylovaný. Tracheostómia sa spontánne uzavrela v priebehu 14 dní. V októbri 2014 bola vykonaná kontrolná laryngotracheobronchofibroskópia – bez nálezu stenózy dýchacích orgánov. Pacient je pravidelne dispenzarizovaný, dýcha bez ťažkostí per vias naturales.
KAZUISTIKA 2
V apríli 2015 bol akútne preložený na Kliniku otorinolaryngológie a chirurgie hlavy a krku UK JLF a UN v Martine z okresnej nemocnice 52-ročný pacient pre progredujúce dyspnoe a inspiračno-exspiračný stridor. Pacient bol sledovaný kardiológom pre arteriálnu hypertenziu I. stupňa, ischemickú chorobu srdca NYHA II.-III. stupňa, bol po náhrade aortálnej chlopne a aorto-aortálnom bypasse pre koarktáciu aorty v roku 2004, prekonal infarkt myokardu spodnej steny v januári 2014. Vo februári 2015 bol po úspešnej kardiopulmocerebrálnej resuscitácii pre fibriláciu komôr hospitalizovaný na oddelení anesteziológie a intenzívnej medicíny v okresnej nemocnici, kde mu bola vykonaná punkčná dilatačná tracheostómia. Následne mu bol implantovaný ICD (implantovateľný kardioverter-defibrilátor). O 4 týždne bol pacient dekanylovaný a prepustený do ambulatnej starostlivosti.
O 10 dní po prepustení bol prijatý na interné oddelenie okresnej nemocnice pre progredujúce dyspnoe a inspiračno-exspiračný stridor. Podávaná antiedematózna liečba, po ktorej sa stav neupravil. Vyšetrený ORL lekárom, ktorý diagnostikoval v. s. stenózu trachey. Následne bol prevezený do Univerzitnej nemocnice v Martine, kde mu bolo na Klinike pneumológie a ftizeológie vykonané tracheofibroskopické vyšetrenie s nálezom závažnej cirkulárnej stenózy trachey lokalizovanej 6 cm pod hlasivkovou štrbinou, ktorá bola nepriechodná pre fibroskop s priemerom 4 mm. Konzultovaný hrudný chirurg indikoval neodkladnú retracheostómiu cestou ORL lekára.
Následne bol pacient prijatý na naše pracovisko, kde mu bola neodkladne v analgosedácii vykonaná retracheostómia. Peroperačne sme v mieste po predchádzajúcej PDT identifikovali stenotickú a malatickú časť priedušnice, ktorá bola lokalizovaná pod 3. tracheálnym prstencom a zasahovala retrosternálne. Tracheotómiu sme vykonali tesne nad miestom stenózy, následne sme resekovali chrupku v oblasti stenózy na 4. prstenci priedušnice a vytvorili okno, cez ktoré sme zaviedli klasickú tracheostomickú kanylu číslo 8.
Pooperačne bolo realizované CT vyšetrenie krku a hrudníka s nálezom zavedenej tracheostomickej kanyly v mieste stenózy (obr. 5, 6), inak bez identifikácie štrukturálnych zmien priedušnice.
5. Kazuistika 2 – CT obraz stenózy trachey po PDT 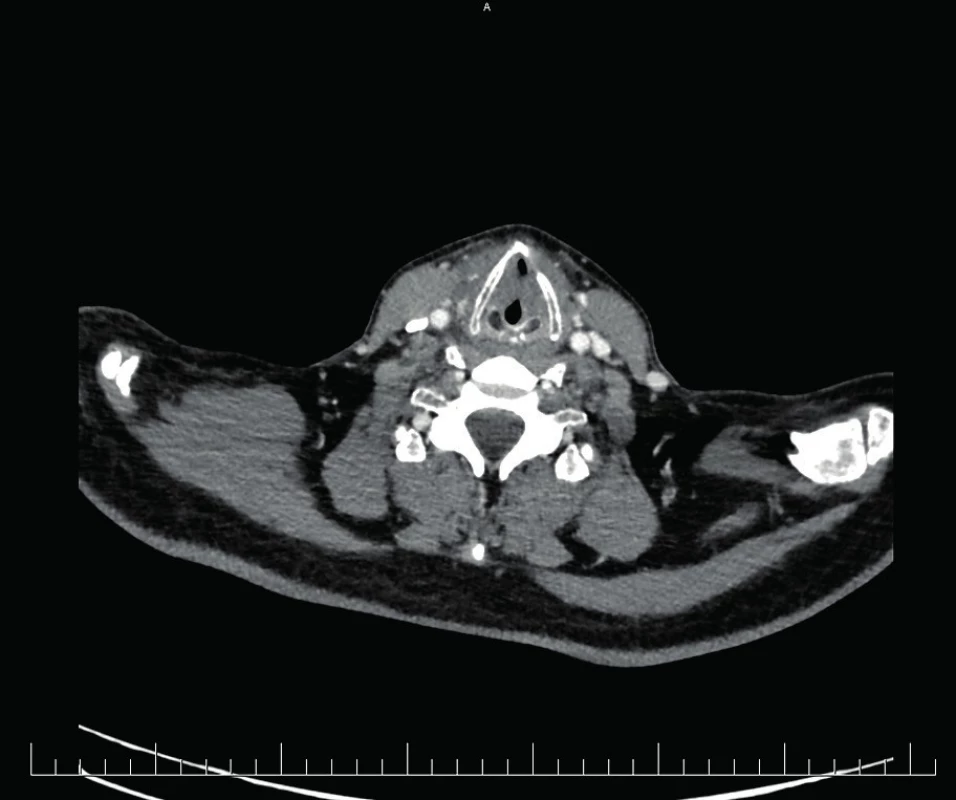
6. Kazuistika 2 – CT obraz stenózy trachey po PDT 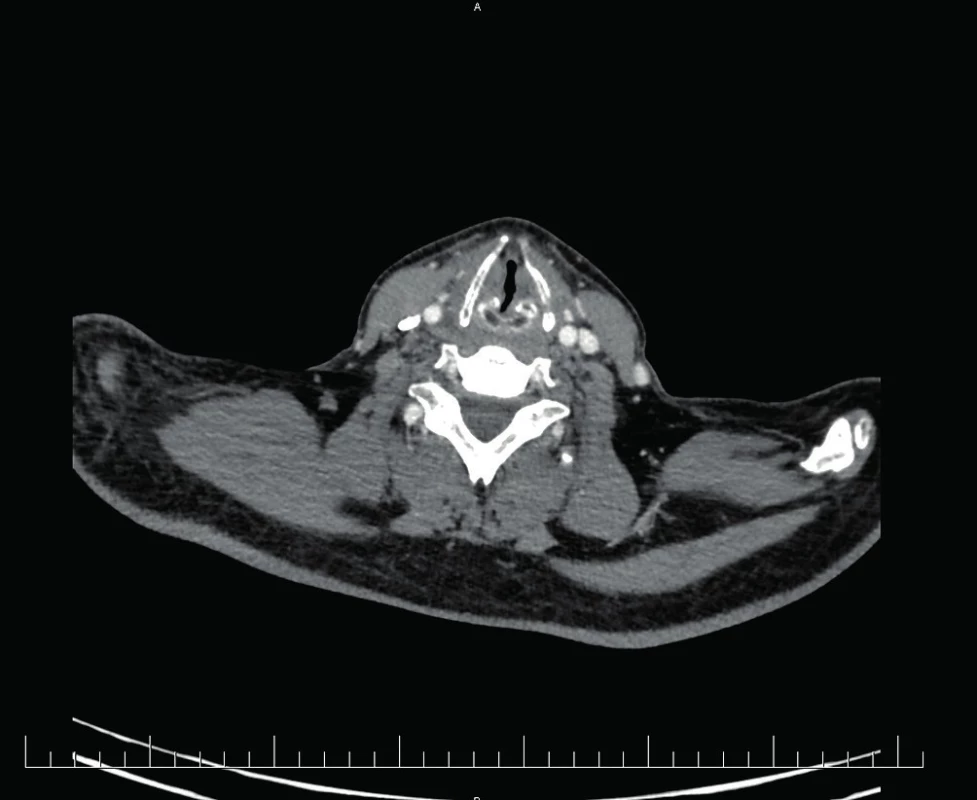
V priebehu hospitalizácie bol interný status chorého opakovane konzultovaný kardiológom, ktorý náročnú plasticko-rekonštrukčnú operáciu na priedušnici v budúcnosti limituje pre závažnú kardiálnu komorbiditu a mimoriadne vysoké riziko iba ako chirurgický výkon z vitálnej indikácie. So zreteľom na takýto nález a lokalizáciu pôvodnej stenózy torakochirurg rekonštrukčný chirurgický výkon neindikoval. Pre umiestnenie lézie nie je možná rekonštrukcia z ORL prístupu. Pacient bol na 4. pooperačný deň v stabilizovanom stave preložený naspäť na interné oddelenie do okresnej nemocnice.
DISKUSIA
Tracheostómia
Tracheostómia je jedným z najstarších chirurgických výkonov a aj v súčasnosti tvorí veľmi významný terapeutický postup na zaistenie dýchacích ciest. Ide o najčastejší výkon na priedušnici. U našich pacientov bola indikovaná tracheostómia z dôvodu zaistenia dýchacích ciest pri dlhodobej pľúcnej ventilácii. Bola im vykonaná PDT na oddelení anesteziológie a intenzívnej medicíny. Po dekanylácii sme pre komplikácie na našom pracovisku vykonali klasickú chirurgickú tracheostómiu, a to u prvého pacienta z dôvodu zaistenia dýchacích ciest pri súčasnej plastike tracheokutánnej fistuly, u druhého pacienta z vitálnej indikácie pre progredujúcu respiračnú insuficienciu pre stenózu trachey.
Komplikácie tracheostómie
Tracheostómia je invazívny výkon, ktorý je spojený s možnosťou vzniku množstva komplikácií. K skorým, vyskytujúcim sa perioperačne a do 7. dňa od vykonania tracheostómie, patrí krvácanie, aspirácia, podkožný emfyzém, pneumotorax, pneumomediastinum, poranenie zadnej časti priedušnice, poranenie hrtana, poranenie nervus laryngeus recurrens, obtiažne zavádzanie kanyly, infekcia a rozpad stómie. K najčastejším skorým komplikáciám patrí krvácanie (peroperačne aj skoré), podkožný emfyzém a infekcia v oblasti stómie. Tvorba granulačného tkaniva, stenóza trachey a tracheomalácia patria k neskorým komplikáciám tracheostómie. Ďalšími sú infekcia a rozpad stómie, tracheoezofageálna fistula, pneumónia, aspirácia a vzácne aj tracheoarteriálna fistula (najčastejšie ide o komunikáciu medzi priedušnicou a truncus brachiocephalicus, tzv. tracheoinnominate fistula). K rizikovým faktorom vzniku neskorých komplikácií patrí vysoký tlak v insuflačnej manžete TSK s následnou ischémiou steny trachey, trauma sliznice spôsobená koncom TSK, exscesívne pohyby TSK pri umelej pľúcnej ventilácii, ošetrovaní pacienta, hygiene a výmene TSK, malnutrícia, komorbidita a celkovo zlý zdravotný stav pacienta [3–7].
Zriedkavý je výskyt obojstranného tenzného pneumotoraxu v súvislosti s operačným výkonom na priedušnici bez otvorenia pleurálnej dutiny, ktorý sa vyskytol u prvého pacienta. Vzduch do pleurálneho priestoru unikal cez defekt na prednej stene trachey, kde sa pravdepodobne po zvýšení intratorakálneho tlaku vyvolaneho kašľom uvoľnila plastika priamo na priedušnici, kým horné vrstvy plastiky ako aj kompresné krytie na krku neumožňovali únik vzduchu do vonkajšieho prostredia. Došlo tak k vzniku rýchlo progredujúceho podkožného emfyzému na krku a tvári, obojstranného tenzného pneumotoraxu a pneumomediastína s kolapsom pľúc.
Chirurgická versus punkčná dilatačnátracheostómia
Štandardná chirurgická tracheostómia je desaťročiami overený postup, ktorý sa do klinickej praxe zaviedol v období epidémie záškrtu a detskej obrny v druhej polovici 19. storočia. Punkčná dilatačná tracheostómia je technika s pomerne krátkou históriou. Po prvýkrát ju vykonal Sheldon v roku 1953 [8]. Jej postupné zavádzanie do klinickej praxe súviselo s rozvojom jednotiek intenzívnej starostlivosti v druhej polovici 20. storočia. Na jednotkách intenzívnej starostlivosti je v súčasnosti PDT metódou voľby zaistenia dýchacích ciest u kriticky chorých pacientov [9]. V urgentných situáciách, pri nemožnosti orotracheálnej intubácie, je indikovaná koniotómia. Následne sa preferuje vykonanie chirurgickej tracheostómie pred PDT. Punkčná technika nie je indikovaná u pacientov do 18 rokov (podľa niektorých autorov do 15 rokov) ako aj u pacientov s nepriaznivými anatomickými pomermi na krku, či prítomnosťou infekcie mäkkých tkanív krku (tab. 1) [4].
1. Kontraindikácie vykonania tracheostómie 
ST – chirurgická tracheostómia, PDT – punkčná dilatačná tracheostómia Autori preferujúci PDT za prednosť tejto techniky uvádzajú potrebu malej kožnej incízie, menšiu traumatizáciu mäkkých tkanív krku, nižší výskyt zápalových komplikácií, rýchlejšie hojenie rany po dekanylácii a z kozmetického hľadiska viac vyhovujúcu jazvu na krku v porovnaní s chirurgickou tracheostómiou. Jednoznačne je vykonanie PDT výrazne kratšie (medián PDT 5 minút versus medián chirugickej tracheostómie 15 minút) [2, 3, 10]. Väčšina štúdií nedokázala významné rozdiely vo výskyte komplikácií v prospech PDT alebo chirurgickej tracheostómie [9–15]. Po PDT sa najčastejšie stretávame s krvácaním a obtiažnym zavádzaním a výmenou TSK (10–15 %, respektíve 20–30 %). Najčastejšou komplikáciou chirurgickej tracheostómie je infekcia a rozpad stómy (2–36 %) [1, 3, 10].
V Univerzitnej nemocnici v Martine punkčnú dilatačnú tracheostómiu na ORL pracovisku nevykonávame a u pacientov s potrebou invazívneho zaistenia dýchacích orgánov vykonávame chirurgickú tracheostómiu. Ide o bezpečnú a rýchlu operáciu, ktorú najčastejšie vykonáva lekár ORL, prípadne stomatochirug alebo všeobecný chirurg. Chirurgická tracheostómia patrí k základným chirurgickým výkonom a v porovnaní s PDT nie je limitovaná vekom ani anatomickými pomermi na krku.
Tracheokutánna fistula – možnosti liečby
Perzistencia tracheokutánnej fistuly je relatívne bežnou komplikáciou dočasnej tracheostómie, ktorá vzniká u 13–43 % dekanylovaných pacientov [16]. Pretrvávanie tracheokutánnej fistuly negatívne ovplyvňuje kvalitu života pacienta, zhoršuje fonáciu a zvyšuje výskyt infekcií dolných dýchacích orgánov. Je dokázané, že riziko vzniku tracheokutánnej fistuly súvisí s dĺžkou trvania tracheostómie – výskyt je až 70%, ak je obdobie kanylácie dlhšie ako 16 týždňov [17]. K ďalším rizikovým faktorom pretrvávania tracheokutánnej fistuly patrí retracheostómia, predchádzajúce ožarovanie v oblasti krku a obezita [18].
Liečba tracheokutánnej fistuly závisí od jej veľkosti, dĺžky trvania ako aj zvyklostiach pracoviska. V liečbe malých fistúl je niekedy postačujúci „debridement“ okrajov s ponechaním na sekundárne vygranulovanie tkaniva. Ďalej je možné resekovať okraje fistuly s následnou súturou. V liečbe väčších fistúl, predovšetkým pri výraznom defekte v trachei, sa odporúča resekcia fistuly s primárnym uzáverom použitím muskulokutánneho laloka (najčastejšie z infrahyoidných svalov alebo m. sternocleidomastoideus) a/alebo interpozíciou chrupky (najčastejšie z ušnice alebo rebra). Primárny uzáver fistuly je však v porovnaním so sekundárnym spojený s vyšším rizikom vzniku komplikácií, predovšetkým dehiscencie, infekcie, emfyzému a pneumomediastína [19–21].
U pacienta s perzistujúcou tracheokutánnou fistulou sme vzhľadom na veľkosť defektu trachey vykonali resekciu fistuly s krytím defektu okolitými tkanivami. Stav bol komplikovaný vznikom a progresiou emfyzému na krku a pneumomediastína, ktoré vznikli zvýšením vnútrohrudného tlaku po kašli únikom vzduchu z trachey pri tesnosti okolitých štruktúr. Po stabilizácii stavu pacienta sme indikovali ďalšiu plastiku tracheokutánnej fistuly až po zabezpečení dýchacích ciest vykonaním tracheostómie pod miestom defektu na priedušnici. Defekt trachey sme kryli chrupkou z tragu, ktorú sme po vrstvách prekryli mäkkými tkanivami a páskovými svalmi s dobrým efektom.
Tracheomalácia – možnosti liečby
Tracheomalácia, čiže zmäknutie steny trachey, je spôsobená zníženým počtom a/alebo atrofiou pozdĺžnych elastických vláken mebranóznej časti priedušnice. Ide o jednu z najčastejších komplikácií tracheostómie s incidenciou 0–10 % [22]. Nahradením TSK s vysokotlakovými nízkoobjemovými manžetami za nízkotlakové vysokoobjemové TSK sa 10-krát znížilo riziko vzniku tracheomalácie, avšak ani používanie TSK bez manžiet neeliminuje riziko vzniku tracheomalácie. Prípadné dekubity steny priedušnice môžu byť spôsobené aj samotným koncom TSK [6].
Liečba tracheomalácie závisí od závažnosti obštrukcie dýchacích ciest v exspíriu. Pri miernych formách sa odporúča konzervatívny postup. Závažnú tracheomaláciu je možné riešiť implantáciou stentu do trachey (v súčasnosti sa preferuje bronchologický prístup pred klasickým chirurgickým), resekcia postihnutej časti či tracheoplastika [23].
Stenóza trachey – možnosti liečby
K častým avšak vážnym komplikáciám tracheostómie patrí stenóza priedušnice. Na druhej strane je však práve prevencia vzniku postintubačnej stenózy pri predĺženej endotracheálnej intubácii (> 48 hodín) najčastejšou indikáciou na vykonanie tracheostómie. Incidencia stenózy trachey sa uvádza u 10–22 % intubovaných a/alebo tracheostomovaných pacientov, avšak symptomatická stenóza sa vyskytuje iba u 1–2 % [24]. Podľa literárnych údajov je incidencia stenóz po PDT od 0 % do 43 % a po chirurgickej tracheostómie od 0,6 % do 21 %. Najčastejšie je lokalizovaná v tracheostómii (orificiálna), menej často v mieste TSK (suborificiálna) alebo nad tracheostómiou (supraorificiálna) [2, 3, 10].
K najčastejším príčinám vzniku postkanylačnej stenózy trachey patrí ischémia a opakovaná traumatizácia sliznice priedušnice, ku ktorej dochádza pri hyperinflácii balóniku TSK nad hodnotu perfúzneho tlaku kapilár priedušnice (norma 20 až 30 mmHg) a pôsobením protitlaku nazogastrickej sondy zavedenej do pažeráka. Už po niekoľkohodinovom pôsobení tlaku môže dôjsť k cirkulárnej ischémii, ulcerácii a nekróze sliznice. Prevenciou je pravidelné monitorovanie tlaku v manžete a použitie vysokoobjemovej a nízkotlakovej balónikovej TSK. K ischémii a nekróze steny dochádza pri excentrickom uložení TSK, kedy jej distálny koniec nalieha na stenu trachey a podmieňuje vznik tzv. nízkej hrotovej stenózy. K ďalším príčinám patrí opakovaná traumatizácia steny trachey nadmernými pohybmi pri hygiene a výmene TSK. Okrem mechanicky podmienených zmien prispieva k jej vzniku zvýšená tvorba a stagnácia tracheobronchiálneho sekrétu, zatekanie a stagnácia orfaryngeálneho sekrétu a regurgitácia žalúdočného obsahu. Z celkových príčin je to hypoxia, septický stav, katabolizmus, hypoproteinémia a imunodeficit u kriticky chorého pacienta, ktoré spôsobujú hypoperfúziu trachey. Riziko postkanylačnej stenózy sa zvyšuje u pacientov s retracheostómiou a pri vzniku komplikácií, predovšetkým krvácania a infekcie. Na stúpajúcej incidencii postakanylačnej stenózy sa významne podieľa zvyšujúci sa počet pacientov na umelej pľúcnej ventilácii a po tracheostómii, ako aj úspešná resuscitačná a intenzívna starostlivosť s prežívaním polymorbídnych pacientov [25].
Klinicky je priebeh stenózy v úvode asymptomatický, za signifikantné kritérium manifestácie sa považuje zúženie lúmenu trachey o viac ako 20 %. Inspiračný stridor vzniká pri zúžení lúmenu priedušnice na 5 mm (t.j. na 20 % pôvodnej šírky) [3].
Stenózy je možné rozdeliť na tenkostenné („web-like stenoses“), ktoré postihujú úsek kratší ako 10 mm s intaktným chrupkovým skeletom a na stenózy komplexné („complex stenoses“), pri ktorých je postihnutý dlhší úsek a všetky vrstvy steny priedušnice [26].
V liečbe benígnych stenóz trachey je možné v závislosti od lokalizácie a rozsahu stenózy postupovať konzervatívne, a to metódu „watch and wait“, postupnou endoskopickou dilatáciou dilatátormi s eventuálnym zavedením stentu, endoskopicky elektrokauterizáciou alebo laserom, Montgomeryho T kanyly alebo chirurgicky resekciou zúženého miesta s „end to end“ anastomózou alebo zavedením stentu [23–27].
Závažnú stenózu trachey spolu s tracheomaláciou sme diagnostikovali u druhého pacienta. Tento stav je možné riešiť endoskopickou implantáciou stentu. Konzultovaný pneumológ a hrudný chirurg tento výkon neindikovali. Z dôvodu progresívnej respiračnej insuficiencie sme dýchacie cesty zaistili vykonaním chirurgickej tracheostómie nad miestom stenózy spolu s resekciou dostupnej stenotickej časti priedušnice. Po multiodborovom konziliárnom vyšetrení pre komplikovaný interný stav pacienta ďalšia rekonštrukčno-plastická operácia nebola indikovaná.
ZÁVER
Indikácie na vykonanie tracheostómie sú často z dôvodov potreby dlhodobej pľúcnej ventilácie a zabezpečenia dostatočnej toalety dolných dýchacích orgánov. Najčastejšie tento výkon preto indikujú lekári z anesteziologicko-resuscitačného pracoviska a jednotky intenzívnej starostlivosti. Možno preto u kriticky chorých pacientov na niektorých oddeleniach anestézie a intenzívnej medicíny a jednotkách intenzívnej starostlivosti nahrádza štandardnú chirurgickú tracheostómiu PDT. Punkčná dilatačná tracheostómia je menej náročná z personálneho a materiálneho zabezpečenia, jej vykonanie je časovo kratšie. Tento výkon je však vhodný iba u pacientov s plánovaným vykonaním tracheostómie s možnosťou intubácie pacienta, priaznivých anatomických pomeroch na krku a u dospelých chorých. Typ tracheostómie (PDT versus chirurgická) nemá vplyv na výskyt komplikácií.
V prezentovaných kazuistikách došlo k poškodeniu priedušnice po PDT – pretrvávaniu perforácie prednej steny trachey a závažnej stenózy trachey. Na našom ORL pracovisku sme vykonali klasickú chirurgickú tracheostómiu, a to u prvého pacienta z dôvodu zaistenia dýchacích orgánov pri súčasnej plastike tracheokutánnej fistuly, u druhého pacienta pre progredujúcu respiračnú insuficienciu pre stenózu trachey.
Adresa pro korespondenci:
MUDr. Barbora Uhliarová, PhD.
ORL odd. FNsP F.D. Roosevelta
Nám. L. Svobodu 1
974 01 Banská Bystrica
Slovenská republika
e-mail: b.uhliarova@gmail.com
Sources
1. Vodička, J., Pokorný, K., Matoušek, P., Dejdar, D., Chalupa, J. Chirurgická a punkční dilatační tracheostomie – retrospektivní studie. Čas. lék. čes., 2007, 146, p. 546–550.
2. Lukáš, J., Stříteský, M., Bělohlávek, J., Novák, F., Haas, T. Tracheostomie – analýza šestiletého období. Otorinolaryng. a Foniat., 2004, 53, 2, p. 87–91.
3. Lukáš, J., Valvoda, J., Rambousek, P., Bělohlavek, J., Novak, F., Střitesky, M., Duškova, J., Haas, T. Standardní a punkční dilatační tracheostomie. Porovnání výsledků a komplikací. Otorinolaryng. a Foniat., 2006, 55, 3, p. 144–149.
4. Matoušek, P., Pokorný, K., Mejzlík, J., Matyáš, J., Chalupa, J. Komplikace chirurgické a punkční dilatační tracheostomie – jsou obě metody stejně bezpečné? Anest. intenziv. Med., 2004, 15, 6, p. 294–298.
5. Praženica, P., Holý, R., Filipovský, T., Fuksa, Z., Limberk, B., Navara, M. Neskoré následky klasickej tracheotómie a perkutánnej dilatačnej tracheotómie. Otorinolaryng. a Foniat., 2003, 52, 4, p. 186–189.
6. Epstein, S. K. Late complications of tracheostomy. Respir. Care, 2005, 50, 4, p. 542–549.
7. Hamano, K., Kumada, S., Hayashi, M. et al. Hemorrhage due to tracheoarterial fistula with severe motor and intellectual disability. Pediatr. Int., 2008, 50, 3. p. 337–340.
8. Sheldon, C. H., Pudenz, R. H., Freshwater, D. B., Crue, B. I. A new method for tracheostomy. J. Neurosurg., 1955, 12, p. 428–431.
9. De Leyn, P., Bedert, L., Delcroix, M., Depuydt, P., Lauwers, G., Sokolov, Y., Van Meerhaeghe, A., Van Schil, P., Belgian Association of Pneumology and Belgian Association of Cardiothoracic Surgery Tracheotomy: clinical review and guidelines. Eur. J. Cardiothorac. Surg., 2007, 32, 3, p. 412–421.
10. Cheng, E., Fee, W. E. Dilatational versus standard tracheostomy: a meta–analysis. Ann. Otol. Rhinol. Laryngol., 2000, 109, p. 803–807.
11. Delaney, A., Bagshaw, S. M., Nalos, M. Percutaneous dilatational tracheostomy versus surgical tracheostomy in critically ill patients: a systematic review and meta-analysis. Crit. Care, 2006,10, p. R55.
12. Putensen, C., Theuerkauf, N., Guenther, U., Vargas, M., Pelosi, P. Percutaneous and surgical tracheostomy in critically ill adult patients: a meta-analysis. Crit. Care, 2014, 18, 6, p. 544.
13. Dennis, B. M., Eckert, M. J., Gunter, O. L., Morris, J. A. Jr, May, A. K. Safety of bed-side percutaneous tracheostomy in the critically ill: evaluation of more than 3,000 procedures. J. Am. Coll. Surg., 2013, 216, p. 858–865; discussion 865–867.
14. Kettunen, W. W., Helmer, S. D., Haan, J. M. Incidence of overall complications and symptomatic tracheal stenosis is equivalent following open and percutaneous tracheostomy in the trauma patient. Am. J. Surg., 2014, 208, 5, p. 770.
15. Silvester, W., Goldsmith, D., Uchino, S., Bellomo, R., Knight, S., Seevanayagam, S., Brazzale, D., McMahon, M., Buckmaster, J., Hart, G. K., Opdam, H., Pierce, R. J., Gutteridge, G. A. Percutaneous versus surgical tracheostomy: A randomized controlled study with long-term follow-up. Crit. Care Med., 2006, 34, 8, p. 2145.
16. Tasca, R. A., Clarke, R. W. Tracheocutaneous fistula following paediatric tracheostomy--a 14-year experience at Alder Hey Children‘s Hospital. Int. J. Pediatr. Otorhinolaryngol., 2010, 74, 6, p. 711–712.
17. Kulber, H., Passy, V. Tracheostomy closure and scar revisions. Arch. Otolaryngol., 1972, 96, p. 22–26.
18. De Virgilio, A., Simonelli, M., Greco, A., Gallo, A., Moretta, A., Wang, C. C., Martellucci, S., Calcagno, P., De Vincentiis, M. Tracheocutaneous fistula in patients undergoing supracricoid partial laryngectomy: the role of chronic aspiration. Acta Otorhinolaryngol Ital., 2015, 35, p. 9–14.
19. Berenholz, L. P., Vail, S., Berlet, A. Management of tracheocutaneous fistula. Arch. Otolaryngol. Head Neck Surg., 1992, 118, 8, p. 869–871.
20. Gallagher, T. Q., Hartnick, C. J. Tracheocutaneous fistula closure. Adv. Otorhinolaryngol., 2012, 73, p. 76–79.
21. Khaja, S. F., Fletcher, A. M., Hoffman, H. T. Local repair of persistent tracheocutaneous fistulas. Ann. Otol. Rhinol. Laryngol., 2011, 120, 9, p. 622–626.
22. Azizkhan, R. G., Lacey, S. R., Wood, R. E. Anterior cricoid suspension and tracheal stomal closure for children with cricoid collapse and peristomal tracheomalacia following tracheostomy. J. Pediatr. Surg., 1993, 28, 2, p. 169–171.
23. Bacon, J. L., Patterson, C. M., Madden, B. P. Indications and interventional options for non-resectable tracheal stenosis. J. Thorac. Dis., 2014, 6, 3, p. 258–270.
24. Zias, N., Chroneou, A., Tabba, M. K., Gonzalez, A. V., Gray, A. W., Lamb, C. R., Riker, D. R., Beamis, J. F. Jr. Post tracheostomy and post intubation tracheal stenosis: Report of 31 cases and review of the literature. BMC Pulm. Med., 2008, 8, 18.
25. Lukáš, J., Paska, J., Votruba, J., Černohorský, S. Postkanylační stenózy trachey. Otorinolaryng. a Foniat., 2007, 56, 3, p. 133–136.
26. Marel, M., Pekárek, Z., Fiala, L., Špásová, I., Pafko, P., Schützner, P., Pospíšil, R., David, I. Benigní stenózy velkých dýchacích cest. Čas. lék. čes., 2002, 141, 19, p. 610–614.
27. Bagheri, R., Majidi, M., Khadivi, E., Attar, A. S., Tabari, A. Outcome of surgical treatment for proximal long segment post intubation tracheal stenosis. J. Cardiothorac. Surg., 2013, 8, 35.
Labels
Anaesthesiology, Resuscitation and Inten Intensive Care Medicine
Article was published inAnaesthesiology and Intensive Care Medicine

2016 Issue 3-
All articles in this issue
- Pleural effusion in intensive care
- Tracheal damage as a consequence of percutaneous dilatation tracheostomy – case reports and review of literature
- Fifty-five year old man with thrombocytopaenia and life threatening diffuse alveolar haemorrhage. Case report
- The physician and criminal law I – legal proceedings
- Echocardiographic examination in mitral valve disease
- The role of simulation in the evolution of anaesthesia and intensive care medicine
- Antifungal therapy in the ITU/HDU setting in the Czech Republic: Prospective, observational study
- Anaesthesiology and Intensive Care Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Pleural effusion in intensive care
- Tracheal damage as a consequence of percutaneous dilatation tracheostomy – case reports and review of literature
- Echocardiographic examination in mitral valve disease
- The role of simulation in the evolution of anaesthesia and intensive care medicine
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

