-
Medical journals
- Career
První klinické zkušenostis dárcovstvím orgánů po nevratné zástavě oběhu – kazuistika
Authors: Schmidt Matouš 1,2; Pažout Jaroslav 1,2; Fric Michal 1,2; Waldauf Petr 1,2; Pokorná Eva 3; Pachl Jan 1,2
Authors‘ workplace: Klinika anesteziologie a resuscitace Fakultní nemocnice Královské Vinohrady, Praha 1; 3. lékařská fakulta Univerzity Karlovy, Praha 2; Transplantcentrum, Institut klinické a experimentální medicíny, Praha 3
Published in: Anest. intenziv. Med., 25, 2014, č. 4, s. 296-300
Category: Intesive Care Medicine - Case Report
Overview
České právní normy definují dva druhy odběrů orgánů od zemřelých dárců. Jsou jimi dárci s prokázanou smrtí mozku (DBD – donors after brain death) a dárci po nevratné zástavě krevního oběhu (DCD – donors after circulatory death). Zatímco první typ dárcovství je v České republice běžnou součástí klinické praxe, dárcovství orgánů po nevratné zástavě oběhu je teprve na samotném počátku. V druhé polovině roku 2013 byl schválen kompetentními odbornými společnostmi doporučený postup k provádění těchto odběrů. V uvedené kazuistice 45letého muže po závažném úrazu mozku se snažíme upozornit na některé odlišnosti a případná rizika DCD.
Klíčová slova:
DCD – dárcovství orgánů – paliativní péče – odnětí orgánové podporyÚVOD
Počet pacientů čekajících na transplantaci v České republice stále významně převyšuje počet dárců orgánů. V průběhu jednoho roku je v České republice provedena transplantace životně důležitého orgánu cca u jedné třetiny registrovaných nemocných v čekací listině [1]. Úmrtnost čekatelů se pohybuje od 5 % (ledvina) až do 50 % v případě čekajících na transplantaci plic. Tato skutečnost vybízí k hledání cesty ke zvýšení počtu dárců s cílem snížení počtu pacientů, kteří se transplantace nedožijí. V porovnání s ostatními zeměmi je v České republice relativně vyspělá transplantační kultura ve vztahu k dárcovství orgánů od pacientů s prokázanou smrtí mozku (DBD). V porovnání počtu zemřelých dárců na 1 milion obyvatel patří ČR k zemím se střední dostupností transplantací. Pomyslný žebříček vede Španělsko, Chorvatsko, Belgie. Za námi jsou například takové země jako Velká Británie, Německo, Švédsko či Nizozemí [2]. Přestože rezervy v této oblasti stále jsou, výše zmíněný poměr čekatelů/dárců se dlouhodobě nedaří již zásadně ovlivnit. Významným zdrojem, který by nepoměr dokázal zvrátit a pozitivně ovlivnil počet přeživších pacientů na čekacích listinách, je dárcovství orgánů od dárců s nevratnou zástavou krevního oběhu (DCD). V některých evropských zemích (např. Velká Británie, Nizozemí, Belgie, Španělsko) se tento typ dárcovství stal součástí běžné klinické praxe a významně se podílí na příznivé realizaci transplantačního programu [3, 4, 5]. Ve Velké Británii tvoří DCD dárci více než 40 % jejich celkového počtu [3]. V České republice je dárcovství od DCD na samotném počátku. Z právního hlediska je takový dárce definován přímo v českém „Transplantačním zákoně“ [6]. Odbornou oporou je doporučený postup před odběrem orgánů od zemřelých dárců po nevratné zástavě oběhu [7], který byl v druhé polovině roku schválen Českou společností intenzivní medicíny (ČSIM), Českou společností anesteziologie, resuscitace a intenzivní medicíny (ČSARIM) a Českou transplantační společností (ČTS). Dalším nezbytným dokumentem je doporučení představenstva České lékařské komory k postupu při rozhodování o změně léčby intenzivní na léčbu paliativní u pacientů, kteří nejsou schopni vyjádřit svou vůli [8].
V návaznosti na schválený doporučený postup byly na našem pracovišti provedeny dva DCD odběry orgánů. Prezentovaná kazuistika upozorňuje na některá úskalí a diference v přípravě dárce s nevratnou zástavou oběhu.
KAZUISTIKA
Jeden z těchto odběrů byl proveden u 45letého muže po závažném kraniotraumatu.
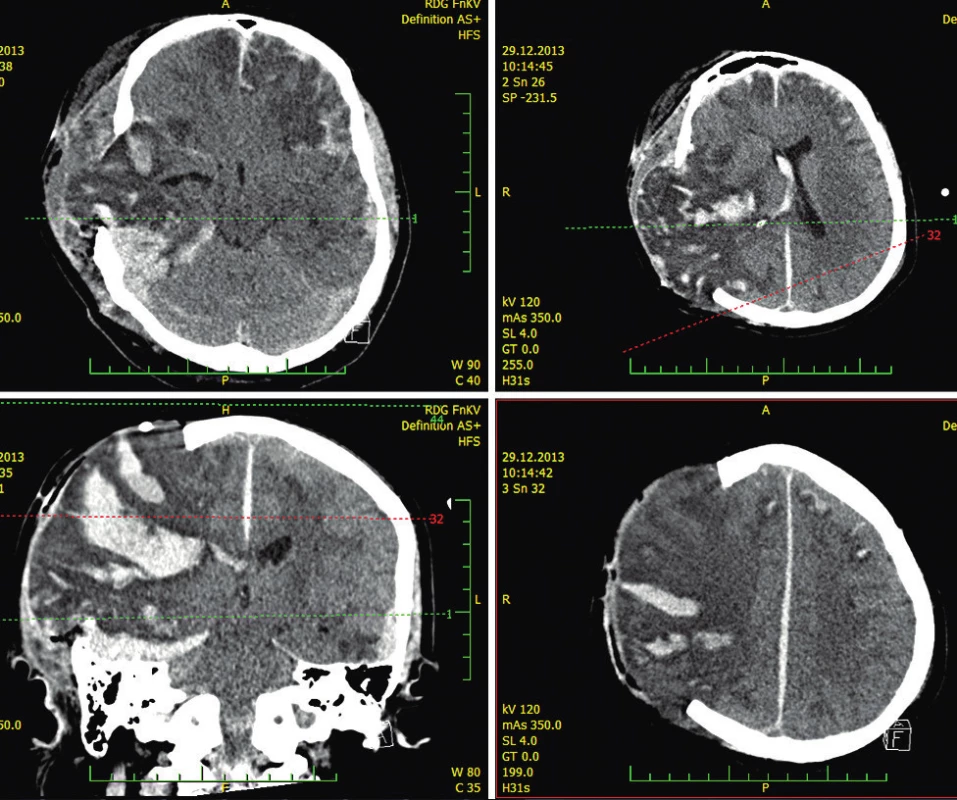
Pacient byl přijat na resuscitační oddělení po pádu z výše. Od počátku se nacházel v hlubokém bezvědomí, již lékařem záchranné služby na místě úrazu hodnoceném třemi body glasgowské škály (GCS). Při příjmu na resuscitační oddělení bylo provedeno komplexní invazivní zajištění a diagnostika. Dominující bylo poranění mozku s počínajícími kontuzními ložisky, subarachnoidálním krvácením a edém s přetlakem středočarových struktur. Neurochirurgem byla indikována a následně provedena dekompresní kraniektomie. Již peroperačně byl nález hodnocen jako nepříznivý s výraznou expanzí mozkové tkáně. Pooperační kontrolní CT potvrdilo fatální postižení mozku s rozsáhlým prokrvácením všech mozkových struktur a maligním edémem (obr. 1).
Pacient byl po výkonu ponechán v hluboké analgosedaci s nutnou podporou oběhu vazopresory. Druhý den po úrazu došlo k progresi neurologického postižení. Rozvinula se oboustranná areaktivní mydriáza, z dalších kmenových reflexů byl výbavný pouze okulokardiální reflex, došlo k rozvoji diabetes insipidus. Následně bylo rozhodnuto o ukončení analgosedace. Rodina pa-cienta byla o jeho zdravotním stavu a o nepříznivém vývoji plně informována. Čtvrtý den, 48 ho-din po ukončení analgosedace, vyhasly zbylé reflexy mozkového kmene. Proběhl další pohovor s nejbližšími příbuznými, při kterém byli opět informováni o závažnosti stavu a marnosti léčby. Při této rozpravě byli seznámeni s možností zařazení pacienta do transplantačního programu jako dárce orgánů. Byly popsány obě možnosti potenciálního odběru, DBD i DCD. S darováním orgánů rodina vyslovila souhlas.
V souladu se zákonnými normami bylo provedeno klinické vyšetření k průkazu mozkové smrti. Pacient klinická kritéria mozkové smrti splňoval. Na základě tohoto vyšetření jsme kontaktovali koordinátora transplantačního centra a provedli identifikaci a nezbytná vyšetření u potencionálního dárce orgánů. K instrumentálnímu průkazu mozkové smrti byla zvolena podle zvyklostí a možností pracoviště perfuzní scintigrafie. Vzhledem k provedené neurochirurgické dekompresi byl však pod kraniektomií zachycen reziduální průtok (obr. 2). Přes jeho funkční nevýznamnost však nebyla splněna podmínka instrumentálního průkazu smrti mozku. Hodnocení prognózy pacienta jako infaustní nebylo tímto vyšetřením nijak ovlivněno. Potvrzení klinické diagnózy smrti mozku jinou instrumentální metodou (vyšetření bitemporálních evokovaných sluchových kmenových potenciálů) není možno na našem pracovišti provádět. Proběhlo další setkání s příbuznými, při kterém jim byla celá situace, včetně výsledku scintigrafie, referována. V jejich pohledu na možný odběr a transplantační program, stejně i shodně, že by darování orgánů bylo v souladu s přesvědčením pacienta a bylo by jeho vůlí, nedošlo k žádné změně. Jejich přáním bylo neprodlužovat zbytečně utrpení a další marnou léčbu. Pátý den bylo na základě konsenzu lékařů kliniky po opětovném zhodnocení stavu, rozhodnuto o přechodu k paliativní péči v souladu s doporučením ČLK [8]. Tímto rozhodnutím byly splněny podmínky pro pokus o odběr orgánů v kategorii DCD Maastrichtských kritérií III a IV [9]. S transplantačním centrem byla zahájena koordinace možného DCD odběru. Samotný přechod do paliativní péče byl na nezbytně nutnou dobu, potřebnou pro technické zabezpečení odběru, odložen. Ukončení orgánové podpory bylo provedeno šestý den ráno. Uskutečnilo se na připraveném operačním sále, který je součástí oddělení. V tu dobu již byl na našem pracovišti přítomen odběrový tým transplantačního centra. Vše bylo zajištěno tak, aby s pacientem nepřišel nikdo z odběrového týmu do kontaktu.
Image 2. Reziduální průtok při scintigrafii mozku 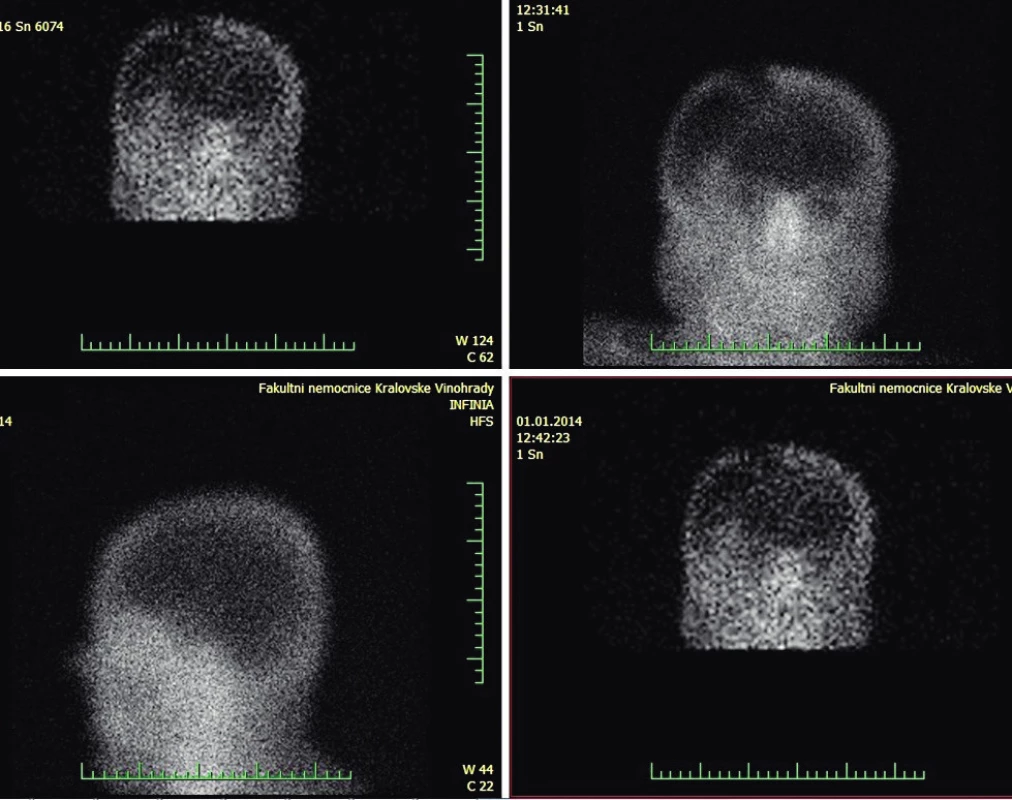
Před samotným odnětím orgánové podpory (od okamžiku rozhodnutí o přechodu do paliativní péče) byl pacientovi kontinuálně podáván morfin v dávce 0,03 mg/kg/hod, byla nutná oběhová podpora noradrenalinem v dávce 0,02 µg/kg/min. Umělá plicní ventilace byla vedena v objemově řízeném režimu s pozitivním endexspiračním přetlakem 1,2 kPa a inspirační frakcí kyslíku 50 %. Na sále byly monitorovány základní fyziologické parametry – EKG, invazivně měřený krevní tlak (IBP) a saturace krve kyslíkem (SpO2). K dispozici byl bed-side echokardiografický ultrazvukový přístroj. Odběrový tým byl připraven v operačním filtru. Odnětí orgánové podpory proběhlo v následujících krocích. Byl zastaven lineární dávkovač s noradrenalinem, z orotracheální kanyly byl odpojen ventilační okruh a byla provedena terminální extubace pacienta. Byl zaznamenán přesný čas. Před extubací jsme pacientovi podali 0,5 mg atropinu z důvodu zabránění salivace, která vytažení endotracheální rourky provází [13]. Od této chvíle jsme pečlivě sledovali hodnoty krevního tlaku a SpO2 tak, aby se při poklesu středního arteriálního tlaku (MAP – mean arterial pressure) pod 50 torrů nebo SpO2 pod 70 %, začalo počítat období tzv. teplé ischémie. Ta po domluvě s transplantačním týmem neměla být delší než 30 minut. Vzhledem k celkově špatnému stavu pacienta byl počátek teplé ischémie identifikován 1 minutu po ukončení podpory (MAP poklesl pod 50 torrů, SpO2 byla neměřitelná). Srdeční zástava nastala za dalších 10 minut. Byla verifikována křivkou EKG, arteriální křivkou invazivně měřeného krevního tlaku a echokardiograficky, sledováním kinetiky komor z parakardiální druhé osy srdce (PLAX). Ve všech třech sledovaných parametrech byl čas zástavy ve stejnou dobu. Jako srdeční rytmus v době zástavy byla tedy zaznamenána asystolie bez intervalu bezpulzové elektrické aktivity (PEA). Byl zaznamenán čas srdeční zástavy a od této chvíle se počítal pětiminutový „no-touch“ interval. Během této doby nedošlo ke spontánnímu obnovení srdeční činnosti a u pacienta byla konstatována smrt. Byl povolán již připravený transplantační tým, který bezprostředně začal s odběrem orgánů. Odebrány byly obě ledviny.
Zdravotnická dokumentace se nijak nelišila od dokumentace vedené u pacienta, který je dárcem po mozkové smrti. V protokolu o zjištění smrti [10] jsme vyplnili pouze základní data a část I. „Zjištění smrti průkazem nevratné zástavy krevního oběhu“, dále úmrtní zprávu, zprávu o prohlídce zemřelého a průvodku k pitvě dospělých. Do úmrtní zprávy jsme zaznamenali všechny sledované časy včetně „no-touch“ intervalu.
Celé organizaci odběru DCD a samotnému odnětí orgánové podpory předcházel briefing s veškerým ošetřujícím personálem. Zde byla podrobně vysvětlena celá problematika a jednotlivé kroky týkající se takovéhoto odběru. Žádná negativní reakce zaznamenána nebyla.
Důležitým momentem pro všechny zúčastněné byla informace o výborném výsledku transplantací odebraných ledvin. Ledviny byly transplantovány dvěma příjemcům – 66letému a 20letému muži. U obou došlo k okamžitému rozvoji funkce štěpů a hodnota jejich sérového kreatininu se pohybuje okolo 100 µmol/l.
DISKUSE
Právní normy a odborné doporučení pro odběr orgánů od DCD jsou v České republice dány především pro kategorii III Maastrichtských kritérií[7, 9], tedy pro pacienty na pracovištích intenzivní medicíny, u kterých je na základně zdravotního stavu další terapie označena jako marná, a je jim poskytnuta paliativní péče. V praxi se může jednat především o pacienty s fatálním postižením mozku, u kterých nedojde nebo není předpoklad, že by mohlo dojít k absenci mozkové perfuze a následně k instrumentálně prokázané mozkové smrti. Počet takto postižených může být významný a podíl na celkovém počtu dárců orgánů by mohl být téměř stejně velký jako podíl dárců po smrti mozku [11]. U každého pacienta na oddělení intenzivní medicíny, u kterého dojde ke konsenzu o přechodu do paliativní péče, by měla být posouzena možnost zařazení do transplantačního programu jako DCD.
Ve srovnání s dárci orgánů se smrtí mozku je třeba v případě organizace odběrů DCD upozornit na dvě úskalí – complianci zdravotnického personálu a názor nejbližších příbuzných. V prvním případě jde nejčastěji o postup terminální extubace. Souhlas příbuzných naše legislativa nevyžaduje, nicméně jejich názor je v klinické praxi respektován.
Terminální extubace je úkon z etického i odborného hlediska přípustný [8, 12]. Ve svých důsledcích jde o postup odnětí orgánové podpory, srovnatelný s ukončením podpory oběhu vazopresory. Nezahájení nebo nepokračování marné a neúčelné léčby u pacientů v terminálním stadiu neléčitelného onemocnění a/nebo s ireverzibilní poruchou integrity orgánových funkcí, kteří nereagují na použité léčebné postupy, je v souladu s etickými principy medicíny a existujícími právními předpisy České republiky [8]. Sedace pacienta opiáty je vhodná. Jejich dávka by měla být postupně titrována. Při takovémto způsobu aplikace by měl být jejich vliv na aktivitu dechového centra minimální [13]. V situaci, kdy nepříznivou prognózu pacienta již nelze nijak ovlivnit, je potlačení diskomfortu v průběhu umírání prioritou [8] a má tudíž přednost před možným ovlivněním vitálních funkcí. Na našem pracovišti je podávání opiátů součástí protokolu paliativní péče, proto byl výše referovanému pacientovi podáván morfin i při klinických známkách mozkové smrti.
Komunikace s blízkými potencionálního dárce je nezbytnou a možná nejtěžší součástí celého procesu. Při vedení pohovoru s rodinou u výše referovaného pacienta nebyl oproti příbuzným dárců s prokázanou smrtí mozku rozdíl. Komunikace a pochopení celého procesu rodinou je u DCD zřejmě o něco jednodušší. Laikovi, navíc silně emočně zatíženému, lze spíše vysvětlit smrt, která nastane v důsledku srdeční zástavy, než smrt, zjištěnou přístrojovým průkazem absence průtoku krve mozkem při zachované srdeční činnosti.
Pohovor s rodinou výše referovaného pacienta probíhal následovně: v situaci, kdy již bylo zřejmé katastrofické postižení mozkových funkcí s infaustní prognózou, o které byli nejbližší plně informováni, byl vznesen dotaz na předpokládaný názor pacienta na dárcovství orgánů. Panovala zde jasná shoda, že darování orgánů je v souladu s životními postoji pacienta a že by bylo jeho přáním. V další fázi tohoto pohovoru byly popsány obě možnosti dárcovství – DBD i DCD a rozdíl mezi nimi. Tyto informace však nebyly podstatné a byly spíše nad rámec toho, co si nejbližší přáli o celém procesu vědět. Rozdíl mezi DBD a DCD byl vnímán jako medicínsko-technický problém, který stav pacienta, jeho nevyslovené přání darovat orgány a situaci rodiny nijak neovlivní. Tato část celého procesu, která se z pohledu zdravotníka může zdát jako nejvíce problematická, byla z pohledu příbuzných-laiků málo podstatná.
Průkaz srdeční zástavy u DCD podle doporučení ČSARIM [7] se provádí splněním dvou ze tří těchto kritérií: absence organizované elektrické aktivity na křivce EKG, absence pulzové křivky invazivně monitorovaného krevního tlaku a absence mechanické aktivity srdce zjištěné ultrazvukovým vyšetřením. Echokardiografie je pro monitorování srdeční zástavy jako doplněk k EKG a IBP (invazivně měřený krevní tlak) velmi vhodná. U našeho dalšího DCD pacienta, který zde nebyl referován, proběhla srdeční zástava pod obrazem elektromechanické disociace. Echokardiograficky byla spolu s IBP mechanická zástava srdeční činnosti potvrzena. V případě, že by ultrazvukový přístroj k dispozici nebyl a pro stanovení smrti by se čekalo na vymizení elektrické aktivity na EKG křivce, k odběru by patrně z důvodu překročení časového limitu pro toleranci teplé ischémie dojít nemohlo. Od okamžiku zjištění srdeční zástavy se počítá takzvaný „no-touch interval“ (období klidu). Jeho doba je doporučením stanovena na 5 minut. Pokud během této doby nedojde ke spontánnímu obnovení srdečního rytmu, je potvrzena nevratná zástava krevního oběhu a po této době je možné začít s odběrem orgánů. Délka intervalu je stanovena na základě odborného konsenzu, že po pěti minutách od srdeční zástavy ke spontánnímu obnovení srdeční činnosti již nedojde.
Dostatečná edukace zdravotnického personálu by měla být nedílnou součástí celého procesu. Péče o dárce orgánů a především realizace DCD odběrů znamená pro zdravotníky velikou emoční zátěž a je nezbytné, aby ohledně použitého postupu panoval názorový konsenzus. Všechny otázky musí být zodpovězeny. Jen tak se můžeme vyvarovat případného negativního pohledu na tuto problematiku, která je jinak na výsost ušlechtilá.
ZÁVĚR
Podmínky pro provádění odběrů orgánů od dárců po zástavě srdce jsou v současné době v České republice připraveny po stránce legislativní i odborné. Pro ošetřující personál může znamenat takovýto druh odběrů vyšší emoční i organizační zátěž, zásadní rozdíl mezi dárcovstvím DBD a DCD však není.
Do redakce došlo dne 25. 3. 2014.
Do tisku přijato dne 26. 5. 2014.
Prohlášení: Autoři článku prohlašují, že nejsou vzhledem k výše uvedené problematice ve střetu zájmů.
Práce nebyla publikována v jiném časopise.
Adresa pro korespondenci:
As. MUDr. Matouš Schmidt
Klinika anesteziologie a resuscitace FNKV
Šrobárova 50
100 34 Praha 10
e-mail: matous.schmidt@post.cz
Sources
1. Pokorná, E. Zemřelí dárci orgánů k transplantacím. Čas. Lék. čes., 2011, 150, s. 34–36.
2. International Registry in Organ Donation and Transplantation. Dostupné na: www.irodat.org.
3. Organ Donation and Transplantation, Activity report 2012/13, dostupné na: http://www.organdonation.nhs.uk/statistics/transplant_activity_report/current_activity_reports/ukt/activity_report_2012_13.pdf (poslední přístup 17.5.2014).
4. Domínguez-Gil, B., Haase-Kromwijk, B., Van Leiden, H. et al. Current situation of donation after circulatory death in European countries. Transpl. Int., 2011, 24, 7, p. 676–686.
5. Jochmans, I., Darius, T., Kuypers, D., Monbaliu, D. et al. Kidney donation after circulatory death in a country with a high number of brain dead donors: 10-year experience in Belgium. Transpl. Int., 2012, 25, 8, p. 857–866.
6. Zákon č. 285/2002 Sb. a jeho novela zákonem č. 44/2013 Sb. Dostupné na: http://www.mzcr.cz/legislativa/dokumenty/zakon-c44/2013-sb-kterym-se-meni-zakon-c285/2002-sb-o-darovaniodberech_7543_11.html (poslední přístup 27.1.2014).
7. Doporučený postup před odběrem orgánů od zemřelých dárců po nevratné zástavě krevního oběhu. Dostupné na: http://www.csim.cz/Public/csim/dokumenty/Doporu%C4%8Den%C3%A9%20postupy%20a%20stanoviska%20%C4%8CSIM/120-doporuceny-postup-2013-odber-organu.pdf?TimeStamp=20140418013437 (poslední přístup 17.5.2014).
8. Doporučení představenstva ČLK č. 1/2010 k postupu při rozhodování o změně léčby intenzivní na léčbu paliativní u pacientů v terminálním stavu, kteří nejsou schopni vyjádřit svou vůli. Dostupné na: http://www.csarim.cz/Public/csim/dop-CLK-2010-31.pdf (poslední přístup 27.1.2014)
9. Kootstra, G., Daemen, J. The non-heart-beating donor. Transplant. Proc., 1996, 28, p. 16.
10. Protokol o zjištění smrti, příloha č. 3, vyhl. č. 114/2013 Sb. Dostupné na: http://www.ikem.cz/zivot2/protokol/pdf/protokol_04_13.pdf (poslední náhled 17.5.2014).
11. Schmidt, M., Pokorná, E., Fric, M., Duška, F. Identifikace potenciálních dárců orgánů po nevratné zástavě oběhu na pracovišti intenzivní medicíny. Anest. intenziv. Med., 2012, 23, 6, s. 295–299.
12. Černý, V., Pařízková, R., Dostál, P., Jahodářová, R., Herold, I., Nalos, D. Ukončování ventilační podpory u nemocných v intenzivní péči. Anest. intenziv. med., 2001, 2, s. 64–68.
13. Kompanje, E. J. O., van der Hoven, B., Bakker, J. Anticipation of distress after discontinuation of mechanical ventilation in the ICU at the end of life. Int. Care Med., 2008, 34, p. 1593–1599.
Labels
Anaesthesiology, Resuscitation and Inten Intensive Care Medicine
Article was published inAnaesthesiology and Intensive Care Medicine

2014 Issue 4-
All articles in this issue
- Hypotermie během anestezie – (ne)kazíme si sami výsledky naší práce?
- Česká porodnická anestezie a rok 2014
- Změníme přístup ke zvládání dechové nedostatečnosti?
- Výskyt hypotermie v perioperačním období – unicentrická observační studie
- První zkušenosti s biluminální fibrooptickou kanylou Vivasight ETView ® v hrudní chirurgii
- Kazuistika nediagnostikovaného intracerebrálního krvácení u pacientky po anuloplastice trikuspidální chlopně
- Postavení remifentanilu v porodnické analgezii
- Program INKA – porodní analgezie „na míru“
- První klinické zkušenostis dárcovstvím orgánů po nevratné zástavě oběhu – kazuistika
- Odběr orgánů od dárce zemřeléhov důsledku nevratné zástavy oběhu – kazuistika a přehled problematiky
- Aktuální trendy dlouhodobé farmakologické sedace kriticky nemocných
- Ultrazvukové vyšetření ledvinv perioperační medicíně a intenzivní péči
- Sepse, těžká sepse, septický šok
- Pacient nejde odpojit od umělé plicní ventilace – fyziologický přístup (se zaměřením na kardiální příčiny)
- Klinická doporučení pro praxi – diagnostika a léčba hyponatrémie
- „Prodám ledvinu.Zn.: Potřebuji peníze!“
- Praha je již etablovaným zkušebním centrem pro Evropský diplom z intenzivní medicíny (EDIC) v novém formátu
- Nové slovenské publikace
- Anaesthesiology and Intensive Care Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- „Prodám ledvinu.Zn.: Potřebuji peníze!“
- Pacient nejde odpojit od umělé plicní ventilace – fyziologický přístup (se zaměřením na kardiální příčiny)
- Sepse, těžká sepse, septický šok
- Klinická doporučení pro praxi – diagnostika a léčba hyponatrémie
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career