-
Medical journals
- Career
Výskyt hypotermie v perioperačním období – unicentrická observační studie
Authors: Obare Pyszková Lenka 1; Nevtípilová Michaela 1; Žáčková Dagmar 1; Fritscherová Šárka 1; Zapletalová Jana 2,3; Hrabálek Lumír 3,4; Adamus Milan 1,3
Authors‘ workplace: Klinika anesteziologie, resuscitace a intenzivní medicíny, Fakultní nemocnice Olomouc 1; Ústav lékařské biofyziky, Institut molekulární a translační medicíny, Lékařská fakulta Univerzity Palackého v Olomouci 2; Lékařská fakulta Univerzity Palackého v Olomouci 3; Neurochirurgická klinika, Fakultní nemocnice Olomouc 4
Published in: Anest. intenziv. Med., 25, 2014, č. 4, s. 267-273
Category: Anaesthesiology - Original Paper
Overview
Cíl studie:
Popsat změny tělesné teploty nemocných v perioperačním období u krátkých a středně dlouhých operačních výkonů.Typ studie:
Unicentrická, prospektivní, observační studie.Typ pracoviště:
Klinika anesteziologie, resuscitace a intenzivní medicíny fakultní nemocnice.Materiál a metoda:
Sledování tělesné teploty pacienta v perioperačním průběhu během 59 pracovních dní (červen až srpen 2013). Z anesteziologického záznamu jsme zaznamenali věk a pohlaví nemocného, typ chirurgického výkonu, délku anestezie, použití/nepoužití některé z metod teplotního managementu během anestezie a teplotu operačního sálu měřenou elektronickým teploměrem. Studie nesledovala korelaci BMI a infuzní peroperační terapie ve vztahu k perioperační hypotermii.Výsledky:
Celkem bylo do studie zařazeno 401 nemocných. Pooperační hypotermie (pokles teploty o více než 0,5 °C) se vyskytovala v době přijetí na PACU (Post-anaesthesia care unit) u 253 nemocných (63 %). Po anestezii bylo prokázáno signifikantní snížení TT (tělesná teplota) vzhledem k hodnotám před anestezií (Wilcoxonův párový test, p < 0,0001). Hodnoty TT byly signifikantně nižší také při odjezdu z PACU ve srovnání s hodnotami před anestezií (Wilcoxonův párový test, p < 0,0001). Rovněž tělesná teplota při odjezdu z PACU byla signifikantně vyšší než TT po anestezii (Wilcoxonův párový test, p < 0,0001). Byla prokázána velmi slabá korelace změny TT po anestezii s délkou operace (Spearmanův korelační koeficient r = -0,299) a teplotou sálu (Spearmanův korelační koeficient r = 0,168). Nebyla prokázána signifikantní korelace mezi změnou TT po anestezii a věkem pacienta (r = -0,065). Nebyla prokázána signifikantní závislost mezi změnou TT a pohlavím.Závěr:
Pokles tělesné teploty během celkové anestezie je častým jevem, a to i u krátkých operačních výkonů.Klíčová slova:
perioperační hypotermie – komplikace – celková anestezie – tělesná teplota – zotavovací pokojÚVOD
Nekontrolovaná perioperační hypotermie je dobře popsanou komplikací operačních výkonů a anestezie [1–3]. Přes dostupnost spolehlivých a relativně levných metod sledování tělesné teploty (TT) je výskyt perioperační hypotermie vysoký (6–90 %) [4]. Pokles tělesné teploty může v perioperačním období zvyšovat výskyt komplikací (srdeční příhody, ranné infekce, poruchy koagulace nebo zvýšení proteolýzy) [5]. Snížení tělesné teploty ovlivňuje farmakokinetiku i farmakodynamiku léků, používaných během anestezie, důsledkem pak může být prodloužení jejich účinku [6, 7]. Pocit chladu u nemocného, který již po anestezii vnímá, je často sledován svalovým třesem. Ten je nejen subjektivně nepříjemný, ale je spojen se zvýšením spotřeby kyslíku příčně pruhovaným svalstvem. Nechtěná hypotermie přispívá i k prodloužení délky hospitalizace a zvyšuje morbiditu a mortalitu operovaných nemocných [8].
Cílem naší studie bylo popsat změny tělesné teploty nemocných v perioperačním období u krátkých a středně dlouhých operačních výkonů.
MATERIÁL A METODA
Do klinické observační jednoduše zaslepené prospektivní studie byli zařazeni nemocní starší 15 let podstupující plánovaný operační výkon v celkové nebo místní anestezii na Centrálních operačních sálech Fakultní nemocnice Olomouc (FNOL).
Nemocní podepsali informovaný souhlas s podáním anestezie. Všechna pro studii relevantní měření jsou ve FNOL součástí standardního ošetřování nemocných. Práce sloužila jako audit a kontrola kvality anesteziologické péče, vzhledem k charakteru studie proto nebyl požadován souhlas etické komise a informovaný souhlas nemocných se zařazením do studie.
Vyšetřovali jsme nemocné, kteří byli po operaci sledováni na zotavovacím pokoji (PACU, Post--anaesthesia care unit) Kliniky anesteziologie, resuscitace a intenzivní medicíny (KARIM) FNOL před převezením na standardní pokoj příslušného oddělení.
Výkony zahrnovaly operace všeobecné, cévní a plastické chirurgie, urologie, traumatologie a očního lékařství. Z hodnocení byli vyřazeni nemocní, u nichž byla operace doprovázena větší krevní ztrátou (s nutností peroperačního podání transfuze), nemocní podstupující dvoudutinový výkon, a ti nemocní, kteří byli po operaci hospitalizováni na jednotce intenzivní péče.
Z anesteziologického záznamu jsme zaznamenali věk a pohlaví nemocného, typ chirurgického výkonu, délku anestezie, použití/nepoužití některé z metod teplotního managementu během anestezie a teplotu operačního sálu měřenou elektronickým teploměrem. Anesteziolog, který vedl anestezii u daného nemocného, nebyl informován o probíhající studii, aby jeho rozhodování o peroperačním teplotním managementu nebylo ovlivněno.
Zaznamenali jsme ranní tělesnou teplotu nemocných, teplotu po ukončení anestezie (odpovídající teplotě při předání na PACU) a teplotu při předání na standardní pokoj (po 2 hodinách pobytu na PACU). Měřili jsme teplotu bubínku teploměrem GENIUS 2 Kendall (Tyco Healthcare Group LP, Mansfield, USA), který pracuje na principu detekce infračerveného záření.
Statistické zpracování
Získaná data jsme zanesli do tabulkového procesoru Excel v. 14 (Microsoft Office 2010, Redmont, USA) a statisticky zpracovali pomocí softwarového balíku SPSS v. 15 (SPSS Inc., Chicago, USA).
Numerická data byla popsána pomocí deskriptivních metod. K posouzení závislosti změn TT na vybraných parametrech byla použita Spearmanova korelační analýza. Změna TT v čase byla analyzována pomocí Wilcoxonova párového testu s Bonferroniho korekcí signifikance na mnohonásobné porovnávání. Pro hodnocení závislosti změny TT na ohřevu, respektive klinice, byla použita ANOVA s Bonferroniho post hoc testy, respektive ANCOVA s adjustací na teplotu sálu a délku operace. Závislost mezi změnou TT a pohlavím byla analyzována pomocí Mannova-Whitneyova U-testu. Normalita dat byla posouzena pomocí testu Kolmogorovova-Smirnovova s Lillieforsovou korekcí signifikance. Testy byly dělány na hladině významnosti 0,05.
VÝSLEDKY
Do studie bylo během 59 pracovních dní (červen až srpen 2013) zařazeno 405 nemocných. Pro neúplnost nebo chybné zadání dat byli ze studie vyřazeni 4 nemocní, výsledný soubor tvořilo 401 nemocných (216 mužů [54 %], 185 žen [46 %]). Jejich věk, délku operace a délku pobytu na PACU shrnuje tabulka 1. V tabulce 2 jsou zachyceny naměřené teploty a jejich rozdíly v perioperačním období.
Table 1. Věk nemocných, délka operace a pobytu na PACU 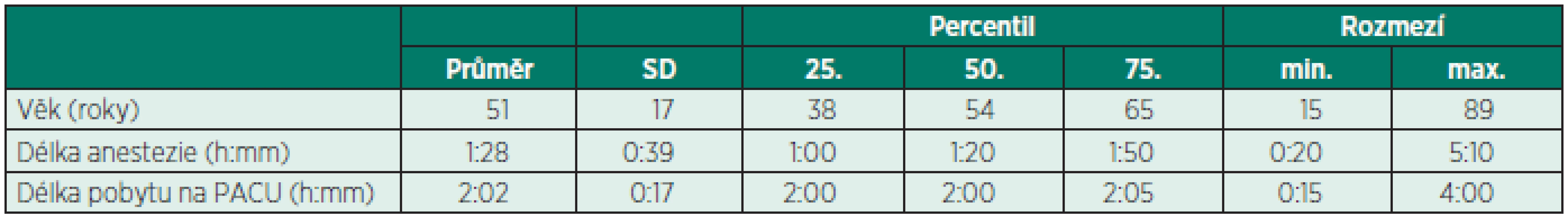
PACU = zotavovací pokoj (Post-anaesthesia care unit), 50. percentil = medián Table 2. Naměřené teploty a rozdíly teplot 
PACU = zotavovací pokoj (Post-anaesthesia care unit), 50. percentil = medián negativní hodnota u rozdílů = pokles teploty Pooperační hypotermie (pokles teploty o více než 0,5 °C) se vyskytovala v době přijetí na PACU u 253 nemocných (63 %), z toho u 40 pacientů (10 %) byl pokles tělesné teploty mezi 1,6–2,0 °C, u 17 (4,2 %) pak více než 2,0 °C – obrázek 1. Četnosti změn TT při odjezdu z PACU ve srovnání s TT před anestezií a četnosti změn tělesné teploty mezi příjezdem a odjezdem z PACU zachycují obrázky 2 a 3.
Image 1. Četnosti změn tělesné teploty před anestezií a po ní (tj. při příjezdu na PACU) 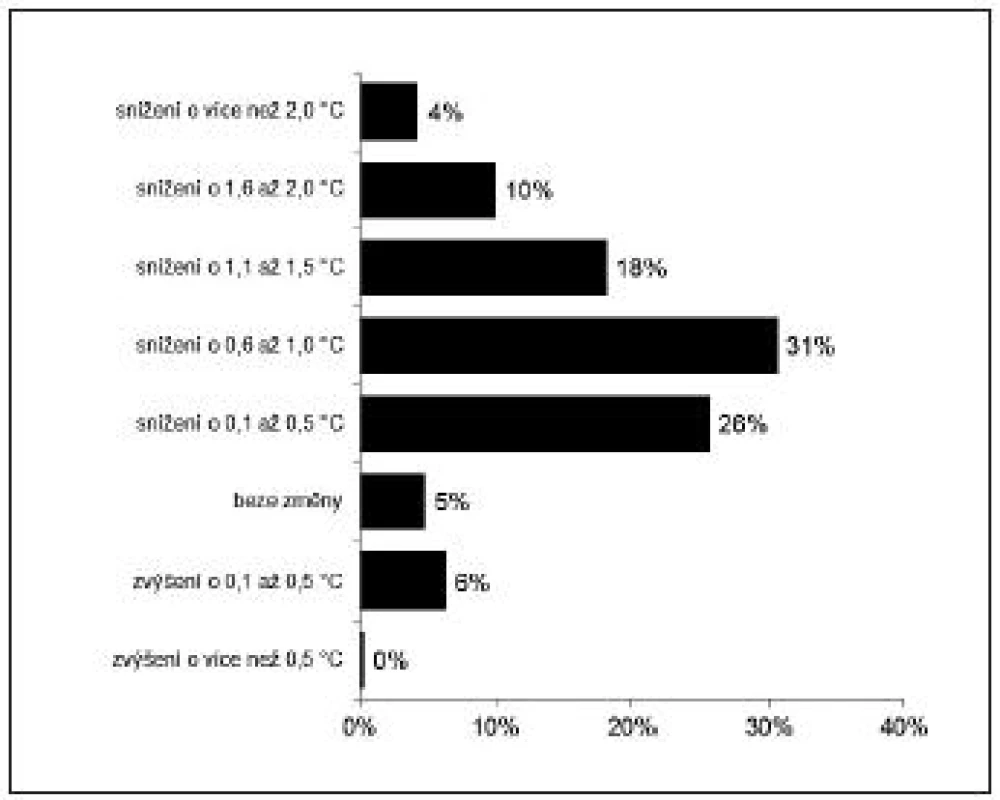
PACU = zotavovací pokoj (Post-anaesthesia care unit) Image 2. Četnosti změn tělesné teploty při odjezdu z PACU ve srovnání s TT před anestezií 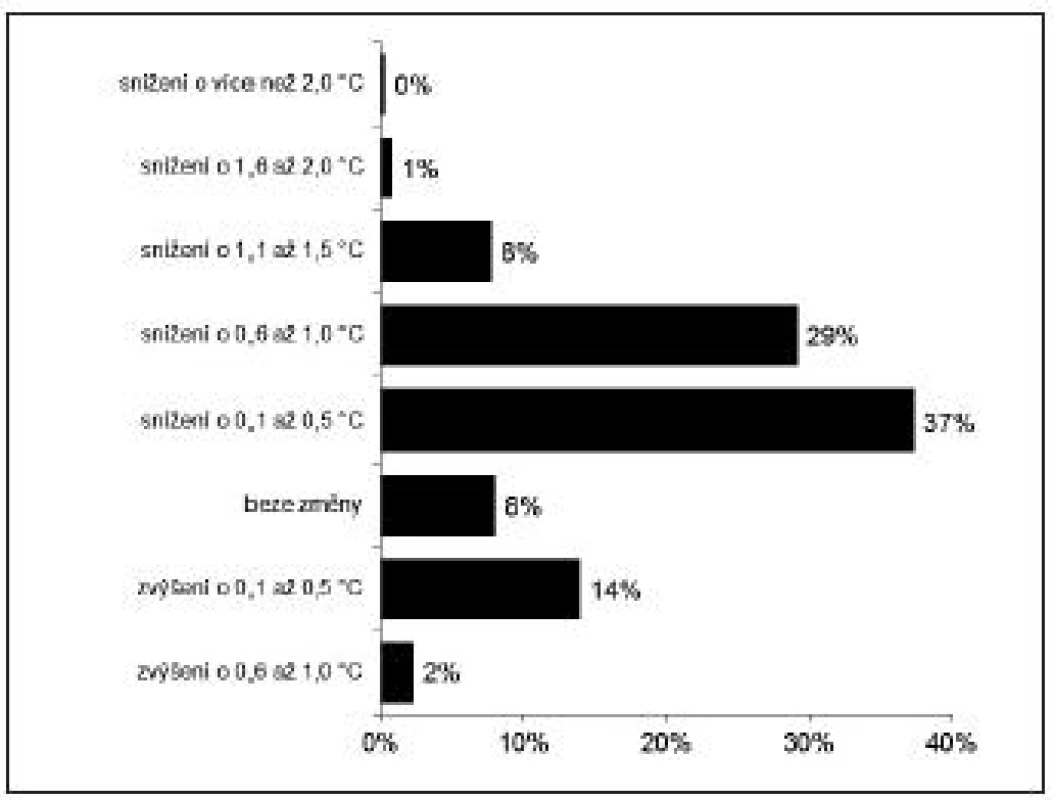
PACU = zotavovací pokoj (Post-anaesthesia care unit) Image 3. Četnosti změn tělesné teploty mezi příjezdem a odjezdem z PACU 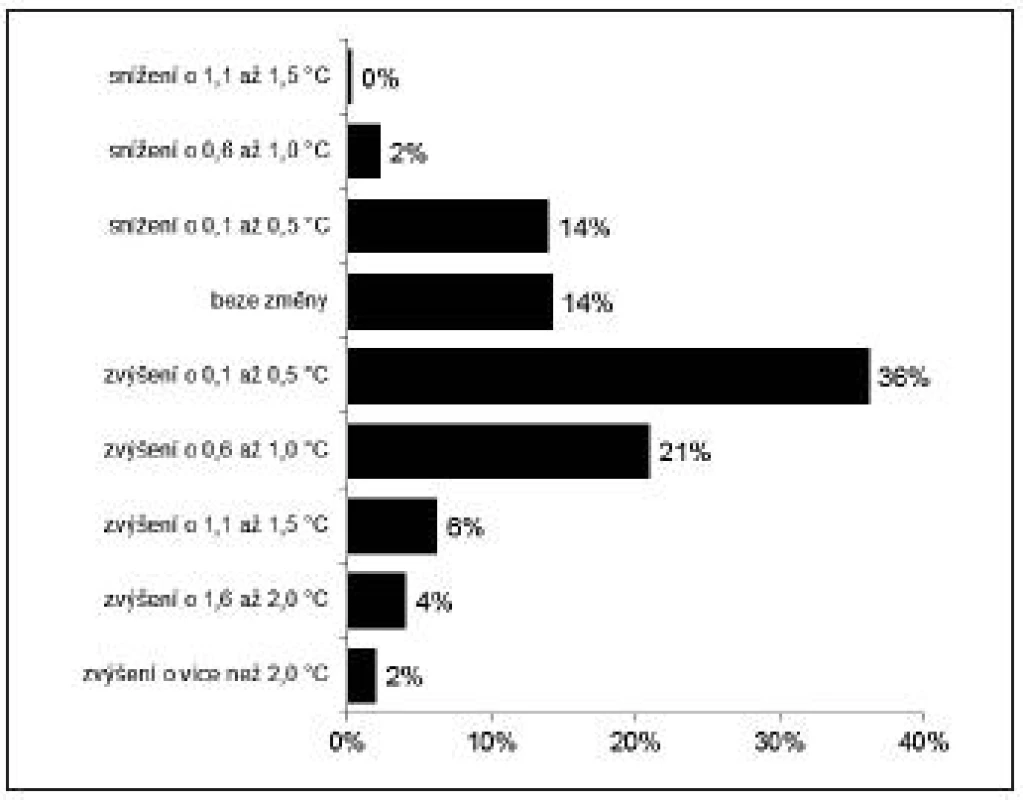
PACU = zotavovací pokoj (Post-anaesthesia care unit) Po anestezii bylo prokázáno signifikantní snížení TT vzhledem k hodnotám před anestezií (Wilcoxonův párový test, p < 0,0001). Hodnoty TT byly signifikantně nižší také při odjezdu z PACU ve srovnání s hodnotami před anestezií (Wilcoxonův párový test, p < 0,0001). Rovněž tělesná teplota při odjezdu z PACU byla signifikantně vyšší než TT po anestezii (Wilcoxonův párový test, p < 0,0001) – obrázek 4. Image 4. Změny tělesné teploty nemocných před anestezií, po ní a při předání z PACU na oddělení 
Kvartilový box graf popisuje distribuci tělesné teploty pomocí kvartilů. Silná čára uvnitř boxu reprezentuje medián TT (tj. 2. kvartil), dno boxu reprezentuje 1. kvartil a víko boxu 3. kvartil. Výška boxu odpovídá mezikvartilovému rozpětí (tj. charakteristice variability dat – v intervalu mezi 1. a 3. kvartilem leží 50 % naměřených hodnot). Anténky dole a nahoře odpovídají minimální a maximální neodlehlé hodnotě TT. Odlehlé hodnoty jsou označeny symbolem kroužek a extrémní hodnota symbolem hvězdičky. TT = tělesná teplota, PACU = zotavovací pokoj (Post-anaesthesia care unit) Byla prokázána velmi slabá korelace změny TT po anestezii s délkou operace (Spearmanův korelační koeficient r = -0,299) a teplotou sálu (Spearmanův korelační koeficient r = 0,168). Nebyla prokázána signifikantní korelace mezi změnou TT po anestezii a věkem pacienta (r = -0,065).
Metody teplotního managementu shrnuje tabulka 3. Analýza rozptylu (ANOVA) prokázala signifikantně vyšší pokles TT po anestezii u pacientů, u nichž byl použit průtokový ohřev + přikrývka a/nebo vyhřívaná podložka ve srovnání s pacienty bez ohřevu nebo jen s průtokovým ohřevem (p < 0,0001). Tento pokles byl potvrzen i po adjustaci na délku operace a teplotu sálu (p = 0,023, respektive p = 0,006).
Table 3. Metody teplotního managementu na operačním sále 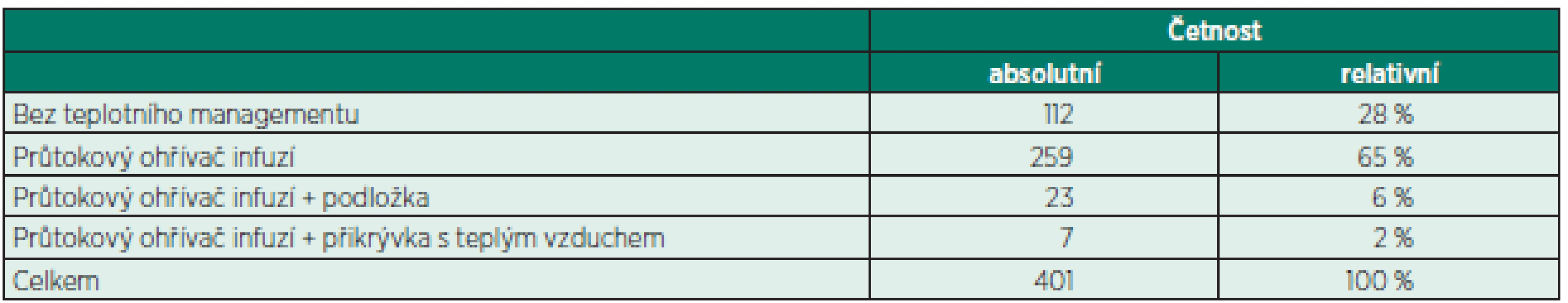
průtokový ohřívač infuzí – Biegler BW 685 (Medicin Elektronik) nebo OTI A1 Kendall (RTE, s.r.o.), vyhřívací podložka do 38 °C (Alsa Medik), přikrývka s teplým vzduchem - typ Warm Touch 5800, (M.S.M., s.r.o.) Signifikantně větší pokles TT po anestezii byl prokázán u pacientů na plastické chirurgii ve srovnání s traumatologií nebo urologií (p = 0,006, respektive p = 0,002, ANOVA). Po adjustaci na délku operace a teplotu sálu nebyl prokázán mezi klinikami signifikantní rozdíl ve změně TT po ane-stezii (ANCOVA, p = 0,623). Nebyla prokázána signifikantní závislost mezi změnou TT a pohlavím.
DISKUSE
Perioperační hypotermie je definována jako pokles teploty tělesného jádra pod 36,0 °C nebo pokles normální TT nejméně o 0,5 °C v průběhu perioperačního období [4, 7, 9].
I relativně malý pokles TT může být sdružen se zvýšenou morbiditou operovaných nemocných [10]. Pacienti s kardiálním rizikem, u nichž je peroperačně udržena normotermie, mají nižší riziko vzniku akutní srdeční příhody či vzniku supraventrikulárních arytmií. Frank et al. [11] prokázali u 300 pacientů po hrudním, nitrobřišním a cévním výkonu rozdílný výskyt pooperačních kardiálních komplikací v závislosti na perioperační TT (normotermní nemocní 1,4 % vs. hypotermní 6,3 %). Již mírná hypotermie snižuje funkci trombocytů a negativně ovlivňuje koagulaci. Klinickým důsledkem je větší krevní ztráta (průměrně o 16 %) s častější nutností aplikace transfuze (nárůst průměrně o 22 %) [12]. Během hypotermie dochází v celkové anestezii ke snížení obranyschopnosti organismu, což zvyšuje riziko výskytu perioperační infekce v ráně. Infekce v ráně může podle Kurzové et al. [13] prodloužit dobu hospitalizace o 5–20 dnů, a tím podstatně zvýšit náklady na zdravotní péči. Nechtěná perioperační hypotermie je spojena se zvýšenou mortalitou a morbiditou [8].
Vývoj hypotermie během celkové anestezie je typicky trojfázový. Během prvních 30 minut dochází k rychlému poklesu tělesné teploty (většinou o 0,5–1,5 °C). Příčinou je anestezií indukovaná redistribuce tepla z tělesného jádra na periferii. V druhé fázi tepelné ztráty pokračují, ale pokles teploty je pomalejší, postupný a má lineární průběh. Tento pokles postupně přechází do třetí fáze (plató), kdy dochází k rovnováze mezi ztrátami a tvorbou tepla organismem [9].
V naší studii jsme se zaměřili na krátké (délka do 60 min.) a střednědobé operační výkony (do 90 min.), u nichž se větší pokles TT během ane-stezie podle obecného povědomí zpravidla nepředpokládá. Prokázali jsme však, že tento názor není správný, u 63 % těchto nemocných poklesla TT během celkové anestezie o více než 0,5 °C. Odpovídá to údajům jiných autorů, Matsukawa et al. sledovali tělesnou teplotu u 6 zdravých dobrovolníků v průběhu první hodiny celkové anestezie [14]. Během sledovaného období poklesla TT průměrně o 1,6 ± 0,3 °C.
Zotavení normálních termoregulačních mechanismů nastává zpravidla během 2–5 hodin po ukončení anestezie [15]. V tomto období je organis-mus stále citlivý k případnému dalšímu poklesu TT. U 69 % našich nemocných byla TT vyšší při propuštění z PACU ve srovnání s hodnotami při přijetí na PACU. Z tohoto pohledu vyplývá i důležitost pooperačního teplotního managementu, který lze s výhodou zajistit právě na PACU [16].
Tělesná teplota není homogenní, teplota periferie je až o 0,2 °C nižší, než je teplota jádra, která je rozhodující pro hodnocení teplotního stavu nemocného. Prevence perioperační hypotermie vyžaduje dostupnost praktické, spolehlivé a přesné metody měření (dnes zpravidla elektronické). Pro měření teploty jádra jsou vhodnými místy pro umístění teplotního čidla jícen, nosohltan nebo močový měchýř [17, 18]. Nejde o místa jediná, Höcker et al. prokázali, že teplota měřená sublinguálně dobře koreluje s teplotou bubínku, a to jak u anestezovaných nemocných, tak u pacientů při vědomí [19]. Ve studii jsme k měření TT používali přístroj GENIUS 2, kterým se měří teplota bubínku. Měření tympanické teploty pracuje na základě detekce infračerveného záření, je jednoduché a při správném provedení poskytuje validní údaje.
Zajímavou možností perioperačního teplotního managementu je pre-warming (předehřívání) pacienta. Existuje řada prací, které tento způsob doporučují [20, 21], výhodou je prevence iniciálního poklesu TT po úvodu do anestezie z důvodu mírnější redistribuce teploty se snížením teplotního gradientu. Optimální je pokračování v aktivním zahřívání pacienta peroperačně, pokud chceme udržet normotermii.
Mezi nejdůležitější mechanismy perioperačních tepelných ztrát patří radiace a konvekce (radiací se ztrácí až 60 % tepla [4]). Kromě celkové anestezie má proto potenciální vliv na změny TT i teplota operačního sálu [9, 15]. Ta by měla být podle doporučení NICE nejméně 21 °C [21]. V naší studii byla teplota sálového prostředí průměrně 22 °C (maximálně jsme naměřili 28 °C při poruše klimatizace, která se objevila během operace). Při dostatečném přikrytí nemocného je pravděpodobně význam teploty sálového prostředí přeceňován. V naší studii jsme prokázali velmi slabou korelaci mezi změnou TT během anestezie a teplotou sálového prostředí (Spearmanův korelační koeficient r = 0,168). Tyto výsledky jsou ve shodě s literaturou (Monzón et al. [4]).
Signifikantně větší pokles TT po anestezii byl prokázán u pacientů, kteří podstupovali výkony plastické chirurgie ve srovnání s traumatologií nebo urologií. Tento výsledek může být ovlivněn tím, že plastické operace byly výrazně delší (průměr 2 : 12 hod.) než výkony traumatologické (1 : 23 hod.) nebo urologické (1 : 23 hod.). Po adjustaci na délku operace a teplotu sálu nebyl prokázán mezi klinikami signifikantní rozdíl ve změně TT po anestezii (p = 0,623). V souhrnu všech klinik však byla závislost mezi poklesem TT a délkou operace nízká (r = -0,299).
I přes dostupnost příslušných zařízení byl teplotní management během anestezie využíván nedostatečně. Pravděpodobně se na tom velkou měrou podílí podceňování významu perioperačního udržení tělesné teploty. U 28 % nemocných nebyl při anestezií použit žádný prostředek k udržení tělesné teploty. Zajištění teplotního komfortu pacienta bylo nejčastěji prováděno aplikací zahřátých infuzí ohřevem typu Biegler BW 685 (Medicin Elektronik), nebo OTI A1 Kendall (RTE, s.r.o.), a to celkem u 65 % nemocných. Tyto přístroje dovolují zahřátí infuzních tekutin na 38 °C, typ Biegler BW 685 až na 41 °C. V obou případech je teplota infuze, která dorazí do cévního řečiště pacienta, 37 °C [1]. Málo známou skutečností je, že ohřáté infuzní roztoky pacienta nezahřívají, ale minimalizují výskyt perioperační hypotermie [20].
V 8 % byla spolu s infuzním ohřevem použita elektricky vyhřívaná podložka do 38 °C (Alsa Medik). Po adekvátní dezinfekci ji lze použít opakovaně, mezi její omezení patří nutnost kontaktu s povrchem nemocného. Použití některých vyhřívacích podložek je limitováno polohou nemocného, nemohou být použity tam, kdy je nutné během operace použít rentgen (kovové spirály elektrické podložky znemožňují zobrazení při paprscích jdoucích přes podložku). Použití přikrývek s vháněným teplým vzduchem bylo u našich pacientů během krátkých výkonů okrajovou záležitostí (2 %). Příčinou může být cena spotřebního materiálu, který je určen na jedno použití.
Překvapivým zjištěním byl větší pokles TT nemocných, u nichž byly použity pomůcky pro udržení TT ve srovnání s nemocnými bez teplotního managementu. Vysvětlení této skutečnosti je obtížné, neboť i ve statistickém zpracování byla velmi slabá korelace mezi TT a délkou operace a taktéž mezi TT a teplotou sálu. Teplotní management byl plně v kompetenci anesteziologa, který anestezii podával a o probíhající studii nevěděl. Nelze vyloučit, že pomůcky byly častěji použity při operacích, kdy byl závažnější pokles TT předpokládán (a skutečně nastal). Příčinou může být i pozdní zavedení teplotního managementu (tím je myšleno započetí aktivní péče o tepelný komfort pacienta) až po úvodu do anestezie a po přípravě operačního pole (úvodních 30 min.), tj. I. fáze vývoje peroperační hypotermie, při níž dochází k největším poklesům teploty [9]. Peroperační pokles TT může být ovlivněn i množstvím podaných infuzních roztoků nebo hodnotami BMI (body mass index). Fernandes et al. [22] prokázali, že obézní pacientky (BMI nad 30 kg/m2)měly při nitrobřišních výkonech nižší výskyt hypotermie (10 %) ve srovnání se skupinou neobéz-ních žen (60 %, p = 0,019). V naší studii jsme hodnotu BMI nesledovali, proto protektivní vliv BMI na udržení TT nejsme schopni potvrdit nebo vyvrátit. Musíme také připustit, že rozvoj hypotermie u našich nemocných mohl být podmíněn i nesprávným použitím pomůcek pro zajištění tepelné pohody nemocných.
Klíčová zjištění
- Výskyt perioperační hypotermie je podceňován.
- Pokles tělesné teploty během anestezie je častým jevem, a to i u krátkých operačních výkonů.
- I přes potenciál snížit pokles TT během anestezie jsou zařízení pro teplotní management pravděpodobně málo a/nebo nesprávně používána.
- Kromě známých přínosů (monitorování, analgetizace, léčba PONV) je možnost teplotního managementu jednou z výhod pooperačního ošetřování nemocných na zotavovacím pokoji.
ZÁVĚR
Prokázali jsme, že pokles TT během celkové anestezie je častým jevem, a to i u krátkých operačních výkonů. Nejčastěji využívaným prostředkem k udržování normotermie na našem pracovišti jsou ohřev infuzí, vyhřívaná podložka a/nebo pokrývka, do níž je vháněn teplý vzduch. I přes jejich využití nelze rozvoj perioperační hypotermie vyloučit, příčinou může být jejich pozdní peroperační nasazení nebo nesprávné použití.
Studie byla financována ze zdrojů Kliniky anesteziologie, resuscitace a intenzivní medicíny Fakultní nemocnice Olomouc.
Práce nebyla publikována v jiném časopise.
Autoři neuvádějí konflikt zájmů ve vztahu k tématu článku.
Do redakce došlo dne 24. 2. 2014.
Do tisku přijato dne 2. 5. 2014.
Adresa pro korespondenci:
Doc. MUDr. Milan Adamus, Ph.D.
Klinika anesteziologie, resuscitace a intenzivní medicíny
Fakultní nemocnice a Lékařská fakulta Univerzity Palackého v Olomouci
I. P. Pavlova 6, 775 20 Olomouc
e-mail: milan.adamus@seznam.cz
MUDr. Lenka Obare Pyszková
Klinika anesteziologie, resuscitace a intenzivní medicíny
Fakultní nemocnice a Lékařská fakulta Univerzity Palackého v Olomouci
I. P. Pavlova 6, 775 20 Olomouc
e-mail: lenkapyszkovamail.com
Sources
1. Shah, J. B., Hudson, J. C., Keenan, R. L., Simpson, P. M., Tyler, B., Kane, F. Hypothermia and its impact in the postanesthesia care unit. Anesthesiology, 1992, 77, 3A, p. A1057.
2. Uebelen, R., Schulze, K., Muller, D., Rueckoldt, H. Unintended decreasing body temperature: A stepchild of perioperative care and outcome consequence. Br. J. Anaesth., 1998, 80, A26.
3. Mahoney, C. B, Odom, J. Maintaining intraoperative normothermia: A meta-analysis of outcomes with costs. AANA J., 1999, 67, 2, p. 155–164.
4. Monzón, C. G. C., Arana, C. A. C., Valz, H. A. M., Rodríguez, F. A., Mejía, J. J. B., Gómez, J. A. A. Temperature management during the perioperative period and frequency of inadvertent hypothermia in a general hospital. Colombian Journal of Anesthesiology, 2013, 41, 2, p. 97–103.
5. Kiekkas, P., Poulopoulou, M., Papahatzi, A., Souleles, P. Effects of hypothermia and shivering on standard PACU monitoring of patients. AANA J., 2005, 73, 1, p. 47–53.
6. Leslie, K., Sessler, D. I., Bjorksten, A. R., Moayeri, A. Mild hypothermia alters propofol pharmacokinetics and increases the duration of action of atracurium. Anesth. Analg., 1995, 80, 5, p. 1007–1014.
7. De Brito Poveda, V., Clark, A. M., Galvão, C. M. A systematic review on the effectiveness of prewarming to prevent perioperative hypothermia. J. Clin. Nurs., 2013, 22, 7–8, p. 906–918.
8. Torossian, A., TEMMP (Thermoregulation in Europe Monitoring and Managing Patient Temperature) Study Group. Survey on intraoperative temperature management in Europe. Eur. J. Anaesthesiol., 2007, 24, 8, p. 668–675.
9. Sessler, D. I. Perioperative heat balance. Anesthesiology, 2000, 92, 2, p. 578–596.
10. Buggy, D. J., Crossley, A. W. A. Thermoregulation, mild perioperative hypotermia and postanaesthetic shivering. Br. J. Anaesth., 2000, 84, p. 615–628.
11. Frank, S. M., Fleisher, L. A., Breslow, M. J., Higgins, M. S., Olson, K. F., Kelly, S., Beattie, C. Perioperative maintenance of normothermia reduces the incidence of morbid cardiac events. A randomized clinical trial. JAMA, 1997, 277, 14, p. 1127–1134.
12. Rajagopalan, S., Mascha, E., Na, J., Sessler, D. I. The effects of mild perioperative hypothermia on blood loss and transfusion requirement. Anesthesiology, 2008, 108, 1, p. 71–77.
13. Kurz, A., Sessler, D. Perioperative normothermia to reduce the incidence of surgical-wound infection and shorten hospitalization. N. Engl. J. Med., 1996, 334, 19, p. 1209–1215.
14. Matsukawa, T., Sessler, D. I., Sessler, A. M., Schroeder, M., Ozaki, M., Kurz, A., Cheng, C. Heat flow and distribution during induction of general anesthesia. Anesthesiology, 1995, 82, 3, p. 662–673.
15. Kumar, S., Wong, P. F., Melling, A. C., Leaper, D. J. Effects of perioperative hypothermia and warming in surgical practice. Int. Wound. J., 2005, 2, 3, p. 193–204.
16. Herold, I., Černý, V., Cvachovec, K. (eds.) Doporučení pro poskytování poanestetické péče. Doporučené postupy a stanoviska ČSARIM, 2011. [online], [cit. 2013-11-17]. Dostupný z www: http://www.csarim.cz/Public/csarim/doc/postupy/DP_PACU_CSARIM_080611.pdf
17. Guidelines for perioperative cardiovascular evaluation and management for noncardiac surgery (JCS 2008) digest version. JCS Joint Working Group. Circ J., 2011, 75, 4, p. 989–1009.
18. Sessler, D. I. Temperature monitoring and perioperative thermoregulation. Anesthesiology, 2008, 109, 2, p. 318–338.
19. Höcker, J., Bein, B., Böhm, R., Steinfath, M., Scholz, J., Horn, E. P. Correlation, accuracy, precision and practicability of perioperative measurement of sublingual temperature in comparison with tympanic membrane temperature in awake and anaesthetised patients. Eur. J. Anaesthesiol., 2012, 29, 2, p. 70–74.
20. Moola, S., Lockwood, C. Effectiveness of strategies for the management and/or prevention of hypothermia within the adult perioperative environment. Int. J. Evid. Based Health., 2011, 9, 4, p. 337–345.
21. Inadvertent perioperative hypothermia. The management of inadvertent perioperative hypothermia in adults. National Institute for Health and Clinical Evidence. Clinical practice guidelines, 2008. [online], [cit. 2013-11-17]. Dostupný z www: http://guidance.nice.org.uk/CG65 a http://www.nice.org.uk/nicemedia/live/11962/40432/40432.pdf
22. Fernandes, L. A., Braz, L. G., Koga, F. A., Kakuda, C. M., Módolo, N. S., de Carvalho, L. R., Vianna, P. T., Braz, J. R. Comparison of peri-operative core temperature in obese and non-obese patients. Anaesthesia, 2012, 67, 12, p. 1364–1369.
Labels
Anaesthesiology, Resuscitation and Inten Intensive Care Medicine
Article was published inAnaesthesiology and Intensive Care Medicine

2014 Issue 4-
All articles in this issue
- Hypotermie během anestezie – (ne)kazíme si sami výsledky naší práce?
- Česká porodnická anestezie a rok 2014
- Změníme přístup ke zvládání dechové nedostatečnosti?
- Výskyt hypotermie v perioperačním období – unicentrická observační studie
- První zkušenosti s biluminální fibrooptickou kanylou Vivasight ETView ® v hrudní chirurgii
- Kazuistika nediagnostikovaného intracerebrálního krvácení u pacientky po anuloplastice trikuspidální chlopně
- Postavení remifentanilu v porodnické analgezii
- Program INKA – porodní analgezie „na míru“
- První klinické zkušenostis dárcovstvím orgánů po nevratné zástavě oběhu – kazuistika
- Odběr orgánů od dárce zemřeléhov důsledku nevratné zástavy oběhu – kazuistika a přehled problematiky
- Aktuální trendy dlouhodobé farmakologické sedace kriticky nemocných
- Ultrazvukové vyšetření ledvinv perioperační medicíně a intenzivní péči
- Sepse, těžká sepse, septický šok
- Pacient nejde odpojit od umělé plicní ventilace – fyziologický přístup (se zaměřením na kardiální příčiny)
- Klinická doporučení pro praxi – diagnostika a léčba hyponatrémie
- „Prodám ledvinu.Zn.: Potřebuji peníze!“
- Praha je již etablovaným zkušebním centrem pro Evropský diplom z intenzivní medicíny (EDIC) v novém formátu
- Nové slovenské publikace
- Anaesthesiology and Intensive Care Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- „Prodám ledvinu.Zn.: Potřebuji peníze!“
- Pacient nejde odpojit od umělé plicní ventilace – fyziologický přístup (se zaměřením na kardiální příčiny)
- Sepse, těžká sepse, septický šok
- Klinická doporučení pro praxi – diagnostika a léčba hyponatrémie
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

