-
Medical journals
- Career
Svalová relaxace během celkové anestezie v České republice 2010 – jednodenní prospektivní observační dotazníková studie
Authors: Adamus Milan 1; Herold Ivan 2; Cvachovec Karel 3; Ševčík Pavel 4; Černý Vladimír 5,6
Authors‘ workplace: Klinika anesteziologie a resuscitace, Lékařská fakulta Univerzity Palackého v Olomouci, Fakultní nemocnice Olomouc 1; Anesteziologicko-resuscitační oddělení, Oblastní nemocnice Mladá Boleslav, a. s. 2; Klinika anesteziologie a resuscitace, Univerzita Karlova v Praze, 2. lékařská fakulta a IPVZ, Fakultní nemocnice Motol, Praha 3; Klinika anesteziologie, resuscitace a intenzivní medicíny, Lékařská fakulta Masarykovy univerzity Brno, Fakultní nemocnice Brno 4; Dalhousie University, Dept. of Anesthesia, Halifax, Nova Scotia, Canada 5; Klinika anesteziologie, resuscitace a intenzivní medicíny, Univerzita Karlova v Praze, Lékařská fakulta v Hradci Králové, Fakultní nemocnice Hradec Králové 6
Published in: Anest. intenziv. Med., 22, 2011, č. 2, s. 82-89
Category: Anaesthesiology - Original Paper
Overview
Cíl studie:
Získání údajů o způsobu použití svalových relaxancií (NMBA) během celkové anestezie v České republice.Typ studie:
Prevalenční jednodenní dotazníková studie.Typ pracoviště:
Pracoviště poskytující anesteziologickou péči, která se zaregistrovala před termínem studie.Materiál a metoda:
Projekt je součástí studie Czech Anesthesia Day 2010. Do ní byl zahrnut každý pacient na registrovaném pracovišti, kde byla zahájena anesteziologická péče 1. 6. 2010 mezi 7 : 00 a 24 : 00 h. Údaje o každém pacientovi byly vkládány do internetového on-line formuláře. Sledované ukazatele zahrnovaly parametry se vztahem ke svalové relaxaci (použití NMBA, antagonizace bloku, monitorování relaxace), základní demografické údaje (věk) a data o podané anestezii (typ výkonu, místo podání anestezie, způsob zajištění dýchacích cest).Výsledky:
2252 nemocných ve sledovaném období podstoupilo celkovou anestezii. Relaxovaných bylo 55,9 % nemocných. K tracheální intubaci bylo u plánovaných výkonů podáno nejčastěji nedepolarizující NMBA (55,7 %), u neplánovaných suxamethonium (49,4 %). K relaxaci bylo nejčastěji použito atrakurium (43,1 %), suxamethonium (31,2 %) a rokuronium (24,4 %), u malých dětí mivakurium (55,3 %). V ambulantním provozu byla relaxována 3 % nemocných, za hospitalizace 39,9 % (p < 0,0001). K reverzi bloku byl použit neostigmin (24,1 % nemocných), jednou byl podán sugammadex. Hloubka bloku byla monitorována u 5,1 % nemocných. Monitorovaní nemocní dostali častěji neostigmin.Závěr:
Svalové relaxans bylo podáno více než polovině nemocných, nejčastěji atrakurium, suxamethonium a rokuronium. Reverze neostigminem byla provedena u čtvrtiny nemocných. Monitorování relaxace je v ČR nedostatečné (5 % relaxovaných).Klíčová slova:
dotazníková studie – celková anestezie – svalová relaxace – nedepolarizující svalové relaxans – suxamethonium – reverze – monitorováníÚvod
Údaje o způsobech podávání NMBA (neuromuscular blocking agent) jsou k dispozici jak ve světové [1], tak naší literatuře [2–5]. Vývoj české anesteziologie nebyl zcela totožný se zahraničím a některé studie publikované mimo ČR nemusejí odrážet zvyklosti českých anesteziologických pracovišť. Kromě jedné práce [5] jsou výsledky studií o aplikaci NMBA a způsobech monitorování jejich účinku v našich podmínkách nejméně pět let staré [2, 3], a proto nejsou spolehlivým zdrojem informací o současné situaci v České republice.
Cílem studie bylo získat informace o současných postupech českých anesteziologických pracovišť při používání svalových relaxancií při anestezii.
Metodika
Dotazníková jednodenní, prevalenční studie. Vzhledem k charakteru studie nebyl požadován souhlas etické komise.
Použili jsme data, získaná v dotazníkové studii Czech Anesthesia Day 2010 [6], která zahrnovala i podávání NMBA a monitorování jejich účinku. Studie Czech Anesthesia Day 2010 proběhla 1. června 2010 a registrovaná pracoviště při ní vkládala do webového formuláře údaje o anesteziologické péči, kterou v tomto dni poskytla. Do studie byli zařazeni všichni pacienti na registrovaném pracovišti, u nichž byla zahájena anesteziologická péče toho dne mezi 7 : 00 a 24 : 00 hodinou. Údaje od každého pacienta byly vkládány do příslušného on-line formuláře. Lhůta pro odeslání dotazníků byla do 8. června 2010, poté byl on-line systém uzavřen.
Údaje se vztahem k nervosvalové blokádě sledované v projektu Czech Anesthesia Day:
- svalová relaxancia použitá v úvodu do celkové anestezie (suxamethonium/nedepolarizující NMBA);
- svalová relaxancia použitá při vedení anestezie (atrakurium/cisatrakurium/mivakurium/pipekuronium/rokuronium/vekuronium/jiné);
- přístrojové monitorování svalové relaxace (ano/ne);
- antagonizace účinku NMBA (ano/ne), pokud ano, jaká byla použita látka (neostigmin/sugammadex);
- další údaje ze studie Czech Anesthesia Day 2010 (demografické údaje, typ výkonu, způsob zajištění dýchacích cest, místo výkonu [ambulantně/za hospitalizace]).
Statistické zpracování
Údaje vložené do formulářů byly kontrolovány a pacienti s neúplnými údaji byli z následujícího hodnocení vyřazeni. Další pacienti byli vyřazováni z jednotlivých subanalýz, pokud zadané údaje v této oblasti neodpovídaly logickým souvislostem (např. nebylo podáno svalové relaxans a přesto bylo uvedeno monitorování nervosvalového přenosu, nebo byla uvedena reverze nervosvalové blokády u nerelaxovaného nemocného). Ke statistickému zpracování jsme použili počítačový program GraphPad InStat verze 3.10 pro Windows (GraphPad Software, San Diego, California, USA), získaná data jsme popsali pomocí absolutních a relativních četností. Pro porovnání rozdílů mezi vybranými údaji byly podle povahy dat použity Fisherův přesný test nebo chí-kvadrát test, popř. s korekcí podle Yatese. Za statisticky významnou byla považována hodnota p < 0,05.
Výsledky
Ve sledovaném období (zahájení anestezie 1. června 2010 mezi 7 : 00 a 24 : 00 hod.) byla celková anestezie podána 2252 nemocným, a to buď samostatně (2073 nemocných) nebo v kombinaci s regionální anestezií (179 nemocných).
V souboru nemocných s celkovou anestezií bylo relaxováno 1259 pacientů (55,9 %), 123 nemocných (9,8 %) dostalo pouze suxamethonium, 270 pacientů (21,4 %) suxamethonium + doplňující dávku/dávky nedepolarizujícího NMBA, 247 nemocným (19,6 %) byla podána jediná dávka nedepolarizujícího NMBA a 619 pacientů (49,2 %) bylo relaxováno několika dávkami nedepolarizujícího NMBA.
Pro tracheální intubaci u plánovaných výkonů bylo nejčastěji použito nedepolarizující NMBA (55,7 %), méně často suxamethonium (24,6 %). U neplánovaných výkonů bylo suxamethonium použito v 49,4 % (p < 0,0001 vs plánované výkony), nedepolarizující relaxans ve 32,5 %.
Laryngeální maska byla u 76,6 % nemocných zavedena bez svalové relaxace, u 4,4 % nemocných bylo podáno suxamethonium, u 18 % nedepolarizující NMBA, u 1 % suxamethonium + NMBA.
Vedení svalové relaxace pomocí nedepolarizujících NMBA bylo popsáno u 990 nemocných – tabulka 1. Z látek, které byly použity k relaxaci, bylo nejčastěji podáno atrakurium (43,1 %), méně rokuronium (24,4 %) a cisatrakurium (16,8 %).
Table 1. Nedepolarizující NMBA použitá k vedení svalové relaxace 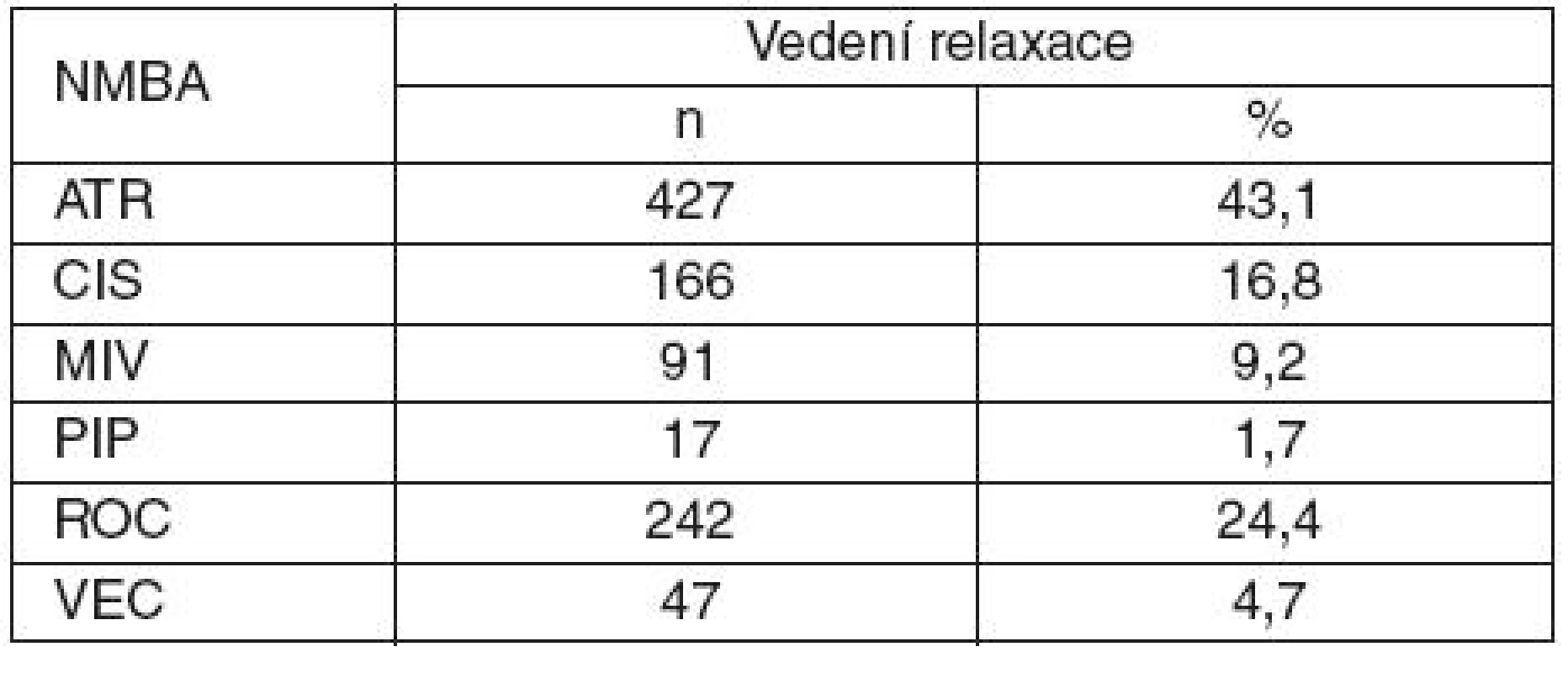
ATR – atrakurium, CIS – cisatrakurium, MIV – mivakurium, PIP – pipekuronium, ROC – rokuronium, VEC – vekuronium Strategii svalové relaxace podle operačních oborů popisuje tabulka 2. Suxamethonium jako jediné svalové relaxans bylo použito nejčastěji v ortopedii (11,8 %) a ORL (10,5 %). Nedepolarizující NMBA bez suxamethonia byla podána nejčastěji při operacích v hrudní a srdeční chirurgii (84,3 %) a neurochirurgii (80,6 %). Většina výkonů v celkové anestezii bez svalové relaxace byla provedena u očních operací (64,9 %), urologii (59,8 %) a gynekologii (59,5 %).
Table 2. Strategie svalové relaxace podle operačních oborů 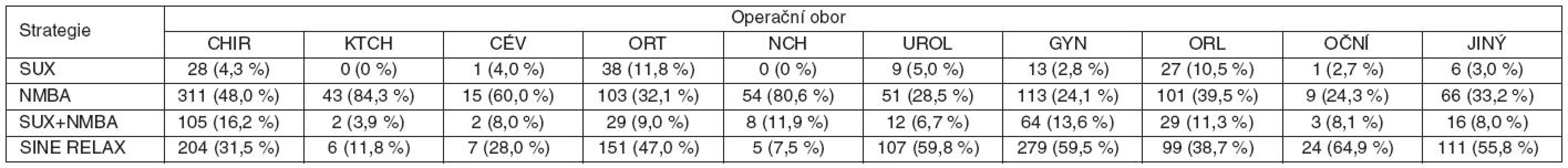
SUX – suxamethonium, NMBA – nedepolarizující svalové relaxans (nondepolarizing neuromuscular blocking agent), SINE RELAX – bez podání svalového relaxancia, CHIR – chirurgie, KTCH – hrudní a srdeční chirurgie, CÉV – cévní chirurgie, ORT – ortopedie, NCH – neurochirurgie, UROL – urologie, ORL – otorinolaryngologie Tabulka 3 popisuje zastoupení nedepolarizujících relaxancií použitých při vedení anestezie v jednotlivých operačních oborech. Kromě očního lékařství, ORL a hrudní a srdeční chirurgie bylo ve všech oborech použito nejčastěji atrakurium.
Table 3. Nedepolarizující NMBA použitá při vedení celkové anestezie v jednotlivých operačních oborech 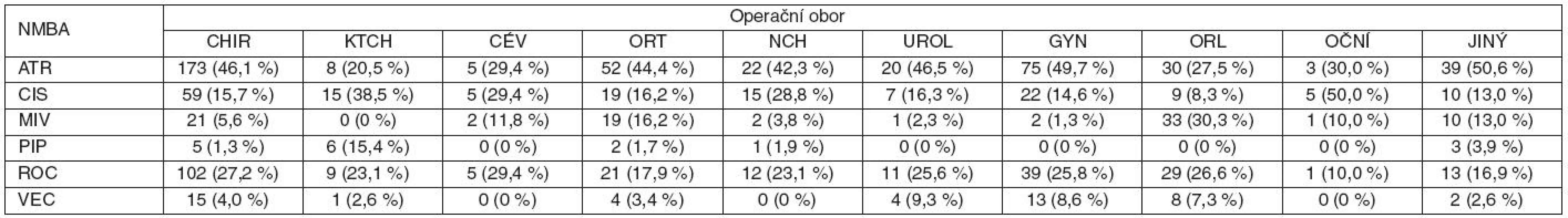
CHIR – chirurgie, KTCH – hrudní a srdeční chirurgie, CEV – cévní chirurgie, ORT – ortopedie, NCH – neurochirurgie, UROL – urologie, ORL – otorinolaryngologie, ATR – atrakurium, CIS – cisatrakurium, MIV – mivakurium, PIP – pipekuronium, ROC – rokuronium, VEC – vekuronium Užití svalové relaxace v různých věkových skupinách udává tabulka 4. Nejméně častá byla svalová relaxace u pacientů do 10 let (76,1 % operací bez podání svalového relaxancia).
Table 4. Strategie svalové relaxace v různých věkových skupinách 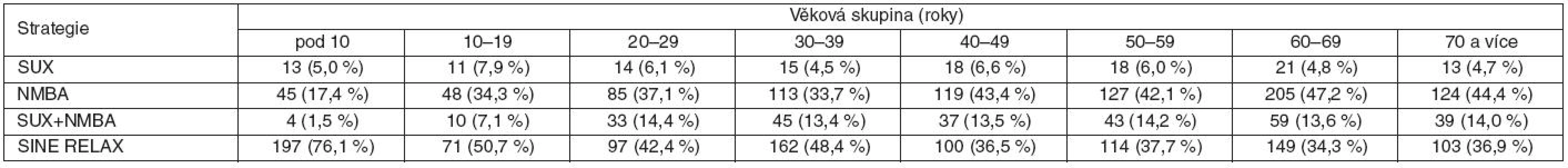
SUX – suxamethonium, NMBA – nedepolarizující svalové relaxans (nondepolarizing neuromuscular blocking agent), SINE RELAX – bez podání svalového relaxancia Druh nedepolarizujícího relaxancia při vedení anestezie v závislosti na věku ukazuje tabulka 5. U dětí do 10 let bylo nejčastějším NMBA mivakurium, které bylo podáno 55,3 % dětských pacientů. Atrakurium bylo nejčastějším NMBA v ostatních věkových skupinách.
Table 5. Nedepolarizující NMBA použitá při vedení celkové anestezie v různých věkových skupinách 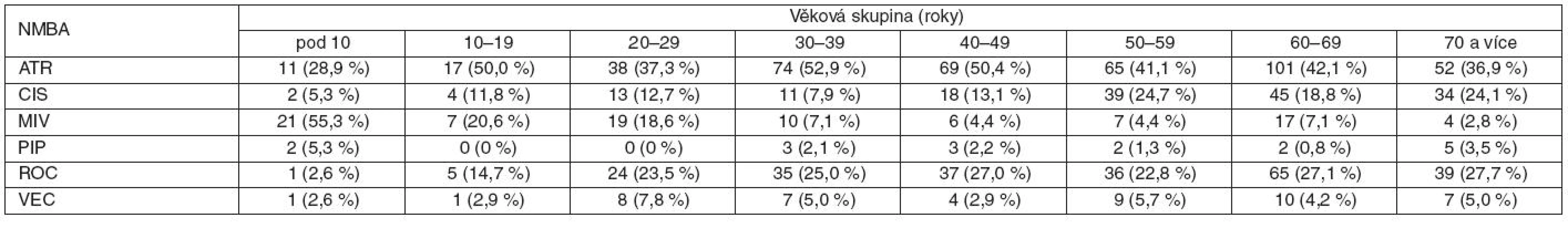
ATR – atrakurium, CIS – cisatrakurium, MIV – mivakurium, PIP – pipekuronium, ROC – rokuronium, VEC – vekuronium Použití svalových relaxancií podle způsobu podání anestezie (ambulantně/při hospitalizaci) popisuje tabulka 6. Při ambulantní celkové anestezii 97 % nemocných nebylo relaxováno (p < 0,0001 vs skupina hospitalizovaných nemocných).
Table 6. Svalová relaxace v závislosti na způsobu podání celkové anestezie (za hospitalizace/ambulantně 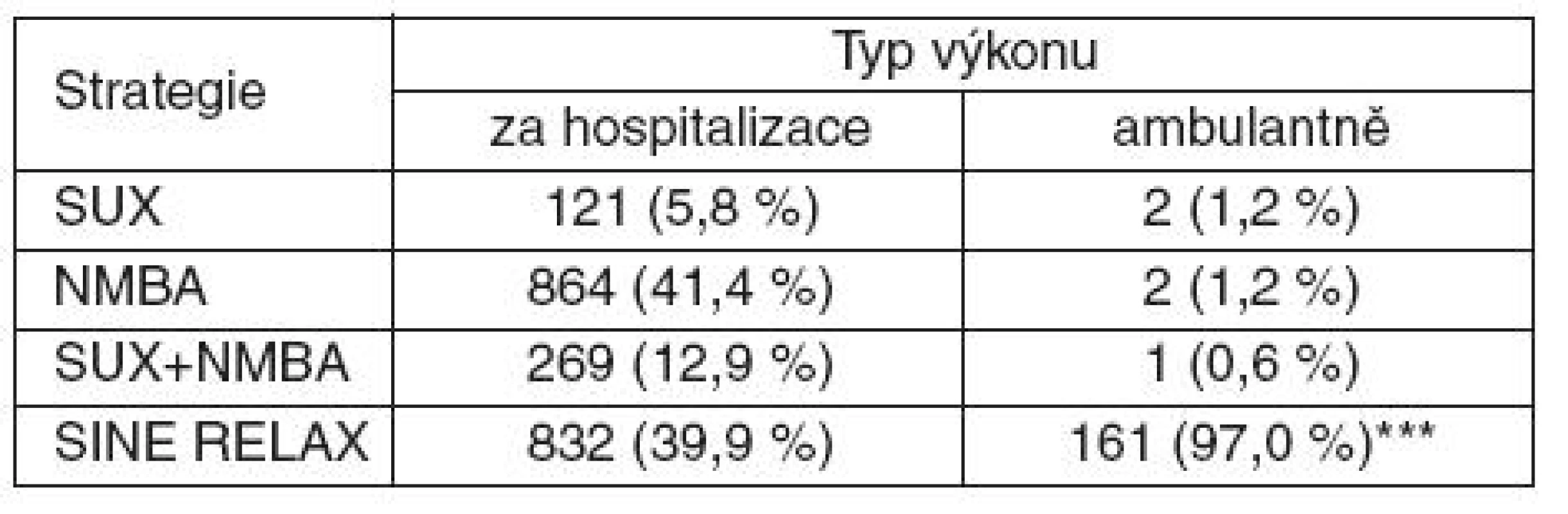
SUX – suxamethonium, NMBA – nedepolarizující svalové relaxans (nondepolarizing neuromuscular blocking agent), SINE RELAX – bez podání svalového relaxancia ***p < 0,0001 vs skupina hospitalizovaných nemocných bez relaxace Nedepolarizující svalové relaxans bylo podáno 1136 nemocným. Nervosvalová blokáda po podání NMBA byla antagonizována neostigminem u 274 nemocných (24,1 %), jednou byl použit sugammadex. Hloubka bloku byla monitorována u 5,1 % nemocných, jimž bylo podáno NMBA. Reverze neostigminem byla častější u nemocných, u nichž byl nervosvalový přenos monitorován (p < 0,001 vs skupina bez monitorování). Souhrn údajů o reverzi nedepolarizující blokády, četnosti monitorování svalové relaxace a vztahu mezi těmito parametry podává tabulka 7.
Table 7. Reverze bloku po podání nedepolarizujícího NMBA v závislosti na monitorování svalové relaxace 
***p < 0,001 vs skupina s reverzí, kdy blok nebyl monitorován Diskuse
Svalová relaxace patří k základním anesteziologickým postupům. Podle výsledků studie Czech Anesthesia Day [6] bylo během sledovaného období podáno alespoň jedno svalové relaxans 55,9 % nemocných, kteří podstoupili celkovou anestezii. Údaje ČSARIM uvádějí, že v České republice bylo za rok 2009 podáno 724 562 celkových anestezií [7]. Vztáhneme-li data o svalové relaxaci z Czech Anesthesia Day na tento počet, pak lze kvalifikovaně odhadnout, že ročně je svalová relaxace použita přibližně u 400 000 anestezovaných nemocných. Monitorování nervosvalového přenosu je na našich anesteziologických pracovištích spíše výjimkou než pravidlem. Při absenci měření hloubky bloku dosahuje průměrný výskyt reziduální kurarizace (PORC – postoperative residual curarization) kolem 30 %, a tento stav je podobný v ČR [8] i zahraničí [9,10]. V našich podmínkách je tak ročně po anestezii ohroženo reziduálním blokem a jeho důsledky kolem 120 000 nemocných. Problematiku používání NMBA v anesteziologii je tedy nutné považovat za stěžejní téma, jehož důležitost spočívá nejen v medicínských, forenzních, ale i ekonomických souvislostech.
Česká anesteziologická pracoviště v současnosti používají 8 druhů svalových relaxancií (suxamethonium, atrakurium, cisatrakurium, mivakurium, pankuronium, pipekuronium, rokuronium, vekuronium). Oproti roku 2000 [2] se v současnosti přestaly podávat alkuronium, dekamethonium a tubokurarin, jsou však k dispozici cisatrakurium a rokuronium. V roce 2010 jsou v České republice dostupná všechna svalová relaxancia jako ve vyspělých západoevropských zemích.
I když je v současnosti nejčastěji používanou látkou k udržování svalové relaxace během anestezie atrakurium (43,1 %), jeho dostupnost (99,2 % v r. 2000 [2], 93 % v r. 2006 [3]) i obliba (74 % v roce 2006 [3]) byly na anesteziologických pracovištích v minulosti vyšší. Vzrostla četnost podávání rokuronia (24,4 % vs 13 % v roce 2006 [3]).
Suxamethonium stále zůstává nepostradatelnou látkou, především při tracheální intubaci u neplánovaných výkonů (49,4 %). Oproti roku 2006 [3], kdy jeho použití udalo 93 % respondentů, však četnost jeho podání v této indikaci poklesla. Důvodem je pravděpodobně širší využívání rokuronia k bleskovému úvodu do anestezie (RSI, Rapid Sequence Induction). Zavedení sugammadexu do klinické praxe v ČR (2009) může tento poměr dále posunout ve prospěch rokuronia.
Do určité míry překvapením bylo poměrně časté použití svalové relaxace při zavedení laryngeální masky. 76,6 % nemocných se zajištěním dýchacích cest pomocí LMA sice nedostalo žádné svalové relaxans, ale u 4,4 % nemocných bylo podáno suxamethonium a u plných 19,0 % pacientů bylo aplikováno nedepolarizující NMBA (z toho u 1 % společně se suxamethonilem). I když laryngeální maska nebyla primárně určena k provádění umělé plicní ventilace, lze ji k tomuto účelu použít [11, 12].
Použití NMBA je do značné míry ovlivněno věkem pacienta. Děti do 10 let většinou nebyly relaxovány (76,1 %). Pokud u nich byla nutná tracheální intubace, často ji bylo možno provést bez svalové relaxace po inhalačním úvodu sevofluranem. Jestliže byla nervosvalová blokáda použita, nejčastějšími NMBA byly u této věkové skupiny mivakurium (55,3 %) a atrakurium (28,9 %). Ve srovnání s dětmi byla potřeba svalové relaxace obecně častější u dospělých nemocných, což jistě souvisí i s charakterem operačních výkonů. Velmi častá byla relaxace u neurochirurgických operací (92,5 %) a výkonů v hrudní a srdeční chirurgii (88,2 %).
Rozhodnutí o podání NMBA je podmíněno nejen věkem nemocných, ale nepochybně i typem operačního výkonu a způsobem provedení operace (za hospitalizace/ambulantně). Obě tyto okolnosti spolu souvisejí a nelze je posuzovat samostatně. V ambulantních podmínkách se provádějí méně náročné operační výkony, u nichž většinou svalová relaxace nebývá nutná (při ambulantní anestezii nedostalo NMBA 97,0 % nemocných). Při anesteziích podaných během hospitalizace jsme se obešli bez podání NMBA u 39,9 % nemocných. Za moderní a správný trend považujeme (pokud tento postup není kontraindikován) vynechání suxamethonia během úvodu do anestezie. V naší studii 41,4 % nemocných, kteří byli operováni při hospitalizaci, dostalo ke svalové relaxaci pouze nedepolarizující NMBA.
V roce 2006 [3] bylo u plánovaných výkonů s délkou nad jednu hodinu použito suxamethonium k intubaci u 8 % nemocných a další svalová relaxace byla poté zajištěna nedepolarizujícím NMBA. V této studii byla u relaxovaných nemocných použita za hospitalizace podobná technika ve 12,9 %, nelze však odlišit, zda indikací pro podání suxamethonia nebyl i některý se stavů spojených se zvýšeným rizikem aspirace žaludečního obsahu.
Nedepolarizující blok byl použit u 1136 nemocných (50,4 % všech celkových anestezií). Farmakologická dekurarizace účinku nedepolarizujících NMBA byla podána 24,1 % nemocných (bez ohledu na to, zda byla hloubka relaxace monitorována nebo ne). V naprosté většině byl použit neostigmin (sugammadex byl k reverzi bloku aplikován pouze u jednoho nemocného).
V počtu nemocných, jimž bylo podáno nedepolarizující NMBA, existuje diskrepance mezi údaji uvedenými v oddílu Výsledky (n = 1236) a v tabulce 2 (n = 990). Tento rozdíl je důsledkem ne zcela přesného zadání ve webovém dotazníku. V oddílu, který sledoval svalová relaxancia použitá v úvodu do celkové anestezie, bylo možno zadat pouze, zda bylo, nebo nebylo podáno nedepolarizující NMBA bez vymezení, o jakou látku šlo. V oddílu vedení anestezie pak bylo možné zadat příslušné relaxans. Zároveň však v tomto oddílu nebylo uvedeno pankuronium a s velkou pravděpodobností byli tito nemocní zařazeni do skupiny „jiné“. Navíc do této skupiny bylo v dotazníku možno zařadit nejen NMBA, ale i neuvedená anestetika. Tabulka 2 proto uvádí pouze ty případy, kde aplikované nedepolarizující NMBA bylo možno jednoznačně identifikovat.
Naše předchozí studie [3] ukázala, že v roce 2006 podávalo 90 % anesteziologických pracovišť neostigmin podle klinického stavu nemocného na konci operace. Klinické testy jsou však při detekci reziduální kurarizace nespolehlivé. Běžně používaná vyšetření (např. dostatečná síla stisku ruky, schopnost udržet hlavu nad podložkou po dobu 5 s, normální dechový objem nebo absence celkové slabosti) dosahují senzitivity maximálně 35 % a pozitivní prediktivní hodnoty kolem 50 % [13]. Pokud se tedy anesteziolog rozhoduje o podání či nepodání neostigminu pouze na základě těchto testů, nemá dostatek validních informací pro kvalifikované rozhodnutí.
Při hodnocení zotavení z účinku NMBA nelze spoléhat ani na čas, který uplynul od doby podání. Po jednorázové dávce intermediárního NMBA a vynechání reverze je PORC velmi častá, dokonce i po více než 2 hodinách od aplikace relaxancia [14].
V případě, že není monitorování svalové relaxace dostupné, jako logické se jeví doporučení provádět rutinní reverzi neostigminem po každém podání nedepolarizujícího NMBA [15, 16]. Vždy je však nutné zvažovat četné nežádoucí účinky neostigminu i současně podaného parasympatolytika [17].
Oproti roku 2000 [2] poklesl v roce 2006 [3] počet ARO, kde se podával neostigmin rutinně po každé aplikaci nedepolarizujícího kurarimimetika (z 16 % na 9 %). V současnosti se však zdá, že roste počet anesteziologů, kteří si uvědomují rizika PORC. Tomu odpovídá v naší studii vyšší četnost podávání neostigminu u nemonitorovaných nemocných (21,9 %). Studie, která sleduje způsoby svalové relaxace [1], prokázala, že neostigmin je rutinně podáván častěji v USA (34,2 %) než v Evropě (18 %). Naše postupy tedy odpovídají evropským zvyklostem.
Hlavním nebezpečím nekorektní aplikace nedepolarizujících NMBA je PORC. Spolehlivé rozpoznání zbytkové relaxace je možné pouze monitorováním nervosvalového přenosu (NMT, neuromuscular transmission) [18, 19].
Pomocí periferního nervového stimulátoru se subjektivním hodnocením svalové odpovědi lze detekovat pouze závažnější stupně reziduální kurarizace (TOF--ratio pod 0,4). Je-li při vyšetření v režimu TOF palpačně nebo vizuálně zjistitelná únava (fade), je indikováno podání reverze. Nepřítomnost únavy však nezaručuje dostatečné zotavení [15].
Jedinou dosud známou možností, jak spolehlivě vyloučit PORC po podání nedepolarizujícího NMBA, je sledování hloubky relaxace s objektivním vyhodnocením vyvolané svalové odpovědi. Za známku adekvátní dekurarizace (spontánní nebo farmakologické) se považuje zotavení svalové síly na hodnotu TOF-ratio nad 0,9.
Podle výsledků kvantitativního vyšetření nervosvalového přenosu lze zvolit dávkování i načasování neostigminu, popř. úplně vynechat jeho podání.
V naší studii byla hloubka bloku monitorována u 5,1 % nemocných, jimž bylo podáno NMBA (nerozlišeno, zda šlo o subjektivní nebo objektivní monitorování). Mezi skupinami nemocných s monitorováním a bez něho jsme prokázali rozdíl v četnosti podávání neostigminu. Nemocní, u nichž byla během anestezie hloubka relaxace přístrojově monitorována, dostali neostigmin častěji (65,5 %) než ti, jejichž zotavení bylo sledováno pouze klinicky (21,9 %, p < 0,001). Měřením získaná informace o stavu nervosvalového přenosu tedy umožnila anesteziologovi přesnější hodnocení situace a vedla k indikaci podání farmakologické dekurarizace.
Podle studie z roku 2006 [3] se situace při monitorování nervosvalového přenosu oproti roku 2000 [2] zlepšila. Zatímco v roce 2000 74 % českých pracovišť postrádalo přístroj pro hodnocení hloubky relaxace, v roce 2006 měla k dispozici aspoň jeden stimulátor polovina oddělení. Vzrostl i podíl přístrojů s kvantitativním vyhodnocením evokované svalové odpovědi (z 12 % [2000] na 34 % [2006]). Podle Naguiba [1] je kvantitativní monitor NMT dostupný častěji evropským anesteziologům (70,2 %) než jejich americkým kolegům (22,7 %). I když polovina našich pracovišť vlastnila v roce 2006 nejméně jeden přístroj pro vyšetření hloubky svalové relaxace [3], pouze 32 % dotázaných ho alespoň čas od času použilo.
Kde je příčina tohoto nepoměru? Až 40 % respondentů nepovažovalo měření NMT za nezbytné nebo přínosné. Podobný počet odpovídajících (42 %) byl omezen ekonomickými možnostmi a při získání finančních prostředků by preferoval nákup jiné monitorovací techniky. Čtvrtinu respondentů odrazovala od měření jeho složitost a časová náročnost nastavení.
V naší studii jsme nesledovali dostupnost přístrojů pro měření hloubky bloku. Pokud předpokládáme, dostupnost stimulátorů neklesla a je nejméně taková jako v roce 2006 [3], pak současný velmi nízký podíl monitorování u relaxovaných nemocných považujeme za alarmující. V roce 2006 uvedlo 33 % respondentů, že stimulátor občas používají [3]. Jsme však přesvědčeni, že na rozdíl od tohoto optimistického čísla je pětiprocentní četnost monitorování prokázaná v naší studii bližší pravdě.
Studie má omezení a nedostatky, které jsou podmíněny především její metodikou, a jsou vlastní podobným průzkumům. Využití webového formuláře pro získání dat je pohotová a výtěžná metoda, ale vždy je kompromisem dvou protichůdných požadavků – získat maximální množství informací a zároveň zachovat co nejjednodušší podobu, která neodradí potenciálního respondenta od vyplnění. Otázky je rovněž nutno formulovat tak, aby byly srozumitelné bez dalšího vysvětlování a odpovědi byly jednoznačné. „Znečištění“ dat při nesprávně položené či pochopené otázce je nevyhnutelné.
Srovnání s minulými dotazníkovými průzkumy, které se zabývaly svalovou relaxací v České republice [2, 3], je proto v mnoha směrech obtížné vzhledem k jejich odlišné metodice. V těchto předchozích studiích byli osloveni přednostové anesteziologicko-resuscitačních oddělení v ČR, aby odpověděli na dotazy položené ve strukturovaném dotazníku. Některé odpovědi tak zcela nezbytně musely být spíše odhadem či průměrem než naprosto přesným vyjádřením skutečnosti.
Design této studie považujeme za výhodnější. Jde o prevalenční studii, která zachytila během sledovaného období postupy svalové relaxace skutečně použité. Předpokládáme-li, že jsme získali informaci o cca 75 % všech anestezií podaných v den studie, lze získaný vzorek považovat za reprezentativní a dobře odrážející reálnou situaci [6].
Význam správné klinické praxe při podávání NMBA vyjádřila expertní skupina vydáním doporučeného postupu ČSARIM Zásady bezpečného a účelného používání svalových relaxancií v anesteziologii [20, 21]. Tento materiál zdůrazňuje důležitost monitorování svalové relaxace přístrojem s kvantitativním vyhodnocením i nezbytnost dosáhnout na konci anestezie adekvátního zotavení svalové síly.
Závěr
- Svalová relaxace je základní složkou doplňované anestezie, více než polovině nemocných je v ČR při celkové anestezii podáno NMBA.
- Dostupnost NMBA v ČR odpovídá stavu ve vyspělých západoevropských zemích.
- Pro tracheální intubaci u plánovaných výkonů se nejčastěji používají nedepolarizující NMBA, u neplánovaných operací suxamethonium.
- Svalová relaxace je vedena nejčastěji atrakuriem a rokuroniem, u nejmenších dětí je nejčastěji používanou látkou mivakurium.
- K reverzi bloku se používá neostigmin, který je podáván čtvrtině nemocných, jimž bylo podáno nedepolarizující NMBA.
- Pouze u 5 % relaxovaných nemocných je hloubka bloku sledována přístrojem.
Poděkování: Za podporu celého projektu děkujeme firmě MSD.
Studie byla provedena pod záštitou České společnosti anesteziologie, resuscitace a intenzivní medicíny a Czech Clinical Trials Network.
Došlo dne 4. 1. 2011.
Přijato do tisku dne 3. 2. 2011.Adresa pro korespondenci:
Doc. MUDr. Milan Adamus, Ph.D.
Kaštanová 11
772 00 Olomouc
e-mail: milan.adamus@seznam.czSeznam spolupracovníků (abecedně, bez titulů)
A. Aboši (KKN, a. s., nemocnice v Sokolově); P. Adámek (CKTCH Brno); V. Bárta (ARO Jihlava); F. Bárta (Nemocnice Pelhřimov, p. o.); M. Bárta (ARO Nemocnice Třinec); M. Bartoň (ARO Nemocnice Jablonec nad Nisou, p. o.); M. Bednář (ARO Clinicum, a. s., Praha); J. Bělič (Lužická nemocnice a poliklinika, a. s., Rumburk); M. Bělíková (ARO Orlová); G. Berlinger (ARO Nemocnice Milosrdných sester sv. Karla Boromejského, Praha); V. Bicek (KAR FN Motol, Praha); M. Brabcová (KAR FN Motol, Praha); L. Buková (ARO Brandýs n. L.); S. Bykadorov (KAR FN Motol, Praha); P. Cyprich (KAR FN Motol, Praha); M. Červená (SZZ Krnov); J. Čikl (ARO Šumperská nemocnice a.s.); R. Danč (KARIP IKEM, Praha); V. Dibusz (Městská nemocnice Neratovice, Almeda, a. s.); J. Dvořák (ARO nemocnice Slaný); H. Ettl (ARO Svitavy); L. Fictum (ARO Plzeň); M. Fořtová (ARO Pardubická krajská nemocnice, a. s.); J. Gai (ARO VN Brno); E. Gavulová (KAR FN Motol, Praha); R. Hájek (Kardiochirurgie FN Olomouc); R. Hanák (ARO, Nemocnice Podlesí, a. s., Třinec); Z. Hankeová (FNB, Praha); T. Henlín (ARO VN, Praha); D. Hlavsová (Městská nemocnice, a. s., Dvůr Králové); I. Hnyluchová (NsP Karviná-Ráj); M. Horáček (KAR FN Motol, Praha); P. Hude (Odd. ARIM NMB, Brno); R. Hujňák (Laurea, s. r. o., Brno); D. Hylas (PP Klinika Kladno, s. r. o.); V. Hynek (ARO Domažlická nemocnice); J. Chládek (ARO Nemocnice Havlíčkův Brod); M. Jágerský (Městská Nemocnice Městec Králové, a.s.); P. Jelínek (ARO Masarykův onkologický ústav, Brno); S. Jurčenko (MEDITERRA-Sedlčany, s. r. o.); D. Kačarevič (Nemocnice VV Pankrác, Praha); E. Kasal (ARK FN a LFUK Plzeň); P. Kempná (Nemocnice Břeclav, p. o.); Š. Kis Pisti (ARO Městská nemocnice Ostrava); H. Kocumová (FNB, Praha); K. Kodras (ARO Kladno); P. Koffer (KNL ARO, Liberec); M. Korsa (NSZ Mostiště, Velké Meziříčí); B. Košťálková (Vysokomýtská nemocnice, Vysoké Mýto); P. Kozlík (ARO Rakovník); P. Kroutil (ARO Prachatice); G. Kubecová (Nemocnice Atlas a.s., Zlín); P. Kučírek (ARO MěN v Litoměřicích); P. Kudrna (Jesenická nemocnice); R. Kukla (KAR FN Motol, Praha); B. Kuta (ARO České Budějovice); J. Langer (ONP, a.s., Příbram); J. Lepš (ARO Znojmo); I. Lišková (KAR FN Motol, Praha); J. Mališová (KAR FN Motol, Praha); D. Marešová (KAR FN Motol, Praha); J. Márová (Podřipská nemocnice s poliklinikou, s. r. o., Roudnice nad Labem); S. Maršík (ARO nemocnice Benešov); M. Matoušková (ARO SN Opava); M. Peleška (ARO Nemocnice Most); V. Mixa (KAR FN Motol, Praha); M. Murlová (ARO, Kroměřížská nem.); J. Najbrt (KAR FN Motol, Praha); S. Najman (Klinika Dr. Pírka, s. r. o., Mladá Boleslav); D. Nalos (MN UL, Ústí nad Labem); M. Nováček (Oblastní nemocnice Kolín, a. s.); R. Novák (Kardiochirurgické centrum FN Ostrava); M. Onderka (ARO VN Olomouc); A. Orlinský (NsP v Novém Jičíně, p. o.); J. Perk (ARO, Rokycanská nemocnice, a. s., Rokycany); J. Petřík (MUDr. Jan Petřík, anesteziologie, Rtyně v Podkrkonoší); P. Piknová (ARO Litomyšl); J. Poděbradský (Nemocnice Frýdlant s. r. o., Frýdlant v Čechách); R. Prchlík (Nemocnice Tábor, a. s.); M. Proksa (ARO Vsetín); T. Ráček (Úrazová nemocnice v Brně); D. Reichelová (KAR FN Olomouc); R. Reicho (OUM Děčín); L. Říhová (Klinika anest. a resusc., Kardiocentrum IKEM, Praha); M. Smilek (ÚPMD, Praha); M. Stádníková (NEMOS Plus, s. r. o., Ostrov); J. Stach (ORT-ART, s. r. o., Petřvald u Karviné); M. Stern (ARO Nemocnice Na Homolce, Praha); D. Strmísková (FN Motol, Praha); T. Suchý (KARIM FN Hradec Králové); P. Svoboda (ARO Nemocnice Třebíč, p. o.); R. Sýkora (ARO Nemocnice K. Vary, a. s.); V. Šatunov (ARO Vitkovická nemocnice, Ostrava); J. Ševčík (ARO Nemocnice Přerov); P. Šimáček (KAR FN Motol, Praha); L. Šimeček (ARO Kyjov); B. Škubal (KNTB, a. s. ARO, Zlín); I. Šnajdrová (ARO Uh. Hradiště); D. Šobek (ARIM, Kadaň); Š. Štědronská (KAR FN Motol, Praha); P. Štěpánek (ARO Náchod); P. Štourač (KARIM LF MU a FN Brno); J. Šturma (KAR FNKV, Praha); E. Tauchmanová (ARO Semily); M. Trávníček (KAR FN Motol, Praha); V. Tuháček (Stodská nemocnice, a. s., Stod); E. Vacková (ARO Písek); T. Vaněk (Kardiochirurgická klinika 3. LF UK a FNKV, Praha); J. Vasilenková (ARO Chomutov); L. Včela (KAR FN Motol, Praha); A. Vlček (Oblastní nemocnice, a. s., Rychnov n. Kn.); I. Volfová (ARK FN Ostrava); K. Vondrová (ARO Český Krumlov); M. Vozobule (Mulačova nemocnice, s. r. o., Plzeň); M. Vrabcová (KAR FN Motol, Praha); J. Vrastyáková (ARO II, Brno); M. Zapletal (ARO, Orlickoústecká nemocnice, a. s., Ústí nad Orlicí); J. Závada (KARIM 1. LF a VFN, Praha); V. Zemánek (Nemocnice Boskovice, s. r. o.); M. Zemánek (ARO Chrudimská nemocnice, a. s.); V. Zenkner (FN Motol, Praha); D. Zvoníčková (FN USA, Brno); J. Žurek (KDAR LF MU, FN Brno).
Sources
1. Naguib, M., Kopman, A. F., Lien, C. A., Hunter, J. M., Lopez, A., Brull, S. J. A survey of current management of neuromuscular block in the United States and Europe. Anesth. Analg., 2010, 111, p. 110–119.
2. Adamus, M., Marek, O. Monitorování účinku kurarimimetik během anestezie – současný stav v České republice. Anest. neodkl. Péče, 2000, 11, p. 245–250.
3. Adamus, M., Gabrhelík, T., Marek, O., Koutná, J., Trenkler, Š. Svalová relaxace na ARO České republiky 2006 – dotazníková studie. Anest. intenziv. Med., 2007, 18, p. 73–84.
4. Herold, I. Svalová relaxancia v anesteziologii a intenzivní péči. 1. vydání. Praha: Maxdorf, 2004, 268 s. ISBN 80-7345-025-9.
5. Černý, V., Cvachovec, K., Ševčík, P. et al. Doba úvodu a zotavení z celkové anestezie – prospektivní studie. Anest. intenziv. Med., 2007, 20, p. 236–240.
6. Černý, V., Adamus, M., Cvachovec, K., Ševčík, P., Herold, I. Anestezie v České republice 2010 – jednodenní prospektivní observační dotazníková studie. Anest. intenziv. Med., 2011, 22, 1, s. 5–12.
7. http://www.csarim.cz
8. Adamus, M., Koutná, J., Žáčková, D. Pooperační reziduální kurarizace na dospávacím pokoji – cisatrakurium vs. rokuronium: prospektivní studie. Anest. intenziv. Med., 2007, 18, p. 30–34.
9. Murphy, G. S., Brull, S. J. Residual neuromuscular block: lessons unlearned. Part I: definitions, incidence, and adverse physiologic effects of residual neuromuscular block. Anesth. Analg., 2010, 111, p. 120–128.
10. Brull, S. J., Murphy, G. S. Residual neuromuscular block: lessons unlearned. Part II: methods to reduce the risk of residual weakness. Anesth. Analg., 2010, 111, p. 129–140.
11. Uppal, V., Fletcher, G., Kinsella, J. Comparison of the i-gel with the cuffed tracheal tube during pressure-controlled ventilation. Brit. J. Anaesth., 2009, 102, p. 264–268.
12. Teoh, W. H., Lee, K. M, Suhitharan, T., Yahaya, Z., Teo, M. M., Sia, A. T. Comparison of the LMA Supreme vs the i-gel™ in paralysed patients undergoing gynaecological laparoscopic surgery with controlled ventilation. Anaesthesia, 2010, 65, p. 1173–1179.
13. Cammu, G., De Witte, J., De Veylder, J., Byttebier, G., Vandeput, D., Foubert, L., Vandenbroucke, G., Deloof, T. Postoperative residual paralysis in outpatients versus inpatients. Anesth. Analg., 2006, 102, p. 426–429.
14. Debaene, B., Plaud, B., Dilly, M. P., Donati, F. Residual paralysis in the PACU after a single intubating dose of nondepolarizing muscle relaxant with an intermediate duration of action. Anesthesiology, 2003, 98, p. 1042–1048.
15. Kopman, A. F, Eikermann, M. Antagonism of non-depolarising neuromuscular block: current practice. Anaesthesia, 2009, 64, Suppl. 1, p. 22–30.
16. Miller, R. D., Ward, T. A. Monitoring and pharmacologic reversal of a nondepolarizing neuromuscular blockade should be routine. Anesth. Analg., 2010, 111, p. 3–5.
17. Caldwell, J. E. Clinical limitations of acetylcholinesterase antagonists. J. Crit. Care, 2009, 24, p. 21–28.
18. Viby-Mogensen, J., Claudius, C. Evidence-based management of neuromuscular block. Anesth. Analg., 2010, 111, p. 1–2.
19. Donati, F. Neuromuscular monitoring: what evidence do we need to be convinced? Anesth. Analg., 2010, 111, p. 6–8.
20. Adamus, M., Černý, V., Herold, I., Cvachovec, K., Ševčík, P. Doporučené postupy ČSARIM – Zásady bezpečného a účelného používání svalových relaxancií v anesteziologii. Anest. intenziv. Med., 2009, 20, p. 131.
21. Černý, V., Herold, I., Cvachovec, K., Ševčík, P., Adamus, M. Guidelines for Managing Neuromuscular Block: Not Only Czech Beer Deserves a Taste. Anesth. Analg., 2011, 112, p. 482.
Labels
Anaesthesiology, Resuscitation and Inten Intensive Care Medicine
Article was published inAnaesthesiology and Intensive Care Medicine

2011 Issue 2-
All articles in this issue
- Svalová relaxace během celkové anestezie v České republice 2010 – jednodenní prospektivní observační dotazníková studie
- Srovnání nákladů na doplňovanou anestezii vedenou s oxidem dusným a bez něj ve Fakultní nemocnici Olomouc
- Perioperační optimalizace hemodynamiky*
- Vplyv kyseliny tranexámovej na mortalitu, cievne okluzívne príhody a transfúzie krvi u pacientov s veľkým poúrazovým krvácaním (CRASH-2) – randomizovaná, placebom kontrolovaná štúdia*
- Přehled nejvýznamnějších změn v Doporučených postupech pro neodkladnou resuscitaci
- Aký bude dopad súdnych žalôb na prácu lekárov?
- Anaesthesiology and Intensive Care Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Přehled nejvýznamnějších změn v Doporučených postupech pro neodkladnou resuscitaci
- Perioperační optimalizace hemodynamiky*
- Svalová relaxace během celkové anestezie v České republice 2010 – jednodenní prospektivní observační dotazníková studie
- Aký bude dopad súdnych žalôb na prácu lekárov?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

