-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaZlepšil se osud gravidit žen s pregestačním diabetes mellitus za deset let?
Has the pregnancy outcome of women with pregestational diabetes mellitus improved in ten years?
Introduction:
In spite of progress in medicine, studies from a number of countries indicate steadily increased risk of perinatal morbidity and mortality in the offspring of diabetic mothers. No data regarding the pregnancy outcome in women with diabetes mellitus type 1 and 2 (pregestational DM) have been published in the Czech Republic. The aim of the study was to evaluate the pregnancy course of women with pregestational DM and outcome of their offspring and to assess whether it has improved in ten years.Methods:
A retrospective evaluation of pregnancy outcome of pregestational DM women followed up in the University Hospital Pilsen in years 2000–2009 (Group A, n = 107) and comparison with the period 1990–1997 (Group B, n = 39) were performed. Wilcoxon non-paired test, contingency tables, step-wise logistic regression and step-wise linear multiple regression methods were used for statistical analyses.Results:
Data is presented as median (interquartile range). Women from the Group A were older 28 (25, 31) vs 25 (22, 27) years, p = 0.01. Otherwise, the groups did not statistically significantly differ in diabetes duration, BMI, and representation of women with type 2 diabetes. A better glycemic control (HbA1c, mmol/mol) was achieved in the Group A in all trimesters – 1st trimester: 59 (47, 67) vs 66 (56, 76), 2nd trimester: 46 (40, 52) vs 54 (48, 59) and 3rd trimester: 46 (40, 51) vs 53 (47, 60), p = 0.01. The caesarean section rate decreased (65.2 % vs 87.5 %, p < 0.05). The incidence of the respiratory distress syndrome after adjustment for age and diabetes duration also decreased (8.9 % vs 18.2 %, p < 0.05). A decreasing trend in the rate of premature delivery before 34th week of gestation (1.1 % vs 6.3 %) and neonatal mortality (1.1 % vs 2.9 %) was observed, however, the differences were not statistically significant.Conclusion:
The achieved improved glycemic control led to only a partial improvement in the course of pregnancy and outcome of the offspring of diabetic mothers.Key words:
offspring of diabetic mother – pregestational diabetes – pregnancy – type 1 and type 2 diabetes mellitus
Autoři: Daniela Čechurová 1; Michal Krčma 1; Zdeněk Jankovec 1; Jiří Dort 2; Jan Turek 3; Silvie Lacigová 1; Zdeněk Rušavý 1
Působiště autorů: Diabetologické centrum I. interní kliniky LF UK a FN Plzeň, přednosta prof. MUDr. Martin Matějovič, Ph. D. 1; Neonatologické oddělení FN Plzeň, primář doc. MUDr. Jiří Dort, Ph. D. 2; Gynekologicko-porodnická klinika LF UK a FN Plzeň, přednosta doc. MUDr. Zdeněk Novotný, CSc. 3
Vyšlo v časopise: Vnitř Lék 2015; 61(2): 101-105
Kategorie: Původní práce
Souhrn
Úvod:
I přes medicínský pokrok studie z řady zemí ukazují na přetrvávající zvýšené riziko perinatální morbidity i mortality potomků diabetických matek. V České republice nebyla publikována data o osudu gravidit žen s diabetes mellitus 1. a 2. typu (pregestační DM). Cílem práce bylo zhodnotit osud gravidit žen s pregestačním DM a jejich potomků a zjistit, zda se zlepšil s odstupem 10 let.Metodika:
Retrospektivní zhodnocení osudu gravidit žen s pregestačním DM sledovaných ve FN Plzeň v období let 2000–2009 (skupina A, n = 107) a porovnání s obdobím let 1990–1997 (skupina B, n = 39). Ze statistických testů byl použitý Wilcoxonův test nepárový, kontingenční tabulky, logistická regrese – metoda step-wise a lineární mnohočetná regrese metoda step-wise.Výsledky:
Data jsou uvedena jako medián (1., 3. kvartil). Ženy ve skupině A jsou starší 28 (25, 31) vs 25 (22, 27) let, p = 0,01. Jinak se skupiny statisticky významně neliší dobou trvání diabetu, BMI, zastoupením žen s DM 2. typu. V A skupině byla dosažena lepší kompenzace DM (dle HbA1c mmol/mol) ve všech trimestrech – 1. trimestr: 59 (47, 67) vs 66 (56, 76), 2. trimestr: 46 (40, 52) vs 54 (48, 59) a 3. trimestr: 46 (40, 51) vs 53 (47, 60), p = 0,01. Klesl počet porodů sekcí 65,2 % vs 87,5 %, p < 0,05, po adjustaci na věk a dobu trvání diabetu i výskyt respiratory distress syndromu 8,9 % vs 18,2 %, p < 0,05. Klesající trend byl zaznamenán i ve výskytu porodů před 34. gestačním týdnem (1,1 % vs 6,3 %) a neonatální mortalitě (1,1 % vs 2,9 %), ale rozdíly nejsou statisticky významné.Závěr:
Dosažená lepší kompenzace diabetu vedla pouze k částečnému zlepšení průběhu gravidity a osudu potomků diabetických matek.Klíčová slova:
diabetes mellitus 1. a 2. typu – novorozenec diabetické matky – pregestační diabetes – těhotenstvíÚvod
I přes medicínský pokrok v diabetologii, gynekologii a perinatologii studie z řady zemí ukazují na přetrvávající zvýšené riziko perinatální morbidity [1,2] i mortality potomků diabetických matek [3–5]. Při poskytování informací o působení diabetes mellitus na graviditu je lékař postaven před nelehkou úlohu. Na jedné straně má povinnost budoucí matku plně informovat o všech rizicích (včetně zvýšeného rizika vývojových vad, zvýšeného rizika nevysvětlitelného úmrtí plodu na konci gravidity apod), na druhé straně podat tyto informace šetrně a ukázat cestu jak riziko minimalizovat. Přesnost a recentnost dat je důležitá. V České republice dosud nebyla publikována data o osudu gravidit žen s diabetes mellitus (DM) 1. a 2. typu (pregestačním DM). Cílem naší práce bylo zjistit osud gravidit žen s pregestačním DM a jejich dětí a zjistit, zda se osud zlepšil s odstupem 10 let.
Metodika
V retrospektivní studii jsme hodnotili průběh gravidit žen s pregestačním DM sledovaných v Diabetologickém a Perinatologickém centru FN Plzeň v období let 2000–2009 (skupina A, n = 107) a osud jejich potomků. Údaje byly porovnány s obdobím let 1990–1997 (skupina B, n = 39). Informace jsme získali z dokumentace pacientek a jejich potomků, od roku 2002 také z počítačové databáze. Porovnávali jsme charakteristiku pacientek (věk, dobu trvání DM, počet žen s DM 2. typu, body mass index – BMI). Kompenzaci DM jsme posuzovali dle hodnot glykovaného hemoglobinu (HbA1c). Za normální hodnoty HbA1c pro nediabetickou negravidní populaci jsou uváděny hodnoty 20,0–42,0 mmol/mol. Při hodnocení osudu gravidity nás zajímal počet spontánních či indukovaných abortů (pro vývojové vady), průběh porodu (gestační stáří, počet spontánních porodů a porodů císařským řezem), výskyt předčasných porodů, neonatální morbidita a mortalita. Další sledované parametry byly definovány jako: předčasný porod = porod před hranici donošenosti (tj. 37 týdnů + 0 dnů), neonatální mortalita = počet mrtvorozených plodů s hmotností ≥ 1 000 g (pozn. autorů: použita starší definice vzhledem k datu sběru dat, nyní platí ≥ 500 g) a zemřelých novorozenců do 7 dnů života na 1 000 narozených; porodní hmotnost větší než odpovídá gestačnímu stáří (large for gestational age – LGA) = porodní hmotnost > 90. percentil; neonatální hypoglykemie = glykemie < 2,2 mmol/l (hranice diskutabilní podle stáří novorozence, ale použití této hranice převažuje v zahraniční literatuře). Ze statistických testů jsme použili Wilcoxonův test nepárový, kontingenční tabulky, logistickou regresi – metoda step-wise a lineární mnohočetnou regresi metoda step-wise.
Výsledky
Porovnání charakteristik obou skupin pacientek
Data jsou uvedena jako medián (1. a 3. kvartil). Skupina A (roky 2000–2009) je starší 28 (25; 31) vs 25 (22; 27) let, p = 0,01. Jinak se skupiny neliší dobou trvání diabetu, BMI, zastoupením žen s DM 2. typu. Kompletní data uvádíme v tab. 1. U žen skupiny A byla dosažena signifikantně lepší kompenzace diabetu (HbA1c) ve všech trimestrech (tab. 1).
Tab. 1. Charakteristika těhotných žen s diabetes mellitus (DM) 1. a 2. typu A (roky 2000–2009) B (roky 1990–1997) 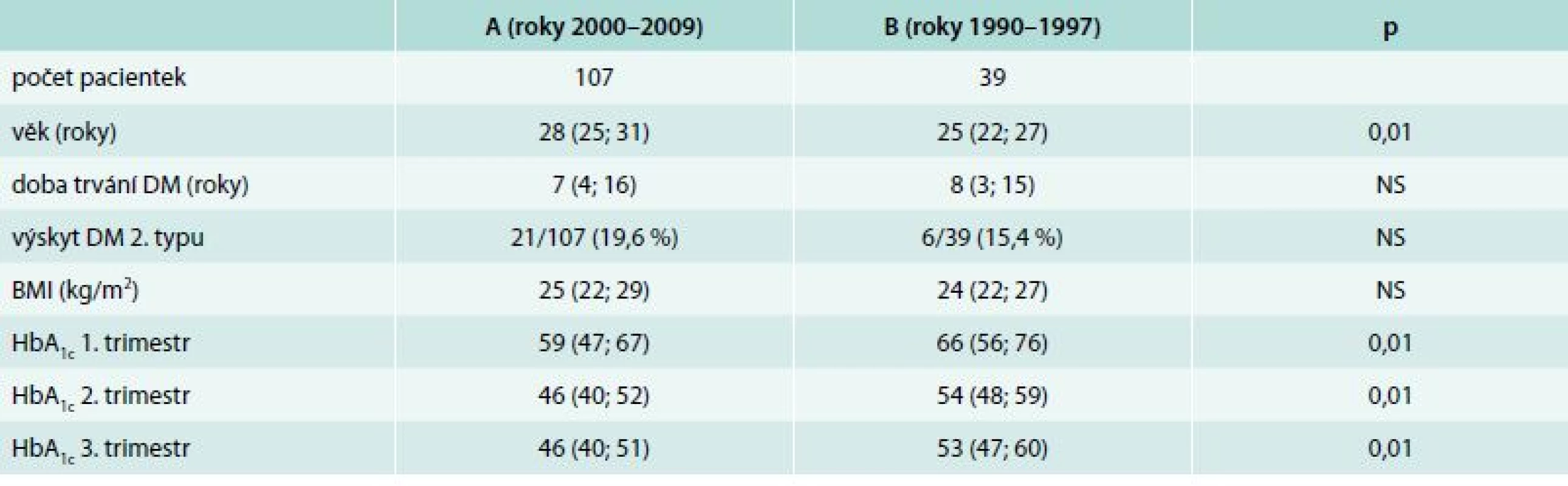
Data uvedena jako medián (1.; 3. kvartil) nebo četnost (%). HbA1c v mmol/mol. NS non significant, statisticky nevýznamné Porovnání průběhu porodu a osudu potomků diabetických matek
Klesl počet porodů sekcí 65,2 % vs 87,5 %, p < 0,05. Je pozorován trend k poklesu počtu porodů před 34. gestačním týdnem (1,1 % vs 6,3 %), k syndromu dechové tísně (respiratory distress syndrome – RDS) (8,9 % vs 18,2 %) a perinatální úmrtnosti (1,1 % vs 2,9 %), rozdíly nejsou statisticky významné (tab. 2). Po adjustaci na věk, typ diabetu, trvání diabetu, BMI a dobu sledování byl potvrzen ve skupině A statisticky významně nižší výskyt porodů císařským řezem (p < 0,05) a RDS u žen s kratší dobou trvání diabetu (p < 0,05). V obou souborech se vyskytl jeden porod mrtvého dítěte, v souboru A z důvodu abrupce placenty, v souboru B příčina úmrtí nebyla objasněna.
Tab. 2. Průběh porodu a osud potomků diabetických matek 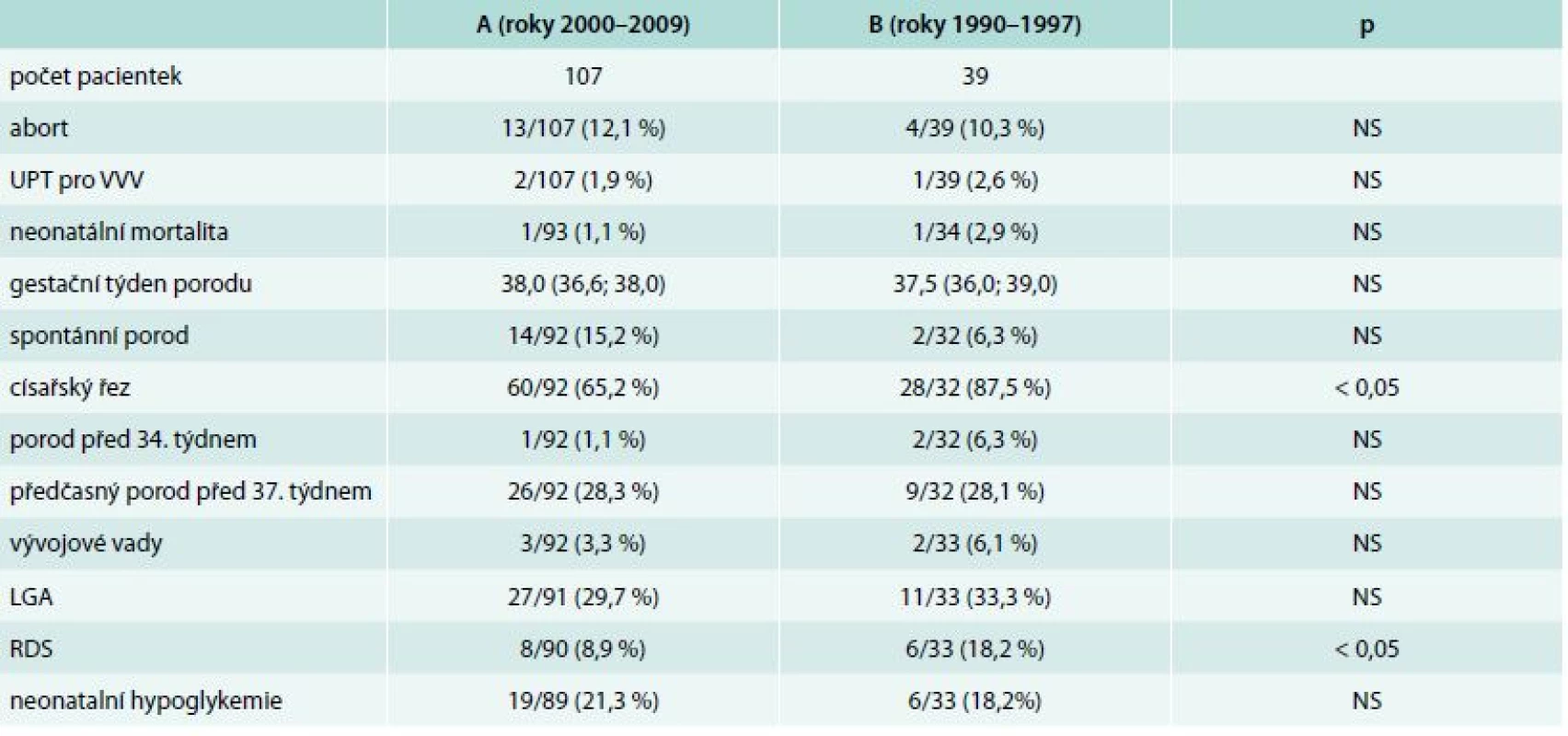
Data uvedena jako medián (1.; 3. kvartil) nebo četnost (%). UPT – umělé přerušení těhotenství VVV – velké vývojové vady LGA – porodní hmotnost větší vzhledem ke gestačnímu stáří (nad 90. percentil) RDS – respiratory distress syndrom NS – non significant, statisticky nevýznamné Diskuse
V souboru A (roky 2000–2009) byla dosažena statisticky výrazně lepší kompenzace DM (dle HbA1c) ve všech trimestrech. Nelze pojmenovat konkrétní faktor jednoznačně zodpovědný za tento příznivý vývoj. Neměnilo se doporučení intenzity selfmonitoringu (kontroly glykemie). Mohli bychom pomýšlet na příznivý vliv častějšího používaní inzulinových analog či léčby DM pomocí inzulinové pumpy. V souboru B (roky 1990–1997) sice nemáme kompletní data o používání inzulinových analog či inzulinových pump, ale v graviditě pro tyto léčebné modality či režimy není jednoznačně prokázáno dosažení lepších hodnot HbA1c ve srovnání s intenzifikovaným inzulinovým režimem s humánním inzulinem [6–8]. Nelze to považovat za vysvětlující faktor. Ve skupině A měly ženy nižší glykovaný hemoglobin již v 1. trimestru. Lze předpokládat příznivý vliv edukace pacientek již před graviditou. Je prokázáno, že plánování gravidity s prekoncepční péčí je asociováno s lepší kompenzací diabetu na začátku gravidity a snižuje výskyt závažných komplikací (malformace, mrtvorozenost, neonatální úmrtnost, porody před 34. gestačním týdnem) [9]. Ale data o plánování gravidity nebylo možné ve starším souboru (B) pacientek dohledat. I když po 10 letech pozorujeme příznivý trend ve zlepšování kompenzace diabetu, hodnoty hlavně v 1. trimestru u řady pacientek nejsou pro graviditu optimální. Stále je nutné zdůrazňovat význam opakované edukace diabetických pacientek ve fertilním věku s cílem plánované prekoncepční péče. Dosahování lepší kompenzace diabetu u těhotných žen s DM v současnosti nelze považovat za obecný trend, jak ukazuje práce finských autorů Klemetti et al [10], ve které byl sledován průběh těhotenství 881 žen s DM 1. typu v období let 1989–2008. Průměrná hodnota HbA1c v 1. trimestru se neměnila (60,7 vs 59,5 mmol/mol), v 2. a 3. trimestru se v recentním souboru statisticky významně zhoršila (48,1 vs 49,5 a 49,8 vs 52,4; p = 0,009 a p = 0,005). Jednalo se pouze o pacientky s DM 1. typu, u kterých se hůře dosahuje optimální kompenzace DM ve srovnání s DM 2. typu (větší labilita diabetu, vyšší riziko hypoglykemie), nelze absolutní hodnoty glykovaného hemoglobinu s naším souborem bez výhrad porovnat [2,11].
Proč lepší kompenzace diabetu v souboru A nevedla k výraznějšímu zlepšení osudu gravidit? Můžeme polemizovat, zda HbA1c je dostatečný parametr dobré kompenzace DM v graviditě. Dle studie autorů Murphy et al [12] u pacientek s průměrnou hodnotou HbA1c blížící se nediabetické populaci při kontinuální monitoraci glykemie senzorem (monitorováno průměrně 15 dní gravidity) pacientky s DM 1. typu trávily v 3. trimestru pouze 56 % dne v požadovaném rozmezí glykemie (3,9–7,8 mmol/l), u DM 2. typu 75 % dne.
Vliv dalších faktorů
Nebyl dostatečně velký soubor sledovaných pacientek hlavně ve skupině B. Možný je také vliv retrospektivního charakteru studie (ne všechna data byla dohledatelná). V souboru z let 1990–1997 (B) nejsou k dispozici kompletní data o výskytu mikrovaskulárních komplikací DM. Průběh gravidity ovlivňuje nejvýznamněji diabetické onemocnění ledvin [13], zejména v případě poklesu glomerulární filtrace < 0,67 ml/s, stadium G3b dle KDIGO [14]. U jedné pacientky ze souboru A byla naměřena hodnota kreatininu 132 µkat/l s glomerulární filtraci 0,68 ml/s. V souboru B se takto pokročilá diabetická nefropatie nevyskytovala. Soubory se nelišily dobou trvání diabetu ani zastoupením žen s DM 2. typu.
Z dalších příčin je nutné uvést i možný vliv vyššího věku matek. I v diabetické populaci je viditelný celospolečenský trend zvyšujícího se věku matek. Věk nad 35 let přináší větší riziko pro abort, předčasný porod, porod císařským řezem, porodní krvácení, placentu previi, perinatální úmrtnost, nízkou porodní váhu, přijetí na neonatální jednotku intenzivní péče (NJIP), porodní asfyxii [15,16]. V našem souboru byla po adjustaci na věk prokázána souvislost pouze s výskytem abortů. V souboru A 12,1 % žen s DM 1. a 2. typu mělo věk > 35 let; před 10 lety pouze 7,6 % žen. Lze předpokládat, že stoupající trend bude dále pokračovat. Dle rozsáhlé populační studie německých autorů Beyerlein et al [17] se zastoupení žen rodících ve věku ≥ 35 let s pregestačním DM zvýšil z 18 % v letech 1987–1993 na 30 % v letech 2001–2007.
Několik studií porovnávalo trend osudu gravidit žen s pregestačním DM v časových intervalech. Autoři Bell et al [18] ve studii ze severu Anglie hodnotili 1 258 gravidit žen s DM 1. a 2. typu. Perinatální mortalita klesla ze 48/1 000 v letech 1996–1998 na 23/1 000 v letech 2002–2004, ale pokles nebyl statisticky významný (p = 0,064). Statisticky významný pokles byl zaznamenán ve výskytu kombinovaného závažného osudu gravidity (velké vývojové vady nebo perinatální úmrtnost) ze 142/1 000 na 86/1 000 (p = 0,0194). Významně se nezměnil počet porodů císařským řezem (57,5 vs 63,5 %), počet porodů před ukončeným 38. gestačním týdnem (66,3 vs 61,7 %). Ve výše uváděné finské studii autorů Klemetti et al [10] byl hodnocen osud gravidit 881 žen s DM 1. typu v 5letých obdobích. Při porovnání období let 1989–1993 vs 2004–2008 statisticky významně klesl počet elektivních porodů císařským řezem (60 vs 37,4 %), porodů před 32. týdnem (18 vs 5,2 %), výskyt neonatální hypoglykemie – autoři použili jako hranici glykemii < 2,6 mmol/l (63,4 vs 48 %). Opačný trend byl v počtu emergentních sekcí (18,6 % vs 33,1 %) a v přijetí novorozenců na NJIP (9,3 % vs 18 %). Stejně jako v naší práci (29,7 vs 33,3 %) i ve finské studii zůstává beze změn vysoký počet LGA novorozenců (48,3 % vs 52,1 %). Práce německých autorů [17] porovnávala osud diabetických gravidit v 7letých intervalech s populačními daty (7 801 vs 2 284 252 gravidit). Hodnotili následující ukazatele: mrtvorozenost, časnou neonatální mortalitu, předčasný porod, LGA. Kromě časné neonatální mortality, bylo riziko ostatních sledovaných ukazatelů zvýšené u potomků matek s pregestačním DM ve všech časových periodách (roky 1987–1993, 1994–2000, 2001–2007), odds ratio v rozmezí 1,48–5,32 pro jednotlivé ukazatele. Prevalence mrtvorozenosti, předčasného porodu a LGA statisticky významně klesala.
Pozitiva naší práce lze najít v publikování prvních dat z České republiky, dále ve skutečnosti, že porovnáváme osud diabetických gravidit ve dvou časových intervalech. Nedostatkem je fakt, že se jedná o studii retrospektivní, zdrojem dat staršího souboru (B) byla pouze „papírová“ dokumentace, lze předpokládat neúplné získání všech dat.
Vzhledem k výskytu hodnocených parametrů (např. neonatální mortalita, porody před 34. gestačním týdnem) se jedná o malý počet sledovaných gravidit. Soubor A 107 pacientek s pregestačním DM v jednom diabetologickém a perinatologickém centru vznikl za období 10 let. Jediná cesta k získání většího, a tím i validnějšího souboru dat je ve vytvoření celorepublikového registru gravidit pacientek s pregestačním DM. Projekt registru byl schválen Výborem České diabetologické společnosti ČLS JEP roku 2009. Bližší informace lze získat na stránkách společnosti www.diab.cz.
Závěr
Dosažená lepší kompenzace DM v graviditě (hodnoceno dle HbA1c) vedla pouze k částečnému zlepšení osudu těhotenství žen s pregestačním DM. Stále je před námi výzva ke zlepšování komplexní péče o diabetickou ženu ve fertilním věku.
Práce byla podpořena Programem rozvoje vědních oborů Karlovy Univerzity (projekt P36).
MUDr. Daniela Čechurová
cechurova@fnplzen.cz
Diabetologické centrum I. interní kliniky LF UK a FN Plzeň
www.fnplzen.cz
Doručeno do redakce 27. 7. 2014
Přijato po recenzi 21. 10. 2014
Zdroje
1. Evers IM, de Valk HW, Visser GHA. Risk of complications of pregnancy in women with type 1 diabetes: nationwide prospective study in the Netherlands. BMJ 2004; 28(7445):915. Dostupné z DOI: <http://dx.doi.org/10.1136/bmj.38043.583160.EE>.
2. Clausen TD, Mathiesen E, Ekbom P et al. Poor pregnancy outcome in women with type 2 diabetes. Diabetes Care 2005; 28(2): 323–328.
3. Jensen DM, Korsholm L, Ovesen P et al. Peri-conceptional A1c and risk of serious adverse pregnancy outcome in 933 women with type 1 diabetes. Diabetes Care 2009; 32(6): 1046–1048.
4. Dunne F, Brydon P, Smith K et al. Pregnancy in women with type 2 diabetes: 12 years outcome data 1990–2002. Diabet Med 2003; 20(9): 734–738.
5. Teramo KA. Obstetric problems in diabetic pregnancy – The role of fetal hypoxia. Best Pract Res Clin Endocrinol Metab 2010; 24(4): 663–671.
6. Mathiesen ER, Kinsley B, Amiel SA et al. Insulin Aspart Pregnancy Study Group. Maternal glycemic control and hypoglycemia in type 1 diabetic pregnancy: a randomized trial of insulin aspart versus human insulin in 322 pregnant women. Diabetes Care 2007; 30(4): 771–776.
7. Mathiesen ER, Hod M, Ivanisevic M et al. Maternal efficacy and safety outcomes in a randomized, controlled trial comparing insulin detemir with NPH insulin in 310 pregnant women with type 1 diabetes. Diabetes Care 2012; 35(10): 2012–2017.
8. Cyganek K, Hebda-Szydlo A, Katra B et al. Glycemic control and selected pregnancy outcomes in type 1 diabetes women on continuous subcutaneous insulin infusion and multiple daily injections: the significance of pregnancy planning. Diabetes Technol Ther 2010; 12(1): 41–47.
9. Temple RC, Aldbridge VJ, Murphy HR. Prepregnancy care and pregnancy outcome in women with type 1 diabetes. Diabetes Care 2006; 29(8): 1744–1749.
10. Klemetti M, Nuutila M, Tikkanen M et al. Trends in maternal BMI, glycaemic control and perinatal outcome among type 1 diabetic pregnant women in 1989–2008. Diabetologia 2012; 55(9): 2327–2334.
11. Murphy HR, Steel SA, Roland JM et al. East Anglia Study group for improving pregnancy outcomes in women with diabetes (EASIPOD). Obstetric and perinatal outcomes in pregnancies complicated by Type 1 and Type 2 diabetes: influences of glycaemic control, obesity and social disadvantage. Diabet Med 2011; 28(9): 1060–1067.
12. Murphy HR, Rayman G, Duffield K et al. Changes in the glycemic profile of women with type 1 and type 2 diabetes during pregnancy. Diabetes Care 2007; 30(11): 2785–2791.
13. Kimmerle R, Zaβ RP, Cupisti S et al. Pregnancies in women with diabetic nephropathy: long-term outcome for mother and child. Diabetologia 1995; 38(2): 227–235.
14. Imbasciati E, Gregorini G, Cabiddu G et al. Pregnancy in CKD stages 3 to 5: fetal and maternal outcomes. Am J Kidney Dis 2007; 49(6): 753–762.
15. Laopaiboon M, Lumbiganon P, Intarut N et al. WHO Multicountry Survey on Maternal Newborn Health Research Network. Advanced maternal age and pregnancy outcomes: a multicountry assessment. BJOG 2014; 121(Suppl 1): 49–56.
16. Carolan MC, Davey MA, Biro M et al. Very advanced maternal age and morbidity in Victoria, Australia: a population based study. BMC Pregnancy Childbirth 2013; 13 : 80. Dostupné z DOI: <http://dx.doi.org/10.1186/1471–2393–13–80>.
17. Beyerlein A, von Kries R, Hummel M et al. Improvement in pregnancy-related outcomes in the offspring of diabetic mothers in Bavaria, Germany, during 1987–2007. Diabet Med 2010; 27(12): 1379–1384.
18. Bell R, Bailey K, Cresswell T et al. Northern Diabetic Pregnancy Survey Steering Group. Trends in prevalence and outcomes of pregnancy in women with pre-existing type I and II diabetes. BJOG 2008; 115(4): 445–452.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2015 Číslo 2- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- Pregabalin je účinné léčivo s příznivým bezpečnostním profilem pro pacienty s neuropatickou bolestí
-
Všechny články tohoto čísla
- Zlepšil se osud gravidit žen s pregestačním diabetes mellitus za deset let?
- Význam transkutánneho monitorovania tkanivového kyslíka u pacienta s diabetes mellitus s jeho komplikáciami
- Autoimunitní pankreatitida – diagnostický konsenzus
- Intersticiální plicní procesy a granulomatózy asociované s běžným variabilním imunodeficitem
- Vyšetření tenkého střeva pomocí magnetické rezonance
- Nový lék je výrazně účinnější nežli inhibitory ACE u chronického srdečního selhání
- Spontánní bakteriální peritonitida
- Co jsou a co nám přinášejí biosimilars?
- Inzulinová analoga u pacientů s diabetem a renální dysfunkcí
- Súčasnosť a budúcnosť v manažmente vénových vaskulárnych chorôb
- Akromegalie a medikamentózní léčba
- Raritní případ mnohočetného myelomu: vícečetný solitární plazmocytom kostí bérců a předloktí
- Kalcifikující uremická arteriolopatie – léčba tiosulfátem sodným
- XXXIV. dny mladých internistů
- Empagliflozin – nový zástupce inhibitorů transportéru SGLT2 pro léčbu pacientů s diabetem 2. typu
- Václav Hána. Endokrinologie pro praxi.
- Hana Papežová a kol. Naléhavé stavy v psychiatrii.
- Peter Gavorník. Angiológia 2 pre všeobecných lekárov – Arteriológia.
- Autoimunitní pankreatitida – diagnostický konsenzus – editorial
- Akromegalie a medikamentózní léčba – editorial
- Kalcifikující uremická arteriolopatie – editorial
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Spontánní bakteriální peritonitida
- Vyšetření tenkého střeva pomocí magnetické rezonance
- Empagliflozin – nový zástupce inhibitorů transportéru SGLT2 pro léčbu pacientů s diabetem 2. typu
- Význam transkutánneho monitorovania tkanivového kyslíka u pacienta s diabetes mellitus s jeho komplikáciami
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



