-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaVybrané kožní změny typu necrosis lipoidica a kožní a slizniční mykotické afekce u diabetes mellitus
Selected skin involvement of necrobiosis lipoidica type and skin and mucous membrane fungal infections in diabetes mellitus
Article reviews some skin and mucosal lesions associated with diabetes mellitus with focus on skin fungal infections and necrobiosis lipoidica.
Key words:
diabetes mellitus – necrobiosis lipoidica – skin and mucous membrane fungal infections in diabetes mellitus – skin involvement
Autoři: doc. MUDr. Miloslav Salavec, CSc.; Marie Šimková
Působiště autorů: Klinika nemocí kožních a pohlavních LF UK a FN Hradec Králové, přednosta doc. MUDr. Karel Ettler, CSc.
Vyšlo v časopise: Vnitř Lék 2015; 61(6): 592-596
Kategorie: Diabetik – společný pacient diabetologa a ortopeda
Předneseno na mezioborovém sympoziu s postgraduálním zaměřením „Diabetik – společný pacient diabetologa a ortopeda“ 10. října 2014 v Hradci Králové.
Souhrn
Článek se zabývá kožními změnami asociovanými s diabetes mellitus, podává přehled o mykotických onemocněních kůže a sliznic u diabetiků a jednotce necrobiosis lipoidica
Klíčová slova:
diabetes mellitus – kožní změny – mykotické infekce kůže a sliznic u diabetu – necrobiosis lipoidicaÚvod – diabetes mellitus a kůže
Diabetes mellitus (DM) provází řada možných kožních změn, které jsou zjišťovány nejméně u 25 % nemocných. Povědomí o těchto kožních symptomech účinně pomáhá v detekci i časných forem diabetu.
Mezi typické kožní příznaky diabetu se řadí pruritus, lokalizovaný zejména v perigenitální krajině. Neuropatické změny znamenají riziko tvorby traumat kůže, angiopatie s poruchami prokrvení akrálních partií, všechny tyto změny přispívají ke zvýšenému riziku kožních infekčních chorob. Poruchy buněčné imunitní reaktivity mohou též přispět k protrahovanému průběhu a recidivám kožních infekcí. U diabetu pozorujeme vyšší výskyt erysipelů, folikulitid, ale i závažnější průběh některých virových onemocnění, jako např. herpes zoster, časté jsou infekce kůže působené Candida albicans. Postižení kůže dermatofytickou infekcí u diabetiků je dáno nejen alterací imunitní odpovědi u diabetiků, ale i narušenou keratinizací při trofických změnách akrálních oblastí. Dochází tedy ke vzniku tzv. locus minoris resistentiae se zvýšeným rizikem vývoje kožních infekcí. Změny v oblasti taktilního čití, vnímání bolesti i tepelných podnětů jsou příčinou traumatických změn kožního povrchu. Objevují se kožní léze typu erozí, exkoriací, ragád, ulcerací. Kůže typicky vykazuje trofické změny charakteru hypotrichózy, atrofie kůže, onychodystrofie, ale i změn hyperkeratotických. Polyneuropatie se podílí na vzniku nebolestivých vředů typu malum perforans pedis (skupina acropathia ulceromutilans nonfamiliaris, syndrom Bureauův-Barriéreův). Bolestivé ulcerace jsou spíše podmíněny angiopatiemi. U imobilních nemocných se často objevují dekubitální změny. Cévní změny přispívají i ke vzniku gangrény. Každé narušení integrity kožního povrchu znamená zvýšené riziko kožních infekcí s možností vývoje erysipelu, flegmóny až osteomyelitických změn. Pojem diabetická dermopatie popisuje výsev drobných atrofických ložisek, ale i makulo-papulózních změn, lokalizovaných často na přední ploše bérců. I tyto změny jsou dány mikroangiopatiemi. Angiopatie, imunologicky podmíněné alterace i další změny se podílejí na vzniku změny typu granuloma anulare i necrobiosis lipoidica [1].
Při diagnostice a sledování klinického průběhu diabetu je tedy velmi důležité i posouzení stavu kožního povrchu.
Necrobiosis lipoidica
Definice, historické aspekty a etiologie onemocnění
Necrobiosis lipoidica (NL) je definována jako zánětlivé kožní onemocnění, provázené degenerací kolagenu, granulomatózní odezvou, ztluštěním cévních stěn a ukládáním tuku. Komplikacemi bývají ulcerace, zejména po traumatech, dále infekce (méně frekventní) a zřídka i spinaliomy se vznikem v chronických lézích [13].
Onemocnění poprvé popsal Moritz Oppenheim v roce 1929 a nazval jej dermatitis atrophicans lipoides diabetica. Erich Urbach přejmenoval v roce 1932 jednotku na necrobiosis lipoidica diabeticorum (NLD). V roce 1935 popsal Goldsmith prvý případ u pacienta bez diabetu (dále Meischer a Leder, 1948; Rollins a Winkleman, 1960; v názvu onemocnění doporučeno vyjmutí adjektiva diabetická). Dnes se termín NL užívá u všech nemocných s typickými klinickými lézemi NL bez ohledu na přítomnost diabetes mellitus.
Etiologie onemocnění není jasná. Důraz je kladen na mikroangiopatii jako rozhodující etiologický faktor (změny cévní renálního a očního sytému u diabetu obdobné změnám cévním u NL), objevují se depozita glykoproteinu ve stěnách cév. Další teorií možného vzniku je teorie založená na ukládání depozit Ig, C3 a fibrinogenu ve stěnách cév u NL – protilátkami zprostředkovaná vaskulitis může iniciovat cévní změny a následně vznik ložisek nekrobiózy. U NL je též detekován abnormální kolagen – defektní kolagenová vlákna mohou být zodpovědná za orgánová poškození a akceleraci stárnutí, zvýšené hladiny lysyloxidázy u některých nemocných s DM mohou pak být zodpovědné za zvýšený tzv. „cross-linking“ kolagenu (vede ke ztluštění bazální membrány u NL). Traumata a zánětlivé změny jsou též zvažovány jako příčinné faktory – narušená migrace neutrofilů a zvýšené počty makrofágů by mohly vysvětlit vznik granulomatózních změn u NL. Konečně TNFα vykazuje potencionálně kritickou roli u jednotek, jako jsou diseminované granuloma anulare a NL. V séru i v kůži jsou u obou jednotek zjišťovány vysoké koncentrace TNFα [2].
Epidemiologická data prokazují NL u více než 55 % pacientů s diabetes mellitus, průměrný věk vzniku NL je uváděn okolo 30 let (široká škála od dětského věku až do 8. decenia). U pacientů s DM je zaznamenána tendence k časnému vývoji NL. Dle pohlaví jsou 3krát častěji postiženy ženy, DM většinou předchází vzniku změn typu NL a přítomnost či progrese NL nekorelují s úrovní kontroly DM [2].
Z prognostického hlediska je terapie neuspokojivá – omezí expanzi individuálních lézí, průběh je ale chronický s variabilní progresí a s jizvením, signifikantní morbidita je zjišťována u lézí s ulceracemi (delší péče v hojení defektu), ulcerace jsou bolestivé, zvyšují riziko infekcí, hojení je provázeno jizvením.
Klinické aspekty necrobiosis lipoidica
Anamnesticky zjišťujeme asymptomatická, lesklá ložiska s růstem během měsíců až roků, zpočátku červenohnědá, později se změny mění ve vtažené, žlutavě zbarvené atrofické plaky. Ulcerace vznikají často po traumatu. Nemocní si stěžují především na kosmetický efekt lézí.
Při hodnocení lokálního kožního nálezu zaznamenáme iniciálně 1–3 mm velké, dobře ohraničené papulky s vývojem v červenohnědé plaky s více indurovaným okrajem a voskovitým, atrofickým centrem. Později se objevují žlutavé, lesklé a atrofické změny s přítomností teleangiektazií na povrchu. Lokalizace kožního postižení je nejčastěji pretibiálně, bilaterálně a je vícečetné, ale vznik lézí je popisován i (asi v 15 %) ve vlasaté části hlavy, na horních končetinách (hřbety rukou a předloktí) a na trupu. Popsány byly i případy vývoje NL v jizvách a v místech vpichu inzulinu. Na povrchu atrofické epidermis se objevují vícečetné teleangiektatické změny. Koebnerův izomorfní fenomén bývá častý, zejména u nemocných s projevy vaskulitidy v místě vpichu (obr. 1, 2 a 3) [17].
Obr. 1. Klinický obraz, léze NL lokalizované pretibiálně 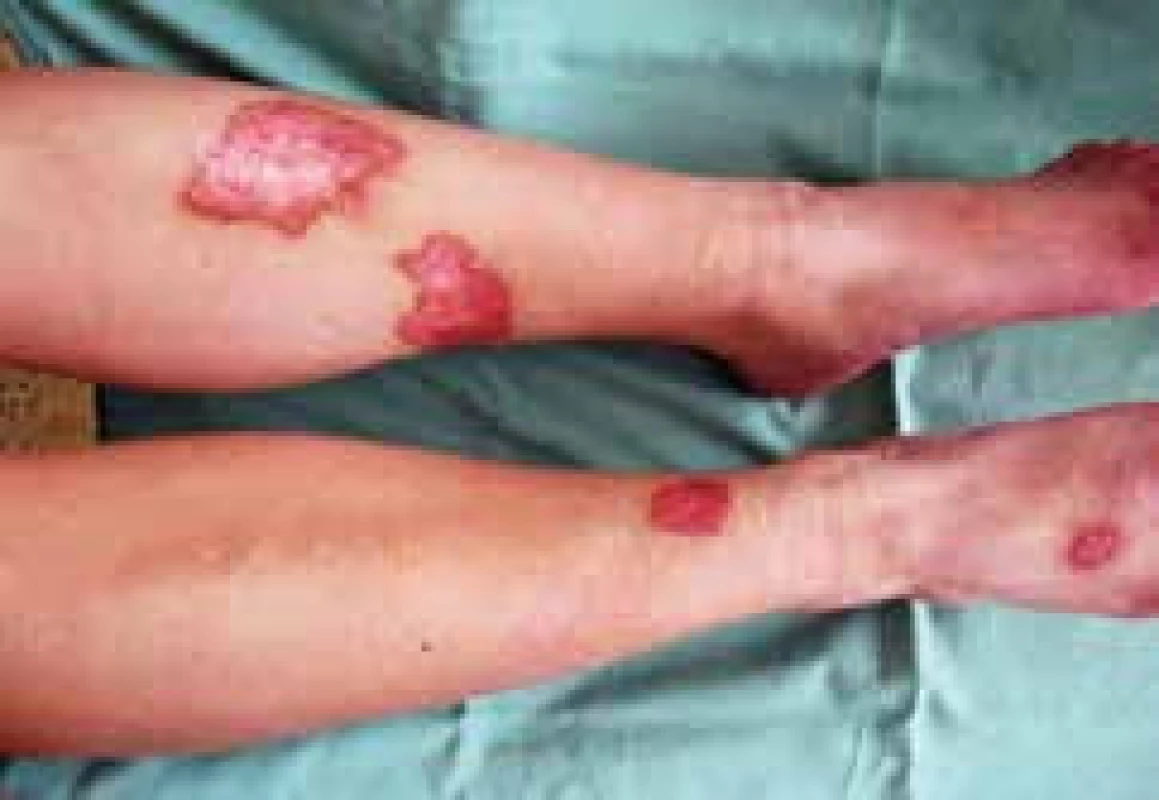
Obr. 2. Klinický obraz, detail léze NL, patrné teleangiektázie a atrofie epidermis, naznačena drobná ulcerace s krustou 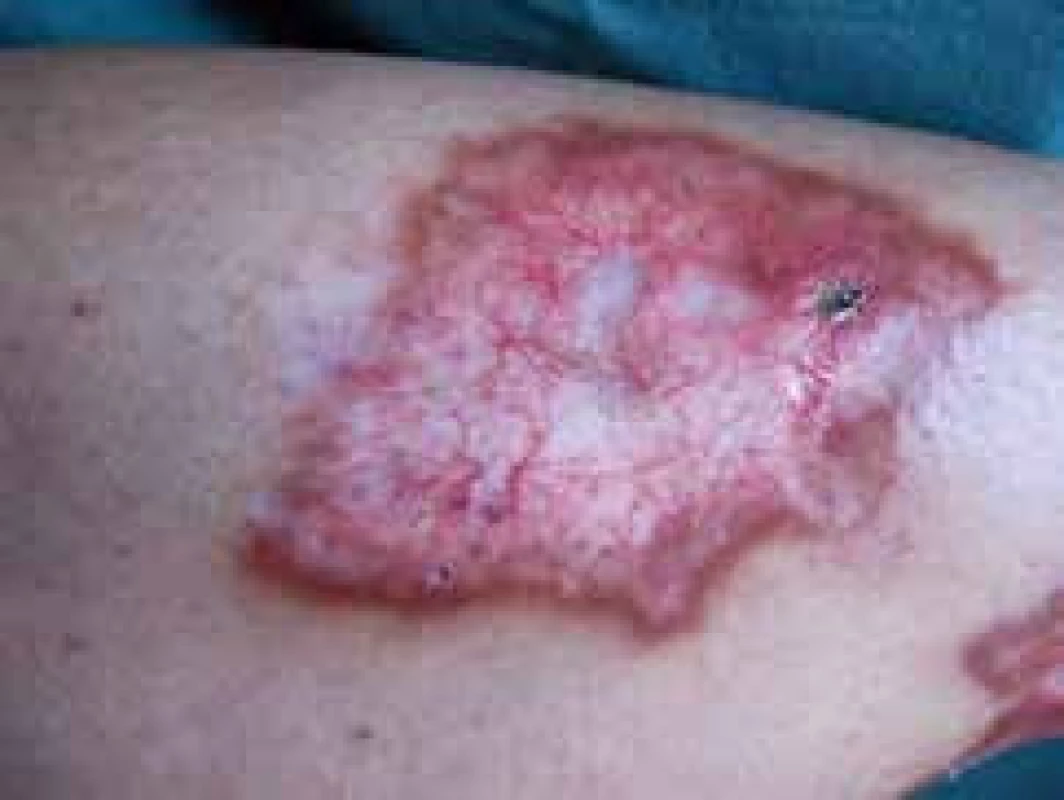
Obr. 3. Klinický obraz, detail léze NL s počínající atrofií a vznikem teleangiektázií 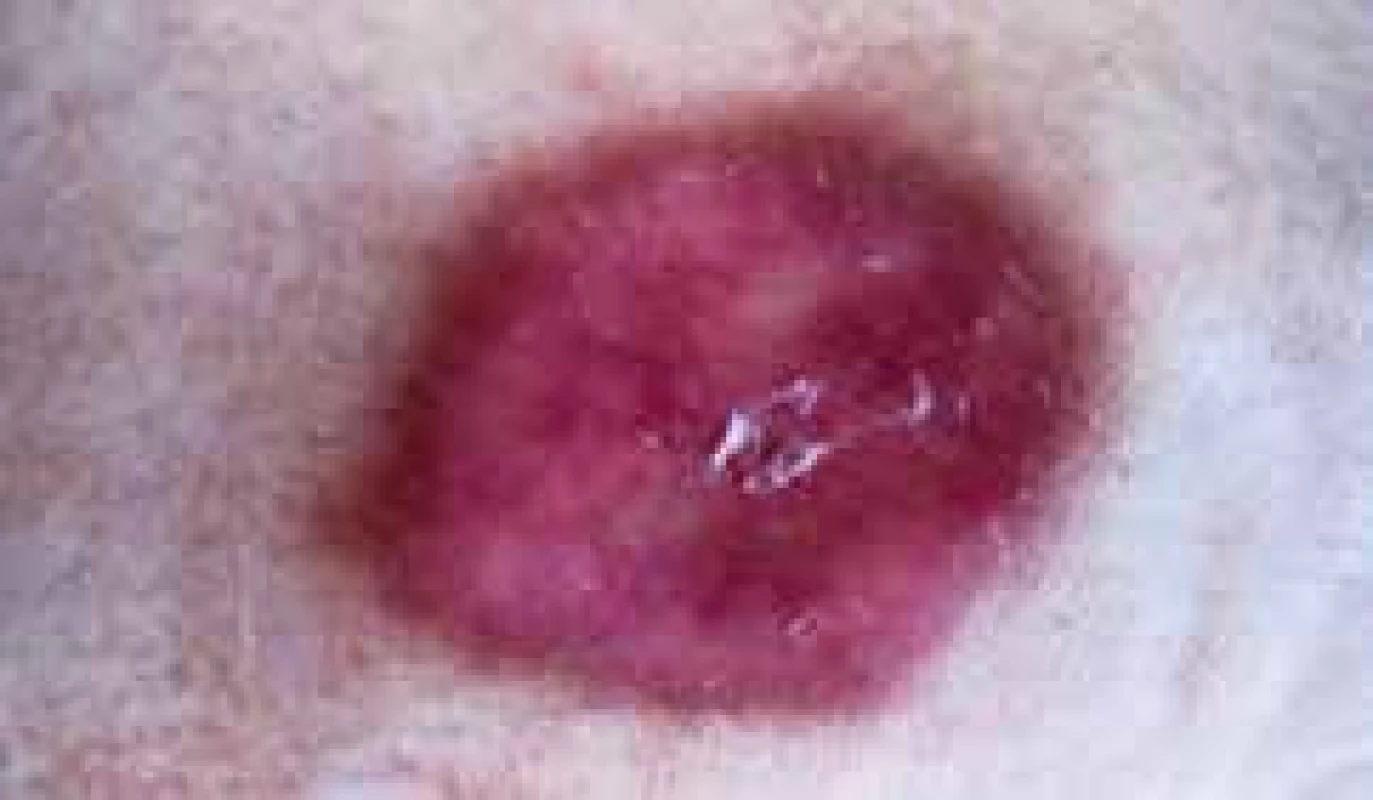
Obr. 4. Histologie necrobiosis lipoidica, infiltrát z histiocytů a plazmatických buněk, degenerace kolagenu (barvení hematoxylinem a eozinem) 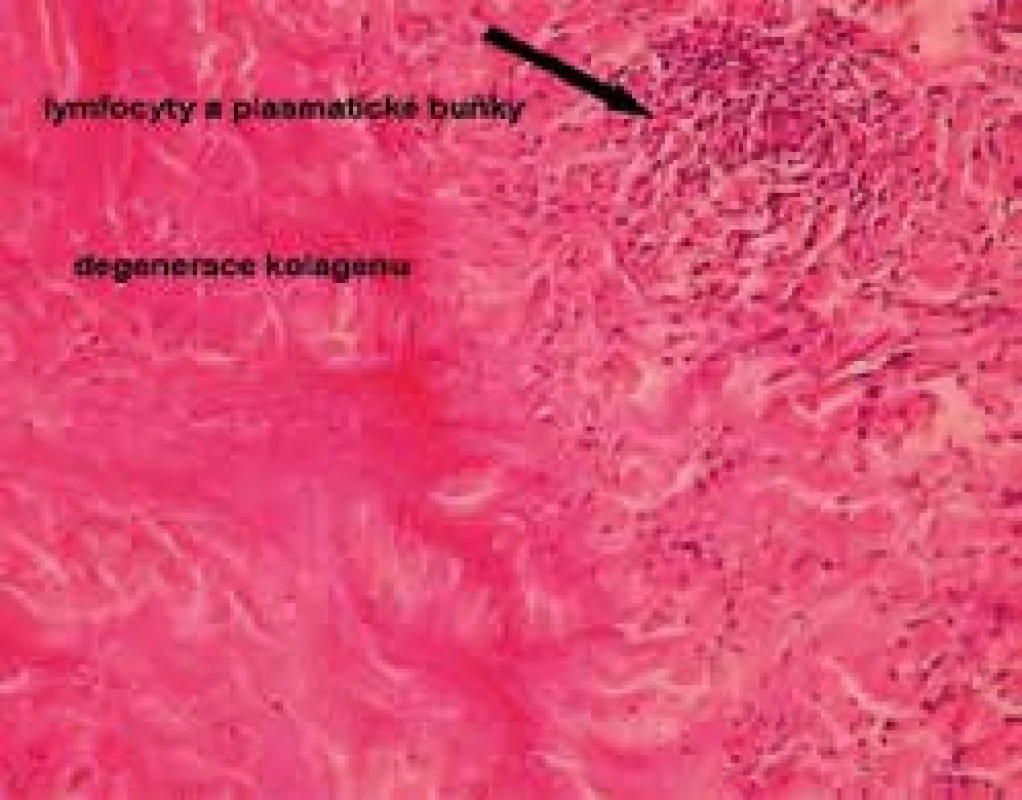
Autor: MUDr. M. Šimková Obr. 5. Histologie necrobiosis lipoidica, přehledný snímek (barvení hematoxylinem a eozinem) 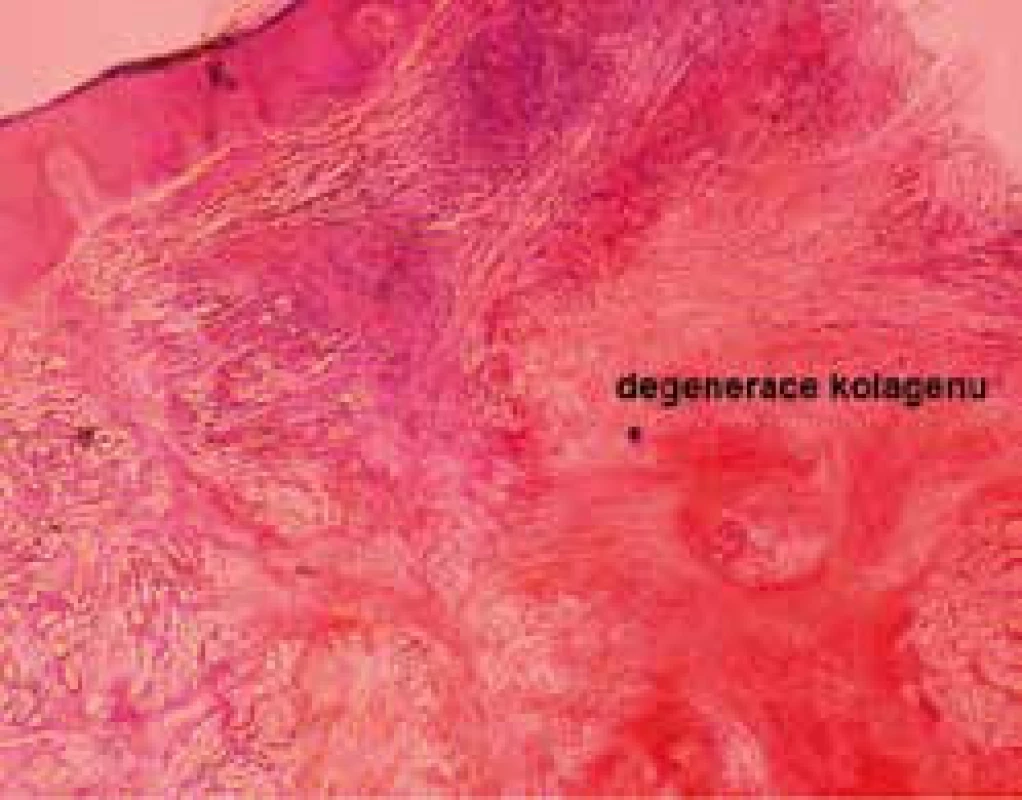
Autor: MUDr. M. Šimková Obr. 6. Histologie necrobiosis lipoidica, infiltrát z lymfocytů, přítomnost histiocytů (barvení hematoxylinem a eozinem) 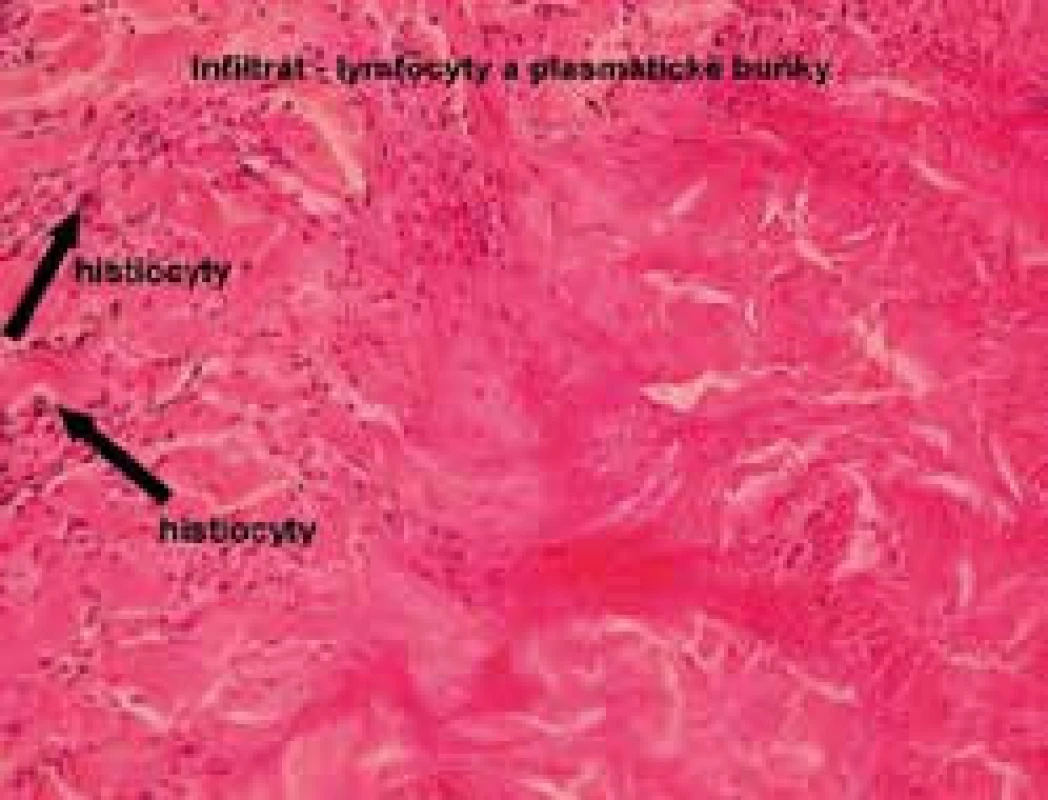
Autor: MUDr. M. Šimková Subjektivní obtíže typu bolestivosti nejsou pacienty udávány až v 75 % případů vzhledem k poškození nervových struktur, ve 25 % případů jsou vnímány jako extrémně bolestivé.
Klinický vzhled NL je poměrně charakteristický, i když byly popsány i atypické případy. Časné formy je obtížné správně diagnostikovat, klinický obraz bývá podobný nekrobiotickému xantogranulomu, asociovanému s paraproteinemií a hematologickými malignitami (vedle dalších diagnóz v diferenciální diagnostice – viz dále). Histologicky mohou léze NL vykazovat podobu revmatoidních uzlíků. Ulcerativní léze NL byly pospány i u revmatoidní artritidy.
V diferenciální diagnostice je třeba se zaměřit nejčastěji na jednotky typu granuloma anulare (NL s povrchovými změnami s anulární morfologií), xantomata (žlutavě zbarvené anulární léze NL) a na sarkoidózu kůže.
Diagnostika necrobiosis lipoidica
Definitivní průkaz diagnózy je vedle zhodnocení typických klinických změn možný mikroskopickými vyšetřeními.
V histologickém obrazu jsou pozorovány intersticiální a palisádovité granulomy, typicky ve vrstevnatém uspořádání v dermis a zasahující až do subkutánní tukové tkáně, které se střídají s okrsky degenerace kolagenu. Přítomen je i edém endoteliálních buněk, ztluštění stěny cévní a redukce počtu intradermálních nervových zakončení. U pacientů s NL bez prokázaného diabetu nejsou cévní změny tak výrazné.
V přímé imunofluorescenci nacházíme depozita IgM, IgA, C3 a fibrinogenu ve stěnách cévních (zejména u případů asociovaných s DM) se ztluštěním cévní stěny [22].
Ostatní laboratorní nálezy nevykazují velkou výpovědní schopnost. Vhodné je provedení vyšetření k vyloučení či potvrzení diabetu.
Terapie necrobiosis lipoidica
Léčba kožních změn typu NL není příliš účinná. Lékem volby jsou steroidy aplikované lokálně v okluzi či intralezonálně, které mohou redukovat zánětlivý proces v časných lezích, u atrofických lézí však mohou prohloubit atrofii.
Clayton a Harrison referovali v roce 2005 o užití TIM (topical immunomodulators) – lokální imunomodulační látky užívané u atopického ekzému; např. takrolimus aplikovaný 2krát denně po dobu 1 měsíce [5].
Spenceri a Nahass [21] publikovali výsledky terapie lokálně aplikovaným bovinním kolagenem (podpora aktivity fibroblastů, podpora hojení ran zvýšením počtu makrofágů a neutrofilů).
De Rie et al [6] prokázali úspěch terapie aplikací psoralenů lokálně v kombinaci s fototerapií UVA 2krát týdně.
Další terapeutické pokusy se zabývaly následujícími typy léčby (některé uvedené způsoby vykazují dnes již spíše historický charakter):
- užití UVA1 fototerapie [3], fotodynamické terapie – PDT [10] s dobrým efektem
- v nekontrolovaných klinických studiích byl popsán určitý efekt tiklopidinu (antiagregans) [19], nikotinamidu (aktivní forma niacinu B3, inhibice chemotaxe leukocytů a uvolnění lyzozomálních enzymů) [9], klofaziminu (Lamprene, imunomodulační efekt) [16]
- Durupt et al [7] úspěšně léčili NL chlorokvinem a hydroxychlorokvinem – (hydroxy)chloroquine – během 3–6měsíční terapie
- historicky byl prokázán i určitý efekt antiagregační terapie kyselinou salicylovou a dipyridamolem na podkladě teorie vzniku NL při vaskulární okluzi zprostředkované trombocyty nebo díky imunitním mechanizmům alterujícím přežití trombocytů (dvojitě slepé studie), tyto látky prodlužují dobu přežití trombocytů a brání takto zhoršení projevů NL [8], a dále nasazení pentoxyfylinu (Trental®) Littlerem a Tschenem (navíc reologický efekt, snížení viskozity zvýšenou fibrinolýzou) [14]
- obdobně historicky mohou být vnímány dnes i pokusy o chirurgická řešení (excize, grafting) – špatné hojení, rekurence [15]
- v roce 2001 byly publikovány výsledky laserové terapie barvivovým laserem (PDL); terapie vedla ke zlepšení erytému a teleangiektazií po 3 sezeních [18]
- Boyd [4] užil pioglitazon (lék ze skupiny tiazolidindionů) – účinkuje jako potentní agonista speciálních receptorů v tukové tkáni, jde o tzv. PPARγ (peroxisome proliferator-activated receptor γ), receptory působí jako mediátory při střádání tuků a v diferenciaci adipocytů, aktivace těchto receptorů vede ke snížení produkce TNFα, a inhibuje tak účinek prozánětlivých cytokinů
- konečně i nasazení biologické terapie [11,23] přineslo určité terapeutické úspěchy; indikovány jsou inhibitory TNFα: etanercept, adalimumab a infliximab, které příznivě působí u chronických granulomatózních onemocnění kůže
- renesance se u refrakterních forem NL dočkal i talidomid [12]
Diabetes mellitus a mykotické infekce kůže
Diabetes mellitus je charakterizován predispozicí a zvýšeným sklonem ke kožním infekcím nejrůznější etiologie. Velmi častý bývá výskyt mykotických afekcí kůže. Epidemiologicky není ve skutečnosti celkový výskyt kožních mykotických infekcí u diabetiků vyšší než v normální populaci. Některá mykotická onemocnění se ale objevují častěji. Jde především o tinea pedum, mykotické postižení nehtových plotének – onychomykózu, a konečně kvasinkové infekce, zejména pak s postižením sliznic – kandidová balanitida. Epidemiologické studie přímo prokazují závislost závažnosti diabetu s hustotou kvasinkového osídlení sliznic trávicího a genitálního traktu. Mykotické infekce vykazují u diabetiků závažnější průběh, mohou přejít v hluboké formy infekce [20].
Otlaky i drobná traumata zvyšují u mykotických afekcí nohy riziko tvorby ulcerací a gangrény. V řadě případů pacientů s diabetem i bez diabetu je podceňována mykotická afekce meziprstních prostor i plosek. Jakékoliv porušení kožní integrity přitom představuje riziko vývoje infekčních onemocnění a vznik tzv. diabetické nohy.
I postižení nehtových plotének může být potenciálně nebezpečné. Mykotické změny nehtů (hypertrofické nehty s hyperkeratotickými změnami), změny typu onychogryfosis mohou vést k narušení intaktního kožního povrchu, ke vzniku otlakových erozí a vředů v sousedících kontaktních plochách prstů. Následná bakteriální infekce pak může vyústit až v gangrénu [20].
Oportunní mykotické změny jsou u diabetiků běžné. Klinicky se projevují jako nedermatofytická onychomykóza, vzácně jako primární kožní (podkožní) traumatická mykóza.
Dle klinického obrazu můžeme rozlišit několik forem mykotického postižení nohou:
- interterdigitální forma s postižením meziprstí
- skvamózní s šupícími se projevy
- hyperkeratotická tinea
- dyshidrotická (vezikulobulózní) s výsevy drobných puchýřků a s mokváním
- tzv. „mokasínový typ tinea pedum“ s postižením plosek a hran nohou, tato forma bývá obtížně léčitelná
Infekce nehtových plotének vzniká často v návaznosti na mykotické postižení kůže nohou (ať již šíření per continuitatem z bříšek prstů nebo z interdigitálních prostor či plosek a podobně na nehtová lůžka). Zánětlivý proces postihuje i nehtové valy opět s rizikem narušení integrity kožního povrchu a sekundárních bakteriálních infekcí včetně gangrenózních změn [20].
Onychomykózy mohou být též rozděleny podle typu vstupní brány infekce:
- distálně-laterální subungvální typ (nejčastější)
- proximální subungvální typ (výskyt u imunodeficitních pacientů, často vyvolán oportunními organizmy Fusarium, Aspergillus)
- bílá superficiální onychomykóza, typ onychomykózy s postižením horní plochy nehtu s dobrou odezvou na lokální terapii
Popisována bývá i tzv. totální dystrofická onychomykóza, její sekundární varianta se objevuje jako terminální stadium výše uvedených forem s úplnou destrukcí nehtové ploténky (primární forma přítomna u chronických mukokutánních infeckí u nemocných s projevy imunitního deficitu) [20].
Zejména u starších diabetiků jsou tyto změny podceňovány, hodnoceny jako projevy suchosti kůže či tvorby mozolnatých lézí. Nejčastějším původcem ve skupině dermatofytických infekcí je Trichophyton rubrum, zastoupeny bývají ale i další původci, jako jsou Trichophyton interdigitale, Epidemophyton floccosum. Vedle toho jde i o kvasinkové původce, které mohou způsobit mykotické změny nohou [20].
Diagnóza mykotických afekcí nohou je stanovena na základě klinického obrazu a laboratorních vyšetření – mikroskopického vyšetření za užití tzv. KOH preparátu a kultivačním vyšetřením na specializovaných typech půd (např. Sabouradův agar). Skořepová uvádí spolehlivost v 80 % u mikroskopického vyšetření, u kultivačního vyšetření pak ve 45–50 % [20].
Léčba onychomykózy u diabetiků je poměrně specifická, vzhledem k postižení keratinizovaného kožního útvaru je většinou nutná celková, systémová terapie. V dnešní době je terapie relativně velmi bezpečná a efektivní. Hepatoxocita je nízká – u terbinafinu a itrakonazolu odpovídá četnosti toxických hepatitid po paracetamolu a ibuprofenu [20]. Při indikaci této formy léčby je ale nutné dbát na pečlivou farmakologickou anamnézu pro možné lékové interakce (u diabetiků, zejména ve starší populaci indikována řada léčiv). Indikována jsou antimykotika typu terbinafinu (zejména u dermatofytických infekcí) i azolové deriváty (kvasinkové organizmy). Možné je i provedení tzv. atraumatické chemické ablace (naleptáním nehtové ploténky pomocí 40% urey) s následnou aplikací lokálních forem antimykotik, např. amorolfinu – Loceryl® 5% lak, ciklopiroxolaminu – Batrafen® roztok) [20]. Profylakticky se doporučuje lokální aplikace antimykotika v laku 2krát měsíčně.
I v terapii mykotických afekcí se objevují nová léčiva. Tak např. jen v červenci roku 2014 byla FDA schválena terapie tavaborolem 5% sol. (Kerydin®, Anacor Pharmaceuticals) indikovaného u infekcí působených infekce Trichophyton rubrum a Trichophyton mentagrophytes a léčba efinakonazolem 10% sol. (Jublia®, Valeant Pharmaceuticals).
Kandidová balanitis, balanoposthitis
Predisponujícími faktory vývoje kvasinkového postižení genitálu jsou diabetes mellitus, nedostatečná hygiena, udržování vlhkého a teplého prostředí v předkožkovém vaku (roli hraje i nedostatečné osušení po mytí).
Klinicky zjišťujeme poměrně ohraničená erytematózní ložiska s bělavým povlakem na povrchu, mokvající eroze a sekret v prepuciálním vaku. Subjektivně postižení udávají svědění až pálení.
V diferenciální diagnóze je nutné odlišit nespecifické bakteriálně podmíněné balanitidy, erozivní balanitida, plazmocelulární balanitis, psoriázu penisu a jednotku erythroplasia Queyrat.
V terapii jsou v případech mokvajících ploch indikovány obklady, např. i roztokem hypermanganu. Projevy bez mokvání jsou indikovány k aplikaci klotrimazolového nebo jiného imidazolového krému v tenké vrstvě (léková forma mastí není vhodná!) 2krát denně po dobu 1 týdne, alternativně lze podat 150 mg flukonazolu jednorázově per os.
doc. MUDr. Miloslav Salavec, CSc.
salavecm@lfhk.cuni.cz
Klinika nemocí kožních a pohlavních LF UK a FN Hradec Králové
www.lfhk.cuni.cz
Doručeno do redakce 19. 9. 2014
Přijato po recenzi 11. 12. 2014
Zdroje
1. Arenberger P. Kožní projevy u interních chorob – diabetes mellitus. Ref výb dermatovenerologie 2008; 50(1): 72–75.
2. Barnes CJ, Davis L. Necrobiosis lipoidica. 2012. Updated 2014. Dostupné z HTTP: <http://emedicine.medscape.com/article/1103467-overview>.
3. Beattie PE, Dawe RS, Ibbotson SH et al. UVA1 phototherapy for treatment of necrobiosis lipoidica. Clin Exp Dermatol 2006; 31(2): 235–238.
4. Boyd AS. Treatment of necrobiosis lipoidica with pioglitazone. J Am Acad Dermatol 2007; 57(5 Suppl): S120-S121.
5. Clayton TH, Harrison PV. Successful treatment of chronic ulcerated necrobiosis lipoidica with 0.1% topical tacrolimus ointment. Br J Dermatol 2005; 152(3): 581–582.
6. De Rie MA, Sommer A, Hoekzema R et al. Treatment of necrobiosis lipoidica with topical psoralen plus ultraviolet A. Br J Dermatol 2002; 147(4): 743–747.
7. Durupt F, Dalle S, Debarbieux S et al. Successful treatment of necrobiosis lipoidica with antimalarial agents. Arch Dermatol 2008; 144(1): 118–119.
8. Eldor A, Diaz EG, Naparstek E. Treatment of diabetic necrobiosis with aspirin and dipyridamole. N Engl J Med 1978; 298(18): 1033.
9. Handfield-Jones S, Jones S, Peachey R High dose nicotinamide in the treatment of necrobiosis lipoidica. Br J Dermatol 1988; 118(5): 693–696.
10. Heidenheim M, Jemec GB. Successful treatment of necrobiosis lipoidica diabeticorum with photodynamic therapy. Arch Dermatol 2006; 142(12): 1548–1550.
11. Kolde G, Muche JM, Schulze P et al. Infliximab: a promising new treatment option for ulcerated necrobiosis lipoidica. Dermatology 2003; 206(2): 180–181.
12. Kukreja T, Petersen J. Thalidomide for the treatment of refractory necrobiosis lipoidica. Arch Dermatol 2006; 142(1): 20–22.
13. Lim C, Tschuchnigg M, Lim J. Squamous cell carcinoma arising in an area of long-standing necrobiosis lipoidica. J Cutan Pathol 2006; 33(8): 581–583.
14. Littler CM, Tschen EH. Pentoxifylline for necrobiosis lipoidica diabeticorum. J Am Acad Dermatol 1987; 17(2 Pt 1): 314–316.
15. Marr TJ, Traisman HS, Griffith BH et al. Necrobiosis lipoidica diabeticorum in a juvenile diabetic: treatment by excision and skin grafting. Cutis 1977; 19(3): 348–350.
16. Mensing H. Clofazimine – therapeutic alternative in necrobiosis lipoidica and granuloma anulare. Hautarzt 1989; 40(2): 99–103.
17. Miller RA. The Koebner phenomenon. Int J Dermatol 1982; 21(4): 192–197.
18. Moreno-Arias GA, Camps-Fresneda A. Necrobiosis lipoidica diabeticorum treated with the pulsed dye laser. J Cosmet Laser Ther 2001; 3(3): 143–146.
19. Rhodes EL. Necrobiosis lipoidica treated with ticlopidine. Acta Derm Venereol 1986; 66(5): 458.
20. Skořepová M. Mykózy a diabetes. Vnitř Lék 2006; 52(5): 470–473.
21. Spenceri EA, Nahass GT. Topically applied bovine collagen in the treatment of ulcerative necrobiosis lipoidica diabeticorum. Arch Dermatol 1997; 133(7): 817–818.
22. Ullman S, Dahl MV. Necrobiosis lipoidica. An immunofluorescence study. Arch Dermatol 1977; 113(12): 1671–1673.
23. Zhang KS, Quan LT, Hsu S. Treatment of necrobiosis lipoidica with etanercept and adalimumab. Dermatol Online J 2009; 15(12): 12.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2015 Číslo 6- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- Pregabalin je účinné léčivo s příznivým bezpečnostním profilem pro pacienty s neuropatickou bolestí
-
Všechny články tohoto čísla
- Primář MUDr. Petr Svačina, šéfredaktor časopisu Vnitřní lékařství, sedmdesátiletý
- Niekoľko osobných spomienok
- Sedmdesátníkem? Neuvěřitelné. Zralý věk primáře Petra Svačiny
- Petr Svačina jubilující
- Diagnostika a terapie dny – editorial
- Echinokokové infekce – vzácná postižení jater – editorial
- Pegasus – Tikagrelor v sekundární prevenci u nemocných po infarktu myokardu
- Diagnostika a terapie dny
- Neobvyklý případ cystického postižení jater – alveolární echinokokóza jater
- „Stresová dovolená“ aneb takotsubo kardiomyopatie
- Doporučení České společnosti pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně pro bezpečnou léčbu novými perorálními antikoagulancii (NOAC) – dabigatran etexilátem, apixabanem a rivaroxabanem
- Za profesorem Milošem Štejfou
- Richard Češka, Tomáš Freiberger, Martina Vaclová, Vladimír Bláha, Zuzana Urbanová. Familiární hypercholesterolemie
- Eva Kašáková, Martin Vokurka, Jan Hugo. Výkladový slovník pro zdravotní sestry
- Mezioborové sympozium s postgraduálním zaměřením Diabetik – společný pacient diabetologa a ortopeda
- Zobrazení muskuloskeletálních projevů a komplikací diabetes mellitus
- Pokračující periferní nervové blokády – přínos pro ortopedické pacienty s diabetes mellitus?
- Perioperační péče a diabetes
- Komplikace endoprotéz u diabetiků
- Obezita a ortopedické operace aneb existují mechanické komplikace obezity?
- Akutní a chronická antikoagulační léčba u kloubních náhrad
- Diabetická neuropatie
- Infekce v rámci syndromu diabetické nohy
- Vybrané kožní změny typu necrosis lipoidica a kožní a slizniční mykotické afekce u diabetes mellitus
- Uplatnění kmenových buněk v ortopedii
- Ortopedická operační léčba syndromu diabetické nohy
- Základní principy a úskalí rehabilitace u diabetiků po amputaci
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Diagnostika a terapie dny
- „Stresová dovolená“ aneb takotsubo kardiomyopatie
- Echinokokové infekce – vzácná postižení jater – editorial
- Doporučení České společnosti pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně pro bezpečnou léčbu novými perorálními antikoagulancii (NOAC) – dabigatran etexilátem, apixabanem a rivaroxabanem
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



