-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Súčasnosť a budúcnosť v manažmente vénových vaskulárnych chorôb
Present and future in the management of venous vascular diseases
The prevalence and the incidence of chronic and acute venous vascular disease has been shown to be globally very high, in both industrialized and developing countries. Chronic venous diseases of lower extremities are being an integral part of the third millennium´s deadly angiopandemy, at the present time. The rate of the most severe cases with advanced stage of venous failure is approximately twice as high in the population (2.1 %) as has been assumed so far. Among venoactive drugs (VAD), micronized purified flavonoid fraction (MPFF) of diosmin hesperidin remains the agent with the highest degree of recommendation and it also indicated to pharmacotherapeutical support of leg ulcer healing, along with sulodexide and pentoxifylline. Compressive sclerotherapy, liquid or foam, is a safe and effective invasive method to treat telangiectasias, reticular varicose veins and subcutaneous varicose veins. Direct oral anticoagulants (DOAC) represent one of the therapeutic and preventive options of deep venous thrombosis (DVT) and of venous thromboembolism (VTE) with a limitation in patients with malignant conditions and in pregnancy. The most effective is triple simultaneous pharmaco-kinezio-mechano-phlebothromboemboloprophylaxis. Superficial vein thromboses longer than 5 cm are indicated to anticoagulant therapy too.
Key words:
angiology/vascular medicine – future – management – phlebology/venous medicine – present – vein – venous vascular disease
Autoři: Peter Gavorník 1,2,3; Andrej Dukát 1,3; Ľudovít Gašpar 1,3; Eva Gavorníková 4
Působiště autorů: II. interná klinika LF UK a UN Bratislava, Slovenská republika, prednosta doc. MUDr. Ľudovít Gašpar, CSc. 1; Prvé angiologické pracovisko (PAP), vedúci lekár doc. MUDr. Peter Gavorník, PhD., mim. prof. 2; Sekcia angiológov Slovenskej lekárskej komory, predseda doc. MUDr. Peter Gavorník, PhD., mim. prof. 3; Ambulancia všeobecného lekára pre dospelých, Poliklinika Ružinov, Bratislava, Slovenská republika 4
Vyšlo v časopise: Vnitř Lék 2015; 61(2): 151-156
Kategorie: Doporučené postupy
Souhrn
Prevalencia a incidencia chronických i akútnych vénových cievnych chorôb je globálne veľmi vysoká v priemyslovo rozvinutých i rozvojových krajinách. Vénové choroby dolných končatín sú aktuálne integrálnou súčasťou smrtiacej angiopandémie 3. milénia. Najzávažnejšie prípady s pokročilým štádiom vénového zlyhávania sú v populácii asi v dvojnásobnom počte (2,1 %) voči do nedávno známym údajom. Mikronizovaná purifikovaná flavonoidná frakcia (MPFF) diosmín hesperidínu zostáva medzi venofarmakmi preparátom s najvyšším stupňom odporúčaní a indikovaná je aj k farmakoterapeutickej podpore hojenia vredov predkolenia, spolu so sulodexidom a pentoxifylínom. Kompresívna skleroterapia roztokom alebo penou je účinná a bezpečná invazívna metóda liečby telangiektázií, retikulárnych vén a varixov. Nové priame orálne antikoagulanciá predstavujú jednu z možností terapie a prevencie hĺbkovej vénovej trombózy (HVT) a vénovej tromboembólie (VTE) s limitáciou u pacientov s malígnymi chorobami a v gravidite. Najefektívnejšia je trojaká simultánna farmako-kinezio-mechano-flebotromboemboloprofylaxia. Povrchové vénové trombózy dlhšie než 5 cm sú tiež indikované na antikoagulačnú liečbu.
Kľúčové slová:
angiológia/vaskulárna medicína – budúcnosť – flebológia/vénová medicína – manažment – súčasnosť – véna – vénové cievne chorobyÚvod
Vénové vaskulárne choroby nie sú v Slovenskej republike v klinickej praxi v centre pozornosti a sú nesprávne považované za menej dôležité v porovnaní s inými kardio-vaskulárnymi chorobami [1,2]. Pre takéto názory ale nie je žiadny objektívny dôvod. Je nepochybné, že akútna hĺbková vénová trombóza (HVT) je závažná kardio-vaskulárna choroba s možnosťou asymptomatického a fatálneho priebehu s prognózou horšou, ako majú pacienti s kardiovaskulárnou alebo cerebrovaskulárnou artériovou chorobou [1–4]. Vénová trombóza a pľúcna embólia sú súčasťou vénovej tromboembólie (VTE).
Chronická vénová choroba dolných končatín (CHVCHDK)
Nemožno podceňovať ani CHVCHDK, ktorá je jednou z najčastejších chorôb človeka vôbec a v skupine kardiovaskulárnych chorôb je v mnohých krajinách na 1. mieste v príčinách dlhotrvajúcej práceneschopnosti s priamymi i nepriamymi následkami pre pacientov aj pre spoločnosť [1,3,4]. Aj v angiologických pracoviskách je tiež všade na svete najčastejšou vaskulárnou hlavnou chorobou [1,3]. V Prvom angiologickom pracovisku (PAP) LF UK a UN Bratislava počas 40-ročnej existencie až 64 % cievnych pacientov (angiakov) bolo s hlavnou diagnózou CHVCHDK [4] . V doteraz najväčšej epidemiologickej štúdii VEIN CONSULT PROGRAM (VCP) [3], ktorá sa uskutočnila v ambulanciách 6 232 všeobecných praktických lekárov v 20 štátoch Európy, Južnej Ameriky, Stredného a Ďalekého Východu sa u viac než 91 000 pacientov zistila globálna prevalencia CHVCHDK 83,6 %. Z toho podľa klinicko-etiologicko-anatomicko-patofyziologickej (CEAP) klasifikácie bolo v nultom symptomatickom štádiu (C0S) 19,7 %, v C1 štádiu 21,7 %, v C2 štádiu 17,9 %, v C3 štádiu 14,7 %, v C4 štádiu 7,5 %, v C5 štádiu 1,4 %, v C6 štádiu 0,7 %. Teda klinicky menej závažné štádiá (C0-C2) sa vyskytovali asi u 60 %, s edémami (C3) u takmer 15 %, pokročilé štádiá chronickej vénovej insuficiencie (C4-C6) u približne 10 % pacientov. Až u 2,1 % sa zistil aktívny alebo zhojený vénový ulkus predkolenia [3]. Treba zdôrazniť, že hojenie vénových vredov je dlhotrvajúci proces, ktorý u 1/2 týchto pacientov trvá dlhšie než 1 rok, invalidizuje a vyžaduje vysoké náklady na celkovú i lokálnu liečbu [1,4–8]. Celosvetová VCP štúdia tiež ukázala, že CHVCHDK sa nevyskytuje u žien častejšie, ale že postihuje obidve pohlavia približne rovnako [3].
Základom prevencie a liečby CHVCHDK sú tak, ako u všetkých cievnych chorôb, tri neinvazívne nefarmakoterapeutické piliere (imperatívy): Nefajčiť! Menej a zdravo jesť a piť! Viac sa pohybovať (kinezioprofylaxia; kinezioterapia)! Eliminácia všetkých prítomných rizikových vaskulárnych faktorov je nevyhnutná vždy [4,9,10–25].
Hlavnou najefektívnejšou preventívno-terapeutickou metódou CHVCHDK je kompresívna mechanoterapia [1,4,5,9,10,16]. Pomocou kompresívnych obväzov (KO) alebo kompresívnych pančúch (KP) alebo intermitentných kompresívnych prístrojov (IKP) sa nahrádza nedostatočnosť muskulo-fascio-vénovej pumpy („periférneho vénového srdca“), obmedzuje sa vénová hypertenzia povrchového vénového systému, stlačením žíl sa zlepšuje dovieravosť žilových chlopní a zrýchľuje sa krvný tok v cievach. Pri mechanoterapii kompresívnymi obväzmi (kompresívnou bandážou) sú dve najdôležitejšie kritériá: správny výber vhodného kompresívneho ovínadla podľa materiálu, z ktorého je vyrobený i podľa jeho vlastností; a správne priloženie kompresívneho obväzu pod dostatočným tlakom, klesajúcim od distálneho konca proximálnym smerom. Materiál všetkých ovínadiel môže byť všeobecne nepružný alebo pružný, a podľa toho sa rozlišujú dve skupiny ovínadiel: krátkoťažné (kompresívne) a dlhoťažné (elastické) [4].
Kompresívne ovínadlá sú ovínadlá s krátkym ťahom; krátkoťažné; nepružné – neelastické; nepoddajné; s nízkou rozťažnosťou. Majú nízky pokojový tlak, ale vysoký pracovný tlak (vysokú tlakovú amplitúdu). Ich materiál je neelastický, krátkoťažný, ktorý nepovoľuje na ťah. Pôsobí nielen na povrchu, ale predovšetkým v hĺbke končatiny. Kompresívne ovínadlá sa z nepochopiteľných príčin niekedy chybne označujú aj ako „elastické“ („kompresívne elastické“), čo je nielen terminologický nezmysel, ale čo je horšie, že táto chyba spôsobuje nenapraviteľné chyby v klinickej praxi. Chybný obväz je horší ako žiadny obväz! „Kompresívny“ je voči „elastický“ antonymum, opozitum [4].
Je stále ešte u nás veľa internistov, ktorí nevedia, že môžu predpisovať medicínske kompresívne pančuchy (KP). Nedostatky sa vyskytujú aj pri predpise KP. Na žiadanke treba presne špecifikovať niektoré povinné údaje: kód je uvedený v aktualizovanom „Zozname zdravotníckych potrieb alebo čiastočne uhrádzaných na základe zdravotného poistenia“. Názov KP, napr. (abecedne): Avicenum, Deona, Lonaris, Maxis, Mediven, Promax, Rosidal, Saphenamed, Segreta, Sigvaris, Veno Elegance, Venoflex, Veno Micro, Venosan. Druh KP: lýtkové (A-D); polostehnové (A-F); stehnové (A-G); stehnové s uchytením v páse (A-G); pančuchové nohavice dámske (A-T); pančuchové nohavice tehotenské (A-T); pančuchové nohavice panské (A-T). Rozmery KP: musia sa presne predpisovať podľa telesných rozmerov: dĺžky (A až D, F, G, H, T), obvodov (b, d, f, g, h, t) a veľkosti nohy. Špička KP môže byť zatvorená alebo otvorená. Kompresívna trieda (KT): podľa aplikovaného tlaku v oblasti členka sa na základe medzinárodnych kritérií delia KP do 4 kompresívnych tried (tab. 1) [4].
Tab. 1. Kompresívne triedy medicínskych kompresívnych pančúch 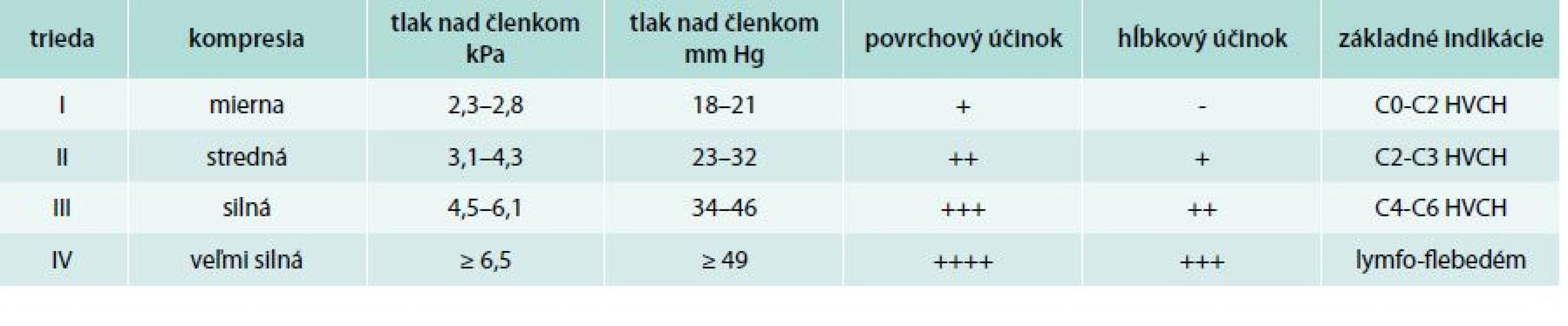
Farmakoterapia patrí pri CHVCHDK k pomocným symptomatickým metódam, pri ktorej sa používajú venofarmaká (flebofarmaká, venoprotektíva, venotoniká, fleboaktívne lieky, venoaktívne lieky). Treba zdôrazniť, že ani pri pravidelnom užívaní nemožno od nich očakávať zmenšenie či vymiznutie kŕčových žíl, ako to v médiách reklamujú niektorí výrobcovia výživových doplnkov. Mikronizovaná purifikovaná flavonoidná frakcia (MPFF) diosmín hesperidínu zostáva medzi registrovanými liekmi preparátom s najvyšším stupňom odporúčaní (1B) a indikovaná je aj k farmakoterapeutickej podpore hojenia vredov predkolenia, spolu so sulodexidom a pentoxifylínom [1]. Vylúčenie MPFF z kategorizácie liekov by sa malo revidovať.
K invazívnym liečebným metódam patrí angiochirurgická liečba a endovaskulárna liečba, ktorú vykonávajú angiochirurgovia a invazívni vaskulárni rádiológovia a cielená kompresívna skleroterapia (CKST), ktorú vykonávajú najmä angiológovia [1,3–20]. Má v súčasnosti svoje pevné miesto medzi invazívnymi metódami liečby CHVCHDK [1,4,6–8]. Pri správnom vykonaní ide o metódu bezpečnú a málo rizikovú, ktorá má dobré výsledky po zdravotnej i estetickej stránke. Pri analýze 40-ročnej činnosti Prvého angiologického pracoviska (PAP) [4] sme zistili, že pri skleroterapii dochádza k signifikantnej redukcii vo všetkých relevantných skórovacích systémoch. Z ekonomického hľadiska je CKST lacnejšia ako chirurgická i endovaskulárna liečba. Vykonáva sa ambulantne, pacient nie je hospitalizovaný, je maximálne redukovaná morbidita, nie je potrebná celková ani lokálna anestézia. Pacient ihneď po sklerotizácii môže pokračovať v svojej normálnej profesionálnej i osobnej aktivite bez akýchkoľvek obmedzení. Napriek tomu, že CKST vyžaduje takmer polovicu pracovného času angiológa, v skutočnosti prakticky ošetrí maximálne 5 % objektívne indikovaných pacientov [4]. Paradoxným nežiaducim slovenským špecifikom je, že pribúdajú atestovaní angiológovia (kardiológovia – angiológovia), ktorí skleroterapiu nerobia.
Vénová tromboembólia (VTE)
Trombóza je intravitálne zrážanie krvi v cievach alebo v srdci. Angiotrombóza, ktorá vzniká v žilách, je žilová trombóza (vénová trombóza; flebotrombóza), pri uvoľnení trombu a jeho pohybe cievnym riečiskom (najčastejšie embólia do pľúcnych ciev – pľúcna embólia) sa táto cievna choroba označuje správnejšie vénová tromboembólia (VTE); flebotromboembólia (FTE) alebo vénová tromboembolická choroba (VTECH) [1,3–25] a stále patrí k hlavným príčinám vysokej vaskulárnej morbidity a mortality – angiopandémia 3. milénia [4,9,10,20].
Z etiopatogenetického hľadiska je vénová tromboembólia (VTE) komplexným multifaktoriálnym procesom, pri ktorom sa zúčastňuje obvykle viac priamych i nepriamych predisponujúcich (rizikových) faktorov. Priame (hlavné; angio-hemo-stázové) [4,9,10,20] predisponujúce faktory trombózy formuloval už v roku 1856 Virchow a sú známe ako Virchowova a Rokitanského triáda: vaskulárne poškodenie (vrátane endotelovej dysfunkcie); poruchy hemokoagulácie (trombofilné stavy); spomalenie krvného prúdu, stáza (angiohemoreologické vlastnosti). K nepriamym (vedľajším) rizikovým protrombotickým faktorom patrí: vyšší vek, nadhmotnosť až obezita, gravidita, hormonálna antikoncepcia, fajčenie, trauma (prípadne aj so sádrovou či inou fixáciou), chirurgické výkony, malígne nádorové choroby, srdcové zlyhávanie (kardiálna insuficiencia), angiometabolický syndróm X, edémové stavy, chronická vénová choroba dolných končatín a iné [1,3–25]. Ďalšie všeobecné delenie rizikových faktorov tromboembólie je delenie na vrodené a získané rizikové faktory, často sa uplatňujú v rôznych kombináciách. Väčšina symptomatických tromboembolických príhod (50–70 %) a fatálnych pľúcnych embólií (70–80 %) sa vyskytuje u pacientov s vnútornými chorobami. Hospitalizácia pre akútnu vnútornú chorobu je nezávisle spojená približne s 8-násobným zvýšením relatívneho rizika VTE a predstavuje takmer 1/4 všetkých VTE príhod v celej populácii. U pacientov s vnútornými chorobami sa objavili aj iné klasifikácie rizikových faktorov VTE, napr. podľa Turpieho: rizikové faktory špecifické pre pacienta a rizikové faktory súvisiace s chorobami. Rizikové faktory pre profylaxiu VTE u pacientov s vnútornými chorobami rozdeľuje Cohen et al na 3 skupiny: na základe dôkazov, na základe dohody, podľa úvahy [1,4]. Stratifikáciu klinickej pravdepodobnosti hĺbkovej vénovej trombózy (HVT) a pľúcnej embólie (PE) je možné určiť viacerými spôsobmi, napr. podľa modifikovaného skóre Wellsa et al (s elimináciou mínus 2 body), klinickú pravdepodobnosť PE podľa revidovaného „Ženevského skóre“ (Geneva score). Riziko vzniku a rekurencie VTE sa dá významne znížiť vhodnou tromboprofylaxiou [1,3–25].
Treba dôrazne upozorniť, že pre diagnózu vénovej tromboembólie je nenahraditeľné základné anamnestické a fyzikálne lekárske vyšetrenie, vrátane fyzikálnych angiologických testov a stratifikácie klinickej pravdepodobnosti VTE, kým ultrasonografické (echovaskulografické, echokardiografické), pletyzmografické a ďalšie prístrojové vyšetrenia a D-diméry i ostatné laboratórne vyšetrenia sú pomocné vyšetrovacie metódy, i keď majú pre konečnú diagnózu VTE rozhodujúci význam. Rýchla a presná diagnóza musí mať vždy nielen klinický, ale aj etiologický, anatomický a patofyziologický komponent [4,9,10,13,20].
Na základe mnohých kontrolovaných štúdií boli vypracované mnohými autoritami odporúčania na prevenciu a liečbu VTE. Z angiologického hľadiska sú z nich najdôležitejšie americké odporúčania konferencie American College of Chest Physicians (ACCP), 9. verzia (2012) [11] a európske odporúčania International Consensus Statement viacerých odborných spoločností, vrátane Medzinárodnej Angiologickej Únie – International Union of Angiology (IUA; 2013/2014) [12–14]. V ostatných (2014) Odporúčaniach Európskej kardiologickej spoločnosti (ESC) o diagnóze a manažmente akútnej pľúcnej embólie [19] z nepochopiteľných dôvodov opäť chýba prevencia hĺbkovej vénovej trombózy. Efektívna prevencia hĺbkovej vénovej trombózy (HVT) je totiž najúčinnejší spôsob prevencie pľúcnej embólie (PE). Bez trombózy nie je tromboembólia! Angiologická sekcia Slovenskej lekárskej komory už vyše 20 rokov zdôrazňuje mimoriadnu zložitosť tejto problematiky, ktorá sa neustále v detailoch mení a vyvíja [4,9,10,20].
Vénová tromboprofylaxia (flebotromboemboloprofylaxia) štandardnými (klasickými) antitrombotickými (antikoagulačnými) liekmi, konkrétne nefrakcionovaný heparín (unfractionated heparin – UFH), heparíny s nízkou molekulovou hmotnosťou (low molecular weight heparins – LMWH): enoxaparín (Clexane), nadroparín (Fraxiparin), dalteparín (Fragmin), bemiparin (Zibor), ale aj pentasacharid fondaparinux (Arixtra) a kumarínové antagonisty vitamínu K (VKA) – warfarín znižujú riziko asymptomatickej a symptomatickej VTE najmenej o 50 % u širokého spektra pacientov s vnútornými chorobami v porovnaní s pacientmi bez tromboprofylaxie [1,3–20]. VKA (warfarín) sú už viac ako 50 rokov používané, účinné antikoagulačné lieky so širokou škálou indikácií klasickej tromboprofylaxie, ktoré sa v Severnej Amerike na rozdiel od Európy intenzívne používajú aj v prevencii VTE po veľkých ortopedických operáciách. K ich hlavným limitáciám patrí úzke terapeutické rozpätie a nepredvídateľný antikoagulačný efekt súvisiaci s vplyvom výživových faktorov, funkciami pečene, liekovými interakciami ako aj s geneticky podmienenými rozdielmi v citlivosti na warfarín. Tieto faktory môžu zvyšovať riziko krvácania, preto si liečba kumarínmi vyžaduje precízne monitorovanie a adjustáciu dávok pri INR 2–3 [1,3–20].
Flebotromboemboloprofylaxia novými – priamymi vénovými antitrombotikami (Novel – Direct Oral AntiCoagulans – NOAC; DOAC) sa opiera o najnovšie poznatky v regulácii angiohemostázy. Cieľom vývoja nových antitrombotík je obísť limitácie a riziká klasických antitrombotík. Vďaka technologickému pokroku je dnes možné ovplyvniť takmer každý stupeň angiohemostázy. Ako ideálny cieľ pre zásah nových antitrombotík sa javí najmä faktor IIa a faktor Xa. Nové vénové antitrombotiká by mali spĺňať tieto požiadavky: predvídateľný účinok; vyššiu bezpečnosť, najmä pri dlhotrvajúcom užívaní; nižšie riziko krvácania; perorálnu aplikáciu; jednoduché dávkovanie bez potreby monitorovania a v konečnom dôsledku by mali znížiť reziduálny výskyt VTE. Okrem vysokej ceny je nevýhodou DOAC ťažko zrušiteľný účinok pri krvácaní (tab. 2). Napriek tomu, že porovnávajúce štúdie ukázali noninferioritu a žiadnu superioritu klasických antikoagulancií vs DOAC, pokiaľ ide o účinnosť i bezpečnosť, v klinickej praxi má zatiaľ prednosť klasická simultánna farmakotromboemboloprofylaxia [1,4,-12,17–25].
Priame perorálne inhibítory faktora Xa ukazujú, že inhibícia faktora Xa je kritickým miestom antitrombotickej stratégie. Rivaroxaban (Xarelto) je prvým registrovaným liekom z tejto skupiny, najskôr schválený na prevenciu VTE len pri nahradení bedrového a kolenného kĺbu (1-krát 10 mg tbl), od 19. 11. 2011 (EMA) aj na liečbu VTE (2-krát 15 mg tbl v trvaní 3 týždne) a prevenciu recidív VTE (1-krát 20 mg tbl) i na tromboprofylaxiu systémovej artériovej tromboembólie a prevenciu cievnych mozgových príhod pri nevalvulárnej fibrilácii predsiení (1-krát 20 mg tbl denne). Je prvé a zatiaľ jediné DOAC, ktoré možno použiť od začiatku farmakoterapie VTE. Apixaban (Eliquis) bol najprv schválený EMA len na vénovú tromboprofylaxiu po nahradení bedrového a kolenného kĺbu; 2-krát 2,5 mg tbl denne, prvá tbl 12–24 hod po operácii a od novembra roku 2012 aj na artériovú tromboemboloprofylaxiu pri nevalvulárnej fibrilácii predsiení. V júni roku 2014 vydala EMA stanovisko k schváleniu apixabanu na liečbu a prevenciu VTE (2-krát 10 mg denne 1. týždeň; od 2. týždňa 2-krát 5 mg alebo 2-krát 2,5 mg denne). Definitívne schválenie sa očakáva v najbližšom čase. Edoxaban (Lixiana) je tretím xabanom, ktorého schválenie pre liečbu a prevenciu VTE sa očakáva v roku 2015. Vo vývoji sú ďalej razaxaban, betrixaban a ďalšie xabany [1,4,9–25].
Priame perorálne inhibítory trombínu (faktora IIa): ximelgatran bol prvým orálnym inhibítorom trombínu, hepatotoxicita viedla k jeho stiahnutiu z používania; dabigatran etexilát (Pradaxa) je reverzibilný orálny priamy inhibítor trombínu II. generácie, ktorý nevyžaduje monitorovanie. Bol registrovaný v krajinách EÚ začiatkom roka 2008 na prevenciu VTE pri artroplastikách bedrových a kolenných kĺbov, od júna roku 2014 je schválený EMA i na liečbu (po iniciálnej liečbe LMWH minimálne 5 dní) a na prevenciu VTE (2-krát 150 mg alebo 2-krát 110 mg cps denne) a na prevenciu akútnych tromboembolických cerebrovaskulárnych príhod pri nevalvulárnej fibrilácii predsiení (2-krát 150 mg cps, denná dávka 300 mg) [1,4,9–12,17–20].
Tab. 2. Hlavné rozdiely medzi warfarínom a novými priamymi antikoagulanciami (NOAC, DOAC) warfarín NOAC/DOAC začiatok účinku 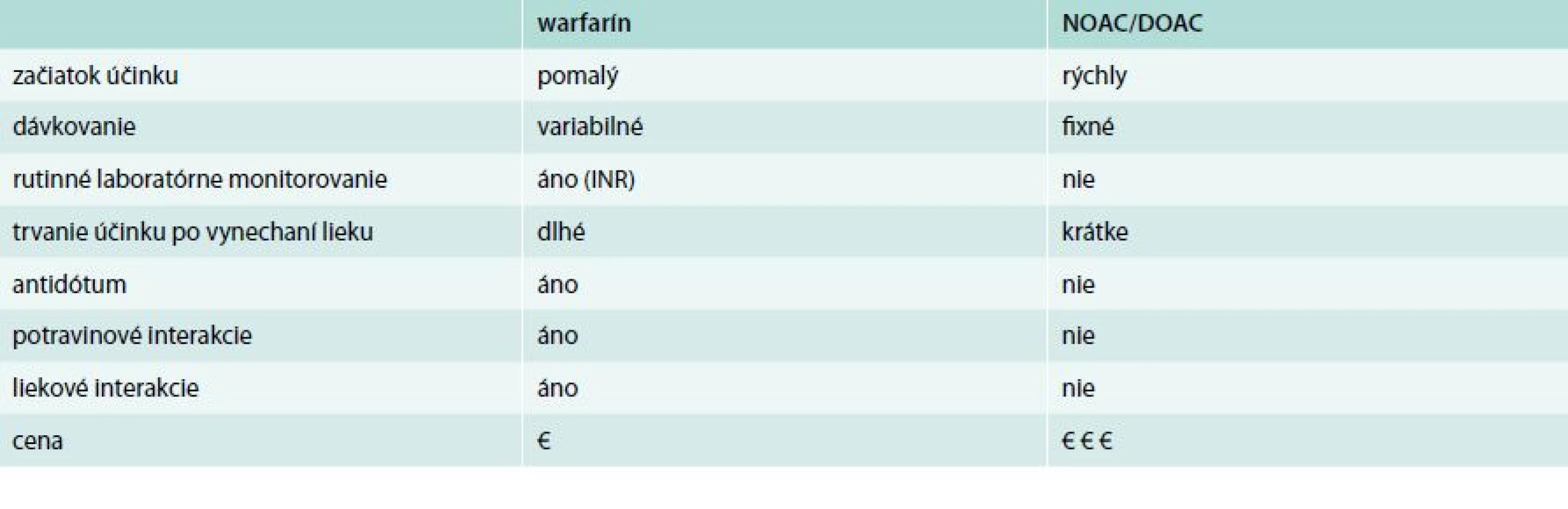
Okrem farmakotromboprofylaxie treba v rámci komplexnej prevencie a liečby VTE vždy používať aj pohybovú kineziotromboprofylaxiu a kompresívnu mechanotromboprofylaxiu. Možno hovoriť o kinezio-mechano-farmako-flebotromboemboloprofylaktickej triáde [4,9,10,20].
Súčasné metódy (spôsoby) farmakoterapie a farmakoprevencie VTE
1. Klasická simultánna kombinovaná metóda pri ktorej sa od začiatku podáva parenterálna antikoagulačná liečba minimálne 5 dní a súčasne sa od 1. dňa podáva warfarín s adjustáciou dávky podľa INR (2–3) [1,4–20]. Terapeutické dávky LMWH sú vyššie ako profylaktické. U pacientov s HVT a podozrením aj na PE treba začať ihneď podaním nefrakcionovaného heparínu (UFH) 5 000–10 000 j. i.v. v boluse, aj keď ešte nemajú stanovenú definitívnu diagnózu. Platí to predovšetkým pre pacientov s PE a vysokým rizikom, teda s hypotenziou a šokom (CEPv) [19] a u pacientov s chronickou obličkovou chorobou. Po transporte do angiocentra sa vykonáva trombolytická alebo endovaskulárna invazívna liečba. Pri pokračujúcej heparinizácii: kontinuálna i.v. infúzia v dávke 1 000 j. UFH/hod, v trvaní 5 dní. Inou možnosťou je dávkovanie podľa telesnej hmotnosti, t.j. bolus 80 j/kg i.v. a následne 18 j/kg/hod v kontinuálnej i.v. infúzii. Subkutánne podanie sa pri liečbe VTE nepoužíva. Heparinizácia sa monitoruje laboratórne pomocou aPTT (aktivovaný parciálny tromboplastínový čas).
U pacientov s HVT a podozrením na PE bez vysokého rizika (CEPs; CEPn) [19] sa začína liečba LMWH alebo fondaparinuxom s.c.
- enoxaparín (Clexane) 1 mg/kg telesnej hmotnosti 2-krát denne alebo 1,5 mg/kg telesnej hmotnosti 1-krát denne s.c.
- dalteparín (Fragmin) 100 anti-Xa IU/kg telesnej hmotnosti 2-krát denne alebo 200 anti-Xa IU/kg telesnej hmotnosti 1-krát denne s.c.
- nadroparín (Fraxiparine) 85 anti-Xa IU/kg telesnej hmotnosti (t.j. 0,1 ml/10 kg) 2-krát denne alebo 170 anti-Xa/kg telesnej hmotnosti 1-krát denne
Pri liečbe LMWH kontrolujeme hladinu anti-Xa (nie aPTT), vzorku krvi odoberieme 4 hod po raňajšej injekcii. Každý LMWH má svoje špecifické vlastnosti, ktoré treba brať do úvahy [1].
- fondaparinux (Arixtra) 5 mg 1-krát denne s.c. (pri telesnej hmotnosti ≤ 50 kg), 10 mg 1-krát denne s.c. (pri telesnej hmotnosti ≥ 100 kg), bežnou dávkou je 7,5 mg 1-krát denne s.c.; simultánne sa od začiatku podáva warfarín [1,4,9,10,20]
2. Sekvenčná metóda začína iniciálnym podávaním LMWH v trvaní 5–10 dní s prechodom na dabigatran etexilát (Pradaxa), perspektívne možno edoxaban (Lixiana) [1,4,9,10,20].
3. Jednoduchá jednolieková (single drug) metóda – od začiatku monoterapia rivaroxaban (Xarelto), perspektívne aj monoterapia apixaban (Eliquis) [1,4,9,10,20].
Trvanie tromboemboloterapie/tromboemboloprofylaxie
Trvanie liečby a prevencie VTE bolo v ostatnej dekáde jednou z najdiskutovanejších aktuálnych medicínskych otázok. Z dlhotrvajúcich porovnávajúcich štúdií vyplynulo, že 70–80 % pacientov s VTE je vhodné liečiť ambulantne, ale v trvaní minimálne 3 mesiace – krátkotrvajúce trvanie liečby a prevencie VTE (3–6 mesiacov). Takto relatívne krátko (voči minulosti [18] podstatne dlhšie) liečime sekundárnu HVT so známym vyvolávajúcim faktorom (po operácii, po úraze a pod). Štandardné trvanie (6–12 mesiacov) je indikované u väčšiny pacientov s idiopatickou VTE, pri recidíve VTE, pri trombofilných stavoch s menším rizikom rekurencie, pri trvaní rizikového vyvolávajúceho faktoru a pod. Dlhotrvajúce (> 12 mesiacov) a neohraničené trvanie je indikované pri opakovaných recidívach VTE, pri závažných trombofilných stavoch (antifosfolipidový syndróm, deficit antikoagulačných proteínov), pri chronickej tromboembolickej pľúcnej hypertenzii (CTEPH), pri sekundárnej posttrombotickej chronickej vénovej chorobe (posttrombotickom syndróme – PTS) a pri všetkých chorobách s vysokým rizikom recidívy (zhubné nádorové choroby, kortikosteroidy a pod) [1,4,9–12,20–25].
Napriek tomu, že účinnosť a bezpečnosť vénovej tromboprofylaxie v rizikových situáciách bola dokázaná v 3. fáze klinického hodnotenia, reálny stav je v klinickej praxi stále doteraz neuspokojivý.
Thrombophlebitis superficialis (phlebothrombosis superficialis)
Povrchová tromboflebitída je častá choroba, ktorá sa obyčajne považovala za benígnu. Avšak častejšie využívanie duplexnej sonografie pri povrchovej tromboflebitíde odhalilo veľké množstvo pacientov so súčasným výskytom hĺbkovej vénovej trombózy, buď phlebotrombosis transitans alebo phlebotrombosis separans. Pri včasnej diagnostike povrchovej tromboflebitídy sa odporúča hodnotenie klinickej pravdepodobnosti hĺbkovej vénovej trombózy i klinickej pravdepodobnosti vénovej tromboembólie a systematické vyšetrovanie pomocou duplexnej sonografie, aby sa odhalila prítomnosť prípadnej súčasne sa vyskytujúcej hĺbkovej vénovej trombózy. V liečbe povrchovej flebotrombózy dlhšej ako 5 cm sa v súčasnosti odporúča prakticky rovnaký postup ako pri liečbe hĺbkovej vénovej trombózy [1,4,9,11,20].
Záver
Vénové cievne choroby patria celosvetovo k najčastejším chorobám človeka vôbec a medzi kardio-vaskulárnymi chorobami sú na 1. mieste v príčinách dlhotrvajúcej pracovnej neschopnosti. Nie sú rozhodne iba „kozmetickou chybou“, ale spôsobujú závažné trofické zmeny tkanív končatín, ktoré môžu vyvrcholiť tkanivovým defektom (ulkusom) a sú závažným rizikovým faktorom povrchovej a hĺbkovej vénovej trombózy (tromboembólie), ktorá bezprostredne ohrozuje život pacientov (3.–4. miesto v príčinách mortality).
Trojkombinovaná mechano-kinezio-farmako-flebotromboemboloprofylaxia je účinná, bezpečná a ekonomicky výhodná a treba urobiť všetko pre to, aby sa v rizikových skupinách pacientov stala rutinným postupom. Neurobenie stratifikácie flebotromboembolického rizika a nevykonanie racionálnej flebotromboemboloprofylaxie u rizikových pacientov by sa malo považovať za vážnu odbornú chybu. Účinnosť implikuje nielen samotnú život ohrozujúcu vénovú tromboembóliu, ale aj jej komplikácie a následky, vrátane sekundárnej posttrombotickej formy chronickej vénovej choroby dolných končatín (postflebotrombotického syndrómu) i chronickej tromboembolickej pľúcnej hypertenzie.
Na objektívne sa meniace epidemiologické, diagnostické a terapeutické požiadavky musí adekvátne reagovať interná medicína, vrátane jej špecializovaného odboru pre choroby krvných a lymfových ciev – angiológie/vaskulárnej medicíny. Od základov treba zmeniť pregraduálnu i postgraduálnu, teoretickú i praktickú edukáciu artériovej, mikrovaskulárnej, vénovej a lymfovej vaskulárnej medicíny v súlade s progresívnymi medzinárodnými angiologickými modelmi najvyšších európskych a amerických angiologických inštitúcií.
doc. MUDr. Peter Gavorník, PhD., mim. prof.
peter.gavornik@sm.uniba.sk
II. interná klinika LF UK a UN Bratislava, Slovenská republika
www.fmed.uniba.sk
Doručeno do redakce 29. 12. 2014
Zdroje
1. Management of chronic venous disorders of the lower limbs. Guidelines according to scientific evidence. Int Angiol 2014; 33(2): 87–208.
2. Zdravotnícka ročenka Slovenskej republiky 2012. Národné centrum zdravotníckych informácií: Bratislava 2014. ISBN 978–80–89292–34–9.
3. Rabe E, Guex JJ, Puskas A et al. VCP Coordinators. Epidemiology of chronic venous disorders in geographically diverse populations: results from the Vein Consult Program. Int Angiol 2012; 31(2): 105–115.
4. Gavorník P. Najčastejšie choroby vénového cievneho systému. Univerzita Komenského v Bratislave: Bratislava 2014. ISBN 978–80–223–3453–2.
5. Partsch H. The role of leg compression in the treatment of deep vein thrombosis. Phlebology 2014; 29(Suppl 1): 66–70.
6. Zimmet SE, Min RJ, Comerota AJ et al. Core content for training in venous and lymphatic medicine. Phlebology 2014; 29(9): 587–593.
7. Partsch H, Lee BB. Phlebology and lymphology – A family affair. Phlebology 2014; 29(10): 645–647.
8. Rabe E, Breu F, Cavezzi A et al. for the guideline group. European guidelines for sclerotherapy in chronic venous disorders. Phlebology 2014; 29(6): 338–354.
9. Gavorník P. Mátyás K. Flebotromboemboloprofylaxia vénovej tromboembólie (VTE) – 3. verzia odporúčaní AS SLK, 2014. Medikom/MediNews 2014; 4(4): 12–14.
10. Gavorník P, Gašpar Ľ, Dukát A. Kombinovaná kinezio-flebotromboemboloprofylaxia, mechano-flebotromboemboloprofylaxia a farmako-flebotromboemboloprofylaxia vénovej tromboembólie v internej medicíne. Vnitř Lék 2012; 58(11): 851–855.
11. MacLean S, Mulla S, Akl E et al. Patient values and preferences in decision making for antithrombotic therapy: a systematic review: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines.Chest 2012; 141(2 Suppl): e1S-e801S. Dostupné z DOI: <http://doi: 10.1378/chest.11–2290>.
12. Nicolaides AN, Fareed J, Kakkar AK et al. Prevention and treatment of venous thromboembolism--International Consensus Statement. Int Angiol 2013; 32(2): 111–260.
13. Michiels JJ, Moosdorff W, Maasland H et al. Duplex ultrasound, clinical score, thrombotic risk, and D-dimer testing for evidence based diagnosis and management of deep vein thrombosis and alternative diagnoses in the primary care setting and outpatient ward. Int Angiol 2014; 33(1): 1–19.
14. Alotabi G, Alsaleh K, Wu C et al. Dabigatran, rivaroxaban and apixaban for extended venous thromboembolism treatment – network meta-analysis. Int Angiol 2014; 33(4): 301–308.
15. Gary T. Cancer related venous thromboembolism – prophylaxis and therapy. Vasa 2014; 43(4): 245–251.
16. Partsch H. Compression therapy for deep vein thrombosis. Vasa 2014; 43(5): 305–307.
17. Hirschl M, Kundi M. New oral anticoagulants in the treatment of acute venous thromboembolism – a systematic review with indirect comparisons. Vasa 2014; 43(5): 353–364.
18. Remková A et al. Žilová trombóza a pľúcna embólia. Samedi: Bratislava 2013. ISBN 978–80–970825–2-9.
19. Konstantinides SV, Torbicki A, Agnelli G et al. 2014 ESC Guidelines on the diagnosis and management of acute pulmonary embolism. The Task Force for the Diagnosis and Management of Acute Pulmonary Embolism of the European Society of Cardiology (ESC). Eur Heart J 2014; 35(43): 3033–3069. Dostupné z DOI: <http//dx.doi.org/10.1093/eurheartj/ehu283>.
20. Gavorník P, Dukát A, Gašpar Ľ. Manažment povrchovej tromboflebitídy. Odporúčania Angiologickej sekcie Slovenskej lekárskej komory (2013). Vnitř Lék 2013; 59(11): 1009–1016.
21. Smilowitz NR, Mega JL, Berger JS. Duration of Anticoagulation for Venous Thromboembolic Events. Circulation 2014; 130(25): 2343–2348.
22. Zakai NA, McClure LA, Judd SE et al. Racial and Regional Differences in Venous Thromboembolism in the United States in 3 Cohorts. Circulation 2014; 129(14):1502–1509.
23. Goldhaber SZ. Race and Venous Thromboembolisms: Nature or Nurture? Circulation 2014; 129(14): 1463–1465.
24. Wadhera RK, Russell CE, Piazza G. Cardiology patient page. Warfarin versus novel oral anticoagulants: how to choose? Circulation 2014; 130(22): e191 - e193. Dostupné z DOI: <http://doi: 10.1161/CIRCULATIONAHA.114.010426>.
25. Kahn SR, Comerota AJ, Cushman M et al. American Heart Association Council on Peripheral Vascular Disease, Council on Clinical Cardiology, and Council on Cardiovascular and Stroke Nursing. The Postthrombotic Syndrome: Evidence-Based Prevention, Diagnosis, and Treatment Strategies: A Scientific Statement From the American Heart Association. Circulation 2014; 130(18): 1636–1661.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2015 Číslo 2- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Zlepšil se osud gravidit žen s pregestačním diabetes mellitus za deset let?
- Význam transkutánneho monitorovania tkanivového kyslíka u pacienta s diabetes mellitus s jeho komplikáciami
- Autoimunitní pankreatitida – diagnostický konsenzus
- Intersticiální plicní procesy a granulomatózy asociované s běžným variabilním imunodeficitem
- Vyšetření tenkého střeva pomocí magnetické rezonance
- Nový lék je výrazně účinnější nežli inhibitory ACE u chronického srdečního selhání
- Spontánní bakteriální peritonitida
- Co jsou a co nám přinášejí biosimilars?
- Inzulinová analoga u pacientů s diabetem a renální dysfunkcí
- Súčasnosť a budúcnosť v manažmente vénových vaskulárnych chorôb
- Akromegalie a medikamentózní léčba
- Raritní případ mnohočetného myelomu: vícečetný solitární plazmocytom kostí bérců a předloktí
- Kalcifikující uremická arteriolopatie – léčba tiosulfátem sodným
- XXXIV. dny mladých internistů
- Empagliflozin – nový zástupce inhibitorů transportéru SGLT2 pro léčbu pacientů s diabetem 2. typu
- Václav Hána. Endokrinologie pro praxi.
- Hana Papežová a kol. Naléhavé stavy v psychiatrii.
- Peter Gavorník. Angiológia 2 pre všeobecných lekárov – Arteriológia.
- Autoimunitní pankreatitida – diagnostický konsenzus – editorial
- Akromegalie a medikamentózní léčba – editorial
- Kalcifikující uremická arteriolopatie – editorial
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Spontánní bakteriální peritonitida
- Vyšetření tenkého střeva pomocí magnetické rezonance
- Empagliflozin – nový zástupce inhibitorů transportéru SGLT2 pro léčbu pacientů s diabetem 2. typu
- Význam transkutánneho monitorovania tkanivového kyslíka u pacienta s diabetes mellitus s jeho komplikáciami
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



