-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Celiakie u pacientů s diabetes mellitus 1. typu
Celiac disease in adult patients with type 1 diabetes mellitus
Objective:
To assess the prevalence of celiac disease in adult patients with type 1 diabetes mellitus (T1DM). Influence the new started treatment of celiac disease on glycemic control and body mass index (BMI) of the patients. Prevail the anti-transglutaminase antibody (atTG) positivity one year after commencement of the therapy.Methods:
A retrospective assessment of celiac disease targeted screening in 465 adult T1DM patients at Diabetes Center, 1st Medical Department, University Hospital in Pilsen (80 % of all T1DM patients) from 1. 1. 2007 until 1. 7. 2011. Enterobiopsy was indicated in case of atTG-A (or atTG-G) positivity. In patients with newly started gluten-free diet, HbA1c and BMI within a year after diagnosis of celiac disease were compared to a year period six months after treatment commencement (3–4 visits), atTG was evaluated one year after treatment beginning. Paired T-test was used for statistical evaluation.Results:
The prevalence of all forms of celiac disease in the studied group was 10.5 %. Celiac disease diagnosed in childhood was found in 1.1 % patients (5/465). Positivity of atTG was newly observed in 9.5 % (44/465) patients. Three patients with atTG > 300 kIU/l refused the enterobiopsy examination. Celiac disease is highly plausible. The influence of gluten-free diet on BMI and HbA1c could not be evaluated due to the lack of compliance. 22 patients had a potential form of celiac disease (negative histology). Positive enterobiopsy was found in 19 patients (4.1 %). Another 3 patients had to be excluded from the subgroup of 22 patients (newly indicated gluten-free diet) as the HbA1c values and BMI were affected by the primary diagnosis of T1DM.Subgroup characteristics:
9 women and 7 men, mean age 38 ± 12 years, diabetes duration 21 ± 13 years, celiac disease diagnosed 20.7 ± 13 years since first diagnosis of T1DM. No statistically significant change in HbA1c (67 ± 11.4 vs 69 ± 13.9 mmol/mol) was observed in the studied period, however and a significant change of BMI from 25.4 ± 4.2 to 25.9 ± 4.3 (p < 0.01) was found. The atTG positivity prevailed in 47 % (9/19) of patients after one year.Conclusion:
A total prevalence of the celiac disease in the group of adult T1DM patients was 10.5 %. No significant change in HbA1c occurred following treatment, a significant change of BMI was observed. The atTG positivity prevailed in 47 % of patients after one year.Key words:
celiac disease – gluten free diet – prevalence – type 1 diabetes
Autoři: Iva Haladová; Daniela Čechurová; Silvie Lacigová; J. Gruberová; Zdeněk Rušavý; Karel Balihar
Působiště autorů: Diabetologické centrum I. interní kliniky LF UK a FN Plzeň, přednosta prof. MUDr. Martin Matějovič, Ph. D.
Vyšlo v časopise: Vnitř Lék 2014; 60(7-8): 562-566
Kategorie: Původní práce
Souhrn
Cíl:
Zjistit prevalenci celiakie u dospělých pacientů s diabetes mellitus 1. typu (DM1T). Vliv nově zahájené léčby celiakie na kompenzaci diabetu a body mass index (BMI) pacientů. Chování protilátek proti tkáňové transglutamináze (atTG) po roce od zahájení léčby.Metodika:
Retrospektivní hodnocení cíleného screeningu na celiakii v období 1. 1. 2007–1. 7. 2011 u 465 dospělých pacientů s DM1T v Diabetologickém centru I. interní kliniky LF UK a FN Plzeň (80 % všech pacientů s DM1T). Při pozitivitě atTG-A (popř. atTG-G) byla indikována enterobiopsie. U pacientů s nově indikovanou bezlepkovou dietou byl porovnán HbA1c a BMI v průběhu roku před stanovením diagnózy celiakie vs období 1 roku po 6 měsících od zahájení léčby (3–4 kontroly). Po roce od zahájení léčby byla kontrolována hladina atTG. Ke statistice byl použit párový t-test.Výsledky:
Prevalence všech forem celiakie v souboru byla 10,5 %. 1,1 % pacientů (5 ze 465) mělo diagnostikovanou celiakii v dětství. Nově byla pozitivita atTG zachycena u 9,5 % (44 ze 465) pacientů – indikováni k enterobiopsii. Z toho 3 pacienti s atTG > 300 kIU/l odmítli enterobiopsii, u těchto pacientů je celiakie vysoce pravděpodobná a pro malkomplianci nešlo hodnotit vliv bezlepkové diety na BMI a HbA1c. 22 pacientů mělo potenciální formu celiakie (negativní histologie). Pozitivní nález z enterobiopsie byl zjištěn u 19 pacientů (4,1 %). Z podsouboru 22 pacientů (nově indikována bezlepková dieta), bylo nutné vyřadit další 3 pacienty (vývoj HbA1c a BMI byl ovlivněn prvozáchytem DM1T).Charakteristika podsouboru:
9 žen a 7 mužů, průměrný věk 38 ± 12 let, trvání diabetu 21 ± 13 let, celiakie diagnostikována 20,7 ± 13 let od záchytu DM1T. Během sledovaného období nedošlo ke statisticky významné změně bazální hodnoty HbA1c 67 ± 11,4 vs 69 ± 13,9 mmol/mol po sledování a významně se zvýšil BMI z 25,4 ± 4,2 na 25,9 ± 4,3 (p < 0,01). Po roce přetrvávala pozitivita atTG u 47 % (9 z 19) pacientů.Závěr:
V souboru dospělých pacientů s DM1T byla zjištěna celková prevalence celiakie 10,5 %. Po zahájení léčby nedošlo k významné změně HbA1c, došlo k významnému vzestupu BMI. Pozitivita atTG přetrvávala po roce u 47 % pacientů.Klíčová slova:
bezlepková dieta – celiakie – diabetes mellitus 1. typu – prevalenceÚvod
Celiakie (CD – celiac disease) je geneticky podmíněné autoimunitní onemocnění, jehož podstatou je intolerance lepku (glutenu). Prevalence v obecné populaci v Evropě je kolem 1 %, v jednotlivých evropských zemích se liší: od 0,3 % (Německo), 0,7 % (Itálie) do 2,4 % ve Finsku [1].
CD je asociována s HLA II. třídy: 90–95 % pacientů s CD je nositelem antigenu HLA-DQ2, prakticky všichni ostatní nesou HLA-DQ8 [2]. Vzhledem k tomu, že HLA-DQ2 a HLA-DQ8 je i nejrizikovější genotyp pro diabetes mellitus 1. typu (DM1T), nacházíme celiakii u diabetiků 10krát častěji. Prevalence CD mezi pacienty s DM1T je v literatuře udávaná okolo 4 %, ev. mezi 1–15 % [3–6].
Rozlišujeme 5 základních forem celiakie podle přítomnosti či nepřítomnosti symptomů onemocnění a dle výsledku z enterobiopsie [7]:
- klasická forma (symptomatická) s průjmy, bolestmi břicha, malabsorpčním syndromem
- atypická forma – převažují mimostřevní projevy: anémie, osteopenie, neurologická symptomatologie, gynekologické obtíže
- němá forma – pacienti jsou asymptomatičtí, mají pozitivní atTG i enterobiopsii
- latentní forma – pouze s pozitivitou protilátek, s hraničním nálezem z enterobiopsie
- potenciální forma – pouze s pozitivitou protilátek (ev. kolísavý titr)
Němá, latentní a potenciální forma celiakie se nejčastěji vyskytují u diabetických dospělých pacientů [8].
Pravidelný cílený screening CD je součástí standardní péče o pacienty s DM1T. Provádíme ho opakovaně. V roce 2011 byl schválen MZ ČR metodický pokyn „Cílený screening celiakie“, který definuje, u kterých pacientů a jakým způsobem cílený screening provádět [9].
Cílem práce bylo zjistit prevalenci celiakie u dospělých pacientů s DM1T sledovaných v Diabetologickém centru I. interní kliniky LF UK a FN Plzeň. Má indikovaná léčba CD vliv na kompenzaci DM a BMI? U kolika pacientů přetrvává pozitivita atTG po 1 roce od zahájení léčby?
Metodika
Retrospektivně jsme hodnotili výsledky cíleného screeningu celiakie v Diabetologickém centru I. interní kliniky LF UK a FN Plzeň v období 1. 1. 2007–1. 7. 2011 u 465 pacientů s DM1T (79,5 % všech DM1T dispenzarizovaných pacientů). Charakteristiku souboru sledovaných pacientů uvádí schéma. U 5 pacientů byla celiakie diagnostikována již v dětství.
Screening byl prováděn dvoustupňově. Nejprve stanovení sérových autoprotilátek ke tkáňové transglutamináze (atTG-A) a stanovení celkového IgA. V případě výskytu izolovaného deficitu IgA následovalo vyšetření atTG-G. V případě pozitivity byla provedena enterobiopsie z aborálního duodena a histologické vyšetření vzorku sliznice. Protilátky proti endomyziu nebyly retrospektivně hodnoceny, protože byly stanoveny jen u malé části pacientů.
U nově diagnostikovaných pacientů byla porovnávána kompenzace diabetu (HbA1c) a BMI v průběhu roku před stanovením diagnózy CD (3–4 kontroly) vs období 1 roku po 6 měsících od zahájení bezlepkové diety (opět 3–4 kontroly). Ke statistice byl použit párový t-test. Sledovali jsme také přetrvávající výskyt pozitivity protilátek proti tkáňové transglutamináze po 1 roce od zahájení léčby bezlepkovou dietou.
Výsledky
Prevalence CD u našich pacientů s DM1T činila 10,5 % (49 pacientů). U 5 pacientů byla diagnostikována celiakie již v dětství (1,07 %). Pozitivita specifických protilátek na celiakii byla nově zachycena u 44 pacientů (9,57 %). Tři pacienti s atTG > 300 kIU/l (norma 0–15) odmítli podstoupit enterobiopsii. Vzhledem k vysokému titru protilátek je diagnóza celiakie u nich vysoce pravděpodobná. Pro zjevnou malkomplianci u nich nelze hodnotit vliv bezlepkové diety na hmotnost a hladinu HbA1c.
Enterobiopsie potvrdila CD u 19 pacientů (4,1 %). Výsledek histologického vyšetření dle Marschovy klasifikace: 2 pacienti měli typ IIIA (částečná atrofie klků), 11 pacientů typ IIIB (subtotální atrofie klků) a 6 pacientů byl přítomen typ IIIC (totální atrofie klků). U 5 z 19 pacientů bylo přidruženo další, třetí autoimunitní onemocnění. U 4 pacientů byla přítomna autoimunitní tyreopatie (1 pacient současně vitiligo), 1 pacient byl léčen pro systémové onemocnění pojiva. U dalšího pacienta pak byl zjištěn výskyt protilátek proti kůře nadledvin zatím bez subklinického či klinického projevu Addisonovy choroby.
22 ze 49 pacientů (45 %) splňovalo kritéria potenciální celiakie (výsledek z enterobiopsie negativní), 6 ze 49 (12 %) pacientů mělo atypickou formu CD s mimostřevními projevy a zbylých 21 ze 49 (43 %) pacientů mělo němou formu. U žádného pacienta, včetně pacientů diagnostikovaných v dětství, nebyla prokázána klasická rozvinutá forma s gastrointestinálními projevy.
Z podsouboru 22 pacientů s nově indikovanou léčbou bezlepkovou dietou bylo nutné vyřadit ještě další 3 pacienty s prvozáchytem DM1T. Vývoj HbA1c a BMI byl významně ovlivněn nově zahájenou léčbou diabetu.
Charakteristika podsouboru
9 žen a 7 mužů, průměrný věk 38 ± 12let, trvání diabetu 21 ± 13 let, celiakie diagnostikována 20,7 ± 13 let od záchytu DM1T. Z podsouboru mělo 12 ze 16 pacientů němou formu CD, u 4 ze 16 byla přítomna atypická forma CD manifestovaná sideropenickou anémií.
Během sledovaného období nedošlo ke statisticky významné změně HbA1c 67 ± 11,4 vs 69 ± 13,9 mmol/mol. Statisticky významně se zvýšil BMI z 25,4 ± 4,2 na 25,9 ± 4,3 (p < 0,01). Výsledky uvádí tabulka. Po roce přetrvávala pozitivita atTG u 47 % (9 z 19) pacientů.
Tab. 1. Hodnoty glykovaného hemoglobinu a BMI vstupně a v období 1 roku sledování po 6 měsících bezlepkové diety 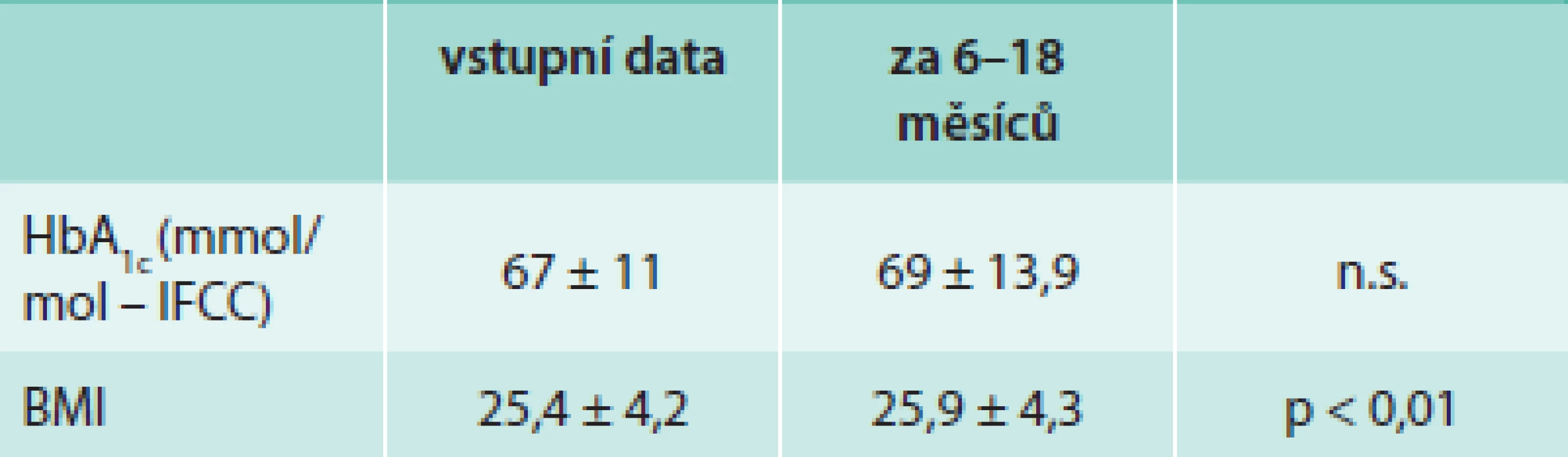
Diskuse
Prevalence CD u našich pacientů s DM1T činila 10,5 %, což odpovídá literárním údajům mezi 1–15 % [3–6]. Použitá klasifikace CD ovlivňuje naše výsledky stanovení prevalence. Pokud bychom vyloučili pacienty s potenciální celiakiií, výskyt by klesl jen na 5,8 %. Auricchio et al sledovali po dobu 9 let 175 asymptomatických dětí s potenciální celiakií. I po 9 letech diety s obsahem lepku mělo 67 % pacientů normální histologický obraz při vyšetření sliznice tenkého střeva [10].
Častěji byl také prokázán výskyt CD u žen. V souboru se vyskytovalo pouze 5 pacientů s diagnózou celiakie stanovenou již v dětství (1,1 %). V České republice se udává výskyt celiakie u 4,3 % dětských pacientů s DM1T [11]. V dospělé populaci pacientů s DM1T jsme diagnostikovali pozitivní protilátky (atTG) u 9,5 % pacientů. Překvapivě vysoký výskyt autoprotilátek proti střevní sliznici prokázali Prázný et al v malém souboru 51 dospělých pacientů s DM1T v délce trvání diabetu 16 ± 13 let. V této práci je uváděna pozitivita nejméně v jedné autoprotilátce (protilátky proti endomyziu, protilátky proti gliadinu v třídě IgA, IgG, atTG) u 75 % pacientů. Pozitivita atTG pak byla prokázána ve 33 % [12]. Vysvětlení není jasné, soubor pacientů v jejich studii se výrazně nelišil od našeho souboru věkem či délkou trvání diabetu.
Prevalence celiakie časně po prvozáchytu diabetu se udává ve 2,4 % [13] a 2,2krát častěji u pacientů s manifestací DM do 18 let než u dospělých pacientů [14]. V našem souboru byla současně stanovena diagnóza celiakie při prvozáchytu diabetu pouze u 0,9 % pacientů (4 ze 465), z toho u 1 pacienta v dětském věku.
U žádného z našich pacientů nepředcházela diagnóza celiakie manifestaci DM1T. Samotná přítomnost celiakie je asociována s vyšším rizikem vzniku DM1T před 20 lety věku (HR 2,4 %) [15]. U sledovaných pacientů byla CD stanovena buď současně s prvozáchytem DM nebo častěji s odstupem několika let trvání diabetu.
O nutnosti provádění screeningu jak u dětských, tak dospělých diabetiků 1. typu není pochyb. Také je nutné cílený screening opakovat, protože k manifestaci CD dochází častěji u pacientů s délkou trvání diabetu nad 15 let a častěji u pacientů s manifestací diabetu v dospělosti. Tiberto et al analyzovali výskyt protilátek na celiakii u 277 pacientů s DM1T. Rozdělili tento soubor na manifestaci DM1T v dětství (147 pacientů) a v dospělosti (130 pacientů) a dále dle doby trvání diabetu (5–15 let trvání diabetu; > 15 let trvání DM). Pozitivita protilátek na celiakii byla staticky významně častější u diabetiků s délkou trvání nad 15 let (9,4 vs 2,9 %) a také u skupiny diabetiků manifestovaných v dospělosti (14,7 vs 4,2%) [16].
Stejný význam pro dlouhodobý screening celiakie prokázala i australská klinicky observační studie, která sledovala incidenci celiakie u pacientů s DM1T do 18 let a sledovala dobu diagnózy celiakie v závislosti na věku manifestace DM. Incidence celiakie byla vyšší u dětí s manifestací diabetu do 5 let věku (RR 1,6) vs > 5 let. Celiakie byla diagnostikována po 2, 5 a 10 letech trvání diabetu u 45, 78 a 94 % případů. Medián času diagnostiky CD byl delší u dětí s vznikem diabetu pod 5 let (3,3 roky) ve srovnání se staršími dětmi [17]. Aktivní screening je nutný i proto, že u diabetiků převládají asymptomatické formy celiakie. Pouze 6 pacientů (12 %) v našem souboru mělo symptomatickou atypickou formu. 45 % našich pacientů mělo potenciální celiakii. Tento výsledek výskytu potenciální celiakie odpovídá i datům jak v obecné, tak diabetické populaci 12,2–32 % [18,19].
V evropské centralizované mezinárodní populační studii, v níž bylo testováno na CD 29 212 účastníků, byla pozitivita atTG 1 %, z toho 32 % pacientů mělo potenciální celiakii [1].
U této skupiny pacientů je nutné opakované testování protilátek, protože u 30 % pacientů dojde k manifestaci CD do 3 let [20].
Bezlepkovou dietu indikujeme u symptomatické, atypické, němé a latentní formy celiakie. Výsledky studií ukazují, že i pacienti s atypickou, němou a latentní formou celiakie mají zvýšené riziko osteoporózy, neplodnosti, zvýšené riziko abortů, zpomalení růstu u dětí a zvyšují riziko vzniku dalších autoimunitních onemocnění [21,22].
Efekt bezlepkové diety na kompenzaci diabetu je kontroverzní. V našem souboru nedošlo k signifikantní změně glykovaného hemoglobinu v období 1 roku po 6 měsících od nasazení bezlepkové diety. Většina studií byla provedena na dětské populaci. U některých studií efekt bezlepkové diety na kompenzaci diabetu nebyl prokázán [23–25], v některých došlo k zhoršení kompenzace [26] – pacienti s neléčenou celiakií měli vstupně nižší hodnoty glykovaného hemoglobinu než kontrolní skupina. Práce Aceriniho et al prokázala zlepšení jak BMI, tak metabolické kompenzace [27].
Většina prací udává zvýšení BMI při bezlepkové dietě [27], nicméně jsou i práce, v nichž nebyl prokázán vliv na hmotnost [23,25]. Na vzestupu hmotnosti se podílí zlepšení vstřebávání živin z GIT, ale také vyšší obsah cukrů a nízký obsah vlákniny v bezlepkové dietě [28,29]. Potraviny bez lepku mají vyšší glykemický index, což má vliv na zvýšení glykemií a vede k navýšení dávek inzulinu.
Bezlepková dieta je finančně náročná, omezující pacienta v běžném životě. Vzhledem k asymptomatické formě je kompliance s dodržováním bezlepkové diety u diabetiků ještě nižší než u pacientů jen se samostatně se vyskytující celiakií. Z 19 našich pacientů přetrvávala pozitivita atTG u 9 pacientů (47 %), z toho u 5 pacientů ve stejné míře jako při prvozáchytu CD (26 %). Ve studii Valeria et al jen 59,5 % pacientů s DM1T dodržovalo striktně bezlepkovou dietu, zatímco mezi pacienty jen s CD byl spolupráce kolem 78 % pacientů [29].
Závěr
V souboru dospělých pacientů s DM1T byla zjištěna celková prevalence celiakie 10,5 %. Pouze malá část (12 %) pacientů měla symptomatickou (atypickou) formu celiakie. Po zahájení léčby nedošlo k významné změně HbA1c. Pozitivita atTG přetrvávala po roce u 47 % pacientů. K manifestaci celiakie dochází častěji po delším trvání diabetu a současně převládají asymptomatické formy onemocnění, proto je u pacientů s DM1T nutný pravidelný screening celiakie [31]. To umožní včasnou diagnostiku celiakie a prevenci závažných komplikací neléčeného onemocnění. Součástí péče je také opakovaná edukace a motivace pacientů v dodržování bezlepkové diety.
Tento projekt byl podpořen Programem rozvoje vědních oborů Karlovy Univerzity (projekt P36).
MUDr. Iva Haladová
haladovai@email.cz
Diabetologické centrum I. interní kliniky LF UK a FN, Plzeň
www.fnplzen.cz
Doručeno do redakce 25. 2. 2014
Přijato po recenzi 13. 5. 2014
Zdroje
1. Mustalahti K, Catassi C, Reunanen et al. The prevalence of celiac disease in Europe: results of a centralized, international mass screening project. Ann Med 2010; 42(8): 587–595.
2. Collin P, Kaukinen K, Valimaki M et al. Endocrinological disorders and celiac disease. Endocr Rev 2002; 23(4): 464–483.
3. Aggarwal S, Lebwohl B, Green PH. Screening for celiac disease in average - risk and high - risk populations. Therap Adv Gastroenterol 2012; 5(1): 37–47.
4. Greco D, Pisciotta M, Gambina F et al. Celiac disease in subjects with type 1 diabetes mellitus: a prevalence study in western Sicily (Italy). Endocrine 2013; 43(1): 108–111.
5. Cerruti F, Bruno G, Chiarelli F et al. Younger age at onset and sex predict celiac disease in children and adolescents with type 1 diabetes: an Italian multicenter study. Diabetes Care 2004; 27(6): 1294–1298.
6. Mahmud FH, Murray JA, Kudva YC et al. Celiac disease in type 1 diabetes mellitus in a North American community: prevalence, serologic screening and clinical features. Mayo Clin Proc 2005; 80(11): 1429–1434.
7. Prokopová L. Celiakie – co má vědět ambulantní internista. Interní medicína pro praxi 2008; 10(5): 233–239.
8. Page SR, Lloyd CA, Hill PG et al. The prevalence of coeliac disease in adult diabetes mellitus. QJM 1994; 87(10): 631–637.
9. Frič P. Cílený screening celiakie (metodický pokyn). Věstník MZ-ČR; částka 3, z 28. 2. 2011 : 51–54.
10. Auricchio R, Tosco A, Piccolo E et al. Potential celiac children: 9-year follow-up on a gluten - containing diet. Am J Gatroenterol 2014; 109(6): 913–921.
11. Šumník Z, Koloušková S, Malcová H et al. High prevalence of coeliac disease in siblings of children with type 1 diabetes. Eur J Pediatr 2005; 164(1): 9–12.
12. Prázný M, Škrha J, Límanová Z et al. Screening for Associated Autoimmunity in Type 1 Diabetes Mellitus With Respect To Diabetes Control. Physiol. Res 2005; 54(1): 41–48.
13. Saukkonen T, Savilahti E, Reijonen H et al. Coeliac disease: frequent occurrence after clinical onset of insulin – dependent diabetes mellitus. Childhood Diabetes in Finland Study Group. Diabet Med 1996; 13(5): 464–470.
14. Cerutii F, Bruno G, Chiarelli F et al. Younger age at onset and sex predict celiac disease in children and adolescents with type 1 diabetes. Diabetes Care 2004; 27(6): 1294–1298.
15. Ludvigsson JF, Ludvigsson J, Ekbom A et al. Celiac disease and risk of subseguent type 1 diabetes: a general population cohort study of children and adolescents. Diabetes Care 2006; 29(11): 2483–2488.
16. Tiberti C, Panimolle F, Bonamico M et al. Long-standing type 1 diabetes: patients with adult-onset develop celiac-specific immunoreactivity more frequently than patients with childhood-onset diabetes, in a disease duration-dependent manner. Acta Diabetol 2014. Epub ahead of print.
17. Pham - Short A, Donaghue KC, Ambler G et al. Coeliac disease in Type 1 diabetes from 1990 to 2009: higher incidence in young children after longer diabetes duration. Diabet Med 2012; 29(9): e286-e289. Dostupné z DOI: <http://doi: 10.1111/j.1464–5491.2012.03720.x>.
18. Biagi F, Trotta L, Alfano C et al. Prevalence and natural history of potential celiac disease in adult patients. Scand J Gastroenterol 2013; 48 : 537–542.
19. Franzese A, Iafusco D, Spadaro R et al. Potential celiac disease in type 1 diabetes: a multicenter study. Diabetes Res Clin Pract 2011; 92(1): 53–56.
20. Tosco A, Salvati VM, Auricchio R et al. Natural history of potential celiac disease in children. Clin Gastroenterol Hepatol 2011; 9(4): 320–325.
21. Fasano A, Catassi C. Coeliac disease in children. Best Pract Res Clin Gastroenterol 2005; 19(3): 467–478.
22. Sponzilli I, Chiari G, Iovane B et al. Celiac disease in children with type 1 diabetes: impact of gluten free diet on diabetes management. Acta Biomed 2010; 81(3): 165–170.
23. Abid N, McGlone O, Cardwell C et al. Clinical and metabolic effects of gluten free diet in children with type 1 diabetes and coeliac disease. Pediatric Diabetes 2011; 12(4 Pt 1): 322–325.
24. Rami B, Šumník Z, Schober E et al. Screening detected celiac disease in children with type 1 diabetes mellitus: effect on the clinical course (a case control study). J Pediatr Gastroenterol Nutr 2005; 41(3): 317–321.
25. Taler I, Philip M, Lebenthal Y et al. Growth and metabolic control in patients with type 1 diabetes and celiac disease: a longitudinal observational case control study. Pediatr Diabetes 2012; 13(8): 597–606.
26. Sun S, Puttha R, Ghezaiel S et al. North West England Paediatric Diabetes Network. The effect of biopsy - positive silent coeliac disease and treatment with gluten - free diet on growth and glyceamic control in children with Type 1 diabetes. Diabet Med 2009; 26(12): 1250–1254.
27. Acerini CL, Ahmed ML, Ross KM et al. Coeliac disease in children and adolescents with IDDM: clinical characteristics and response to gluten - free diet. Diabet Med 1998; 15(1): 38–44.
28. Mariani MG, Viti M, Montuori et al. The gluten-free diet: a nutritional risk factor for adolescents with celiac disease. J Pediatr Gastroenterol Nutr 1998; 27(5): 519–523.
29. Wild GG, Robins VJ, Burley H et al. Evidence of high sugar intake and low fibre and mineral intake in the gluten free diet. Aliment Pharmacol Ther 2010; 32(4): 573–581.
30. Errichiello S, Esposito O, Di Mase R et al. Celiac disease: predictors of compliance with a gluten - free diet in adolescents and young adults. J Pediatr Gastroenterol Nutr 2010; 50(1): 54–60.
31. Škrha J. Celiakie a diabetes. Vnitř Lék 2011; 57(4): 375–377.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Akutní pankreatitida – validace nové klasifikace na souboru 159 nemocných a prognostické faktoryČlánek Význam lymfangiogenézy a ultraštruktúry lymfatických kapilár pri metastázovaní malígneho melanómuČlánek Co je nového v srdečním selhání se zachovalou ejekční frakcí levé komory za posledních pět let?Článek Epidemiologie dyspepsie
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2014 Číslo 7-8- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Jakou roli představuje péče o výživu ve smyslu malnutrice ve stáří? – editorial
- Celiakie u pacientů s diabetes mellitus 1. typu – editorial
- Diagnóza psaná klínovým písmem – editorial
- Diabetes mellitus u žen – editorial
- Vliv podávání tekutého mléčného nutričního doplňku se zvýšeným obsahem syrovátkových bílkovin na nutriční stav seniorů
- Celiakie u pacientů s diabetes mellitus 1. typu
- Akutní pankreatitida – validace nové klasifikace na souboru 159 nemocných a prognostické faktory
- Genetika a farmakogenetika osteoporózy
- Význam lymfangiogenézy a ultraštruktúry lymfatických kapilár pri metastázovaní malígneho melanómu
- Co je nového v srdečním selhání se zachovalou ejekční frakcí levé komory za posledních pět let?
- Specifika diabetes mellitus u žen
- Osteoporóza a metabolické kostní změny u celiakie v dospělosti
- Model vzdělávání sekundáře na Interní klinice FN Motol Praha Naše naše zkušenosti s lokálním projektem vzdělávání mladých lékařů v rámci jejich povinné postgraduální výuky
-
Zdeněk Mařatka a jeho podíl na založení České gastroenterologické společnosti a jejího časopisu.
Gastroenterologická společnost v Čechách a na Slovensku - Chirurgická léčba Crohnovy choroby
- Pokroky v diagnostice a léčbě nespecifických střevních zánětů
- Biologická terapie u pacientek s idiopatickými střevními záněty v graviditě
- Crohnova nemoc – genetické faktory z pohledu etiopatogeneze
- Etiologie a patogeneze idiopatických střevních zánětů
- Historie chirurgické léčby nespecifických zánětů střevních
- Epidemiologie dyspepsie
- Manažment pacientov s horným typom dyspepsie
- Endoskopická klasifikace neoplazií tlustého střeva a konečníku
- Správa z XXXIII. dní mladých internistov
- Dostál P a kol. Základy umělé plicní ventilace.
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Endoskopická klasifikace neoplazií tlustého střeva a konečníku
- Akutní pankreatitida – validace nové klasifikace na souboru 159 nemocných a prognostické faktory
- Chirurgická léčba Crohnovy choroby
- Manažment pacientov s horným typom dyspepsie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




