-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Dekubity u paraplegiků
Pressure ulcers in spinal cord injury
Introduction:
Pressure ulcers in spinal cord injury represent a challenging problem that often leads to recurrent hospitalizations, multiple surgeries, and potentially devastating complications.Methods:
Review article.Results:
The paper presents possible types of reconstructive surgery of ischial, sacral and trochanteric pressure ulcers and our own experience with procedures of such pressure ulcers done in three years.Conclusion:
We emphasize the versatility and reliability of gluteus maximus musculocutaneus flaps and the importance of preoperative preparation and postoperative care.Key words:
pressure ulcer – spinal cord injury – gluteus maximus musculocutaneus flap
Autoři: L. Mrňa 1; L. Frajer 1; J. Hoch 1; V. Hyšperská 2
Působiště autorů: Chirurgická klinika 2. LF UK a FN Motol, přednosta: prof. MUDr. J. Hoch, CSc. 1; Spinální jednotka při Klinice rehabilitace a tělovýchovného lékařství 2. LF UK a FN Motol, přednosta: prof. PaedDr. P. Kolář, Ph. D. 2
Vyšlo v časopise: Rozhl. Chir., 2015, roč. 94, č. 8, s. 329-332.
Kategorie: Původní práce
Souhrn
Úvod:
Dekubity u paraplegiků představují náročný problém vedoucí k opakovaným hospitalizacím, mnohonásobným operacím a potenciálně devastujícím komplikacímMetody:
Přehledový článek.Výsledky:
Uvádíme možnosti rekonstrukčních operací ischiadických, sakrálních a trochanterických dekubitů a vlastní zkušenost s lalokovými plastikami takových dekubitů u pacientů operovaných v průběhu tří let.Závěr:
Zdůrazňujeme univerzálnost a spolehlivost gluteálního laloku, nezbytnost kvalitní předoperační přípravy a pooperační péče.Klíčová slova:
dekubitus – paraplegik – gluteální lalokÚVOD
Dekubity (proleženiny) jsou trofické defekty vzniklé déle působícím tlakem na měkké tkáně nad kostní prominencí u pacientů se sníženou mobilitou. U paraplegiků představují náročný problém pro pacienty, jejich ošetřovatele i lékaře. Často vedou k opakovaným hospitalizacím, mnohonásobným operacím a potenciálně devastujícím komplikacím. Péče o dekubity zvyšuje náklady a vyžaduje multidisciplinární přístup k jejich úspěšnému zvládnutí. Výsledky přímo závisejí na edukaci a spolupráci pacientů na konzervativní i chirurgické léčbě [1].
Incidence vzniku proleženin u pacientů s míšní lézí je variabilní. Stal et al. uvádějí incidenci 20 % u paraplegiků a 26 % u kvadruplegiků [2]. Co se týká lokalizace, 75 % dekubitů vzniká v oblasti pánevního pletence, což souvisí s distribucí tlaku v pozici vleže a vsedě.
V přehledovém článku uvádíme možnosti rekonstrukčních operací ischiadických, sakrálních a trochanterických dekubitů u paraplegiků podle publikovaných prací z posledních let a vlastní zkušenost s lalokovými plastikami takových dekubitů u pacientů operovaných v průběhu tří let. Zdůrazňujeme univerzálnost a spolehlivost gluteálního laloku, nezbytnost kvalitní předoperační přípravy a pooperační péče, k níž u našich pacientů významně přispívá spolupráce se spinální jednotkou.
METODY
Nejúčinnějším článkem péče o dekubity je prevence jejich vzniku. Když se však trofický defekt rozvine, přichází na řadu intenzivní ošetřovatelská péče. Do terapeutického rejstříku hojení chronických ran patří v současnosti škála produktů tzv. vlhké terapie, aplikace řízeného podtlaku (NPWT), larvální terapie či lokální biologická léčba (PRP) [3]. Práce plastického chirurga začíná při selhání primární terapie nebo při sice uspokojivé lokální terapii, ale s výhledem dlouhého hojení rozsáhlého defektu.
Aby měla operační léčba šanci na úspěch, je třeba zajistit nutriční podporu a cílenou antibiotickou terapii, odstranit zdroje tlaku, léčit spazmy a vybavit pacienta kvalitními pomůckami.
U pacientů s dekubity je častá hypoproteinemie, proto se před plánovaným výkonem zavádí nutriční podpora bílkovinnými preparáty, u těžších forem včetně doplňkové parenterální výživy. K operaci se přistupuje až po dosažení normální hladiny celkové bílkoviny v krvi.
Antibiotická léčba začíná 24 až 48 hodin před operací dle výsledku stěru z defektu po konzultaci mikrobiologa a upravuje se dle peroperační kultivace a pravidelně odebírané kultivace z drénů. Nejčastějšími patogeny vyskytujícími se v proleženinách jsou Staphylococcus aureus, Proteus mirabilis, Pseudomonas aeruginosa a Enterococcus faecalis [4]. Vzhledem k tomu, že se většinou jedná o multirezistentní kmeny bakterií, podávají se nejčastěji karbapenemy (imipenem), aminoglykosidy (amikacin), glykopeptidy (vankomycin) a piperacilin s tazobactamem (tazocin).
Pacient se po operaci polohuje pravidelně po 3 hodinách. Bylo prokázáno, že změna polohy alespoň na 5 minut každé 2 hodiny neutralizuje škodlivý efekt tlaku na predilekční místa [2]. Po zhojení plastiky a odstranění stehů (většinou po 3 týdnech od operace) se zahajuje postupná zátěž plastiky sedem.
Po operaci dochází často ke zhoršení elasticity, proto se přechodně navyšuje antispastická medikace (baclofen, tizanidin, pregabalin, klonazepam).
U každého chronického pacienta po plastice dekubitu se kontroluje i vozík a antidekubitní sedák. Zavedení moderního počítačového měření tlaku v sedacích partiích (pressure mapping) umožňuje výběr nejoptimálnějšího antidekubitního sedáku (jedno, dvou či čtyřkomorového) tak, aby byl tlak přiměřeně rozložen.
Hlavní zásady
Vzhledem k vysokému procentu recidiv (např. v ischiadické oblasti až 75 %) se již v rámci předoperační rozvahy doporučuje zvolit takovou operační strategii, která umožní další následné zákroky. Operační postupy vycházejí ze společných obecných zásad a kroků. Těmi jsou debridement, kompletní odstranění dutiny, tzv. pseudocysty, úprava kostní prominence, hemostáza, výplň defektu nadbytkem kvalitní tkáně (sval, fascie), drenáž a beztahová sutura.
V plastické chirurgii obecně užívaný „rekonstrukční žebřík“ nemůže být v operativě dekubitů respektován. Na jeho prvních stupních jsou totiž přímá sutura a kožní štěpy. Ačkoliv je jejich využití u menších defektů lákavé, vede zpravidla k selhání operace dehiscencí nebo nekrózou. Proto je třeba postoupit na vyšší stupně a zvolit buď lalok místní, perforátorový, nebo volný.
Typy užívaných laloků
1) Místní laloky
Místní laloky se do defektu aplikují prostřednictvím transpozice, rotace, unilaterálního posunu, V-Y posunu, „turn-over“ či kombinacemi uvedených postupů. Podle složení tkání se jedná o laloky muskulární, muskulokutánní nebo fasciokutánní. Z topografického hlediska se využívají svaly hýždí (m. gluteus maximus), boků (m. tensor fasciae latae) a stehen (ischiokrurální svaly, m. gracilis). Metodou první volby ischadických dekubitů je při primární operaci muskulokutánní lalok m. gluteus maximus, u sakrálních fasciokutánní gluteální V-Y lalok a u trochanterických fasciokutánní lalok m. tensor fasciae latae (TFL). Schémata těchto laloků ukazují Obr. 1−3.
Obr. 1. Ischiadický dekubitus – muskulokutánní lalok m. gluteus maximus Fig. 1: Ischial pressure ulcer – gluteus maximus musculocutaneus flap 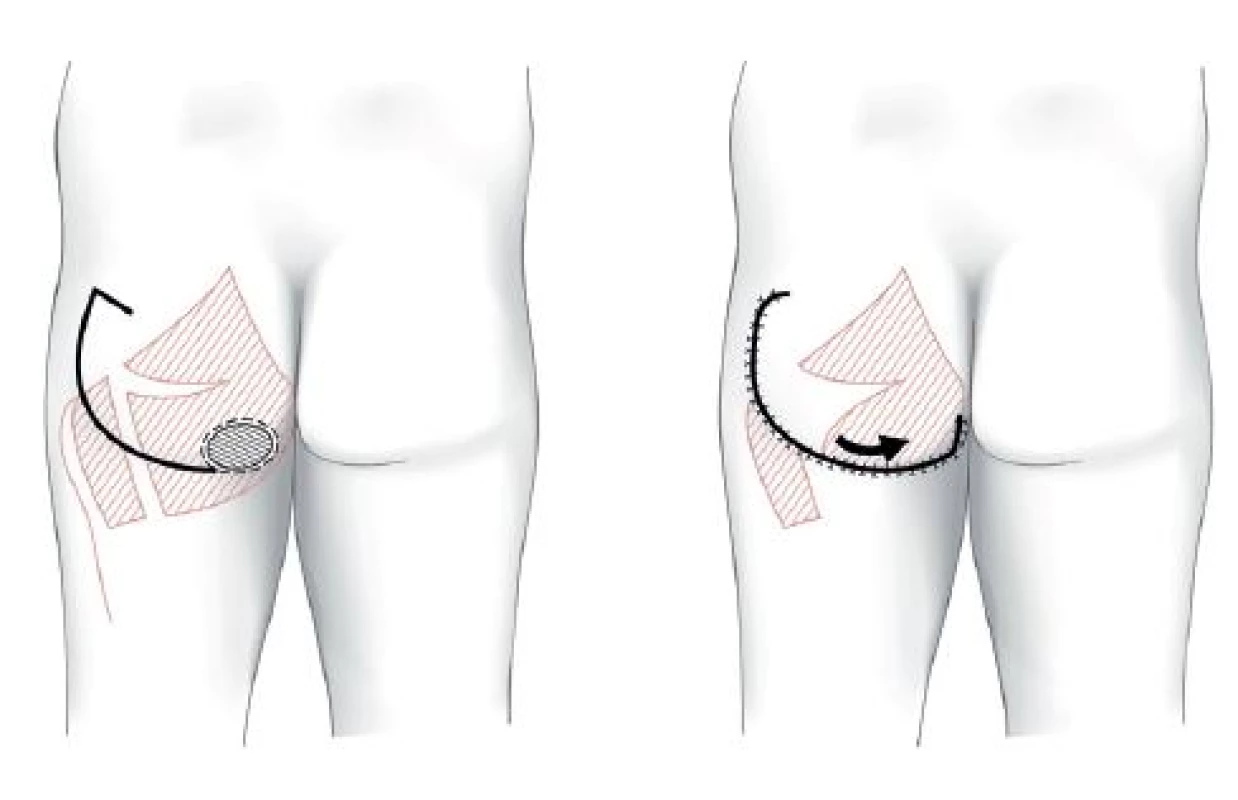
Obr. 2. Sakrální dekubitus – fasciokutánní lalok V-Y Fig. 2: Sacral pressure ulcer – fasciocutaneus V-Y advancement flap 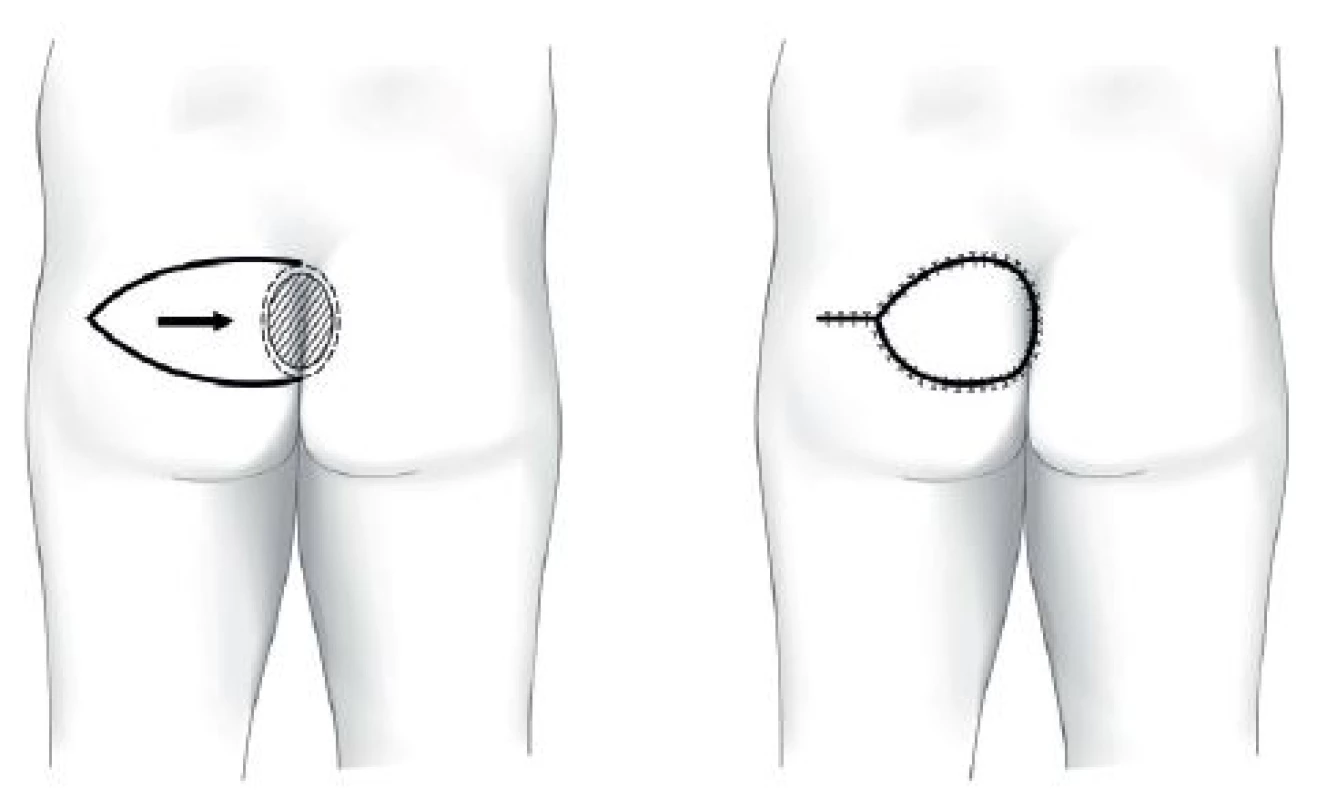
Obr. 3. Trochanterický dekubitus – fasciokutánní lalok m. tensor fasciae latae Fig. 3: Trochanteric pressure ulcer – tensor fasciae latae fasciocutaneus flap 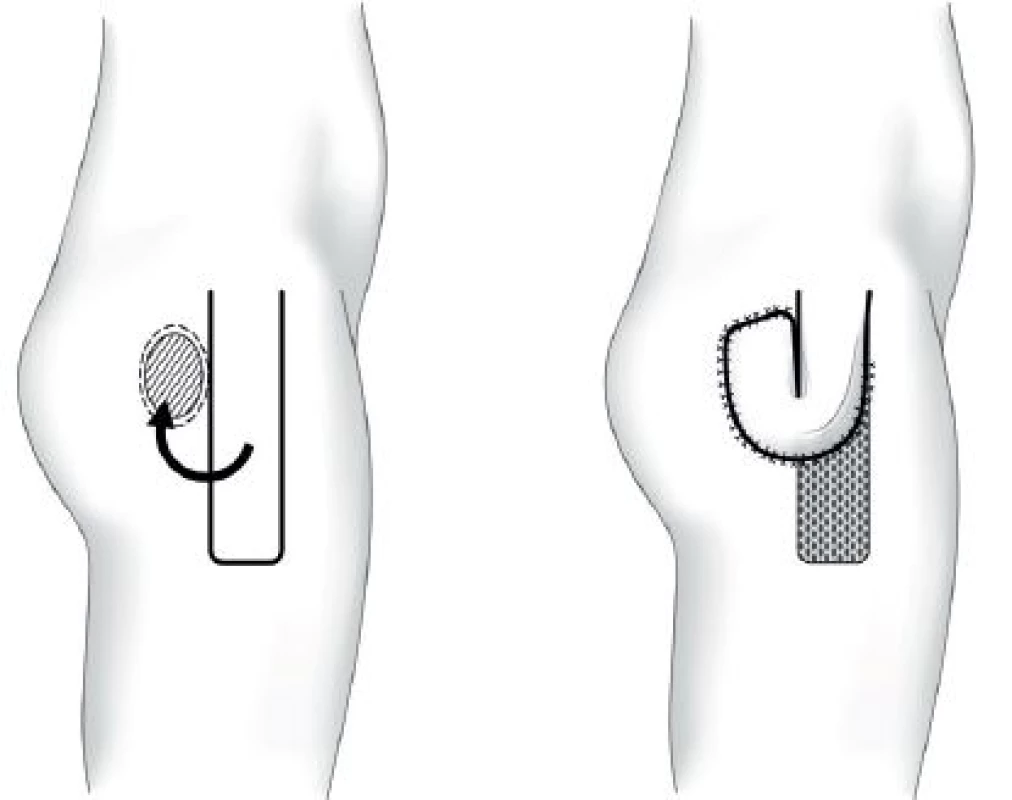
2) Perforátorové laloky
Perforátorové laloky jsou bloky tkáně živené perforátorem anatomicky definované cévní stopky. Lalok SGAP (superior gluteal artery perforator flap) se používá k rekonstrukci defektu v oblasti sakrální, lalok IGAP (inferior gluteal artery perforator) v oblasti ischiadické, méně často lalok PFAP (profunda femoris artery perforator flap). Laloky se preparují jako vřetenovité fasciokutánní kompozitum, případně i s výsečí gluteálního svalu a transponují či rotují se do defektu na cévní stopce, která snese až 90 stupňů rotace. Jejich předností je nižší riziko morbidity donorského místa a beztahová sutura v místě užití. Perforátorové laloky (SGAP, IGAP, PFAP) nabízejí ve srovnání s muskulokutánními laloky spolehlivé dlouhodobé výsledky a méně recidiv a komplikací [5].
3) Volné laloky
Volné laloky jsou tkáňové segmenty, jejichž zásobující cévy se napojí v místě užití pomocí mikrovaskulární techniky. Vyžadují nejen speciální instrumentárium, ale také zkušeného a edukovaného operatéra.
VÝSLEDKY
Vlastní sestava
V letech 2012–2015 bylo na našem pracovišti operováno 37 pacientů, u nichž bylo ošetřeno 46 dekubitů. 17 dekubitů bylo ischiadických, 16 sakrálních a 13 trochanterických. Do sestavy bylo zařazeno 30 mužů a 7 žen, průměrný věk operovaných byl 39 let. Všichni operovaní byli paraplegici či tetraplegici po míšní lézi – v 32 případech posttraumatické, ve 3 případech ischemické, ve 2 případech jako následek vrozené vývojové vady.
11 pacientů v předchorobí podstoupilo operační zákroky stávajících či jiných dekubitů na jiných pracovištích. Ošetření spočívalo u 22 dekubitů v plastice gluteálním lalokem (viz Obr. 4−6), u 9 dekubitů ve V-Y plastice, u 7 dekubitů v plastice fasciokutánním lalokem TFL, u 2 pacientů v exartikulaci v kyčli a TTF plastice (total thigh flap), u ostatních v plastice kožním lalokem či štěpem.
Obr. 4. Exstirpace pseudocysty pomocí značení pattent blau Fig. 4: Extirpation of the pseudocyst using pattent blau marking 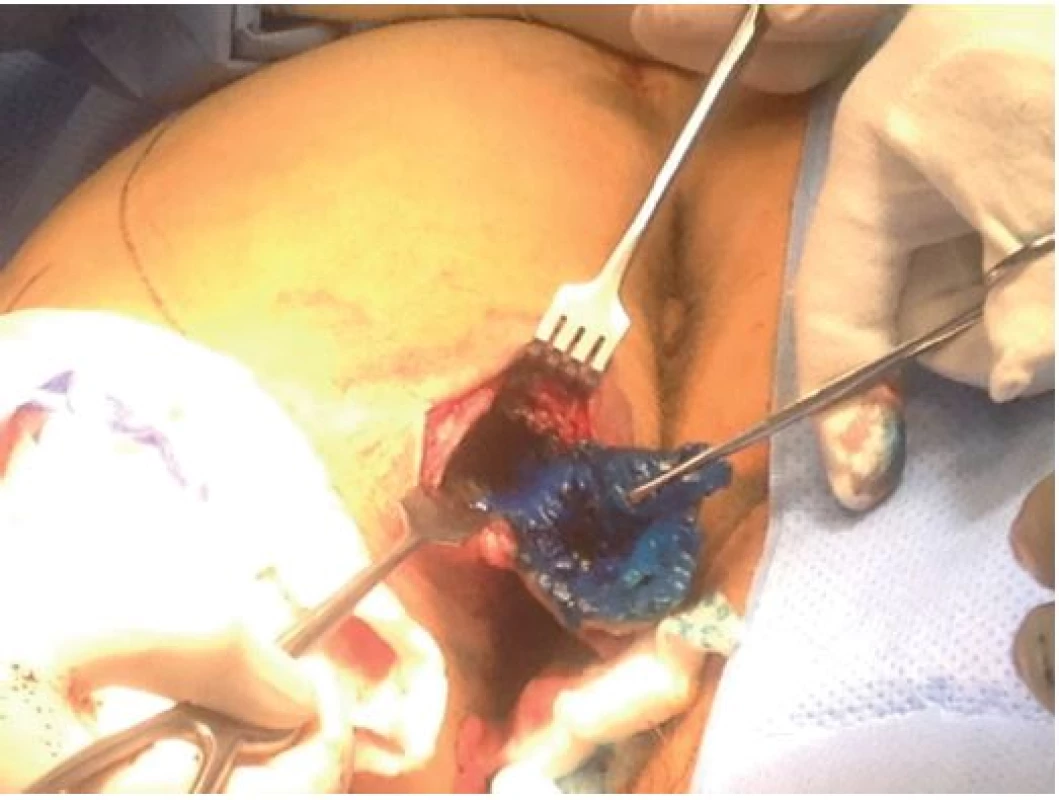
Obr. 5. Transpozice gluteálního laloku do defektu Fig. 5: Transposition of gluteal flap into the defect 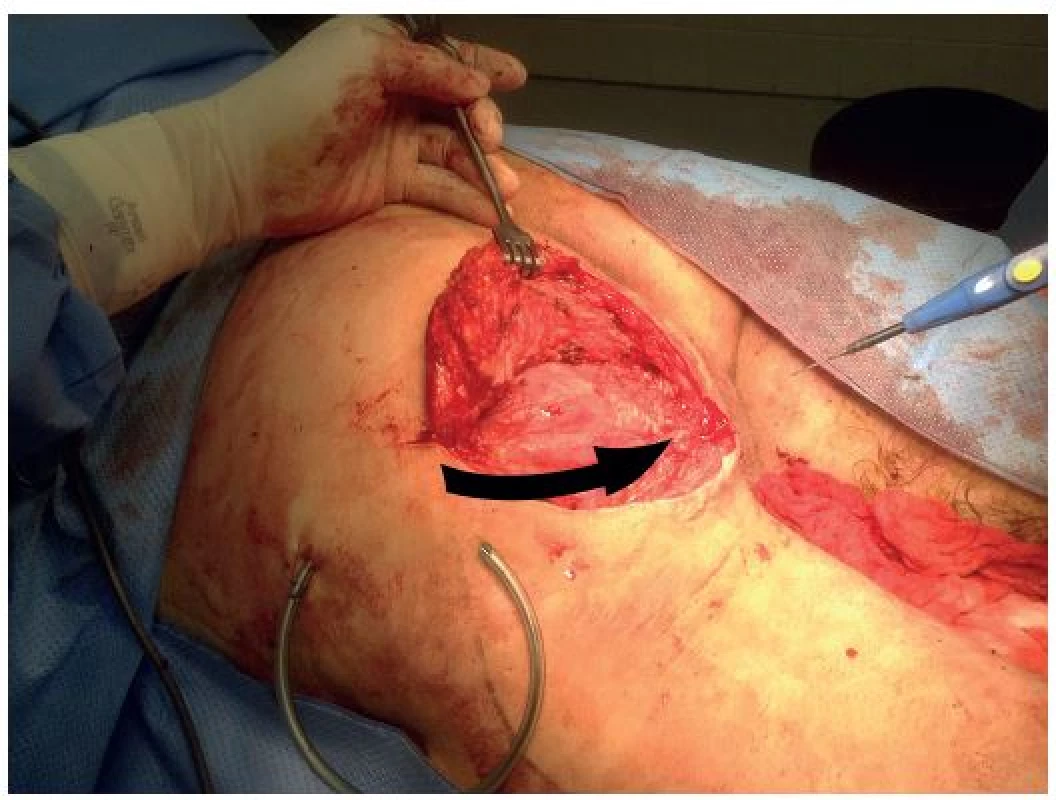
Obr. 6. Výsledek operace: mobilizace kožního laloku, drenáž Fig. 6: Result of the operation: mobilization of the skin flap; drainage 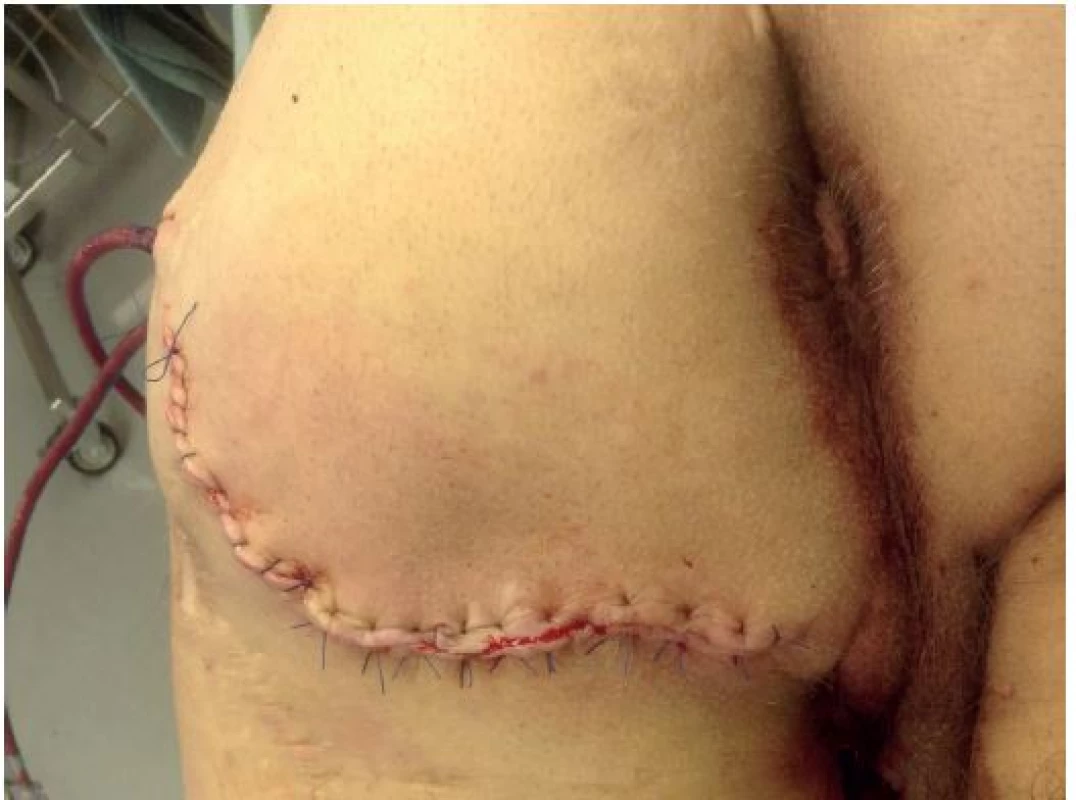
Časné komplikace (do 1 měsíce), které si vyžádaly operační revizi, byly zaznamenány v 19,6 %. U pěti nemocných to byla dehiscence rány, u dvou parciální nekróza, po jednom hematom a infekce. V jednoletém sledování u 15,2 % nemocných vznikla recidiva s nutností další operace.
DISKUZE
Greco et al. polemizují s premisou, že muskulární laloky jsou metodou volby u chirurgické léčby dekubitů. U 338 proleženin využili kožní, adipofasciální či fasciokutánní laloky a pozorovali statisticky srovnatelné výsledky ve smyslu doby zhojení a incidence komplikací [6].
Zajímavou alternativu klasických metod, v České republice běžně nepoužívanou, představují tkáňové expandéry. Di Caprio, et al. publikovali své zkušenosti s využitím tkáňových expandérů v chirurgické léčbě ischiadických dekubitů. U 138 pacientů využili expandovaný rotační lalok ze zadní strany stehna a zaznamenali nízké riziko komplikací (15,94 %), přičemž u 28 recidiv rekonstruovali defekt znovu reexpanzí laloku. Výhodou tohoto postupu je tedy možnost jeho opakování bez tvorby nových jizev a ponechání jiných rekonstrukčních postupů do zálohy [7]. Nevýhodu spatřujeme jednak v déletrvající fázi přípravy, jednak v ceně materiálu.
Grassetti et al. na vzorku 143 pacientů operovaných perforátorovými laloky demonstrovali snížení průměrné hospitalizační doby (o 1 týden), počtu reoperací (5,6 %) a výskytu dekubitů v nových lokalizacích. Ve dvouletém sledování rozvinulo komplikace 22,4 % pacientů, především se jednalo o dehiscenci rány a distální nekrózu laloku. Lalok PFAP měl signifikantně vyšší riziko vzniku recidivy než IGAP [5].
Khurram et al. doporučují k rekonstrukci sakrálních dekubitů ostrůvkový fasciokutánní lalok stopkovaný na a. glutea superior (SGAP). U 15 pacientů pozorovali kompletní zhojení do 30 dnů bez rozvoje recidivy, a tudíž jej považují za spolehlivou metodu s minimem komplikací [8].
He et al. využili k léčbě ischiadických dekubitů u 11 pacientů volný latissimus dorsi lalok. Vzhledem k tomu, že u paraplegiků, jejichž pohyblivost je závislá na horní polovině těla, je odběr širokého zádového svalu k mikrochirurgické rekonstrukci obecně nevhodný, modifikovali autoři odběr pouze na laterální porci svalu. Všechny laloky se zahojily, recidiva nebyla pozorována a funkční deficit hybnosti ramene se normalizoval do 9 měsíců od operace [9].
U našich pacientů jsme v oblasti ischiadické nejčastěji využili muskulokutánní lalok musculus gluteus maximus, na sakru V-Y fasciokutánní gluteální lalok a trochanterické defekty kryli lalokem musculus tensor fasciae latae. Nicméně z naší zkušenosti jednoznačně vyplývá, že gluteální sval je středobodem rekonstrukce dekubitů ve všech třech predilekčních oblastech, a to ve formě fasciokutánního, muskulárního nebo muskulokutánního laloku. S výhodou se dá použít také k rekonstrukci defektů perinea nebo jako hluboká krycí vrstva kyčelní jamky při exartikulacích v kyčli. Gluteální lalok by tedy neměl chybět v arzenálu plastického chirurga věnujícího se rekonstrukčním operacím dekubitů.
ZÁVĚR
Dekubity u paraplegiků představují komplexní problém, který je třeba řešit v rámci multioborového týmu a s důkladnou předoperační přípravou. Možností rekonstrukčních operací existuje řada. Vzhledem k vysoké incidenci recidiv je třeba pacienty motivovat a opakovaně edukovat o algoritmech prevence. Je třeba mít na paměti, že pokud se pacient zbaví chronického infikovaného defektu, významně se zvýší jeho kvalita života a odstraní mnohé společenské bariéry.
Za grafické zpracování schémat na Obr. 1−3 děkuji Tamaře Burešové.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Lubor Mrňa
Prlovská 3860
760 01 Zlín
e-mail: Lubor.Mrna@fnmotol.cz
Zdroje
1. Kruger EA, Pires M, Ngann Y, et al. Comprehensive management of pressure ulcers in spinal cord injury: current concepts and future trends. J Spinal Cord Med 2013;36 : 572−85.
2. Thorne ChH, et al. Grabb and Smith´s Plastic Surgery, 6th Edition. 2007;74 : 722−9.
3. Stehlík D, Kalinová L, Molitor M. Chirurgicko-plastická léčba bércových vředů a ran. Dermatologie pro praxi 2012;6 : 11−5.
4. Dana AN, Bauman WA. Bacteriology of pressure ulcers in individuals with spinal cord injury: What we know and what we should know. J Spinal Cord Med. 2015,38 : 147−60.
5. Grassetti L, Scalise A, Lazzeri D, et al. Perforator flaps in late-stage pressure sore treatment: outcome analysis of 11-year-long experience with 143 patients. Ann Plast Surg. 2014;73 : 679–85.
6. Greco M, Marchetti F, Tempesta M, et al. Cutaneous flaps in the treatment of 338 pressure sores: a better choice. Ann Ital Chir 2013;84 : 655−9.
7. Di Caprio G, Serra-Mestre JM, Ziccardi P, et al. Expanded flaps in surgical treatment of pressure sores: Our experience for 25 years. Ann Plast Surg 2014;
8. Khurram MF, Khan AH, Ahmad IJ, et al. Superior gluteal artery perforator flap: a reliable method for sacral pressure ulcer reconstruction. Wound Care. 2013;22 : 699−702,704−5.
9. He J, Xu H, Wang TJ, et al. Treatment of complex ischial pressure sores with free partial lateral latissimus dorsi musculocutaneous flaps in paraplegic patients. Plast Reconstr Aesthet Surg. 2012;65 : 634−9.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2015 Číslo 8- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Peníze až na prvním místě
- Poranění žlučových cest při cholecystektomii
- Vývoj konstrukcí střevních anastomóz a současný stav jejich možností
- Farmakoekonomika ambulantní terapie ran kontrolovaným podtlakem
- Dekubity u paraplegiků
- Kolorektální karcinom z prstenčitých buněk – kazuistika
- Kombinovaná endovaskulární a chirurgická terapie u chronického pánevního žilního uzávěru provázeného masivními prepubickými a končetinovými varixy
- Von Meyenburgovy komplexy – mnohočetné biliární hamartomy imitující metastatický jaterní proces
- Traumatologie pohledem chirurga
- Reakce na komentář prof. MUDr. Pavla Pafka, CSc. „Traumatologie pohledem chirurga“
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Vývoj konstrukcí střevních anastomóz a současný stav jejich možností
- Von Meyenburgovy komplexy – mnohočetné biliární hamartomy imitující metastatický jaterní proces
- Kolorektální karcinom z prstenčitých buněk – kazuistika
- Farmakoekonomika ambulantní terapie ran kontrolovaným podtlakem
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



