Zlomeniny horního konce stehenní kosti
Hip fractures
Hip fractures are ranked among the frequent injuries. These fractures have been often coupled with high energy trauma in children and in patients with normal bone structure, low energy trauma and osteoporotic fracture (fragility fracture) is typical in elder patients. Hip fractures are divided into five groups: femoral head fracture, femoral neck fracture, pertrochanteric, intertrochateric and subtrochanteric fracture. Surgical treatment is indicated in all patients unless contraindications are present. Long bed rest has been accompanied by a high risk of development of thromboembolic disease, pneumonia and bed sore. Healing in the wrong position and nonunions are often the result of conservative treatment. Screw osteosynthesis is performed in isolated femoral head factures. Three cannulated screws or a DHS plate (dynamic hip screw) are used in fractures of the femoral neck with normal femoral head perfusion, total hip replacement is recommended in elder patients and in case of loss of blood supply of the femoral head. Pertrochanteric and intertrochanteric fractures can be stabilized by the femoral nails (PFN, PFN A, PFH – proximal femoral nail), nails are suitable for minimally invasive insertion and provide higher stability in the shaft, or plates (DHS) designed for stable pertronchanteric and intertrochanteric fractures. Subtrochanteric fractures can be fixed also intramedullary (nails – PFN long, PFN A long) and extramedullary (plates - DCS dynamic condylar screw, proximal femoral LCP – locking compression plate). Open reduction with internal plate fixation is advantageous for pathological fractures, as biopsy sampling can be performed. Hip fracture rehabilitation is integral part of the treatment, including walking on crutches or with a walker with partial weight bearing for at least six weeks.
Keywords:
proximal femur – fracture – hip – femoral nails – plate osteosynthesis – osteoporosis
Autoři:
Drahomíra Weisová; Martin Salášek; Tomáš Pavelka
Působiště autorů:
Klinika ortopedie a traumatologie pohybového ústrojí LF UK a FN, Plzeň
Vyšlo v časopise:
Čas. Lék. čes. 2013; 152: 219-225
Kategorie:
Přehledový článek
Souhrn
Zlomeniny proximálního femuru patří mezi častá poranění. U dětí a u pacientů s fyziologickou kostní strukturou souvisejí s vysoko energetickým traumatem, u starších pacientů jsou typická nízko energetická traumata při osteoporóze. Tyto zlomeniny se rozdělují na zlomeniny hlavice, krčku, dále pertrochanterické, intertrochanterické a subtrochanterické. Není-li kontraindikace, vždy je indikována operační léčba. Dlouhý klidový režim na lůžku doprovází vysoké riziko rozvoje tromboembolické nemoci, pneumonie i dekubitálních lézí. Výsledkem konzervativní léčby u extrakapsulárních zlomenin je navíc zhojení ve špatném postavení nebo rozvoj pakloubu. U izolovaných zlomenin hlavice femuru je prováděna osteosyntéza šrouby. U zlomenin krčku femuru a vitální hlavici se provádí osteosyntéza 3 kanylovanými šrouby nebo dlahou typu DHS (dynamic hip screw), u avitální hlavice a u starších pacientů je implantována náhrada kyčelního kloubu. Pertrochanterické a intertrochanterické zlomeniny lze fixovat nitrodřeňovou osteosyntézou (PFN, PFN A, PFH – proximal femoral nail/hřeb), která umožňuje i miniinvazivní zavedení a má vyšší stabilitu v oblasti diafýzy, nebo dlahovou osteosyntézou (DHS) určenou pro stabilní pertrochanterické zlomeniny. Subtrochanterické zlomeniny lze stabilizovat nitrodřeňově (PFN long, PFN A long), popř. dlahou (DCS – distal condylar screw, proximální femorální LCP – locking compression plate). Otevřená repozice s dlahou je výhodná u patologických zlomenin, neboť umožňuje odběr bioptického vzorku. Nedílnou součástí léčby je rehabilitace, která zahrnuje chůzi o berlích, popř. v chodítku s odlehčením po dobu nejméně 6 týdnů.
Klíčová slova:
proximální femur – zlomeniny – kyčelní kloub – femorální hřeby – dlahová osteosyntéza – osteoporóza
ÚVOD
Úrazů postihujících proximální femur bývá v České republice ročně řádově tisíce (cca 12 000–15 000) a týkají se většinou starší věkové skupiny (maximum ve věku 75–80 let) (1). Tito lidé mají často pohybové obtíže již před úrazem, a proto větší tendenci k pádům. Významný je nález horší kvality kostní tkáně. Během stárnutí převládá resorpce kostní tkáně nad novotvorbou vlivem sníženého vstřebávání vápníku z trávicího traktu a poklesu hladiny estrogenů (2). To vše přispívá k vyšší incidenci zlomenin. Podstatnými komplikujícími prvky je řada přidružených onemocnění, omezené fyzické rezervy, špatný celkový stav výživy, problémy v oblasti mentální i sociální (3).
Poranění může nastat v různých částech proximálního femuru. Při znalosti anatomie a biomechaniky je možné vysledovat specifické rysy či znaky, které vzniklé zlomeniny charakterizují. Tyto znaky bychom měli při ošetření respektovat k dosažení optimálního výsledku léčení.
Mechanismus poranění je zpravidla prostý pád (u seniorů), ale i pád z výše, dopravní nehoda či sportovní úraz (4).
ANATOMIE
Proximální část femuru je anatomicky členěna na hlavici, krček a trochanterickou oblast. Je součástí kyčelního kloubu, kde artikuluje hlavice femuru a jamka acetabula (5).
Hlavice má průměr asi 5 cm, je zpravidla kulovitá, centrálně s jamkou fovea capitis femoris. Je pokračováním krčku a je s ním zpravidla souosá, na povrchu je pokrytá kloubní chrupavkou. Krček je dlouhý asi 4–5 cm, je rozdílné šířky s nejužším středem a rozšířením směrem bazálním (laterálně). Trochanterický masiv tvoří malý a velký trochanter, proti krčku jsou oba ohraničeny ventrálně lineou a dorzálně kristou intertrochanterickou. Velký trochanter vybíhá kraniálně, jeho apex se dorzomediálně stáčí a jeho vrchol leží zhruba ve výši středu hlavice. Malý trochanter je konického tvaru, leží distálně od krčku, nasedá na diafýzu femuru a směřuje dorzomediálně. Nese úpon musculus iliopsoas. Na velký trochanter se upínají gluteální svaly, ventrálně minimus, na jeho bázi medius (5, 6).
Kyčelní kloub je uzavřen kloubním pouzdrem upínajícím se ventrálně podél linea intertrochanterica, dorzálně přibližně uprostřed krčku, distálně těsně nad malým a kraniálně těsně při bázi velkého trochanteru (6).
Hlavní cévní zásobení proximálního femuru je z aa. circumflexa femoris medialis a lateralis, menší měrou se podílí i a. lig. capitis femoris a r. ascendens a. nutriciae femoris (6).
Mezi nejdůležitější nervy v této oblasti s úzkým vztahem k proximálnímu femuru patří n. ischiadicus a n. femoralis.
Celý proximální femur je tvořen spongiózní kostí s tenkou vrstvou kortikalis, vyjma mediální plochy krčku, kde je kompakta výrazně zesílená. To tvoří významnou nosnou strukturu nazývanou Adamsův oblouk (6).
BIOMECHANIKA
Dlouhá osa krčku svírá s osou diafýzy femuru kolodiafyzární úhel, tento úhel se s věkem zmenšuje. V dospělosti je průměrně 125o – větší je nazýván valgózním, menší varózním postavením. V rovině frontální popisujeme úhel anteverze nebo retroverze krčku vůči rovině proložené oběma kondyly femuru. I tento se s věkem zmenšuje. V dospělosti nabývá hodnoty 12–15o (6).
Normální rozsah pohybů v kulovém kyčelním kloubu je 140 o flexe, cca 10 o extenze, abdukce 45 o, addukce 30 o, a rotace oběma směry 30 o (6). Tvar kloubu umožňuje pohyby téměř všemi směry, jejichž rozsah omezují okolní měkké tkáně. Pro biomechaniku kloubu je důležitý sklon krčku, určený jeho anteverzí a kolodiafyzárním úhlem. Kloubní biomechaniku významně ovlivňuje přítomnost synoviální tekutiny snižující tření a pohlcující tlakové síly.
KLASIFIKACE A DIAGNOSTIKA
Nejsystematičtější třídění všech zlomenin je v současnosti v klasifikaci AO (Arbeitsgemeinschaft für Osteosynthesefragen) s trichotomickou strukturou dělení na principu morfologických charakteristik zlomenin, určených z RTG snímku. Vyjádřením je kombinace číslic a písmena v pořadí: kost*segment kosti-typ zlomeniny*skupina podskupina (např. 31-A1.3) (7, 8).
Při léčení zlomenin proximálního femuru v současné době jednoznačně preferujeme a dominuje operační terapie. Konzervativní terapie je vynucena a probíhá při nepříznivém celkovém zdravotním stavu zraněného, indikována jako dostatečná je zřídka (9).
Poraněný, zpravidla neschopen vertikalizace a mobilizace, je dopraven do ambulance, kde při klinickém vyšetření vykazuje některou (nebo více) z uvedených známek: bolestivost oblasti proximálního femuru, strnulé postavení dolní končetiny, otok v dané oblasti, zkrat končetiny, malrotační postavení v kyčelním kloubu (zpravidla zevní) (4).
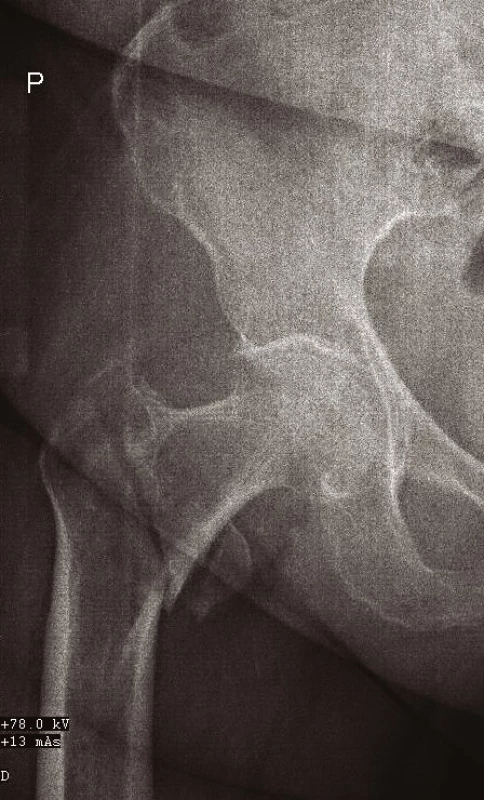
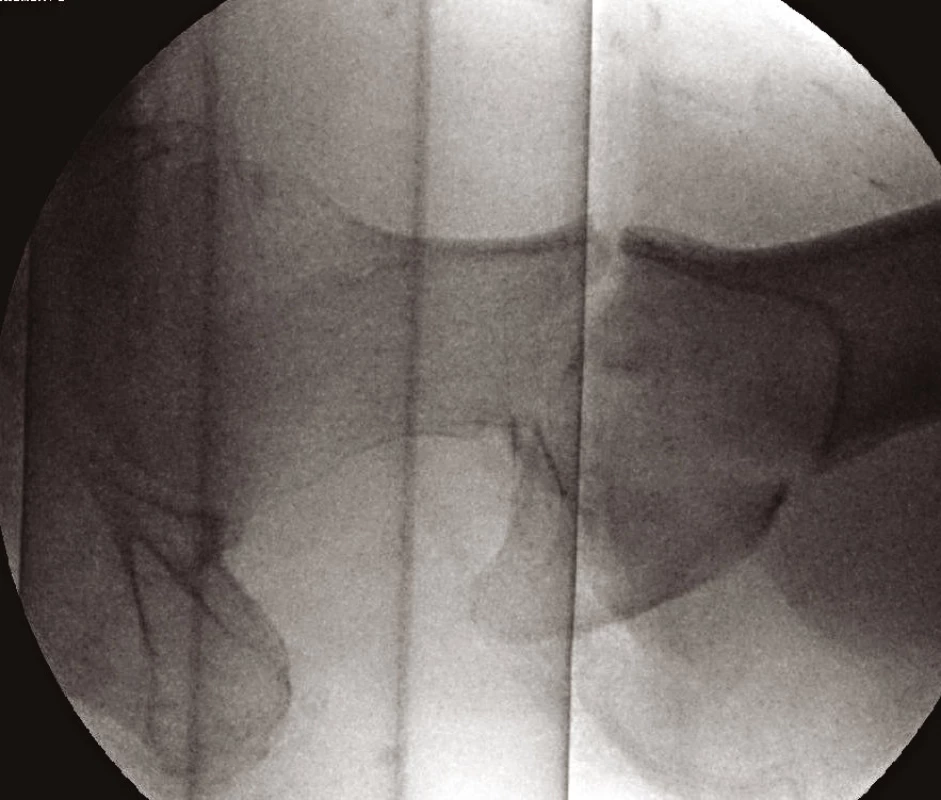
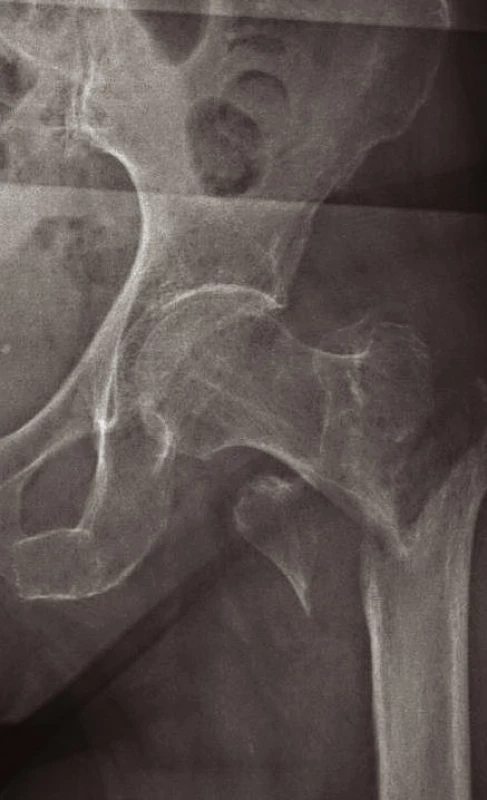
Po klinickém vyšetření provádíme RTG snímek pánve s kyčelními klouby v anteroposteriorní (AP) projekci – tento je ve většině případů ke stanovení diagnózy dostačující. Lze však (a někdy je i nezbytné) zhotovit přesný snímek poraněného proximálního femuru (obr. 1), axiální snímek kyčelního kloubu (obr. 2) nebo šikmé obturatorní a ilické pánevní projekce (4). V některých případech provádíme i snímek celé stehenní kosti se zachycením obou přilehlých kloubů. V indikovaných případech je možné doplnit vyšetření computerovým tomografem (CT), nebo magnetickou rezonancí (MRI).
U spolupracujících pacientů pátráme po anamnestických údajích – okolnosti úrazu, užívané léky pro léčení interních a jiných nemocí a mobilita a soběstačnost před úrazem. U nespolupracujících pátráme v dokumentaci či u rodinných příslušníků (4).
Pokračujeme kompletním laboratorním vyšetřením a RTG snímkem plic. Po zhodnocení všech shromážděných informací provádíme indikaci k léčbě.
ZLOMENINY HLAVICE STEHENNÍ KOSTI
Vždy doprovázejí luxaci v kyčelním kloubu a jsou zpravidla způsobeny vysoko energetickým úrazem. Postihují mladé, aktivní zpravidla zdravé lidi obojího pohlaví. Podle směru dislokace rozlišujeme luxace na zadní, přední a centrální. Zadní je nejčastější, tvoří 85–90 % všech luxací (9). Typickým mechanismem je náraz do přístrojové desky automobilu. V okamžiku nárazu jsou dolní končetiny flektovány v kolenou i kyčlích a abdukovány v kyčelních kloubech (stupeň abdukce je prognosticky významný). Nastává i po pádu z výše. Přední luxace tvoří 10–15 % všech luxací (9), vzniká sportovním úrazem (i jinak) při hyperabdukci a extenzi v kyčelním kloubu. Je nízko energetickým poraněním – nejčastěji bývá dolní obturátorová v 70 %, horní a pubická je ve zbylých 30 %. Centrální luxace je nejvzácnější, vzniká prolomením acetabula do malé pánve (9).
Při klinickém vyšetřením nalézáme končetinu ve strnulém flekčním, addukčním a vnitřně-rotačním postavení (zadní), nebo v postavení extenčním a zevně-rotačním (luxace přední). K poraněnému přistupujeme jako k potencionálně polytraumatizovanému pacientovi a pečlivě vyšetřujeme celý muskuloskeletální systém, ale i hlavu, hrudník a břicho. Zhotovíme RTG snímek pánve s kyčelními klouby v AP projekci. Je-li jednoznačný, neotálíme s terapeutickým zásahem – zavřenou repozicí.
Pouze v případě současné luxace kloubu a zlomeniny krčku je pokus o zavřenou repozici kontraindikován! I přes správnou indikaci jsou 2–15 % luxací zavřeně nereponibilních. Repozici lze v takové situaci provést otevřenou cestou (9).
Po repozici následuje kontrolní RTG snímek (AP + axiální projekce) a CT vyšetření k posouzení postavení zlomeniny, kongruence kloubní a přítomnosti nitrokloubních fragmentů. Je-li při kontrolním grafickém vyšetření zlomenina nedislokovaná, pokračuje konzervativní způsob léčení. Při dislokaci v kloubní ploše větší než 1 mm indikujeme osteo-syntézu.
Popisované zlomeniny hlavice mohou být impakční – osteochondrální zlomeniny (obdobné Hill-Sachsovu defektu na hlavici pažní kosti), vyskytující se u tzv. čistých luxací až v 60 %. U těžších lézí a mladých pacientů je vhodné zvážit provedení elevace a výplně vzniklého defektu štěpy. V literatuře je popisován rozvoj artrózy kloubu u 100 % případů po impakci větší než 4 mm (9)!
Druhým typem, po impakčních, jsou vlastní luxační zlomeniny. Velmi zdařilá klasifikace luxačních zlomenin hlavice, která je i terapeutickým vodítkem, byla popsána Pipkinem ve 20. století a rozlišuje čtyři typy (9). Typ 1 luxace hlavice se zlomeninou pod fovea capitis femoris, typ 2 luxace se zlomeninou nad úrovní fovea capitis, typ 3 je luxace hlavice se zlomeninou hlavice (různou) a současně zlomeninou krčku femuru a typ 4 je luxace hlavice s různou zlomeninou hlavice a zároveň zadní hrany acetabula. Při dislokaci v kloubní ploše indikujeme otevřenou repozici zlomeniny a vnitřní fixaci (ORIF) – fixace zanořenými šrouby kolmými na linii lomu a odstranění drobných nitrokloubních těles. Pouze u typu 3 ve věku nad 60 let je indikována primární implantace endoprotézy, pro vysoké riziko rozvoje avaskulární nekrózy (AVN) (9).
Po provedené osteosyntéze i při konzervativním léčení zlomeniny hlavice poraněný odlehčuje o berlích po dobu 6 měsíců, jako prevenci vzniku poúrazové AVN.
Mezi nejčastější komplikace luxačních zlomenin hlavice patří avaskulární nekróza hlavice, která, jak je prokázáno, úzce souvisí s prodlevou mezi úrazem a úspěšnou repozicí, heterotopické osifikace, poúrazová artróza a poškozenín. ischiadicus.
ZLOMENINY KRČKU STEHENNÍ KOSTI
Rozlišujeme subkapitální, mediocervikální (obě intrakapsulární) a bazicervikální (částečně extrakapsulární). Je všeobecně známo, že bazicervikální zlomeniny (anatomicky zlomeniny krčku) se svými vlastnostmi (i typem ošetření) blíží zlomeninám pertrochanterickým.
Epidemiologicky postihují staré, polymorbidní, obtížně mobilní. Statisticky se však jedná o poraněné fyziologicky mladší a nezávislejší oproti skupině s pertrochanterickou zlomeninou (1). Samostatnou specifickou skupinu (asi 5 % celkového počtu) tvoří zlomeniny u pacientů mladých asi padesátiletých. Bezprostřední příčinou jsou prosté pády, jejichž počet s věkem vzrůstá (statisticky významně).
Provádíme obdobné klinické a RTG vyšetření. U nedislokovaných zlomenin téměř mandatorně také vyšetření magnetickou rezonancí, které prokáže prokrvení, a tím vitalitu hlavice (10).
Po klinickém vyšetření přiložíme derotační botku (tj. protetikem zhotovenou univerzální pomůcku bránící výrazné malrotaci dolní končetiny), provádíme laboratorní vyšetření s úpravou případné iontové dysbalance, koagulopatie apod. a indikujeme způsob definitivního ošetření.
Klasifikací existuje několik. Gardenova z roku 1961 respektuje způsob dislokace podle průběhu kostních trámců. Zlomeniny dělí do čtyř skupin: I. nekompletní, nedislokované, II. úplné, nedislokované, III. kompletní s varózní dislokací, a IV. dislokované zpravidla s posunem ve dvou rovinách. Pauwelsova si všímá sklonu lomné linie a působících biomechanických sil. Dělí zlomeniny na tři typy, první kdy linie lomu svírá s horizontálou na AP RTG projekci úhel do 30o (stabilní), druhý typ, kdy lomná linie svírá s horizontálou úhel mezi 30 a 50o (podmíněně stabilní) a třetí typ, je-li úhel větší než 50o (nestabilní) (8). Standardem je AO klasifikace, která zlomeninám krčku přiřadila písmeno B (typ zlomeniny), s dalším členěním na podskupiny. Tzn. 31-B1 zaklíněné valgózní nebo nedislokované zlomeniny, 31-B2 bazicervikální zlomeniny, 31-B3 všechny nezaklíněné dislokované. Asi čtvrtina všech zlomenin krčku je nedislokovaných, tzn. dislokace na AP RTG snímku do 10o (7, 9).
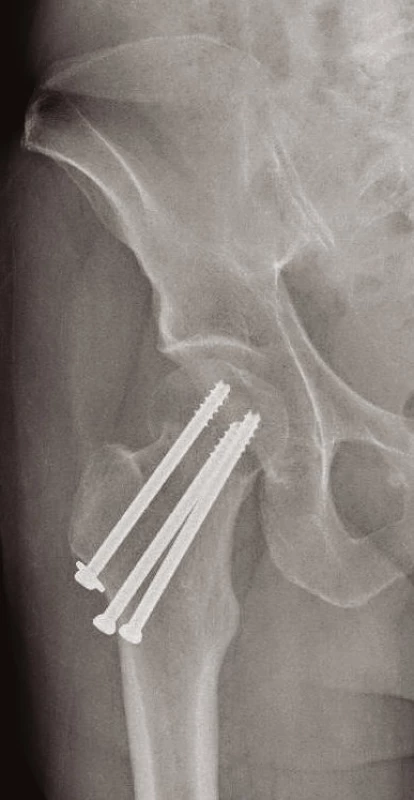
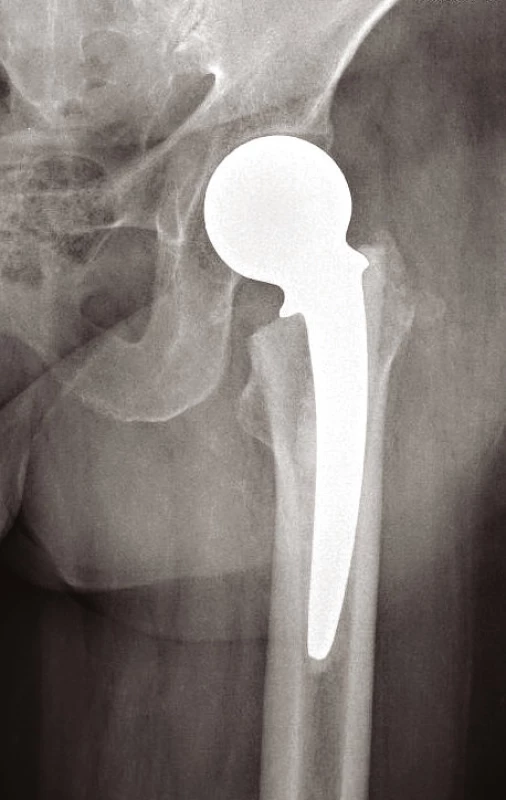
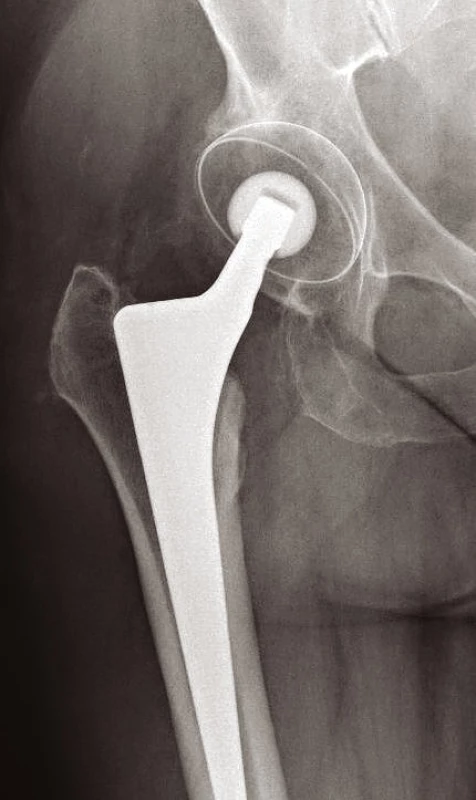
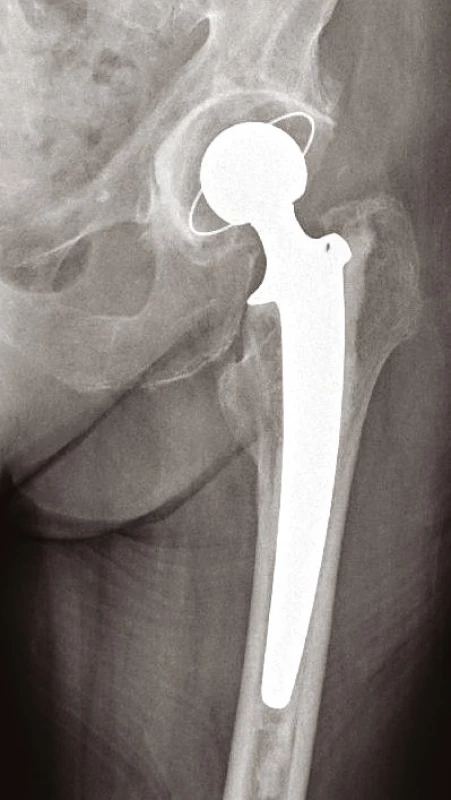
Volíme mezi postupem konzervativním – u pacientů k operaci neúnosných nebo u starších zraněných, kteří mají zaklíněnou zlomeninu (typu Garden I, II) s vitální hlavicí (prokázanou na MRI). Zde mobilizujeme o berlích bez ohledu na osud zlomeniny, resp. bez zatěžování poraněné končetiny. Na opačném pólu spektra léčebných postupů je terapie operační. U mladých pacientů s dobrou vitalitou hlavice je metodou volby ORIF s použitím 3 kanylovaných šroubů (obr. 3) nebo dvouděrové dlahy DHS (obr. 4). U biologicky starých nemocných anebo u zjevně avitálních hlavic (bez rozdílu věku) provádíme primárně implantaci endoprotézy. Volíme mezi cervikokapitální náhradou (CCP) (obr. 5) a totální endoprotézou (TEP) (9, 11). Cervikokapitální protéza je v provedení modulární či monoblok, cementovaná či necementovaná, unipolární či bipolární, s hlavičkou kovovou či keramickou. Obdobné variace existují i u totální endoprotézy. Implantace CCP u mladších a aktivních vede k poškození acetabula spojeným s protruzí hlavice endoprotézy do 3–5 let po implantaci. Při předpokládané delší době přežití volíme primárně implantaci TEP (9). Obecně lze konstatovat, že do 65 let věku implantujeme necementovanou (obr. 6), pacientům starším cementovanou TEP (obr. 7). Indikace je vždy věcí pečlivou a individuální. Operační přístup závisí na preferenci operatéra. V literatuře neexistují přesvědčivé důkazy, že některý z možných přístupů – zadní, anterolaterální nebo transgluteální (12) – vede k výrazně lepšímu výsledku (9).
Pooperační režim u cementovaných endoprotéz umožňuje okamžité zatěžování, u necementovaných typů doporučujeme odlehčování končetiny o berlích po dobu 6, resp. 12 týdnů. Podobně jako u osteosyntéz a konzervativně léčených zlomenin krčku s vitální hlavicí.
Mezi komplikace zlomenin krčku femuru patří mortalita (do 3 měsíců zemře 10–25 % poraněných (9)), vznik pakloubu, AVN, infekt, periprotetická zlomenina (3).
ZLOMENINY EXTRAKAPSULÁRNÍ
Do této skupiny klinicky řadíme pertrochanterické a intertrochanterické, bazicervikální a zlomeniny trochanterů.
Epidemiologicky postihují pacienty starší než ve skupině zlomenin krčku stehenní kosti. Incidence je 80 zlomenin na 100 000 obyvatel (13). U těchto nemocných je statisticky významný vyšší podíl porotického skeletu, jsou více interně nemocní a hůře mobilní. Statisticky významný je rovněž podíl přidružených zlomenin zejména distálního radia a proximálního humeru (9).
Provádíme obdobná klinická i RTG vyšetření, kompletní laboratorní vyšetření (biochemický screening, krevní obraz, koagulační vyšetření). Po zhodnocení výsledků provedených vyšetření indikujeme způsob ošetření. Při volbě chirurgického řešení a při nutnosti delší předoperační přípravy zavádíme skeletální trakci za kondyly femuru (4). Poté řešíme iontové dysbalance, koagulopatie, přidružené infekty apod.
Je vhodné upozornit na možný nález kombinované zlomeniny horního konce a diafýzy stehenní kosti tzv. zlomeniny ipsilaterální, která je sice vzácná, ale pro prognózu a léčbu složitější (14).
Klasifikace dle AO je pro praxi nejefektivnější. Dle typu zlomeniny jsou řazeny pod písmeno A, kdy 31-A1 jsou stabilní, 31-A2 nestabilní s defektem oporné mediální části kosti a 31-A3 méně časté reverzní nebo intertrochanterické zlomeniny – vznikající u mladých a vykazující rozdílnou klinickou problematiku.
Konzervativní způsob léčení volíme jen pod tlakem okolností, a to zejména u pacientů, pro které by byl operační zákrok neúměrně rizikový. U těchto typů zlomenin zpravidla nelze pacienty úspěšně mobilizovat. Pro zhojení je nutný pobyt na lůžku za kontinuálního působení extenze zavedené za kondyly femuru. Toto konzervativní léčení s sebou přináší riziko rozvoje respiračních či močových infektů, tromboembolické nemoci nebo vzniku dekubitů zpravidla u velmi starých pacientů. Přes veškerou snahu bývá častým nálezem zhojení ve varózní malpozici.
Většinou volíme řešení operační. V takovém případě je potřeba respektovat biologii a biomechaniku zlomeniny. Tzn. správně diagnostikovat (analyzovat stabilitu), reponovat a technicky správně provést osteosyntézu (13, 15).
Na zlomeniny stabilní (obr. 8) je metodou volby OS implantátem typu DHS. Je nezbytné provést biomechanicky optimální repozici, kterou podpoříme správnou délkou nosného šroubu a jeho centrickým zavedením do subchondrální kosti hlavice. Oporou pro zlomeninu je laterální kortikalis. V případě, kdy je laterální kortikalis tenká nebo defektní, je dobré použít přídatné – trochanter stabilizující dlahy, jinak použitý implantát selže. Dojde k mediálnímu posunu diafýzy, kolapsu krčku, rotační nestabilitě a proříznutí krčkového šroubu (13, 15, 16).
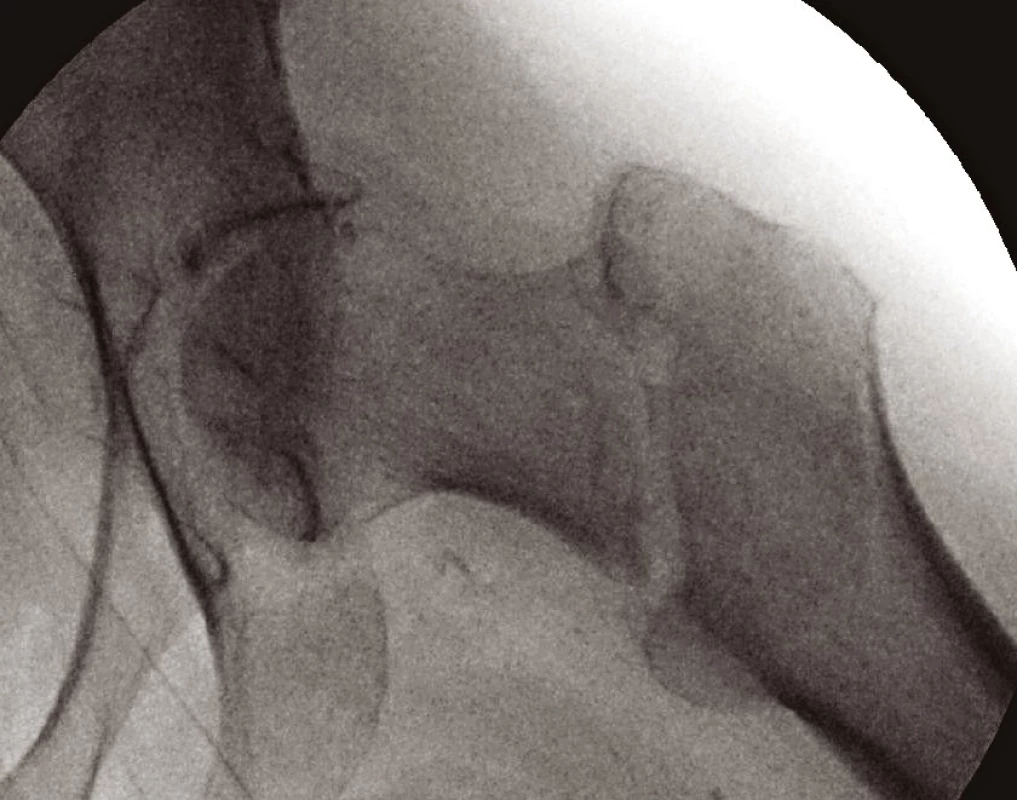
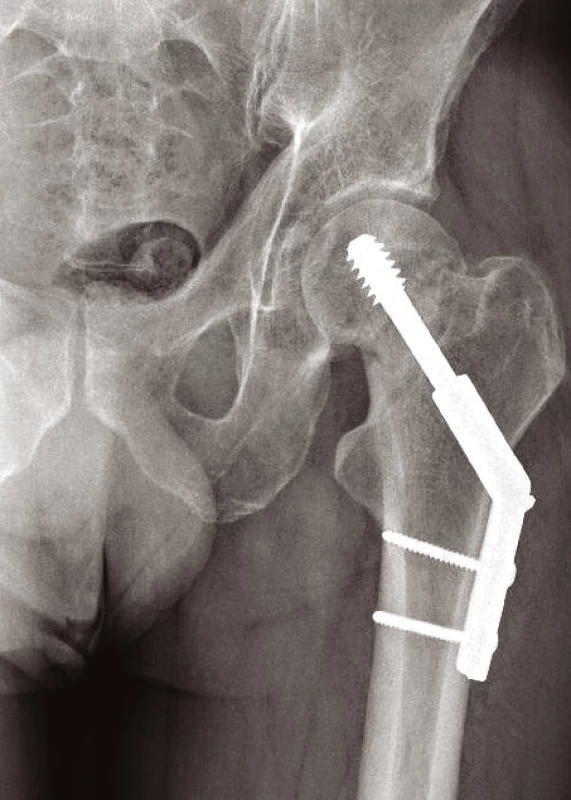
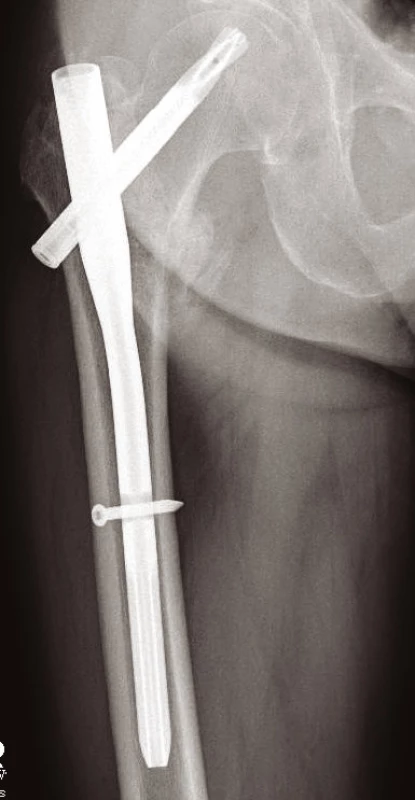
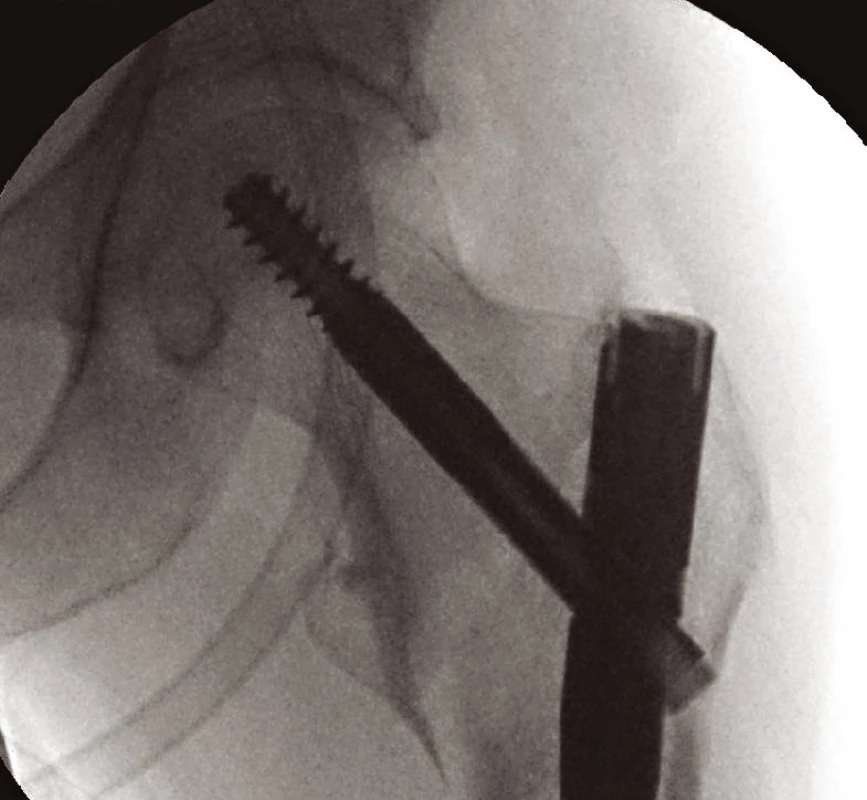
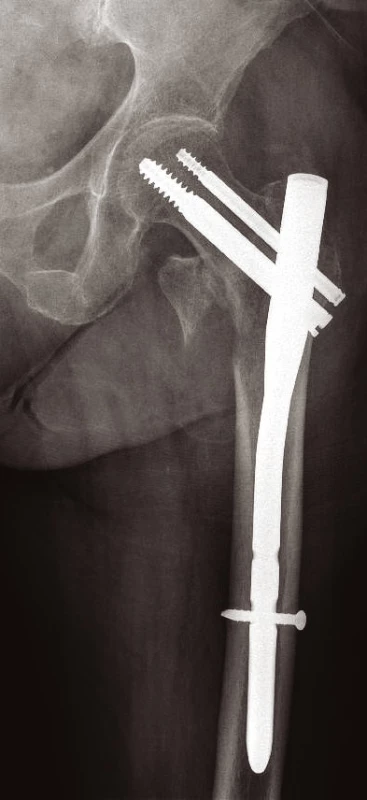
Jiné implantáty volíme pro zlomeniny nestabilní s porušeným Adamsovým obloukem (obr. 9). Defekt této mediální části vyústí ve varózní nestabilitu. Tříštivá zóna posteromediální části trochanterického masivu vede ke kolapsu krčku, následovanému zkratem končetiny a problematickým hojením. Prevencí popsaného nepříznivého vývoje je správná repozice a užití intramedulárního implantátu typu proximálního femorálního hřebu (PFN, ZNN, PFH, PF Targon ad.) (14, 17) (obr. 10, 11 a 12). Oporou pro zlomeninu je mediální plocha hřebu. Volbou antirotačního typu hřebu dojde správným zavedením krčkové čepele k zhuštění kostní tkáně, a tím dosažení maximální stability (13, 17). Při výrazně porotické kosti je výhodné použít implantát s augmentací kostním cementem v místě zavedení krčkové čepele (18).
Pooperační rehabilitace následuje bezprostředně a spočívá v mobilizaci o berlích s odlehčením operované končetiny v trvání 6–12 týdnů dle stavu hojení. Léčení konzervativní trvá minimálně 7, ale ne zřídka až 20 týdnů, a sestává z pobytu na lůžku se zavedenou extenzí. Tento způsob je (jak uvedeno výše) vynucený vnějšími okolnostmi.
Nejčastější komplikace operačního léčení je nestabilita při selhání implantátu nebo nepřesné repozici (16, 17). Komplikace konzervativního léčení jsou infekty, dekubity, trombóza, embolie apod.
SUBTROCHANTERICKÉ ZLOMENINY
Zahrnují zlomeniny, u nichž linie lomu zasahují distálně pod malý trochanter (obr. 13). Jsou obtížněji léčitelné, protože u proximálního fragmentu dochází tahem musculus iliopsoas k flexi a rotační dislokaci a tahem gluteálních svalů k abdukci, zatímco současně táhnou adduktory distální fragment do varozity. I zde je nutné pamatovat na možnou ipsilaterální zlomeninu (kombinace zlomeniny horního konce a diafýzy stehenní kosti).
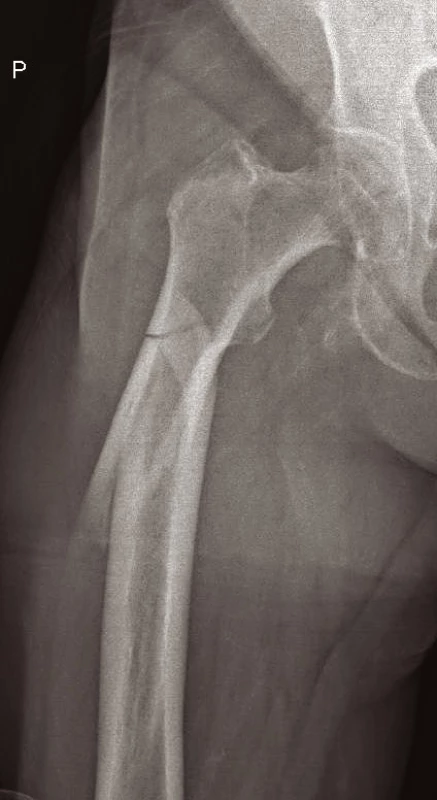
Epidemiologie i mechanismus úrazu jsou obdobné s pertrochanterickými, rovněž klinické a RTG vyšetření je identické.
Jako užitečná a dobře použitelná se jeví klasifikace AO pro zlomeniny diafýzy femuru. Subtrochanterickou oblast značí podskupina 1, tzn. obecně 32-X Y.1, kdy X je typ zlomeniny (A až C) a Y je skupina zlomeniny (1–3). Subtrochanterický rozsah poranění je zavzat i do klasifikace zlomenin proximálního femuru – 31-A1.3, 31-A2.3, 31-A3.1 a 31-A3.3 (7, 8).
Zde je dobré připomenout, že právě subtrochanterická oblast proximálního femuru je častým místem usídlení kostních metastáz (karcinomů ledvin, prostaty, prsu či plic). Bývají zde proto zaznamenány častěji než jinde zlomeniny patologické. V takovém případě je nezbytné doplnit RTG celého femuru a ještě před případným operačním řešením je doporučeno zjistit zdroj patologického procesu (9).
Konzervativní terapie je opět jen při kontraindikaci operační léčby a bývá vynucena nepříznivým celkovým zdravotním stavem. Tento typ zlomeniny nelze konzervativně zhojit bez významné deformity a poruchy funkce. V případě operačního léčení je optimální zavřená repozice a intramedulární implantát. Např. typu PFN, takové délky, že jistící šroub je minimálně 5 cm distálně od poslední linie lomu (9). Metodou volby je DCS dlaha nebo zamykací kompresní dlaha pro proximální femur. Často i proto, že během otevřené repozice lze odebrat bioptický materiál pro diagnostiku přítomného patologického procesu.
V ojedinělých případech, zejména u polytraumat, lze užít zevní fixátor, zpravidla bude-li následovat definitivní ošetření v druhé době.
Mezi nejčastější komplikace patří zhojení pakloubem, s deformitou nebo selhání implantátu (zpravidla u dlahových osteosyntéz).
ZÁVĚR
Problematika zlomenin proximálního femuru obrací pozornost k největší skupině poraněných ve věku 75–80 let. Počet takto poraněných každoročně celosvětově stoupá a vznikla poptávka po koncepčním řešení, které bude respektovat skutečnost, že jde nejen o problém chirurgický, ale především sociální. Ucelený systém propracovali a předložili v USA v roce 2003 jako Geriatric Fracture Centrum. Principem je zajistit asistenci během administrativního příjmu, minimalizovat vnímanou bolest, optimální rychlostí provést předoperační vyšetření a operační výkon. V pooperačním období zahájit časnou rehabilitaci s cílem překladu na rehabilitační oddělení nebo brzké propuštění do domácí péče. Provádějí také denzitometrické vyšetření kvality kostní tkáně s navazující terapií. Pozornost zaměřují i na výzkum zlomenin v osteoporotickém terénu v seniorských věkových kategoriích (19).
Jde o všestranný systém pracující na možnostech zlepšení celkové péče o seniory s frakturami. Klade důraz již na první kontakt, zhodnocení anamnestických údajů i celkového stavu při předoperační rozvaze (spolupracuje chirurg, internista, anesteziolog, psycholog eventuálně gerontolog). Provedená fixace respektuje problematiku porotické kosti a jejího hojení, i za použití augmentačních metod (18).
Prvním takovým centrem v České republice je od roku 2009 Oddělení gerontotraumatologie na KOTPÚ LF UK a FN v Plzni a počáteční zkušenosti jsou velmi dobré.
Zkratky
AO Arbeitsgemeinschaft für Osteosynthesefragen (Společnost pro otázky osteosyntézy)
AP RTG anteroposteriorní rentgenová projekce, předozadní
AVN avaskulární nekróza
CCP cervikokapitální protéza
CT computer tomography (počítačová tomografie)
DCS distal condylar screw (distální kondylární šroub)
DHS dynamic hip screw (dynamický kyčelní šroub)
KOTPÚ LF UK a FN v Plzni Klinika ortopedie a traumatologie pohybového ústrojí Lékařské fakulty Univerzity Karlovy a Fakultní nemocnice v Plzni
LCP locking compression plate (zamykací kompresní dlaha)
MRI magnetic resonance imaging (magnetická rezonance)
ORIF open reduction with internal fixation (otevřená repozice s vnitřní fixací)
OS osteosynéza
PF Targon proximální femorální (hřeb) Targon
PFH proximální femorální hřeb
PFN A long proximal femoral nail antirotation long (proximální femorální hřeb antirotační dlouhý)
PFN A proximal femoral nail antirotation (proximální femorální hřeb antirotační)
PFN proximal femoral nail (proximální femorální hřeb)
TEP totální endoprotéza
ZNN Zimmer Natural Nail
ADRESA PRO KORESPONDENCI:
MUDr. Mgr. Drahomíra Weisová
Klinika ortopedie a traumatologie pohybového ústrojí LF UK a FN
Alej Svobody 80, 304 60 Plzeň
e-mail: dweisova@seznam.cz
Zdroje
1. Vaculík J, Malkus T, Majerníček M, Podškubka A, Dungl P. Incidence zlomenin proximálního femuru. Ortopedie 2007; 2: 62–68.
2. Povýšil C, Dungl P, Skálová H, Vaculík J, Horák M, Povýšilová V. Histopatologické změny skeletu u pacientů se zlomeninou krčku kosti stehenní. Ortopedie 2009; 3: 270–273.
3. Vaculík J, Malkus T, Majerníček M, Dungl P, Podškubka A. Závislost typu následné péče a mortality u pacientů po ošetření zlomeniny proximálního femuru na úrovni soběstačnosti a mobility před úrazem. Ortopedie 2009; 3: 284–290.
4. Bartoníček J, Džupa V, Skála-Rosenbaum J, Douša P, Pazdírek P. Zlomeniny proximálního femuru. Postgraduální medicína 2005; 7: 485–491.
5. Borovanský L, a kol. Soustavná anatomie člověka díl I. 5. vydání. Praha: Avicenum 1976.
6. Bartoníček J, Heřt J. Základy klinické anatomie pohybového aparátu Praha: Maxdorf 2004.
7. Comprehensive Classification of Fractures. Bern, M.E. Müller Foundation 1995.
8. Dungl P, a kol. Ortopedie. Praha: Grada Publishing 2005.
9. Court-Brown CH, McQueen MM, Tornetta III P. Orthopaedic surgery essentials: trauma. Philadelphia: Lippincott Williams & Wilkins 2006.
10. Kunešová M, Koudela K jr., Koudela K, Koudelová J. Vyšetření zlomenin horního konce femuru magnetickou rezonancí (MR) – přínos pro praxi. Acta Chir Orthop Traumatol Čech 2006; 73: 380–386.
11. Majerníček M, Dungl P, Vaculík J, Malkus T. Léčba zlomenin krčku stehenní kosti. Ortopedie 2009; 3: 292–298.
12. Sosna A, Čech O, Krbec M. Operační přístupy ke skeletu končetin, pánve a páteře. Praha: Triton 2005.
13. Malkus T, Vaculík J, Majerníček M. Problematika pertrochanterických zlomenin. Ortopedie 2009; 3: 274–282.
14. Pavelka T, Houček P, Linhart M, Matějka J. Osteosyntéza zlomenin horního konce a diafýzy femuru pomocí PFN – long. Acta Chir Orthop Traumatol Čech 2007; 74: 91–98.
15. Haidukewych GJ. Intertrochanteric Fractures: Ten Tips to Improve Results. J Bone Jt Surg 2009; 91–A: 712–719.
16. Vaculík J, Horák M, Malkus T, Majerníček M, Dungl P, Podškubka A. Stabilita osteosyntézy nestabilních pertrochanterických zlomenin DHS a PFN v randomizované studii v závislosti na denzitě hlavice femuru. Ortopedie 2008; 2: 108–113.
17. Pavelka T, Matějka J, Červenková H. Komplikace osteosyntézy krátkým proximálním femorálním hřebem. Acta Chir Orthop Traumatol Čech 2005; 72: 344–354.
18. Kammerlander C, Gebhard F, Meier C, Lenich A, Linhart W, Clasbrummel B, Neubauer-Gartzke T, Garcia–Alonso M, Pavelka T, Blauth M. Standardised cement augmentation of the PFNA using a perforated blade: A new technique and preliminary clinical results. A prospective multicentre trial. Injury. Int J Care Injured 2011; 42: 1484–1490.
19. Koudela K, Kasal E, Matějka J, Vyskočil V. Geriatrická traumatologie – vize nebo skutečnost? Acta Chir Orthop Traumatol Čech 2009; 76: 338–343.
Štítky
Adiktologie Alergologie a imunologie Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská gastroenterologie Dětská chirurgie Dětská kardiologie Dětská neurologie Dětská otorinolaryngologie Dětská psychiatrie Dětská revmatologie Diabetologie Farmacie Chirurgie cévní Algeziologie Dentální hygienistkaČlánek vyšel v časopise
Časopis lékařů českých

- Antibiotika na nachlazení nezabírají! Jak můžeme zpomalit šíření rezistence?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Testování hladin NT-proBNP v časné diagnostice srdečního selhání – guidelines ESC
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
Nejčtenější v tomto čísle
- Zlomeniny horního konce stehenní kosti
- Porovnání kvality života pacientů na dialýze a po transplantaci ledviny
- Metodologie předklinického a klinického výzkumu v metabolismu, výživě, imunologii a farmakologii
- Centrum pro diagnostiku a léčbu obezity, Endokrinologický ústav Praha
