-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaChronické žilní onemocnění dolních končetin – diagnostika a konzervativní léčba
Chronic venous disease of the lower limbs – diagnosis and conservative treatment
Chronic venous disease of the lower limbs comprises any morphological and functional abnormalities of the venous system manifested by symptoms and/or signs indicating the need for examination and/or care. Rational treatment includes compression stockings and varicose vein surgery with removal of ultrasonography-proven insufficient venous segments. Venoactive drugs relieve local symptoms and venous leg swelling, but they should always be used alongside compression. Compression stockings grade III and short-term application of topical agents are the most effective method in healing venous ulcers where varicose vein surgery is not possible. Treatment of chronic venous ulcers can be accompanied with pentoxifylline or MPFF.
Keywords:
chronic venous disease – diagnosis – duplex scanning – compression stockings – venoactive drugs
Autoři: D. Musil
Působiště autorů: I. interní klinika – kardiologická LF UP a FN Olomouc
Vyšlo v časopise: Kardiol Rev Int Med 2014, 16(4): 312-316
Kategorie: Interní medicína
Souhrn
Chronické žilní onemocnění jsou jakékoli dlouhodobé morfologické a funkční změny žilního systému provázené subjektivními potížemi a/ nebo klinickými známkami, které vyžadují vyšetření a/ nebo léčbu. Racionální léčbou je komprese a operační odstranění insuficientních žilních segmentů s ultrazvukem prokázaným refluxem. Venofarmaka ulevují od žilních symptomů a otoků dolních končetin, měly by však být vždy používány spolu s kompresí. Nejlepší léčbou žilních bércových vředů je komprese III. stupně a lokální ošetřování, pokud nelze chirurgicky odstranit insuficientní safény. U chronických nebo větších vředů lze kompresivní léčbu a lokální ošetřování účinně podpořit pentoxifylinem nebo mikronizovaná purifikovaná flavonoidní frakce (MPFF).
Klíčová slova:
chronické žilní onemocnění – diagnostika – duplexní monografie – kompresivní léčba – farmakoterapieÚvod
Chronickým žilním onemocněním nazýváme jakékoli dlouhodobé morfologické a funkční změny žilního systému provázené subjektivními potížemi a/ nebo klinickými známkami, které vyžadují vyšetření a/ nebo léčbu. Nejčastěji se jedná o primární idiopatické chronické žilní onemocnění (70 – 80 %), méně často o sekundární postižení žil trombózou (18 – 25 %, sekundární potrombotické chronické žilní onemocnění = potrombotický syndrom) a nejvzácnější jsou vrozené žilní anomálie/ malformace (1 – 3 %) [1].
Časná stadia chronického žilního onemocnění (C1 a C2 dle CEAP klasifikace) se projevují nekomplikovanými varixy dolních končetin (telangiektazie, retikulární žíly a uzlové varixy) a otoky kolem kotníků. Pozdní, pokročilá stadia chronického žilního onemocnění (C3 – C6 dle CEAP klasifikace) zahrnují výrazné otoky dolních končetin sahající do půli bérců nebo až po koleno [2,3] a trofické komplikace žilní insuficience na kůži a v podkoží (pigmentace, lipodermatoskleróza, fibróza, floridní nebo zhojený žilní bércový vřed). Termín chronická žilní insuficience (C4 – C6 dle CEAP klasifikace) označuje žilní onemocnění s trofickými změnami kůže a podkoží. Klinické třídění založené na objektivních klinických známkách chronického žilního onemocnění (třídy C0 – C6) podle CEAP klasifikace přehledně ukazuje tab. 1. Třídu klinické klasifikace lze ještě doplnit písmeny A a S podle toho, zda je končetina asymptomatická (A) nebo symptomatická (S). CEAP klasifikace dále třídí chronické žilní onemocnění podle etiologie (E) a patofyziologie (P), anatomicky vymezuje jednotlivé žilní segmenty (A) [4–6].
Diagnostika
Diagnostika chronického žilního onemocnění se opírá o anamnézu a klinické vyšetření. Může ji proto snadno provádět každý lékař první linie.
Často je žilní onemocnění zcela asymptomatické. Anamnesticky klasickými žilními symptomy jsou bolesti, neklid a svalové křeče v dolních končetinách. Žilní bolest je popisována jako pálení, píchání, pulzování, brnění, štípání nebo celková tíha v končetině. Na počátku rozvoje chronického žilního onemocnění jsou bolestivé vjemy lokalizovány v místech průběhu varixů. Bolest šířící se mimo varixy na bérec nebo stehno ukazuje na reflux v kmeni safény a/ nebo na reflux v hlubokém žilním systému. Bolesti dolních končetin spojené s žilní insuficiencí přichází během dne, zejména pokud člověk dlouho sedí, stojí nebo při svěšených končetinách, nejvýraznější jsou navečer. U žen se bolesti objevují nebo zhoršují během menstruace, v těhotenství nebo při užívání hormonální antikoncepce/ substituce. Potíže ustupují při chůzi, elevaci a ochlazení dolních končetin a také nošením komprese. Křeče se nejčastěji objevují nad ránem v noze a lýtku, méně často ve stehně. Potíže mohou nemocného omezovat v jeho běžných denních aktivitách.
Objektivním vyšetřením zjišťujeme klinické známky žilního onemocnění na dolní končetině (tab. 1). Protože podkožní žíly jsou lépe patrné, pokud jsou dobře naplněné krví, je nutné vyšetření provádět vestoje při zcela odkrytých dolních končetinách od chodidel po třísla. Stojící pacient při prohlídce přenáší svou tělesnou hmotnost na vyšetřovanou končetinu. Klinické testy používané od konce 19. století (Schwartzův, Trendelenburgův, Perthesův test) ztratily s příchodem ultrazvuku svůj klinický význam. Dnes jsou plně nahrazeny ultrazvukovým vyšetřením.
Tab. 1. Klinické třídění chronického žilního onemocnění v rámci CEAP klasifi kace, 1995, 2004 [4,5]. ![Klinické třídění chronického žilního onemocnění v rámci CEAP klasifi kace, 1995, 2004 [4,5].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/3fc1df3f10ffb76a90bce04039992b5d.png)
Na základě klinického vyšetření (anamnézy a objektivního nálezu na dolních končetinách) můžeme vyslovit klinickou diagnózu chronického žilního onemocnění. Ovšem diagnóza patofyziologická (přítomnost refluxu a/ nebo obstrukce podle CEAP klasifikace, obr. 1 a 2) a anatomická (postižení povrchového, hlubokého žilního systému, perforátorů) vyžaduje ultrazvukové vyšetření, které umožňuje anatomickou lokalizaci patofyziologických změn v jednotlivých částech (segmentech) žilního systému a pomáhá lékaři a pacientovi rozhodnout o další léčbě (tab. 2).
Obr. 1. Ultrazvukový průkaz patofyziologie – refl ux v safénopopliteální junkci, vlevo fyziologický dopředný tok, vpravo refl ux při kompresi stehna nad sondou (barevné mapování krevního toku). 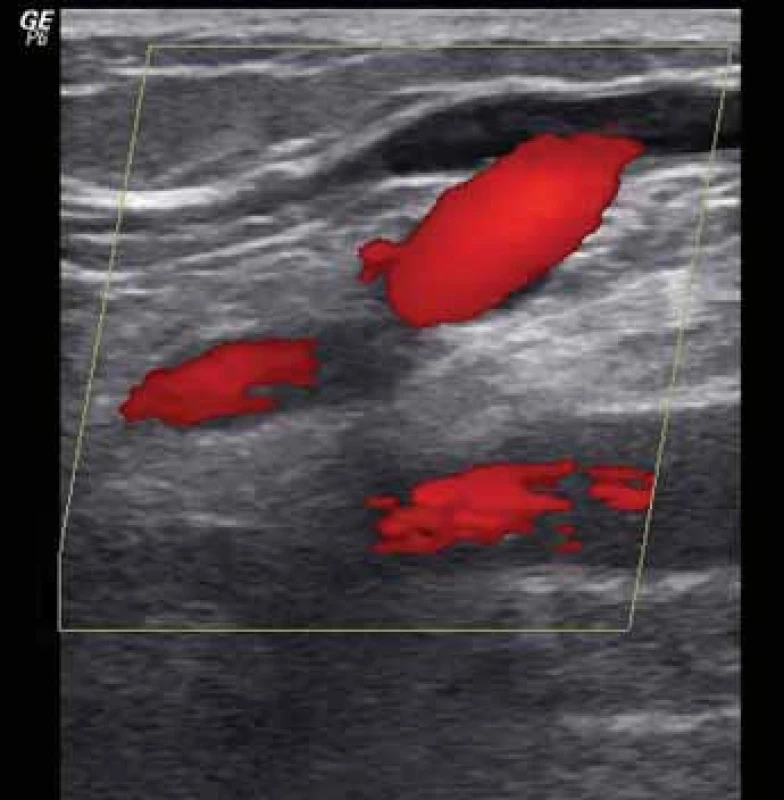
Obr. 2. Ultrazvukový průkaz patofyziologie – potrombotická echogenní částečná obstrukce lumen malé safény těsně před jejím vyústěním do podkolenní žíly (vlevo B-mód, vpravo barevné mapování krevního toku). 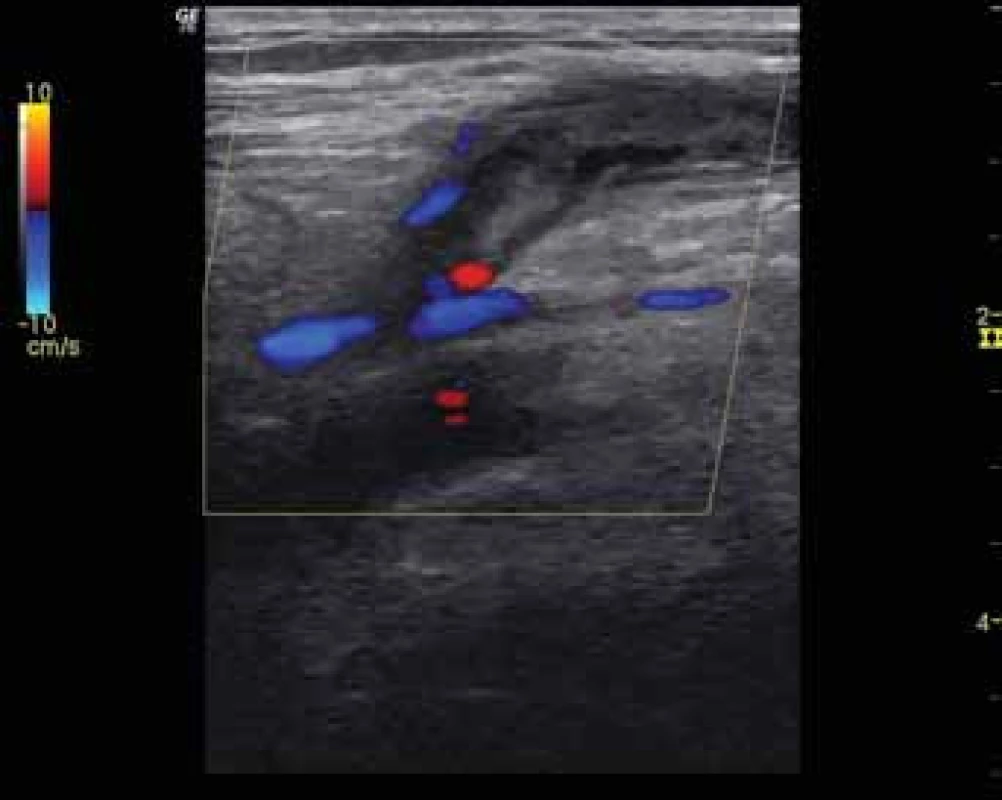
Tab. 2. Ultrazvukové vyšetření a diagnostika chronického žilního onemocnění. 
Léčba
Lze použít konzervativní léčbu (režimová opatření, redukce tělesné hmotnosti, komprese, farmakoterapie, lokální léčba kožních defektů), skleroterapii (klasická kompresivní sklerotizace, pěnová kompresivní sklerotizace), operační léčbu a endovenózní termální okluzi (laserová, radiofrekvenční). Skleroterapie, chirurgická a endovenózní léčba jsou v léčbě varixů mnohem efektivnější než konzervativní terapie, která ovlivňuje pouze symptomy, ale vlastní onemocnění, tedy ambulantní žilní hypertenzi, neřeší. Každé operační intervenci na žilách dolních končetin musí vždy předcházet vyšetření duplexní sonografií (tzv. ultrazvukové mapování refluxu a obstrukce v žilním systému) [7].
I. Časná stadia chronického žilního onemocnění (C1 a C2 dle CEAP klasifikace)
Pacienti s nekomplikovanými varixy vyhledávají lékaře pro různé obtíže spojené s žilním onemocněním (žilní symptomy) nebo z kosmetických důvodů. Jde převážně o ženy. Přehled současných doporučení pro diagnostiku a léčbu ukazuje tab. 3.
Tab. 3. Doporučení pro diagnostiku a léčbu časných stadií chronického žilního onemocnění (podle SVS a AVF, 2011) [3]. ![Doporučení pro diagnostiku a léčbu časných stadií chronického žilního onemocnění (podle SVS a AVF, 2011) [3].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/96d1a5a83e649e408e07512e8d7a2de8.png)
Telangiektazie (metličky, pavoučkové žíly, níťovité žíly, intradermální varixy)
Jde o soutok dilatovaných intradermálních žilek širokých méně než 1 mm. Asymptomatické metličky jsou jen zřídka spojené s insuficiencí safén. Naopak metličky spojené s žilními symptomy a/ nebo s výraznějšími otoky jsou provázeny refluxem v povrchových nebo hlubokých žilách, který nemusí být při klinickém vyšetření patrný. Tito pacienti musí být vždy vyšetřeni ultrazvukem. Metličky v kůži trvale proliferují a mají tendenci se s věkem zhoršovat a rozšiřovat, proto vyžadují celoživotní péči (komprese a sklerotizace).
Retikulární žíly (modré žíly, subdermální varixy, venulektazie) a uzlové varixy
Retikulární žíly jsou namodralé klikaté podkožní žíly široké 1 – 3 mm. Uzlové varixy jsou podkožní dilatované žíly, které jsou vestoje širší než 3 mm. Patofyziologickým podkladem vzniku retikulárních a uzlových varixů je ambulantní žilní hypertenze. Její nejčastější příčinou je reflux na inkompetentních žilních chlopních. Vestoje dosahuje žilní tlak na dorzu nohy hodnot 90 – 100 mm Hg. Během chůze žilně‑svalová pumpa na zdravé dolní končetině rychle a výrazně sníží žilní tlak na 15 – 25 mm Hg, zatímco při inkompetenci chlopní žilní tlak klesá pomaleji a málo (60 – 70 mm Hg), vzniká ambulantní žilní hypertenze, která je příčinou všech klinických projevů chronického žilního onemocnění včetně kožních změn a defektů. Nejčastějším zdrojem žilní hypertenze je reflux v povrchovém žilním systému. Asi v 70 % případů to bývá velká saféna a v 15 – 20 % malá saféna, ale primárně může reflux vznikat také v hlubokém žilním systému (potrombotické změny) a v perforátorech (primárně insuficientní perforátory). Před každou operací podkožních varixů musí být zdroj ambulantní žilní hypertenze identifikován ultrazvukovým vyšetřením.
Konzervativní léčba
I v časných stadiích chronického žilního onemocnění bychom měli dát přednost operační léčbě, pokud jsou varixy spojené se subjektivními potížemi nebo varikoflebitidami a při ultrazvukovém mapování žilního systému prokážeme reflux v safénách (kmenové varixy) (1B). Pokud je reflux omezen na varikózní přítoky safén (nekmenové varixy), intradermální žíly (metličky) nebo pokud si nemocný nepřeje operaci, můžeme zahájit konzervativní léčbu (2B), ale spíše je doporučována vpichová flebektomie či sklerotizace (1B).
Kompresivní punčochy jsou nejúčinnější formou konzervativní terapie. Mnoho pacientů je však není schopno nosit. Nejčastějšími důvody jsou problémy s nasazováním, obezita, kontaktní dermatitida, citlivá a fragilní kůže, koexistující závažné tepenné onemocnění dolních končetin nebo neochota a neschopnost kompresivní punčochy pravidelně používat. Podle některých údajů to je až 50 % pacientů [8]. Kompresivní punčochy zlepšují žilní hemodynamiku během ortostázy a na noc je potřeba je odkládat. Elastická komprese je dostupná v široké škále kompresních tlaků v oblasti kotníku (15 – 60 mm Hg). Klíčovým funkčním elementem kompresivní punčochy je její část od kotníků po koleno, kde dosahuje ortostatický žilní tlak nejvyšších hodnot. Punčochy s nízkým tlakem (10 – 20 mm Hg, I. kompresní třída) ovlivní pouze mírné ortostatické otoky. Pro ovlivnění otoků a subjektivních potíží spojených s časnými stadii chronického žilního onemocnění jsou potřebné punčochy s vyššími kotníkovými tlaky (20 – 40 mm Hg, II. kompresní třída nebo 40 – 60 mm Hg, III. kompresní třída), které účinně eliminují reflux a podporují žilně‑svalovou pumpu. Jsou indikovány také po sklerotizaci varixů a v těhotenství [9,10]. Kompresivní punčochy obsahující stříbro účinně potlačují růst kožních bakterií, tím také pocení a zápach, omezují tvrdnutí kůže a tvorbu prasklin na patách. Kontraindikací je jakákoli známá alergická reakce na složky pomůcky, otoky dolních končetin u těžkého srdečního selhání NYHA III. a IV. a ischemická choroba dolních končetin III. a IV. stadia podle Fontainea.
Venofarmaka ulevují od řady subjektivních potíží a pomáhají při zmenšování otoku. Jsou vhodným doplňkem kompresivní a režimové léčby (tab. 4). Pro jejich velmi dobrou snášenlivost byla většina venofarmak uvolněna do volného prodeje a lze je používat dlouhodobě. V žádném případě nejde o prostředek k prevenci vzniku nebo zhoršování varixů.
Tab. 4. Farmakoterapie časných stadií chronického žilního onemocnění [3]. ![Farmakoterapie časných stadií chronického žilního onemocnění [3].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/0359c88589ea0773580f214128742b15.png)
II. Pokročilá stadia chronického žilního onemocnění (chronická žilní insuficience, C3 – C6 dle CEAP klasifikace)
Farmakoterapie
V léčbě žilních bércových vředů bylo a je používáno mnoho léčebných prostředků aplikovaných lokálně i celkově. Většinou ovšem neúspěšně (tab. 5). Lokálně používané obvazy, růstové faktory ani kožní náhrady neměly v klinických studiích podstatnější vliv na hojení žilních vředů [11].
Tab. 5. Farmakoterapie žilního bércového vředu. 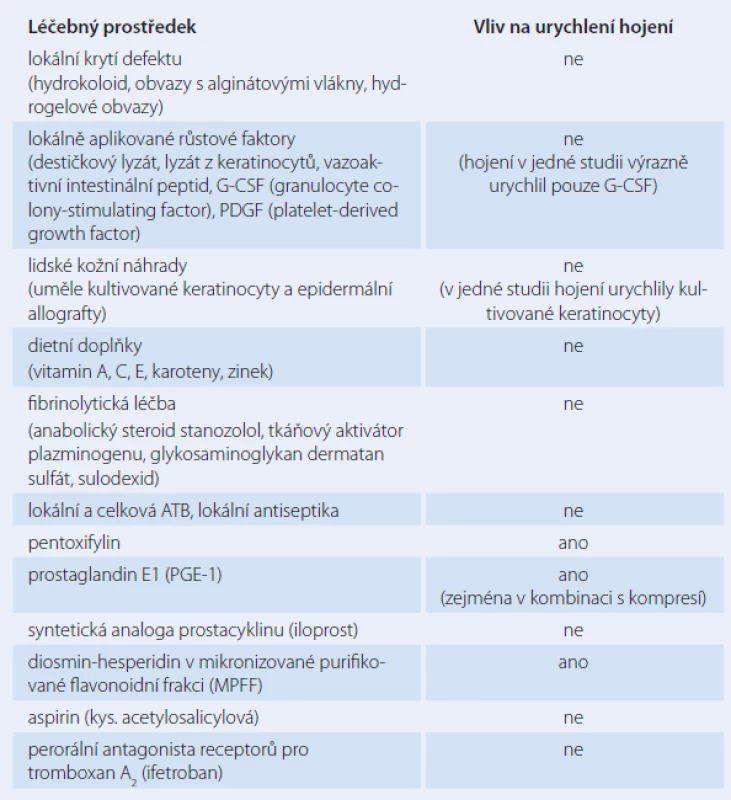
Správná výživa je jedním z klíčových faktorů nutných pro hojení žilních vředů stejně jako pro hojení poranění a kožních defektů kdekoli jinde na těle. Zatím však žádná studie hojivý vliv různých dietních suplementů nepotvrdila [12].
Odhalení vlivu leukocytů na rozvoj žilních vředů uvedlo do klinické praxe léky modifikující jejich metabolizmus. Pentoxifylin výrazně inhibuje cytokiny zprostředkovanou aktivaci neutrofilů, adhezi leukocytů k žilnímu endotelu a snižuje uvolňování volných kyslíkových radikálů při degranulaci neutrofilů. Klinické studie poskytly důkazy, že pentoxifylin urychluje hojení žilních vředů, zejména v kombinaci s kompresí. Ve srovnání s placebem pentoxifylin zvýšil počet zhojených vředů o 41 % a v kombinaci s kompresí byl o 30 % účinnější než placebo s kompresí [13].
Žilní vředy na dolních končetinách jistě obsahují pestrou škálu bakterií, ale tyto bakterie nejsou příčinou problému, pouze kolonizují vřed. Používání lokálních antibiotik vede ke vzniku rezistentních kmenů mikroorganizmů a zvyšuje riziko alergických reakcí. Řada antiseptik a antibiotik má cytotoxické účinky a zhoršuje epitelizaci, a tedy hojení. Ani systémové podávání antibiotik nemělo na hojení žilních vředů žádný prokazetlný vliv.
Prostaglandin E1 (PGE - 1) výrazně ovlivňuje mikrocirkulaci, snižuje aktivaci leukocytů a agregaci trombocytů, vede k vazodilataci a snižuje obsah cholesterolu v cévní stěně. Randomizovaná, placebem kontrolovaná, zaslepená studie prokázala vliv infuzí s PGE - 1 v kombinaci s lokální léčbou na urychlení hojení žilních vředů [14].
Mikronizovaná purifikovaná flavonoidní frakce (MPFF) tvořená z 90 % diosminem (dehydrohesperidin – syntetický derivát hesperidinu) a z 10 % hesperidinem (přírodní flavonoid z oplodí pomerančů) má ochranný vliv na mikrocirkulaci před škodlivým působením ambulantní žilní hypertenze a snižuje interakci mezi leukocyty a endoteliemi (zabraňuje tvorbě mezibuněčných adhezivních molekul na leukocytech i endoteliích). Metaanalýza klinických studií, kde byla MPFF používána spolu s kompresí a lokálním ošetřováním žilních defektů na dolních končetinách, ukázala ve srovnání s placebem aplikovaným také s kompresí a lokálním ošetřováním signifikantní zkrácení doby hojení defektů (16 vs 21 týdnů) [3]. Hojení žilních vředů může být MPFF významně urychleno, ovšem pouze za předpokladu, že jsou tyto léky používány spolu s kompresí a lokální péčí o defekt [11].
Kompresivní léčba
Primární léčbou žilních bércových vředů je komprese (1B, 1A) (tab. 6). Je jedno, zda pomocí kompresivní bandáže nebo kompresivních punčoch, ale dosažení správných kompresních tlaků a gradientu je pomocí kompresivní bandáže velmi obtížné, zejména pokud si ji pacient denně sám nasazuje. Proto bychom měli v klinické praxi preferovat kompresivní punčochy III. (40 – 60 mm Hg) a u lymfovenózních otoků (flebolymfedém) také IV. kompresní třídy (více než 60 mm Hg). U chronických a větších vředů lze kompresivní léčbu a lokální ošetřování účinně podpořit farmakoterapii pentoxifylinem nebo MPFF (1B).
Tab. 6. Doporučení pro léčbu pokročilých stadií chronického žilního onemocnění (C4-C6 dle CEAP klasifikace) [3]. ![Doporučení pro léčbu pokročilých stadií chronického žilního onemocnění (C4-C6 dle CEAP klasifikace) [3].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/550baa9963a4993db597f56692470eb0.png)
Závěr
Chronické žilní onemocnění je velmi rozšířené civilizační onemocnění. Racionální léčbou je komprese a operační odstranění refluxních míst, která byla předtím identifikována ultrazvukovým vyšetřením, a eliminace ambulantní žilní hypertenze. Jakákoli konzervativní léčba je vždy pouze symptomatická. Venofarmaka ulevují od žilních symptomů a zmenšují žilní otoky dolních končetin, měla by však být používána vždy spolu s kompresí.
Nejlepší léčbou žilních bércových vředů je komprese III. stupně a lokální ošetřování, pokud nelze chirurgicky odstranit insuficientní epifasciální žíly, nejčastěji safény. Ablace nebo endovenózní okluze insuficientních epifasciálních žil je spolu s trvalým nošením komprese nejlepší prevencí recidivy vředů. Ve farmakoterapii žilních vředů se osvědčil pouze pentoxifylin a MPFF v kombinaci s kompresí a standardním lokálním ošetřováním defektu. Farmakoterapie je nejúčinnější u chronických (déle než 6 měsíců trvajících) a velkých (5 – 10 cm2) žilních vředů.
Doručeno do redakce: 30. 7. 2014
Přijato po recenzi: 15. 8. 2014
doc. MU Dr. Dalibor Musil, Ph.D.
www.fnol.cz
musil.dalibor@gmail.com
Zdroje
1. Bergan JJ, Schmid - Schönbein GW, Coleridge Smith PD et al. Chronic venous disease. N Engl J Med 2006; 355 : 488 – 498.
2. Rutherford RB, Padberg FT Jr, Comerota AJ et al. Venous severity scoring: An adjunct to venous outcome assessment. J Vasc Surg 2000; 31 : 1307 – 1312.
3. Vasquez MA, Rabe E, McLafferty RB et al. Revision of the venous clinical severity score: venous outcomes consensus statement: special communication of the American Venous Forum Ad Hoc Outcomes Working Group. J Vasc Surg 2010; 52 : 1387 – 1396. doi: 10.1016/ j.jvs.2010.06.161.
4. Berne HG, Bergan JJ, Bergqist D et al. Classification and Grading of Chronic Venous Disease in the Lower Limbs: A Consensus Statement. Int Angiol 1995; 14 : 197 – 201.
5. Eklof B, Rutherford RB, Bergan JJ et al. Revision of the CEAP classification of chronic venous disorders: consensus statement. J Vasc Surg 2004; 40 : 1248 – 1252.
6. Eklof B, Perrin M, Delis KT et al. Updated terminology of chronic venous disorders: The VEIN - TERM transatlantic interdisciplinary consensus document. J Vasc Surg 2009; 49 : 498 – 501. doi: 10.1016/ j.jvs.2008.09.014.
7. Musil D, Herman J. Diagnostika žilních onemocnění. In: Herman J, Musil D et al. Žilní onemocnění v klinické praxi. 1st ed. Praha: Grada Publishing 2011 : 15 – 38.
8. Franks PJ, Oldroyd MI, Dickson D et al. Risk factors for leg ulcer recurrence: a randomized trial of two types of compression stoking. Age Ageing 1995; 24 : 490 – 494.
9. Herman J. Kompresivní terapie v prevenci a léčbě žilních onemocnění dolních končetin. Interní Med 2009; 11 : 126 – 128.
10. Raju S, Neglén P. Clinical praktice. Chronic venous insufficiency and varicose veins. N Engl J Med 2009; 360 : 2319 – 2327. doi: 10.1056/ NEJMcp0802444.
11. Coleridge-Smith P. Drug treatment of varicose veins, venous edema, and ulcers. In: Gloviczki P et al (eds). Handbook of venous disorders: Guidelines of the American Venous Forum. 3rd ed. London: Hodder Arnold 2009 : 359 – 365.
12. Rojas AI, Phillips TJ. Patients with chronic leg ulcers show diminished levels of vitamins A and E, carotens and zinc. Dermatol Surg 1999; 25 : 601 – 604.
13. Jull AB, Waters J, Arroll B. Pentoxiphylline for treating venous leg ulcers. Cochrane Database Syst Rev 2002; 1: CD001733.
14. Milio G, Mina C, Cospite V et al. Efficacy of the treatment with prostaglandin E – 1 in venous ulcers of the lower limbs. J Vasc Surg 2005; 42 : 304 – 308.
15. Coleridge - Smith P, Lok C, Ramelet AA. Venous leg ulcer: a meta‑analysis of adjunctive therapy with micronized purified flavonoid fraction. Eur J Vasc Endovasc Surg 2005; 30 : 198 – 208.
16. Gloviczki P, Comerota AJ, Dalsing MC et al. The care of patients with varicose veins and associated chronic venous diseases: clinical practice guidelines of the Society for Vascular Surgery and the American Venous Forum J Vasc Surg 2011; 53 (Suppl 5): 2S – 48S. doi: 10.1016/ j.jvs.2011.01.079.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie Kardiologie
Článek vyšel v časopiseKardiologická revue – Interní medicína
Nejčtenější tento týden
2014 Číslo 4- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Erektilní dysfunkce
- Endoteliální dysfunkce, erektilní dysfunkce a kardiovaskulární riziko
- Doporučení pro sexuální aktivitu nemocných s kardiovaskulárním onemocněním a jejich partnery – AHA, ESC GUIDELINES 2013
- Klinický význam parametru CAVI (Cardio‑ Ankle Vascular Index) v prevenci, diagnostice a terapii
- Farmakoterapie erektilní dysfunkce – kde jsme a kam směřujeme
- Terapie erektilní dysfunkce dle Guidelines Evropské urologické asociace
- Urologické příčiny erektilní dysfunkce
- Psychogenní erektilní dysfunkce
- Mužské sexuální dysfunkce jako párový problém
- AUTORSKÁ SOUTĚŽ ČASOPISU KARDIOLOGICKÁ REVUE – INTERNÍ MEDICÍNA
- Angiologie
- Povrchová žilní trombóza – epidemiologie, diagnostika, léčba
- Chronické žilní onemocnění dolních končetin – diagnostika a konzervativní léčba
- Chronická žilní insuficience – invazivní terapie
- Syndrom pánevní kongesce
- Možnosti léčby hluboké žilní trombózy v roce 2014
- Sulodexid u angiologických pacientů
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Syndrom pánevní kongesce
- Povrchová žilní trombóza – epidemiologie, diagnostika, léčba
- Chronické žilní onemocnění dolních končetin – diagnostika a konzervativní léčba
- Psychogenní erektilní dysfunkce
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání





